Describir la información ofrecida al paciente y/o su familia sobre el pronóstico de la enfermedad, mediante la evaluación de los registros clínicos de los pacientes en situación de enfermedad avanzada fallecidos en la Agencia Sanitaria Costa del Sol, Marbella, Málaga y describir las diferencias halladas en el proceso de muerte en función de la información proporcionada.
MétodoEstudio transversal descriptivo. Se evaluaron de forma retrospectiva 398 historias clínicas de pacientes mayores de 18 años fallecidos en los años 2009 y 2011 en la Agencia Sanitaria Costa del Sol, Marbella, por enfermedad oncológica y no oncológica según McNamara. Se examinaron los registros clínicos de los 7 últimos días de vida y se determinó la presencia o ausencia de un conjunto de 20 variables elaboradas en función de las disposiciones que recoge la ley autonómica que regula el proceso de muerte digna en Andalucía.
ResultadosEl registro de haber informado a la familia se encontró en 311 historias clínicas (78,1%) y la constancia de haber informado al paciente sobre su pronóstico apareció reflejada en 23 historias (5,8%). Cuando la familia estaba informada del pronóstico decidió significativamente sobre las intervenciones sanitarias que se llevaron a cabo; 34,7% vs 12,6% (p=0,001), se limitó el esfuerzo terapéutico; 57,6% vs 26,4% (p=0,001) y se retiró la medicación previo al fallecimiento 29,3% vs 14,1% (p=0,011). El paciente informado de su pronóstico decidió sobre las opciones planteadas; 38,1% vs 3,7% (p=0,001) tenían manifestadas voluntades anticipadas, 21,7% vs 2,1% (p=0,001) y se les ofreció información sobre cuidados paliativos, 30,9% vs 7,7% (p=0,001) y otras medidas para garantizar el bienestar 43,5% vs 17,1% (p=0,004).
ConclusiónLos profesionales sanitarios debemos ofrecer mayor información al paciente y emprender una práctica sanitaria que lo implique en la toma de decisiones al igual que se hace con la familia, así como dejar constancia por escrito de todo el proceso tal y como establecen las leyes autonómicas que garantizan una muerte digna.
Describe the information provided to the patient and/or family about the prognosis of the disease, by evaluating the clinical records of patients who died of advanced disease in the Costa del Sol Healthcare Agency, Marbella (Malaga, Spain), and describe the differences found in the death process according to the information provided.
MethodA descriptive cross-sectional study was conducted, to obtain a retrospective analysis of the medical records of 398 terminally-ill patients aged over 18 years, who died in 2009 or 2011 in the Costa del Sol Healthcare Agency. The diseases were classified as oncological or chronic non-oncological, according to McNamara. Clinical records of the last seven days of life were examined, as well as the presence or absence of a set of 20 variables based on the regulations contained in the law regulating autonomic process of a dignified death in Andalucía.
ResultsThe family was recorded to have been informed in 311 cases (78.1%) and records showed that the patient had been informed about his/her prognosis in 23 cases (5.8%). When the family was informed of the prognosis, this had a significant influence on the health interventions carried out; 34.7% vs 12.6% (P=.001), on limitations to the treatment provided; 57.6% vs 26.4% (P=.001), and on the withdrawal of medication prior to death; 29.3% vs 14.1% (P=.011). When the patient was given this information, he/she took decisions regarding the options available; 38.1% vs 3.7% (P=.001), expressed his/her preferences beforehand; 21.7% vs 2.1% (P=.001), and was given information about palliative care; 30.9% vs 7.7% (P=.001), and other measures to alleviate discomfort; 43.5% vs 17.1% (P=.004).
ConclusionHealthcare professionals should provide more information to patients and families and perform health practices that involve patients in the decision-making process, as established in current legislation.
En España el marco legislativo sobre el que se sustenta la relación clínica y la toma de decisiones viene dado por La Ley General de Sanidad1, que establece en su artículo 10 el derecho a que el paciente y las personas vinculadas a él por razones familiares o de hecho reciban información completa y continuada, verbal y escrita sobre su proceso, incluyendo diagnóstico, pronóstico y alternativas de tratamiento. El cumplimiento de la Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica2, garantiza el derecho a la autonomía del paciente y establece como titular de la información al propio afectado. La máxima expresión de esta corriente viene dada por el reconocimiento del testamento vital que hace que prevalezca la decisión del paciente sobre la del médico y familiares siempre que no contravenga la Ley.
En la práctica asistencial quienes toman las decisiones que afectan a los pacientes conforman un triángulo en cuyos vértices se encuentra el interesado, su familia y el médico, con un peso variable y distinto dependiendo de cada situación. Concretamente, en la fase final de la vida, el proceso de comunicación con la persona enferma y sus seres queridos cobra un sentido relevante en la legislación vigente que regula el proceso de muerte en 3 comunidades autónomas españolas3–5. La información asistencial al paciente y la participación en la toma de decisiones son derechos recogidos en estas leyes para asegurar de manera efectiva la dignidad de la persona. Los profesionales tienen la obligación de facilitarles información clínica en función de su grado de responsabilidad, así como la participación en el proceso de atención sanitaria. Además, de todo ello debe quedar constancia en la historia clínica.
En escenarios cercanos al final de la vida muchos son los autores que apuestan por un modelo de toma de decisiones compartidas6–8, y así lo recomienda la Guía de práctica clínica sobre cuidados paliativos del Sistema Nacional de Salud9. Se entiende por toma de decisiones compartidas la interacción médico-paciente en la que hay 2 vías de intercambio de información, con la participación de ambas partes en la decisión, si bien el paciente también tiene derecho a manifestar el deseo de no ser informado, a que se respete su voluntad y a que se documente la renuncia2. Aunque en nuestra sociedad los patrones empiezan a cambiar, el cuidado de la salud sigue correspondiendo en gran medida a la familia10. Esta supone el pilar básico para la provisión de cuidados al paciente en la fase final de la vida, y sin su participación no se podrían alcanzar los objetivos asistenciales propuestos. Una buena práctica implica la necesidad de conocer y recoger la opinión del enfermo de manera anticipada, que la familia pueda participar en la decisión y que el equipo terapéutico valore en su contexto el estado funcional del enfermo11.
El propósito de nuestro estudio fue describir la información ofrecida al paciente y/o su familia sobre el pronóstico de la enfermedad, mediante la evaluación de los registros clínicos de los pacientes en situación de enfermedad avanzada fallecidos en la Agencia Sanitaria Costa del Sol, Marbella, Málaga y describir las diferencias halladas en el proceso de muerte en función de la información proporcionada.
Material y métodoSe llevó a cabo un estudio transversal descriptivo de periodo en el que se evaluaron de forma retrospectiva 398 historias clínicas de pacientes mayores de 18 años que fallecieron en la Agencia Sanitaria Costa del Sol de Marbella, Málaga, hospital de agudos de 350 camas y centro de referencia de una zona que comprende 967km2 y que cuenta con una población de 358.433 habitantes. Se incluyeron a todos los pacientes fallecidos en los años 2009 y 2011 por enfermedad terminal oncológica y por enfermedad crónica no oncológica en función del listado de enfermedades propuesto por McNamara en 200612. Se obviaron los fallecidos en el año 2010, año en el que se aprobó la Ley autonómica que regula el proceso de muerte digna en Andalucía, para evitar la influencia que pudo originar la publicación de la ley.
Se evaluó si en las historias clínicas estaba registrada la información ofrecida al paciente y su familia sobre el pronóstico de la enfermedad, y para analizar las medidas aplicadas que garantizan la dignidad durante la muerte se establecieron un conjunto de 20 variables que fueron elaboradas a partir de las disposiciones que recoge la ley, que agrupa basándose en los derechos que asisten a las personas en este trance, los deberes del personal sanitario y el conjunto de obligaciones para instituciones sanitarias3, con formato de respuesta de ausencia o presencia. Atendiendo a los derechos de las personas se evaluaron los siguientes ítems: si el paciente o su familia decidió sobre las intervenciones que se llevaron a cabo, si rechazaron el tratamiento propuesto, si se les asesoró sobre cuidados paliativos o en cuanto a medidas que favorecen el bienestar o el alivio del sufrimiento físico, si había constancia de voluntades vitales anticipadas manifestadas, tratamiento para el dolor, sedación paliativa, retirada de medicación previa al fallecimiento y oferta para continuar los cuidados en el domicilio. Con respecto a los deberes de los profesionales sanitarios se buscó en las historias indicación de no reanimación cardiopulmonar en caso de parada cardiorrespiratoria, prescripción de limitación del esfuerzo terapéutico, causa del fallecimiento y el uso de medidas de soporte vital avanzado (ventilación mecánica no invasiva, intubación orotraqueal, diálisis, nutrición enteral o parenteral). En cuanto a las garantías que deben ofrecer los centros sanitarios se buscaron evidencias en la historia de presencia de familiar/es en la última semana de vida, acciones para garantizar el acompañamiento familiar, y finalmente si el fallecimiento sucedió en una habitación individual.
El equipo investigador elaboró una lista de chequeo que recogía la presencia o ausencia de las 20 variables, que fueron medidas en los registros clínicos de los 7 últimos días de vida de cada paciente incluido en el estudio. Para garantizar la homogeneidad del proceso se definió un procedimiento sistematizado de revisión que consistió en una evaluación secuencial del informe de exitus, observaciones médicas, observaciones de enfermería, tratamientos prescritos y gráfica de constantes.
Los datos fueron recogidos por profesionales del centro y un miembro del equipo investigador ajeno a la institución evaluó el 20% de las historias clínicas del estudio para establecer la concordancia en la valoración de las variables y poder asegurar la calidad de los datos obtenidos.
El estudio fue aprobado por el Comité de Ética de la Investigación del Área Sanitaria Costa del Sol (Marbella, Málaga).
Análisis de los datosSe realizó un análisis descriptivo con medidas de tendencia central y dispersión para variables cuantitativas, y distribución de frecuencias para las cualitativas, mediante análisis exploratorio. Se determinó la normalidad de las distribuciones mediante prueba de Kolmogorov-Smirnov. Se realizó un análisis bivariante para comparar diferencias en función de presencia o ausencia de información a familiares o pacientes mediante el test de Chi cuadrado con corrección de continuidad de Yates y prueba exacta de Fisher si procedía. En el caso de distribuciones distintas de la normal, la prueba empleada fue la U de Mann-Whitney. El nivel de significación estadístico se estableció en p<0,05. La concordancia en la valoración de las variables se llevó a cabo mediante el análisis Kappa.
El programa estadístico utilizado fue el IBM SPSS Statistics 20.0 software (SPSS/IBM, Chicago, IL, EE. UU.).
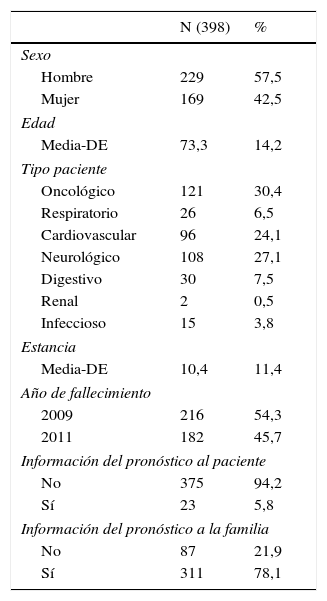
ResultadosEn los años 2009 y 2011 la muestra fue de 433 pacientes fallecidos que cumplían inicialmente los criterios de inclusión. Se excluyeron 35 pacientes (8,1%) por baja calidad de cumplimentación de las historias clínicas. De los 398 sujetos incluidos 169 eran mujeres (42,5%) y 229 varones (57,5%). La edad media fue de 73,3 años (DE 14,33) y la estancia media se situó en 10,35 días (DE 11,43) (tabla 1).
Análisis descriptivo de la muestra de pacientes
| N (398) | % | |
|---|---|---|
| Sexo | ||
| Hombre | 229 | 57,5 |
| Mujer | 169 | 42,5 |
| Edad | ||
| Media-DE | 73,3 | 14,2 |
| Tipo paciente | ||
| Oncológico | 121 | 30,4 |
| Respiratorio | 26 | 6,5 |
| Cardiovascular | 96 | 24,1 |
| Neurológico | 108 | 27,1 |
| Digestivo | 30 | 7,5 |
| Renal | 2 | 0,5 |
| Infeccioso | 15 | 3,8 |
| Estancia | ||
| Media-DE | 10,4 | 11,4 |
| Año de fallecimiento | ||
| 2009 | 216 | 54,3 |
| 2011 | 182 | 45,7 |
| Información del pronóstico al paciente | ||
| No | 375 | 94,2 |
| Sí | 23 | 5,8 |
| Información del pronóstico a la familia | ||
| No | 87 | 21,9 |
| Sí | 311 | 78,1 |
En el total de historias incluidas en el estudio el registro de haber informado a la familia se encontró en 311 historias clínicas (78,1%), y la constancia de haber informado al paciente sobre su pronóstico apareció reflejada en 23 historias (5,8%).
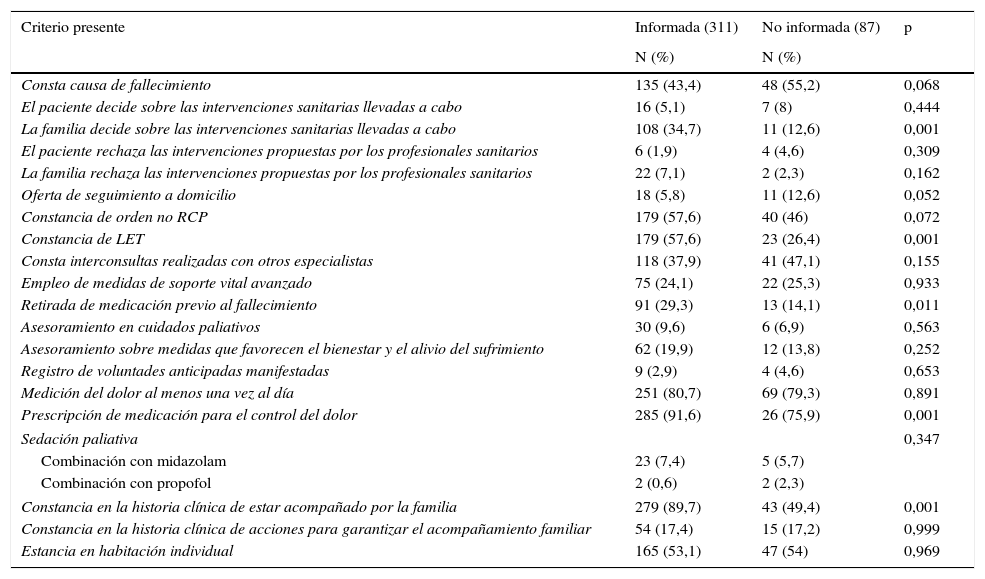
En el análisis bivariado puede observarse que de forma significativa la familia decidió sobre las intervenciones sanitarias que se llevan a cabo cuando fue informada del pronóstico de su ser querido; el 34,7% vs 12,6% (p=0,001). Este hecho no influyó significativamente en la decisión del paciente sobre las intervenciones adoptadas; el 5,1% de los pacientes fallecidos intervino en la decisión de las medidas sanitarias emprendidas cuando la familia era conocedora de su pronóstico, frente al 8% que no (p=0,4). Tampoco influyó significativamente a la hora de rechazar el tratamiento; el 4,6% de los pacientes rechazó el tratamiento propuesto aun conociendo la familia el pronóstico, frente al 1,9% que manifestó su negativa, sin que constara si la familia estaba informada (p=0,3) (tabla 2).
Intervenciones adoptadas cuando la familia fue informada del pronóstico (n=311)
| Criterio presente | Informada (311) | No informada (87) | p |
|---|---|---|---|
| N (%) | N (%) | ||
| Consta causa de fallecimiento | 135 (43,4) | 48 (55,2) | 0,068 |
| El paciente decide sobre las intervenciones sanitarias llevadas a cabo | 16 (5,1) | 7 (8) | 0,444 |
| La familia decide sobre las intervenciones sanitarias llevadas a cabo | 108 (34,7) | 11 (12,6) | 0,001 |
| El paciente rechaza las intervenciones propuestas por los profesionales sanitarios | 6 (1,9) | 4 (4,6) | 0,309 |
| La familia rechaza las intervenciones propuestas por los profesionales sanitarios | 22 (7,1) | 2 (2,3) | 0,162 |
| Oferta de seguimiento a domicilio | 18 (5,8) | 11 (12,6) | 0,052 |
| Constancia de orden no RCP | 179 (57,6) | 40 (46) | 0,072 |
| Constancia de LET | 179 (57,6) | 23 (26,4) | 0,001 |
| Consta interconsultas realizadas con otros especialistas | 118 (37,9) | 41 (47,1) | 0,155 |
| Empleo de medidas de soporte vital avanzado | 75 (24,1) | 22 (25,3) | 0,933 |
| Retirada de medicación previo al fallecimiento | 91 (29,3) | 13 (14,1) | 0,011 |
| Asesoramiento en cuidados paliativos | 30 (9,6) | 6 (6,9) | 0,563 |
| Asesoramiento sobre medidas que favorecen el bienestar y el alivio del sufrimiento | 62 (19,9) | 12 (13,8) | 0,252 |
| Registro de voluntades anticipadas manifestadas | 9 (2,9) | 4 (4,6) | 0,653 |
| Medición del dolor al menos una vez al día | 251 (80,7) | 69 (79,3) | 0,891 |
| Prescripción de medicación para el control del dolor | 285 (91,6) | 26 (75,9) | 0,001 |
| Sedación paliativa | 0,347 | ||
| Combinación con midazolam | 23 (7,4) | 5 (5,7) | |
| Combinación con propofol | 2 (0,6) | 2 (2,3) | |
| Constancia en la historia clínica de estar acompañado por la familia | 279 (89,7) | 43 (49,4) | 0,001 |
| Constancia en la historia clínica de acciones para garantizar el acompañamiento familiar | 54 (17,4) | 15 (17,2) | 0,999 |
| Estancia en habitación individual | 165 (53,1) | 47 (54) | 0,969 |
LET: limitación del esfuerzo terapéutico; RCP*: reanimación cardiopulmonar.
Aunque la indicación en la historia clínica de la orden de no reanimación cardiopulmonar en caso de parada cardiorrespiratoria no fue significativa, siendo la familia conocedora del pronóstico —57,6% vs 46% (p=0,07)— sí lo fue la limitación del esfuerzo terapéutico —57,6% vs 26,4% (p=0,001)— y la retirada de medicación previa al fallecimiento —29,3% vs 14,1% (p=0,011)—. También se obtuvieron diferencias significativas en la prescripción de analgesia —91,6% vs 75,6% (p=0,001)— y en el acompañamiento al paciente en los últimos días de vida con respecto al grupo de familias no informadas —89,7% vs 49,4% (p=0,001)—.
No se obtuvieron diferencias significativas en el resto de medidas analizadas.
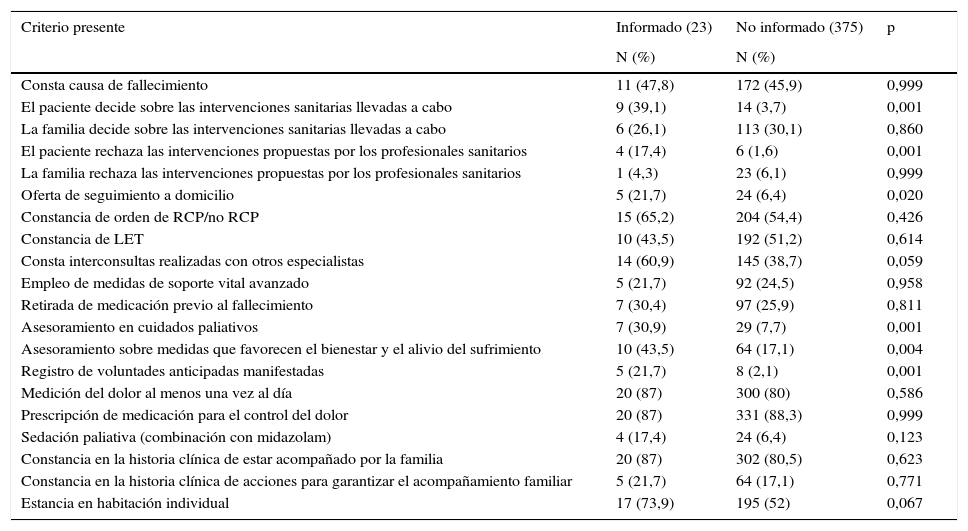
Por otro lado, en el total de historias se encontraron muy pocas evidencias de que se hubiera informado al paciente sobre el pronóstico de su enfermedad (n=23), pero de forma significativa los pacientes informados decidieron sobre las intervenciones sanitarias que se llevaron a cabo; 38,1% vs 3,7% (p=0,001) y rechazaron las intervenciones propuestas por los profesionales: 17,4% vs 1,6% (p=0,001) (tabla 3). Estos pacientes recibieron de forma significativa mayor asesoramiento en cuidados paliativos —30,9% vs 7,7% (p=0,001)—, asesoramiento sobre las medidas que favorecen el bienestar y el alivio del sufrimiento físico —43,5% vs 17,1% (p=0,004)— y se les ofertó la posibilidad de seguimiento en el domicilio —21,7% vs 6,4% (p=0,02)—. También se detectó una relación significativa entre la información sobre el pronóstico de la enfermedad al paciente y el hecho de tener manifestadas voluntades anticipadas; el 21,7% de los pacientes informados habían ejercido este derecho frente al 2,1% que lo habían hecho sin que constara en su historia que habían sido informados de su mal pronóstico (p=0,001).
Intervenciones adoptadas cuando el paciente fue informado de su pronóstico (n=23)
| Criterio presente | Informado (23) | No informado (375) | p |
|---|---|---|---|
| N (%) | N (%) | ||
| Consta causa de fallecimiento | 11 (47,8) | 172 (45,9) | 0,999 |
| El paciente decide sobre las intervenciones sanitarias llevadas a cabo | 9 (39,1) | 14 (3,7) | 0,001 |
| La familia decide sobre las intervenciones sanitarias llevadas a cabo | 6 (26,1) | 113 (30,1) | 0,860 |
| El paciente rechaza las intervenciones propuestas por los profesionales sanitarios | 4 (17,4) | 6 (1,6) | 0,001 |
| La familia rechaza las intervenciones propuestas por los profesionales sanitarios | 1 (4,3) | 23 (6,1) | 0,999 |
| Oferta de seguimiento a domicilio | 5 (21,7) | 24 (6,4) | 0,020 |
| Constancia de orden de RCP/no RCP | 15 (65,2) | 204 (54,4) | 0,426 |
| Constancia de LET | 10 (43,5) | 192 (51,2) | 0,614 |
| Consta interconsultas realizadas con otros especialistas | 14 (60,9) | 145 (38,7) | 0,059 |
| Empleo de medidas de soporte vital avanzado | 5 (21,7) | 92 (24,5) | 0,958 |
| Retirada de medicación previo al fallecimiento | 7 (30,4) | 97 (25,9) | 0,811 |
| Asesoramiento en cuidados paliativos | 7 (30,9) | 29 (7,7) | 0,001 |
| Asesoramiento sobre medidas que favorecen el bienestar y el alivio del sufrimiento | 10 (43,5) | 64 (17,1) | 0,004 |
| Registro de voluntades anticipadas manifestadas | 5 (21,7) | 8 (2,1) | 0,001 |
| Medición del dolor al menos una vez al día | 20 (87) | 300 (80) | 0,586 |
| Prescripción de medicación para el control del dolor | 20 (87) | 331 (88,3) | 0,999 |
| Sedación paliativa (combinación con midazolam) | 4 (17,4) | 24 (6,4) | 0,123 |
| Constancia en la historia clínica de estar acompañado por la familia | 20 (87) | 302 (80,5) | 0,623 |
| Constancia en la historia clínica de acciones para garantizar el acompañamiento familiar | 5 (21,7) | 64 (17,1) | 0,771 |
| Estancia en habitación individual | 17 (73,9) | 195 (52) | 0,067 |
LET: limitación del esfuerzo terapéutico; RCP: reanimación cardiopulmonar.
El grado de acuerdo entre los 2 evaluadores en función del índice Kappa resultó bueno y/o muy bueno para la mayoría de las variables analizadas en las historias clínicas, y no se obtuvieron valores que indicaron un grado de acuerdo bajo. Los resultados obtenidos oscilaron entre 0,661 y 0,976.
DiscusiónAunque en los países occidentales la comunicación en el contexto de la atención sanitaria está orientada cada vez más a la toma de decisiones compartidas y la autonomía del paciente13, los datos de nuestro estudio indican que la gran mayoría de los profesionales no reflejó en las historias clínicas la información ofrecida a los pacientes desconociéndose, por tanto, si murieron sin recibir información sobre su pronóstico.
Este hallazgo nos hace pensar que los profesionales estamos habituados a ofrecer la información a la familia, como se corrobora en el 78,1% de las historias analizadas. Diferentes estudios ponen de manifiesto que ante situaciones críticas la relación con la familia cobra un papel relevante para garantizar la toma de decisiones compartidas14,15. Este aspecto podría estar influenciado por la edad avanzada de los pacientes fallecidos, al considerarse un factor que puede inhibir la capacidad del paciente16. También por la cultura latina, donde la familia se considera el pilar básico en la provisión de cuidados8.
Al margen de la edad de los pacientes fallecidos y la influencia cultural hay elementos vinculados al profesional que condicionan la ausencia de información al paciente y que consideramos que pudo influir en la información proporcionada al propio enfermo, como la dificultad que conlleva comunicar un mal pronóstico, la escasa formación del personal sanitario para comunicar malas noticias17 y la escasa formación en la atención espiritual18. No obstante, en nuestra investigación no se consideró el nivel de conciencia de los pacientes fallecidos por ser una situación variable en los 7 últimos días de vida y por la dificultad que presenta la medición de esta variable de forma retrospectiva. En general se conoce que en el caso de afecciones neurológicas las cuestiones sobre el cuidado y tratamiento son debatidas en escenarios donde se ve amenazada la vida y que deberían ser previstas de antemano con el paciente y con la familia19–21.
Por otro lado, nuestros resultados desprenden con nitidez que la información es fundamental para decidir. El análisis sugiere que el conocimiento de la familia del mal pronóstico del paciente favorece la presencia de los seres queridos en la fase final de la vida y permite emprender un cuidado consensuado basado en una limitación del esfuerzo terapéutico y una mayor atención al dolor. Estos datos se corresponden con la idea de Mack et al., que en 2010 concluyeron que conocer la situación en cada momento ayuda a limitar los tratamientos agresivos, y que hablar del plan de cuidados con el equipo sanitario propicia unos cuidados conforme a las preferencias de los afectados22.
Se conoce que los pacientes informados mantienen una comunicación fluida con el quipo de profesionales23, es más, existen autores que ponen de manifiesto que el acceso de los pacientes con cáncer a la información registrada aumenta la satisfacción sin aumentar la ansiedad24.
En nuestra investigación el análisis de las medidas llevadas a cabo cuando el enfermo era conocedor del su pronóstico sugiere la adopción de opciones centradas en las preferencias del paciente, además de un enfoque paliativo, como indican los valores significativos relativos a la decisión sobre las opciones planteadas, el rechazo al tratamiento, la presencia de voluntades anticipadas y la información y el asesoramiento para la prestación de cuidados. Aun así la escasa casuística hallada en nuestra revisión no nos permite establecer conclusiones en este sentido, y el diseño retrospectivo de nuestro estudio también supone una limitación para establecer conclusiones, ya que estamos sujetos a la calidad de la información recogida. No obstante existen estudios que ponen de manifiesto el descontento proporcionado en relación con la cantidad y calidad de la información recibida y la manera y el momento de su disposición, así como quejas relativas al respeto de los deseos del paciente, el soporte ofrecido y falta de apoyo emocional25,26.
Son necesarios estudios futuros que cuantifiquen el cambio en la práctica asistencial a favor de la autonomía del paciente en la fase final de la vida.
El infrarregistro hallado en las historias clínicas indica que los profesionales sanitarios debemos dejar constancia de información ofrecida al paciente y emprender una práctica implicándolo en la toma de decisiones, al igual que con la familia, dejando constancia por escrito de todo el proceso tal y como establecen las leyes autonómicas que garantizan una muerte digna. Nuestros resultados contribuyen a la necesidad de mejorar la asistencia sanitaria para garantizar una atención basada en la individualidad de cada persona enferma.
Responsabilidades éticasDerecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.