A pesar de los esfuerzos de la medicina moderna, nada ha impedido que la muerte se encuentre al final del periplo vital de todas las personas. Pero desde las últimas décadas del siglo pasado, un nuevo acontecimiento emerge en las sociedades más avanzadas: 3 de 4 muertes se producen por la progresión de uno –o más– problemas crónicos de salud1.
Este hecho, de apariencia inocua y a todas luces deseable, va a obligar a una transformación en profundidad de determinados paradigmas centrales de las profesiones de la salud.
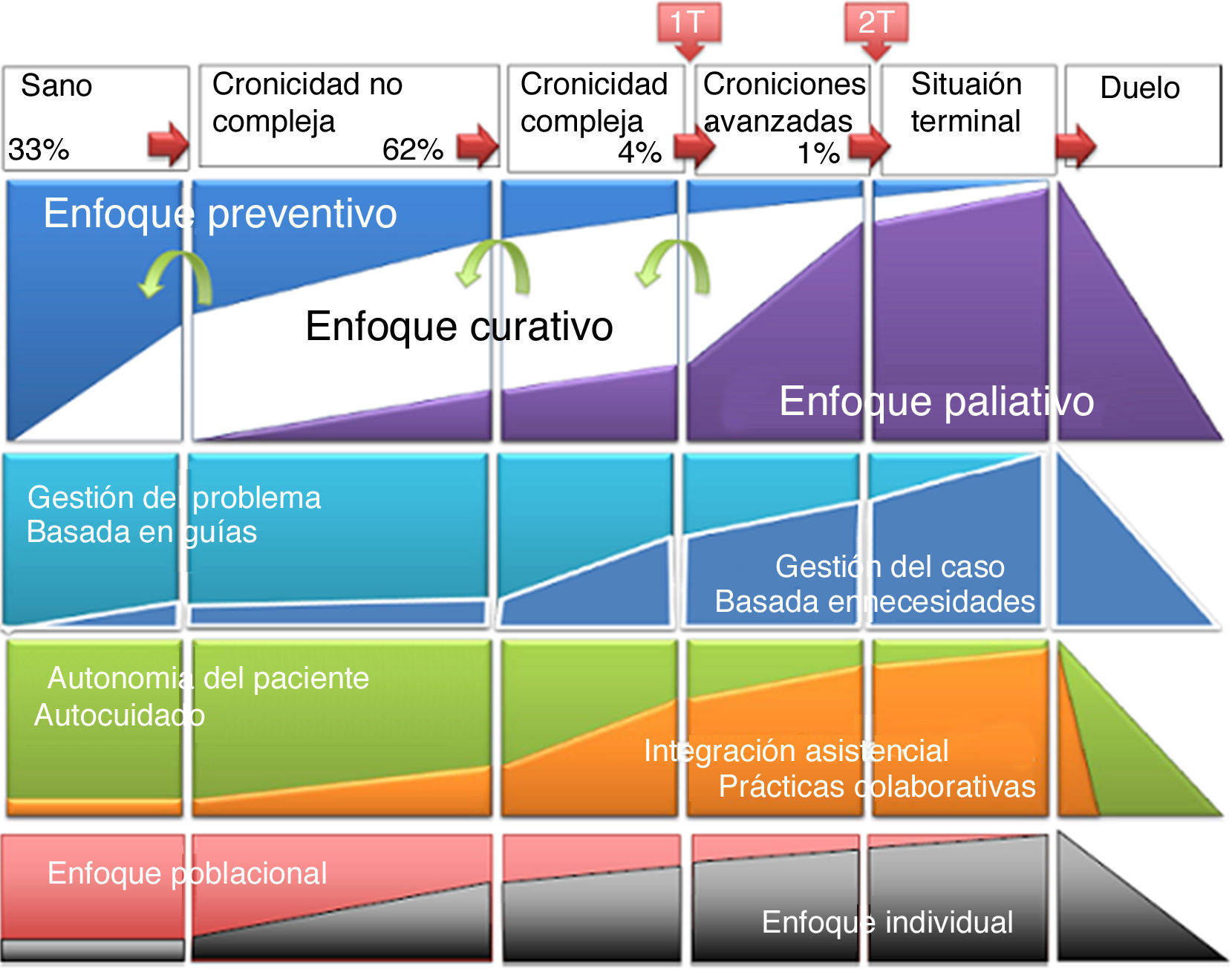
Así, la cronicidad obliga a replantear el sueño curativo del ejercicio de la medicina. La visión por la cual «debo curar cuanto pueda y, en todo caso, voy a controlar aquello que no me sea posible curar» se ve superada por la creciente presencia, progresiva e imparable, de necesidades paliativas en los pacientes afectados de cronicidad compleja y enfermedades avanzadas. Estos pacientes representan el 5% de la población atendida por el sistema sanitario y consumen, según las estimaciones más fiables, cerca de la mitad del presupuesto en salud. En ellos, el enfoque paliativo de la práctica clínica se acrecienta a medida que las opciones curativas y de control se ven superadas por los contextos de multimorbilidad, fragilidad, complejidad, incertidumbre clínica, riesgo social y dependencia que se asocian a la progresión evolutiva de la propia cronicidad, especialmente cuando el pronóstico de vida parece limitado2.
El continuum de la cronicidad –que describe la figura 1 adjunta– replantea también el rol de la evidencia científica en la toma de decisiones. Por ello, se genera un debate creciente por el cual la evidencia no solo muestra limitaciones importantes para acompañar las buenas prácticas en entornos de incertidumbre y complejidad sino que, potencialmente, podría comportarse como un facilitador de iatrogenia3. Así, cuanto más compleja e incierta es la situación del paciente, menor es la opción de los clínicos de encontrar un marco decisional apropiado en la ciencia publicada, y más lo deben buscar en la aproximación integral de –centrada en– la persona, basada en la identificación de sus necesidades, valores y preferencias sobre la que aplicar enfoques de gestión de caso.
Finalmente, la cronicidad evolutiva obliga a aplicar escenarios multidisciplinares donde el trabajo en equipo y las prácticas colaborativas entre ámbitos, recursos y profesionales son el único abordaje que permite la gestión adecuada de las necesidades de los pacientes y su entorno personal. Habitualmente desde una óptica integrada entre la actuación sanitaria y la social4.
Se observa, pues, que 3 de los pilares fundamentales de la práctica clínica tradicional (la curación como meta, la opción individualista como contexto estándar de praxis y la infalibilidad científica como garantía de la toma de decisiones) se ven sacudidos por la irrupción de la cronicidad y exigen una revisión en profundidad, quizá una nueva comprensión, del ejercicio de las profesiones sanitarias.
La cronicidad y los cambios de paradigma que promueve llevan a reflexionar y actualizar determinados aspectos del profesionalismo que, cuando menos, eran hasta ahora menores, incluso prescindibles.
Esta reflexión/actualización es más importante ante la emergencia de los nuevos contextos sociales, tecnológicos y económicos que incrementan la tensión que, per se, ya ejercen las transiciones demográfica y epidemiológica.
Asociada a la creciente prevalencia de las condiciones de complejidad clínica y enfermedades avanzadas, no podemos obviar la aparición de nuevas cohortes de ciudadanos empoderados que residen en contextos sociales donde florece la diversidad y la desigualdad. Personas que van a convivir con una expectativa de crisis económica a muy largo plazo y una irrefrenable oferta de tecnologías que democratizan el conocimiento y diversifican –hasta el desconcierto– las opciones de comunicación interpersonal y de control de parámetros de salud.
Este complejo escenario de cambio obliga a reconsiderar la orientación del conjunto de las políticas en salud y bienestar e, inevitablemente, a repensar los atributos del perfil profesional para asumir los nuevos desafíos.
En nuestro entorno, la senda del profesionalismo se ha redefinido recientemente sobre la base del siguiente decálogo (que aquí se cita de manera muy resumida)5:
- 1.
Vocación, ética y compromiso social de la profesión.
- 2.
Excelencia, evidencia y eficiencia de la praxis en pro de la experiencia de la persona.
- 3.
Mirada integral más allá de la enfermedad, hasta el final de la vida.
- 4.
Respeto y coalición con el empoderamiento de los pacientes.
- 5.
Empatía, humanismo y relación interpersonal de máximos.
- 6.
Buenas prácticas colaborativas.
- 7.
Mentalidad abierta a cambios y nuevos paradigmas.
- 8.
Perspectiva comunitaria de la atención y dimensión social de la salud.
- 9.
Liderazgo profesional y social de los clínicos.
- 10.
Autonomía y vigilancia de la dignidad en el ejercicio.
Este enfoque implica a todos los profesionales, independientemente del ámbito y disciplina que ejerzan y, en la medida en que los escenarios de cronicidad compleja y la epidemiología comunitaria de las necesidades paliativas son ubicuos6, ningún clínico se vería libre de aplicarlos cuando el pronóstico de vida de los pacientes que atiende sea limitado.
Además, las buenas prácticas paliativas no solo representan un deber de todo profesional sanitario (de la red pública o privada), sino que devienen en un derecho de las personas atendidas y de sus familias. Derecho que aplica más allá de las lógicas exigencias a favor de una muerte digna, y anticipa el enfoque paliativo a fases evolutivas más precoces, invocando la planificación de las decisiones avanzadas y las propuestas integrales y centradas en la persona como fundamentos principales del modelo de atención7.
El eje conceptual de la encrucijada paliativa conlleva preguntarse qué debiéramos entender como atención paliativa vistos estos nuevos escenarios. En el eje asistencial, la cuestión de debate es quién debiera prestar dicha atención.
La tendencia a anticipar la sensibilidad y la práctica paliativa más allá de la concepción clásica de la enfermedad terminal se está generalizando de manera lenta, pero tenaz8. Concentrar la intención paliativa en los contextos de gran limitación de pronóstico vital, aquellos donde la inequívoca proximidad de la muerte determina la actuación de los profesionales, puede suponer la desatención de las necesidades paliativas de las condiciones de cronicidad compleja y avanzada, donde la situación de final de vida se presume aún lejana. Anticipar la mirada paliativa a las condiciones de complejidad clínica no terminal (aquello que diversos autores denominan la primera transición paliativa9) supone la imbricación de los cuidados paliativos convencionales con las estrategias de cronicidad, en un continuo no dicotómico que multiplica casi por 10 la base poblacional tributaria de abordajes paliativos y muestra un contexto asistencial distinto del que, por ejemplo, manejan los equipos específicos de cuidados paliativos convencionales. Contexto donde las enfermedades no oncológicas, las condiciones de multimorbilidad, fragilidad o síndromes geriátricos son importantes y donde, por ejemplo, la demencia constituye la enfermedad con criterio paliativo más prevalente10.
La confluencia cronicidad-paliación de la primera transición implica la decisiva intervención de prácticamente todos los agentes asistenciales para la gestión de las necesidades y preferencias de las personas atendidas.
Así, la atención con finalidad paliativa deja de ser un ámbito exclusivo de los recursos especializados para convertirse en una actitud y una aptitud transversal y sistémica que, para desarrollarse apropiadamente, requiere de estrategias formativas, de gestión del cambio y de integración asistencial de hondo calado cultural, profesional y organizativo: una apuesta de alta complejidad para los sistemas sanitarios que se atrevan a llevarla a cabo.
Desde una óptica de atención centrada en la persona, los pacientes con necesidades complejas de salud que se acercan a la primera transición paliativa parecen ver las cosas de una manera clara: desean coparticipar del proceso de atención y de la toma de decisiones, en todo momento y en todo lugar, conjuntamente con profesionales empáticos y competentes, que se hablen y se coordinen para responder a las necesidades y preferencias de la persona atendida y su entorno y familia. Más cuanto más complejas sean su situación clínica y su contexto social11.
Visto así, no hay mucho más a discutir: cuando se aplican a contextos de cronicidad evolutiva, las visiones –emergentes, imperantes– basadas en la atención integral, integrada y centrada en la persona interpelan a todos los profesionales, recursos y organizaciones para responder a las necesidades paliativas de la población y representan una llamada a nuestros valores y habilidades independientemente del estamento, especialidad y ámbito de trabajo.
A la par, supone también una apuesta de excelencia de los servicios paliativos especializados para defender y acreditar la especificidad de su ámbito competencial y, a la vez, responder con generosidad al reto de acompañar el cambio de paradigma y promover la calidad de la atención paliativa allá donde se requiera.
Nadie mejor que los profesionales de los cuidados paliativos específicos pueden ayudar en el proceso de generalización de una atención compasiva y basada en valores, siendo como son referente moral, por su forma de trabajar, de concebir y practicar la asistencia sanitaria, la cual se aproxima al ideal hacia el cual continuamente debe tender la asistencia sanitaria12.
Son estos malos tiempos para los monopolios y las obstinaciones gremiales. Y buenos tiempos para el retorno a las esencias profesionales y a las prácticas colaborativas.