Revisar la literatura existente sobre la aplicación de los cuidados paliativos (CP) en el ictus agudo. Analizar el marco teórico y práctico en que se aplican: definición, criterios de remisión a CP, herramientas desarrolladas para el cribado de pacientes, perfil de los pacientes derivados, principales necesidades de los pacientes, diferencia entre estos pacientes y otros agudos subsidiarios de cuidados paliativos.
MétodosPara ello se realizó una búsqueda sistemática de artículos en las bases de datos Pubmed, Tripdatabase, Embase. Se emplearon como términos de búsqueda «palliative care AND stroke», «end of life AND stroke», «advanced care directives AND stroke», «neuro-critical AND acute stroke», sin límite de fecha y hasta el 1 de septiembre de 2015. Se aceptó todo tipo de artículos y por medio de la lectura de los resúmenes se descartaron: comunicaciones de casos clínicos, artículos sobre ciencias básicas, aquellos que contenían pacientes con otras enfermedades además de las cerebrovasculares y artículos sobre manejo del ictus crónico. Se ampliaron si así resultó necesario, recurriendo a las propias bibliografías de los artículos si ello facilitaba la exposición.
ResultadoSe identificaron 291 artículos en la búsqueda bibliográfica. Tras la lectura de los resúmenes quedaron 20 artículos, que han servido de base para esta revisión.
ConclusionesEl enfoque de los CP orientados al ictus agudo no varía en sus principios y objetivos de los CP aplicados en otras enfermedades. Las necesidades de los pacientes se centran en alivio sintomático (disnea, secreciones respiratorias, dolor, agitación), pero presentan como factores diferenciales una menor percepción de muerte inminente por parte de los familiares, dudas sobre el pronóstico de los pacientes, coexistencia de tratamientos potencialmente curativos y elevada mortalidad, existencia de problemas de comunicación y conflictos sobre las vías de nutrición y otras consideraciones éticas. Se han empleado herramientas de cribado sencillas para definir qué pacientes pueden beneficiarse y suelen coincidir con la gravedad del ictus y la mayor edad. El manejo de los CP se hace a veces desde equipos específicos y a veces desde los propios profesionales de la unidad de ictus con mayor conciencia de este abordaje. Se puede simultanear en los pacientes un manejo con un marco teórico propio de la medicina paliativa con el empleo de medidas con afán curativo.
To review medical literature regarding the implementation of Palliative care (PC) in acute stroke and to analyze its theoretical and practical framework: definition, criteria and screening tools developed for referral, patients ¿profile and major needs and comparison between different palliative care patients.
MethodsIn order to achieve our goal, a systematic research was conducted using public data bases: PubMed, Tripdatabase, Embase. Terms employed: “palliative care AND stroke”, “end of life AND stroke”, “advanced care directives AND stroke”, “neuro-critical AND acute stroke”. We accepted all kind of articles published until september 1st 2015. Through a comprehensive reading of the articles, the following categories of papers were rejected: clinical cases, articles on basic sciences, other illness besides acute stroke, and those articles regarding chronic states. In order to achieve clarity in the exposition, bibliography was expanded if needed. 291 articles were evaluated. After reading abstracts and expanding bibliography with cross-references if needed, 29 articles formed the basis for this review.
ConclusionsPC applied to acute stroke is similar to PC applied to other diseases. The needs of patients focus on symptomatic relief (dyspnea, respiratory secretions, pain, agitation), but they presented as differentiating factors a lower perception of imminent death by the family, doubts about the prognosis of patients, coexistence of potentially curative treatment and high mortality, existence of communication problems and conflicts on nutrition and other ethical considerations. Tools for easy sreening usually include severity of stroke and age. The management of PC sometimes lies on specific teams but also on professionals who work in the stroke unit with special concern about this approach. An accepted approach implements the theoretical framework of the tradicional palliative care in potentially curable patients.
El ictus representa en España la segunda causa de mortalidad después de la cardiopatía isquémica, afectando cada año a 120.000-130.000 españoles, de los cuales 80.000 fallecen o sufren discapacidad. Actualmente hay más de 300.000 españoles que presentan alguna limitación funcional debida al ictus1.
El 50% de las muertes por ictus sucede en un hospital2 De estas, el 20% se produce en la fase aguda, que se define como los primeros 30 días tras el ictus3.
De la magnitud de estas cifras y de la gravedad clínica de muchos de los pacientes surge una pregunta: ¿cuál es el estado de la cuestión sobre el manejo de estos pacientes afectos de ictus agudo bajo el prisma de los cuidados paliativos (CP)?
ObjetivosEl objetivo de este trabajo es averiguar si existe un concepto claro de CP en el ictus y, de existir, cómo se define, aplica y valora. Para ello consideramos que es fundamental averiguar:
- •
Si existe una definición consensuada de CP en el ictus.
- •
Qué personal es el adecuado para abordar los CP: equipos específicos vs. personal de las unidades de ictus específicamente formadas
- •
Si se determinan con claridad los criterios de intervención sobre CP en esta población de pacientes y si existen herramientas de cribado
- •
Qué aportan los CP al ictus: a quién se dirigen, qué síntomas se manejan, qué cuestiones suscitan
- •
Si se han aplicado protocolos y se han evaluado los resultados de su implementación en CP en pacientes afectados por ictus agudos
- •
Si existe un análisis de los factores diferenciales entre los pacientes con ictus agudos y el resto de los pacientes derivados a CP y qué dificultades específicas se encuentran en la aplicación de los CP
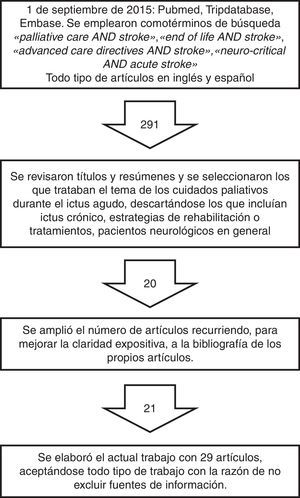
Se realizó una búsqueda sistemática de artículos sin límite de antigüedad y hasta el 1 de septiembre de 2015 en 3 bases de datos: «pubmed», «tripdatabase», «embase». Se emplearon como términos de búsqueda «palliative care AND acute stroke», «end of life AND stroke», «advanced care directives AND stroke» «neuro-critical AND acute stroke» en el título o cuerpo del trabajo.
No se determinó ningún filtro por fecha de publicación y se aceptó todo tipo de artículos: cartas al director, editoriales, monográficos, revisiones, publicaciones originales. Posiblemente, dado lo exclusivo del tema, limitar la búsqueda según tipología de la fuente podría restringir los resultados e impedir una visión global, principal objetivo de esta revisión.
De los artículos identificados se procedió a descartar por medio de la lectura del resumen: aquellos escritos en lenguajes distintos al inglés, al español y al portugués, comunicaciones de casos clínicos, artículos sobre ciencias básicas, artículos dirigidos a cuestiones éticas concretas como las decisiones de abandonar el tratamiento, artículos sobre manejo del ictus crónico y trabajos enfocados en rehabilitación (fig. 1).
Se recurrió puntualmente a la bibliografía de los artículos y estos artículos pudieron ser incluidos a pesar de no haber aparecido en una primera búsqueda en las bases de datos.
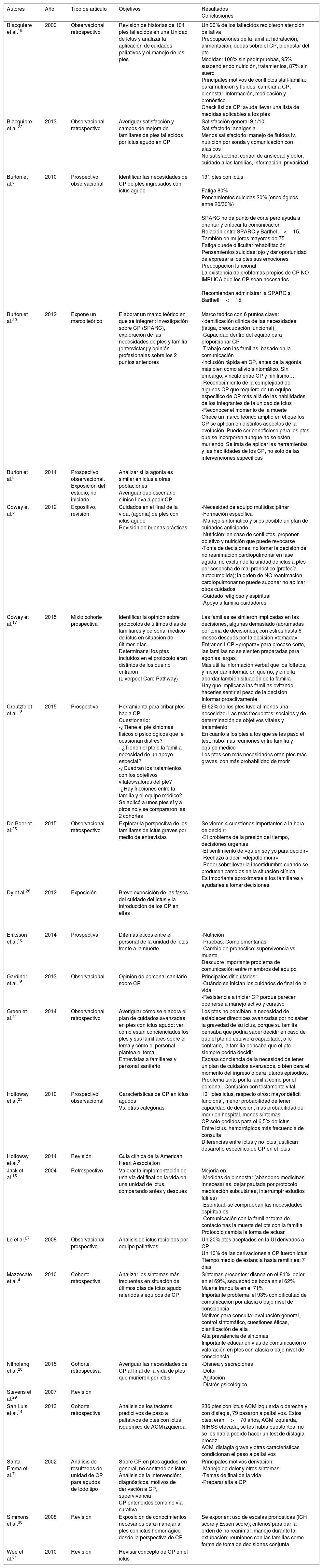
ResultadosSe identificaron 291 artículos en la búsqueda bibliográfica. De acuerdo con los criterios expuestos en el apartado anterior, y tras la lectura del resumen, y en casos dudosos del artículo completo, se obtuvieron finalmente 20 artículos (tabla 1).
Artículos revisados
| Autores | Año | Tipo de artículo | Objetivos | Resultados Conclusiones |
|---|---|---|---|---|
| Blacquiere et al.19 | 2009 | Observacional retrospectivo | Revisión de historias de 104 ptes fallecidos en una Unidad de Ictus y analizar la aplicación de cuidados paliativos y el manejo de los ptes | Un 90% de los fallecidos recibieron atención paliativa Preocupaciones de la familia: hidratación, alimentación, dudas sobre el CP, bienestar del pte Medidas: 100% sin pedir pruebas, 95% suspendiendo nutrición, tratamientos, 87% sin suero Principales motivos de conflictos staff-familia: parar nutrición y fluidos, cambiar a CP, bienestar, información, medicación y pronóstico Check list de CP: ayuda llevar una lista de medidas aplicables a los ptes |
| Blacquiere et al.22 | 2013 | Observacional retrospectivo | Averiguar satisfacción y campos de mejora de familiares de ptes fallecidos por ictus agudo en CP | Satisfacción general 9,1/10 Satisfactorio: analgesia Menos satisfactorio: manejo de fluidos iv, nutrición por sonda y comunicación con afásicos No satisfactorio: control de ansiedad y dolor, cuidado a las familias, información, privacidad |
| Burton et al.3 | 2010 | Prospectivo observacional | Identificar las necesidades de CP de ptes ingresados con ictus agudo | 191 ptes con ictus Fatiga 80% Pensamientos suicidas 20% (oncológicos entre 20/30%) SPARC no da punto de corte pero ayuda a orientar y enfocar la comunicación Relación entre SPARC y Barthel<15. También en mujeres mayores de 75 Fatiga puede dificultar rehabilitación Pensamientos suicidas: ojo y dar oportunidad de expresar a los ptes sus emociones Preocupación funcional La existencia de problemas propios de CP NO IMPLICA que los CP sean necesarios Recomiendan administrar la SPARC si Barthell<15 |
| Burton et al.20 | 2012 | Expone un marco teórico | Elaborar un marco teórico en que se integren: investigación sobre CP (SPARC), exploración de las necesidades de ptes y familia (entrevistas) y opinión profesionales sobre los 2 puntos anteriores | Marco teórico con 6 puntos clave: -Identificación clínica de las necesidades (fatiga, preocupación funcional) -Capacidad dentro del equipo para proporcionar CP -Trabajo con las familias, basado en la comunicación -Inclusión rápida en CP, antes de la agonía, más bien como alivio sintomático. Sin embargo, vínculo entre CP y nihilismo…. -Reconocimiento de la complejidad de algunos CP que requiere de un equipo específico de CP más allá de las habilidades de los integrantes de la unidad de ictus -Reconocer el momento de la muerte Ofrece un marco teórico amplio en el que los CP se aplican en distintos aspectos de la evolución. Puede ser beneficioso para los ptes que se incorporen aunque no se estén muriendo. Se trata de aplicar las herramientas y las habilidades de los CP, no solo de las intervenciones específicas |
| Burton et al.9 | 2014 | Prospectivo observacional. Exposición del estudio, no iniciado | Analizar si la agonía es similar en ictus a otras poblaciones Averiguar qué escenario clínico lleva a pedir CP | |
| Cowey et al.5 | 2012 | Expositivo, revisión | Cuidados en el final de la vida. (agonía) de ptes con ictus agudo Revisión de buenas prácticas | -Necesidad de equipo multidisciplinar -Formación específica -Manejo sintomático y si es posible un plan de cuidados anticipado -Nutrición: en caso de conflictos, proponer objetivo y nutrición que puede revocarse -Toma de decisiones: no tomar la decisión de no reanimación cardiopulmonar en fase aguda, no excluir de la unidad de ictus a ptes por sospecha de mal pronóstico (profecía autocumplida); la orden de NO reanimación cardiopulmonar no puede suponer no aplicar otros cuidados -Cuidado religioso y espiritual -Apoyo a familia-cuidadores |
| Cowey et al.17 | 2015 | Mixto cohorte prospectiva | Identificar la opinión sobre protocolos de últimos días de familiares y personal médico de ictus en situación de últimos días Determinar si los ptes incluidos en el protocolo eran distintos de los que no entraron (Liverpool Care Pathway) | Las familias se sintieron implicadas en las decisiones, algunas demasiado (abrumadas por toma de decisiones), con estrés hasta 6 meses después por la decisión «tomada» Entrar en LCP «prepara» para proceso corto, las familias no se sienten preparadas para agonías largas Más útil la información verbal que los folletos, y mejor dar información que no, y en ella abordar también situación de la familia Hay que implicar a las familias evitando hacerles sentir el peso de la decisión Informar proactivamente |
| Creutzfeldt et al.13 | 2015 | Prospectivo | Herramienta para cribar ptes hacia CP Cuestionario: -¿Tiene el pte síntomas físicos o psicológicos que le ocasionan distrés? - ¿Tienen el pte o la familia necesidad de un apoyo especial? -¿Cuadran los tratamientos con los objetivos vitales/valores del pte? -¿Hay fricciones entre la familia y el equipo médico? Se aplicó a unos ptes sí y a otros no y se compararon las 2 cohortes | El 62% de los ptes tuvo al menos una necesidad. Las más frecuentes: sociales y de determinación de objetivos vitales y tratamiento En cuanto a los ptes a los que se les pasó el test: hubo más reuniones entre familia y equipo médico Los ptes con más necesidades eran ptes más graves, con más probabilidad de morir |
| De Boer et al.25 | 2015 | Observacional retrospectivo | Explorar la perspectiva de los familiares de ictus graves por medio de entrevistas | Se vieron 4 cuestiones importantes a la hora de decidir: -El problema de la presión del tiempo, decisiones urgentes -El sentimiento de «quién soy yo para decidir» -Rechazo a decir «dejadlo morir» -Poder sobrellevar la incertidumbre cuando se producen cambios en la situación clínica Es importante aproximarse a los familiares y ayudarles a tomar decisiones |
| Dy et al.26 | 2012 | Exposición | Breve exposición de las fases del cuidado del ictus y la introducción de los CP en ellas | |
| Eriksson et al.18 | 2014 | Prospectiva | Dilemas éticos entre el personal de la unidad de ictus frente a la muerte | -Nutrición -Pruebas. Complementarias -Cambio de pronóstico: supervivencia vs. muerte Descubre importante problema de comunicación entre miembros del equipo |
| Gardiner et al.16 | 2013 | Observacional | Opinión de personal sanitario sobre CP | Principales dificultades: -Cuándo se inician los cuidados de final de la vida -Resistencia a iniciar CP porque parecen oponerse a manejo activo y curativo |
| Green et al.21 | 2014 | Observacional retrospectivo | Averiguar cómo se elabora el plan de cuidados avanzadas en ptes con ictus agudo: ver cómo están concienciados los ptes y sus familiares sobre el tema y cómo el personal plantea el tema Entrevistas a familiares y personal sanitario | Los ptes no percibían la necesidad de establecer directrices avanzadas por no saber la gravedad de su ictus, porque su familia pensaba que podría saber decidir en caso de que el pte no estuviera capacitado, o lo contrario, la familia pensaba que el pte siempre podría decidir Escasa conciencia de la necesidad de tener un plan de cuidados avanzados, o bien para el momento del ingreso o para futuros episodios. Problema tanto por la familia como por el personal. Confusión con testamento vital |
| Holloway et al.23 | 2010 | Prospectivo observacional | Características de CP en ictus agudos Vs. otras categorías | 101 ptes ictus, respecto otros: mayor déficit funcional, menor probabilidad de tener capacidad de decisión, más probabilidad de morir en hospital, menos síntomas CP solo pedidos para el 6,5% de ictus Entre ictus, hemorrágicos más frecuencia de consulta Diferencias entre ictus y no ictus justifican desarrollo específico de CP en el ictus |
| Holloway et al.2 | 2014 | Revisión | Guía clínica de la American Heart Association | |
| Jack et al.15 | 2004 | Retrospectivo | Valorar la implementación de una vía del final de la vida en una unidad de ictus, comparando antes y después | Mejoría en: -Medidas de bienestar (abandono medicinas innecesarias, dejar pautada por protocolo medicación subcutánea, interrumpir estudios fútiles) -Espiritual: se comprueban las necesidades espirituales -Comunicación con la familia: toma de contacto tras la muerte del pte con la familia Protocolo cambia la forma de actuar |
| Le et al.27 | 2008 | Observacional prospectivo | Análisis de ictus recibidos por equipo paliativos | Un 20% ptes aceptados en la UI derivados a CP Un 10% de las derivaciones a CP fueron ictus Tiempo medio de estancia hasta remitirles: 7 días |
| Mazzocato et al.4 | 2010 | Cohorte retrospectiva | Analizar los síntomas más frecuentes en situación de últimos días de ictus agudo referidos a equipos de CP | Síntomas presentes: disnea en el 81%, dolor en el 69%, sequedad de boca en el 62% Muerte tranquila en el 71% Importante problema: el 93% con dificultad de comunicación por afasia o bajo nivel de consciencia Motivos para consulta: evaluación general, control sintomático, cuestiones éticas, planificación de alta Alta prevalencia de síntomas Importante educar en vías de comunicación o valoración en ptes con afasia o bajo nivel de consciencia |
| Ntlholang et al.28 | 2015 | Cohorte retrospectiva | Averiguar las necesidades de CP al final de la vida de ptes que murieron por ictus | -Disnea y secreciones -Dolor -Agitación -Distrés psicológico |
| Stevens et al.29 | 2007 | Revisión | ||
| San Luis et al.14 | 2013 | Cohorte retrospectiva | Análisis de los factores predictivos de paso a paliativos de ptes con ictus isquémico de ACM izquierda | 236 ptes con ictus ACM izquierda o derecha y con disfagia, 79 pasaron a paliativos. Estos ptes: eran>70 años, ACM izquierda, NIHSS elevada, se les había puesto rtpa, no se les había podido hacer un test de disfagia precoz ACM, disfagia grave y otras características condicionan el paso a paliativos |
| Santa-Emma et al.7 | 2002 | Análisis de resultados de unidad de CP para agudos de todo tipo | Sobre CP en ptes agudos, en general, no centrado en ictus Análisis de la intervención: diagnósticos, motivos de derivación a CP, supervivencia CP entendidos como no vía curativa | Principales motivos derivación: -Manejo de dolor y otros síntomas -Temas de final de la vida -Preparar alta a CP |
| Simmons et al.30 | 2008 | Revisión | Exposición de conocimientos necesarios para manejar a ptes con ictus hemorrágico desde la perspectiva de CP | Se exponen: uso de escalas pronósticas (ICH score y Essen score); criterios para dar la orden de no reanimar; manejo durante la extubación; reuniones con las familias como forma de toma de decisiones conjunta |
| Wee et al.31 | 2010 | Revisión | Revisar concepto de CP en el ictus |
CP: cuidados paliativos; ICH: intracranial hemorrhage;
Pte: paciente; Rtpa: alteplasa.
Cuando se plantea2,7,24 la descripción de CP se coincide en afirmar que los CP están muy bien definidos y desarrollados en patología oncológica. Sin embargo otras enfermedades, como la que nos ocupa, tienen unas características diferenciales que hacen complicada la aplicación directa de los CP tal como se entienden. A saber, el inicio súbito, el pronóstico incierto y la presencia de dificultades para la comunicación y la toma de decisiones.
La guía de consenso de la American Heart Association2 recoge el National Consensus Project for Quality Palliative Care. Este plantea que los dominios contemplados de manera general en CP son apropiados para todos los pacientes con enfermedades serias, independientemente de la fase de la enfermedad. Asume los pilares básicos expuestos en dicho consenso para su aplicación en el ictus agudo: presencia de un equipo interdisciplinar; existencia de una voluntad de comunicación entre pacientes, familiares y personal sanitario; disponibilidad de los servicios independientemente de un planteamiento terminal o de prolongación de la vida; y búsqueda de la paz y dignidad durante la enfermedad y la muerte.
Mazzocato et al.4 enfatizan el impacto positivo de los CP en la calidad de vida tanto de los pacientes como de la familia. A partir de auditorías a unidades de ictus5 se identifica que los pacientes allí ingresados son subsidiarios de recibir unos cuidados orientados por la perspectiva de los CP, instándose a su implementación en las guías clínicas nacionales de algunos países (Escocia, NHSQIS University of Glasgow 2010), destacando que el proporcionar cuidados al final de la vida es un marcador de calidad. En Reino Unido se pasa de no incluir en las unidades de ictus a pacientes no rehabilitables a recomendar la presencia de especialistas en CP en dichas unidades6.
La dificultad para lograr una definición del tipo de paciente subsidiario de CP en el ictus es un reflejo de las dudas que despierta el tema en el personal sanitario: o se «salva» al paciente o se promueve una «buena muerte». Pero la alternativa entre ambas es la promoción de la «calidad de vida». Santa-Emma et al.7 recogen en su trabajo la propuesta de Lynn et al.8, que acuñaron el término «modelo de manejo dual»: sobre las características generales de los CP, tanto el paciente como la familia y el equipo están preparados para los 2 posibles finales: supervivencia y alta o muerte.
Los equipos de cuidados paliativos aplicados al ictusNo hay ninguna referencia específica a la constitución de los equipos de CP de ictus. De una manera general se habla siempre de un equipo multidisciplinar, pero no se concreta el perfil de los integrantes. Mead et al.6 sí recomiendan la presencia de un especialista de CP integrado en el funcionamiento de la unidad de ictus. Tampoco se establece el «modus operandi» más eficiente, aludiéndose de una manera muy genérica a la necesidad de una comunicación muy fluida entre los miembros. De esto se puede inferir que no se considera que sea necesario un equipo especializado en CP, sino más bien que estos cuidados se integran en la filosofía de cuidado de los pacientes.
En la guía de Holloway et al.2 se plantea que hay 2 niveles distintos de CP. El primero sería la atención en CP impartida por los profesionales de la unidad de ictus. El nivel secundario sería el que prestarían los profesionales expertos en CP a demanda de los médicos habituales en caso de circunstancias de difícil solución. Esta guía aparentemente se desarrolla para generar las competencias necesarias para atender los CP de primer nivel.
Criterios para la intervenciónHolloway et al.2 proponen que son candidatos a manejo desde una perspectiva paliativa básica todos los diagnosticados de ictus «agudo, grave y que ponga en peligro la vida del paciente», incluyendo a aquellos en quienes se puede esperar reversibilidad de alguno de los síntomas, pero para los que el ictus va a condicionar un cambio en su calidad de vida. También deben estar disponibles para todos los pacientes con enfermedades crónicas progresivas que es poco probable que se recuperen y para los que los CP pueden ser su única vía el resto de sus vidas.
Burton et al.9 afirman que la entrada en la vía de los cuidados del final de la vida no está clara en el ictus, porque el reconocimiento de la agonía de estos pacientes puede ser difícil. En general, el momento del paso de una actitud proactiva «salvadora» a una meramente «paliativa» es difícil de establecer. Por ello los modelos habituales, que consideran que el proceso de muerte es lineal, parecen resultar de escasa utilidad. Sin embargo, el saber qué pacientes tienen una esperanza de vida de 6-12 meses, criterio empleados en otros ámbitos de los CP, sería útil para poder realizar una buena transición entre un tipo de cuidado y otro. Aunque la experiencia clínica permite aventurar un pronóstico, al menos en la dicotomía «muerte-supervivencia», es fundamental disponer de elementos sistematizadores. El uso de las escalas pronósticas que se emplean en enfermedad cerebrovascular para ictus isquémico o hemorragia nos permiten, en el momento del ictus agudo, valorar la probabilidad que tiene nuestro paciente de fallecer en los siguientes días o meses. La mayor parte de los modelos incluyen la edad del paciente, la severidad inicial del ictus, además de las comorbilidades, siendo una de las más importantes la fibrilación auricular. En algunos se emplean marcadores analíticos y el tipo de ictus. Algunas de estas escalas son la iScore10 y la ICH Score11.
Se plantean otros criterios que ayudan a valorar cuáles de nuestros pacientes se pueden beneficiar de un abordaje más típicamente de CP. Burton et al.3 proponen una herramienta, la SPARC12, que permite determinar la entrada del paciente en la vía de los CP, aplicándola a todos los pacientes que tengan un Barthel<15. Dicha herramienta puntúa dominios físicos, religiosos y de independencia. Creutzfeldt et al.13 desarrollaron en la UCI neurológica una herramienta que aplicaron a distintos pacientes, entre ellos un 47% de ictus, para valorar con 4 sencillas preguntas si el paciente podría tener necesidades paliativas. En esta herramienta se empleaba la presencia de al menos una respuesta afirmativa a las 4 cuestiones que evaluaban la existencia de síntomas estresantes físicos o psicológicos, la presencia de medidas especiales de apoyo tanto familiar como para el paciente, la evaluación sobre si los objetivos del tratamiento estaban alineados con los intereses del paciente y si había desacuerdos entre el equipo y la familia. Con esta lista sencilla de cuestiones se identificaron necesidades de CP en el 64% de los pacientes con ictus13.
En cuanto a las características de los pacientes que más frecuentemente se derivan a CP, nos encontramos14 como factores de riesgo en el caso de pacientes con ictus de la arteria cerebral media izquierda la gravedad de la disfagia y la imposibilidad de realizar un test de disfagia por alteración del estado de consciencia. Otros factores independientes de transición precoz a la fase de paliativos son la edad>70 años, o<55 y el sexo femenino3, afectación del lado izquierdo, National Institute of Health Stroke Scale (escala aplicada por neurólogos para determinar la gravedad de los síntomas, rango de 0 a 32, siendo 0 el mejora estado posible [NIHSS]) elevada al ingreso y la administración intraarterial de rtPA (alteplasa, la llamada trombólisis, que se puede hacer por vía venosa periférica o por vía arterial empleando técnicas intravasculares locales)
Quizá en línea con un cuidado dual, Cowey5 recoge un matiz fundamental: los CP empiezan meses o años antes de la muerte, siendo los cuidados de los últimos días solo una parte de los CP. La Liverpool Care Pathway aboga por la aplicación en los hospitales de agudos de un manejo base en los cuidados paliativos, aplicándose, además, de manera concreta sobre los ictus agudos15,16.
Qué aportan los cuidados paliativos en el ictus agudoLos principios de aplicación de los CP quedan perfilados en la guía clínica de Holloway et al.2. Como armazón para desarrollar este capítulo nos apoyaremos en la estructura de dicha guía.
- •
Atención centrada en familia y paciente2: promover una atención centrada en el paciente y la familia mejora la satisfacción, la seguridad, el cumplimiento de objetivos y logra resolver conflictos.
- •
Manejo de la incertidumbre2. A la hora de establecer un pronóstico hay que intentar no caer en profecías autocumplidas: esto es, ante situaciones de extrema gravedad y escasas probabilidades de supervivencia tendemos a comportarnos de manera conservadora, empeorando el pronóstico al no actuar con todas las herramientas posibles a nuestro alcance. Una vez superado el pronóstico vital (en términos «vivir-morir»), la siguiente pregunta que formulan los pacientes y la familia versa sobre las secuelas. Para poder responder haciendo un análisis cualitativo es fundamental conocer los objetivos más importantes de la recuperación de cada enfermo basándose en el conocimiento de la persona. Se tiende a infravalorar la calidad de vida tras un evento cerebrovascular, a pesar de que la «paradoja de la discapacidad» es una realidad y nos muestra cómo la calidad de vida es a veces igualmente satisfactoria para el paciente tras el ictus que antes del ictus. Aunque la ausencia de un pronóstico de certeza es causa de angustia entre los familiares17 la familia acepta un grado de incertidumbre en el manejo del enfermo. La actitud sería «esperar lo mejor y preparar para lo peor»2. Una forma de afrontar la incertidumbre es plantear objetivos a corto plazo con ensayos terapéuticos breves. Estos intentos de tratamiento dan tiempo para la reflexión de la familia y para reactualizar los objetivos, adaptándose a la «nueva normalidad» del paciente. En general los primeros ensayos terapéuticos giran en torno al edema, el soporte ventilatorio y la nutrición. El margen temporal para cada objetivo será variable, días, semanas, meses….
- •
Cuidado basado en objetivos2. Aunque los objetivos son cambiantes en función de la situación del paciente, es necesario tener un marco teórico sobre el que ir determinándolos. El establecimiento de objetivos pasa por:
- ∘
Preparar y planificar: recopilar los hechos médicos, revisar si existen últimas voluntades, recoger información psicosocial, conocer la dinámica familiar, valorar a quién informar, decidir quién es quien toma las decisiones (el paciente o un familiar en quien este puede haber delegado). El equipo médico tiene que ponerse de acuerdo en sobre qué se informa, a quién. Y el equipo médico no es solo la parte facultativa, sino todo el personal, con el fin de evitar fricciones entre miembros del equipo18.
- ∘
Saber qué quieren saber el paciente y la familia.
- ∘
Compartir información: hay que contar qué ha pasado, los resultados de los estudios, el pronóstico. Se trazará un cuadro general y se irá ampliando en función de las demandas de la familia.
- ∘
Atender las emociones (acrónimo NURSE: Naming emotion, Understand y que se note que lo entendemos, Respetar el comportamiento de la familia, Support por apoyar a la familia y Explorar la emoción en el contexto de la conversación). El personal tiene que vigilar sus propios bloqueos en la comunicación, que se reflejan muchas veces en interrupciones, intentos de suavizar mensajes o el empleo de eufemismos que confunden al interlocutor.
- ∘
Diagnosticar las preferencias del paciente: dejar claro que el rol de los familiares es transmitir las preferencias del paciente y no las propias. «Si el paciente estuviera en esta conversación, qué nos diría…. qué pensaría….». Una vez que hemos entendido lo que nos dice, expresarlo en voz alta para comprobar que lo tenemos todo. Cuidado con cómo se maneja la información, la tendencia es a centrarse en lo que se va a perder, cuando es importante poner el foco en las habilidades que se conservan o se pueden recobrar
- ∘
- •
Detección y tratamiento de síntomas. Según recogen Eriksson et al.18, el 60% de los pacientes con ictus tiene síntomas, siendo los más prevalentes la disnea y el dolor. Mazzocato et al.4 y Blacquiere et al.19 también encuentran la disnea y el dolor como lo más prevalente, además de las secreciones bronquiales y la fiebre.
- ∘
Disnea. Aparece en el 81%4 y hay estudios que determinan que en las últimas 48h de todos los ictus moribundos la tienen. Dentro de la disnea se incluye tanto lo que el paciente refiere como lo que al paciente se le percibe (uso de músculos accesorios, estertores, secreciones). Su valoración en pacientes que no se comunican es un reto, pudiendo emplearse escalas sacadas del ámbito de las demencias.
- ∘
Dolor. No es tan habitual como en otros pacientes paliativos. La mitad de los ictus a los 6 meses presenta dolor de nueva aparición, siendo factores de riesgo el sexo femenino, juventud, NIHSS alta y hemoglobina glucada alta. El dolor se puede manifestar verbalmente o por gestos, pudiendo emplearse para su cuantificación escalas de otros ámbitos, como el geriátrico. Se desarrollan en la guía de Holloway et al.2 los tipos de dolor más habituales, siendo el central el más común, seguido del hombro doloroso y posteriormente el secundario a espasticidad.
- ∘
Otros síntomas que se mencionan son físicos (la fatiga, incontinencia, crisis, disfunción sexual, trastornos respiratorios durante el sueño) y psicológicos. Estos últimos son percibidos por los familiares como los más deficientemente abordados20.
- ∘
- •
Sufrimiento social, espiritual. Igual que la depresión, la sensación de sobrecarga y de falta de apoyo y el estrés ante las decisiones son motivos de insatisfacción entre los familiares20. Se insiste en la importancia de preparar al paciente y a la familia para el momento de la muerte2 Es importante tener en cuenta que hay ideación de suicidio en el 20% de los pacientes con ictus agudo3.
- •
Ayuda en la toma de decisiones más frecuentes2. En la guía de Holloway et al. se exponen decisiones complicadas que en pacientes en estado crítico son difíciles de asumir. Cowey5 aclara que la decisión de no hacer reanimación cardiopulmonar no debe tomarse en la fase aguda. Sobre la nutrición, paradigmático motivo de conflictos éticos, es importante que los médicos sepan que solo el 50% de los pacientes que sufre disfagia sobrevive a los 6 meses2 y de estos un 65% tendrá una discapacidad grave, estableciéndose como recomendación poner primero SNG y posteriormente, según cada caso, progresar a PEG. La cirugía es otra decisión que suele tener que tomarse ante ictus graves y tiene unas indicaciones claras en las distintas enfermedades que la precisan, debiendo huirse de ella si el paciente ha manifestado previamente su deseo de no someterse a intervenciones agresivas.
- •
Manejo de la comunicación y la información. En los CP la información al paciente y su familia es vital y el déficit de esta es una queja frecuente entre las familias, pero también en los propios equipos médicos18. Uno de los conflictos que surgen en el día a día es que los pacientes en fase paliativa perciben menos atención18 en términos de tiempo que los pacientes «rehabilitables» debido a la necesidad de priorizar el cuidado de los enfermos. Green et al.21 ponen en evidencia la tendencia del personal sanitario a huir de la conversación sobre últimas voluntades, aunque se sabe cuánto facilita el manejo de determinadas situaciones.
En general las familias experimentan ansiedad por la situación. Aunque la satisfacción de las familias es alta en la aplicación de los CP22, los temas que menor satisfacción generan son los relacionados con la nutrición, la sueroterapia y el manejo de la ansiedad. Las principales dificultades que la familia percibe están en el ictus en sí15 y no en la implementación de los CP. Otro déficit referido es el de la comunicación9.
Un temor de las familias al plantearse la alternativa de paliativos es a que su enfermo no reciba todas las atenciones necesarias. Por ello es importante ampliar el concepto de CP a la calidad de la atención y el alivio sintomático a lo largo de todo el seguimiento del paciente20.
Comparación entre los pacientes con ictus agudos y otras enfermedades agudasSanta-Emma et al.7 recogen una cohorte de pacientes agudos atendidos en un hospital por una unidad de paliativos y con los diagnósticos más frecuentes de cáncer, enfermedad cardíaca, enfermedad pulmonar, esclerosis lateral amiotrófica e ictus. La mortalidad de los pacientes con ictus era la tercera mayor tras los pacientes con enfermedad de la motoneurona y de los nefrópatas y casi duplicando la de los pacientes afectos de cáncer. Las características de los pacientes con ictus que consultan en una unidad de CP23 nos indican que son pacientes más discapacitados funcionalmente y también para la toma de decisiones, que suelen tener más probabilidades de morir en el hospital y con menos cargas psicológicas y físicas que los pacientes con enfermedad cardíaca, pulmonar y demencia.
DiscusiónLa definición de CP según la OMS es la siguiente: «son los cuidados apropiados para el paciente en una enfermedad avanzada y progresiva donde el control del dolor y otros síntomas, así como los aspectos psicosociales y espirituales, cobran la mayor importancia. El objetivo de los CP es lograr la mejor calidad de vida posible para el paciente y su familia. La medicina paliativa afirma la vida y considera el morir como un proceso normal. Los CP no adelantan ni retrasan la muerte, sino que constituyen un verdadero sistema de apoyo y soporte para el paciente y su familia».
Aunque la definición no incluye un listado de las características que convierten al paciente subsidiario de unos CP, de una manera automática se recurre al concepto de terminalidad24 para considerar si un paciente es o no merecedor de dicho enfoque. Así, la terminalidad se define desde el diagnóstico como una fase avanzada, progresiva e irreversible, en la que aparecen con gran frecuencia múltiples síntomas y cuyo impacto emocional en el paciente y su entorno es indiscutible. En el pronóstico se incluye la frontera de una expectativa inferior a 6 meses y desde el diagnóstico se considera que la terminalidad la marca el agotamiento de los tratamientos curativos. El empleo de escalas pronósticas ayuda a encuadrar al paciente.
En varios de los artículos consultados2,3,13,20 se asume que los CP no son solo necesarios para los pacientes con ictus agudo en su fase terminal, sino como parte del manejo global de los pacientes, independientemente de su pronóstico, siempre y cuando tengan necesidades físicas, sociales, de encuadre de su situación y si surgen conflictos en su manejo.
¿Qué pacientes, pues, son subsidiarios de una atención basada en la filosofía de los CP en el ictus? Como en otras enfermedades, los CP en pacientes con una enfermedad cerebrovascular aguda atienden necesidades sociales, embarcan a la familia en el proceso de decisión, intentan aliviar los síntomas habituales (disnea, dolor, fatiga, depresión), facilitan la toma de decisiones críticas (nutrición, decisiones de reanimación en caso de parada cardíaca, sueroterapia….). Las herramientas que permiten el cribado de los pacientes no están desarrolladas, no hay escalas, pero sí hay intentos de cuestionarios que, junto a ciertas características epidemiológicas, obligan a estar alerta. Nos referimos a pacientes con ictus graves (con discapacidad definida en la escala NIHSS), con edades o por debajo de los 55 o por encima de los 70, afectación del lado izquierdo y que tienen alguna de las 4: conflictiva entre el equipo terapéutico y la familia, indefinición de los objetivos de cuidado, necesidad de apoyo y, por supuesto, presencia de síntomas que necesiten tratamiento. A esto se le suma, indudablemente, la pericia del equipo médico para determinar el pronóstico vital del paciente, ayudado por escalas pronósticas específicas de la esfera de la enfermedad cerebrovascular que permiten encuadrar al paciente en un grupo pronóstico en cuanto a mortalidad en los siguientes días o meses.
Al contrario que otros enfoques, se aplicarían en situaciones en las que el paciente es «salvable», frente a la idea más extendida de que solo se utilizan en la fase agónica o preagónica. Se habla de un manejo dual: distintos autores razonan que los pacientes de ictus que pueden recibir CP son todos aquellos con un cambio vital en su situación, sin mencionar expresamente la previsibilidad de la muerte.
Es importante, pues, la apreciación de que el abordaje paliativo puede ser sincrónico con un manejo «agresivo» de la situación.
Existe un problema importante en el abordaje de los pacientes y sus familias, diferente al de los pacientes oncológicos o incluso otros pacientes crónicos: nos encontramos una situación sobrevenida de manera aguda, con pacientes en ocasiones privados de su capacidad de expresarse o con facultades cognitivas mermadas, en que sus familiares se ven como responsables de las decisiones sobre situaciones médicas. Es una circunstancia en que el manejo de la información a la familia y al paciente reviste especial dificultad. Teniendo en mente esto, el marco teórico que proponen Halloway et al. en su guía2 es muy interesante, contemplando los pasos de preparar y planificar, saber qué quieren saber el paciente y la familia, compartir la información, atender las emociones y profundizar en las preferencias del pacientes como guías en el manejo general de los casos.
A la hora de plantearse el sistema organizativo de la aplicación de los CP a los pacientes con ictus en fase aguda, parece razonable la propuesta de una asistencia paliativa de primer nivel, proporcionada por los médicos habituales, y la posibilidad de recurrir a un paliativista especialista en casos complejos. La propuesta británica de incluir un paliativista en las unidades de ictus no parece realista dada la presión asistencial del sistema. Tal como se recoge en uno de los trabajos, el factor tiempo obliga priorizar tipos de cuidados
Cuando se evalúa la satisfacción con la aplicación de protocolos específicos entre familiares, se encuentra una satisfacción general con el manejo de su familiar.
ConclusionesEl enfoque de los CP orientados al ictus agudo no varía en sus principios y objetivos de los CP aplicados en otras enfermedades.
La medicina paliativa aplicada a los ictus topa con una dificultad que puede ser similar a la que aparece en otras unidades médicas, como las de intensivos: enfermedades agudas, incapacitantes para el paciente, de pronóstico funcional incierto. Para poder navegar entre las dudas es fundamental:
- •
Una buena formación de los clínicos en cuanto a conocimiento de escalas de pronóstico, que ayuden a la toma de decisiones complejas.
- •
Una buena formación de todo el equipo sanitario en comunicación y escucha empáticas. Las familias echan en falta comunicación y alivio emocional.
- •
Conocimientos médico-legales y de los recursos existentes para poder buscar activamente o promover en pacientes inestables la toma de decisión como voluntades anticipadas.
En cuanto al momento de instauración de una medicina paliativa, resulta asombroso que nos planteemos que la medicina convencional no implica realmente ese abordaje integral del paciente, y tengamos que recurrir a términos a veces confusos para decir que hay que aliviar al paciente, acompañar a las familias, estar vigilante para resolver problemas agudos y tener sabiduría para saber cuándo cesar en el manejo agresivo.
La aplicación del término «paliativo» en este tipo de medicina podría resultar confuso, aparentando abandono del paciente en cuanto a «mejorar» su pronóstico a largo plazo. El establecimiento natural de una medicina «dual» en la que el abordaje «paliativo» acompañe el enfoque más agresivo parece la forma razonable de guiar la cuestión.
Esta reflexión parece que desvirtúa, de alguna manera, al equipo de CP, cuando no es así. El equipo de CP, multidisciplinar, especialmente formado, con su mecanismo de funcionamiento interno, será la referencia que pueda monitorizar la implementación de la filosofía de paliativos, pero no necesariamente el elemento que se encargue de llevar todos los pacientes. Al fin y al cabo, cualquier paciente del hospital merece un abordaje holístico e integral.
Por tanto: ¿es posible un manejo desde la perspectiva de los cuidados paliativos para el ictus agudo? Sí. ¿Es su aplicación restrictiva al paciente en clara terminalidad? No. Todos los pacientes se beneficiarán del abordaje integral de los CP en un manejo dual, en que se apliquen tanto en el paciente «recuperable» como en el paciente «terminal». ¿Es precisa una formación específica en paliativos de los facultativos y el equipo asistencial de las unidades de ictus? Sin duda. ¿Habrá que recurrir siempre a un equipo de paliativos para resolver los problemas de los pacientes? Posiblemente, se puede jerarquizar de modo que el facultativo responsable asuma la misión de aplicar la medida paliativa y se recurra al personal específico de paliativos como consultor en los casos complejos. ¿Qué herramientas hay que desarrollar para aplicar en una unidad de ictus los cuidados paliativos? Formación a todo el personal, utilización de cuestionarios o listas que ayuden a establecer objetivos generales con los pacientes, tiempo para la revisión de la aplicación del plan.
El abordaje paliativo para los pacientes con ictus no solo sería aconsejable, sino muy necesario.
Limitaciones que presenta el estudioPor la metodología de búsqueda se escapan aquellos artículos que pueden hacer valiosas aportaciones en este tema, pero contemplado de una manera más global, como los cuidados en unidades de intensivos, geriatría, medicina interna o ictus crónicos. No incluye literatura gris.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesSin conflictos de intereses.
Trabajo no financiado.
Presentado como trabajo fin de máster del Máster de CP de la U de Valladolid en el curso 2014-2015.