Actualmente no existe una definición unánime en cuidados paliativos (CP) del término complejidad. Su correcta y objetiva valoración ayudaría a clasificar al paciente, permitiendo a los profesionales saber si se requieren recursos avanzados o convencionales de CP.
ObjetivosDescribir la complejidad de los pacientes tributarios de CP en Sevilla mediante el Instrumento Diagnóstico de la Complejidad en Cuidados Paliativos examinando el servicio sanitario prestado.
Material y métodosEstudio observacional descriptivo transversal, con reclutamiento prospectivo. La herramienta Instrumento Diagnóstico de la Complejidad en Cuidados Paliativos se aplicó a 74 pacientes tributarios de CP. Los datos se analizaron con el programa estadístico SSPS versión 20 y se analizaron las variables con el test chi-cuadrado.
ResultadosTanto el equipo de recursos convencionales como el avanzado de CP tratan a pacientes independientemente de su complejidad (p=0,482). El elemento de complejidad más prevalente fue el cambio brusco del nivel de autonomía funcional (n=27), sin que exista correlación con el equipo implicado. El elemento más prevalente para activar el equipo avanzado de CP es la naturaleza oncológica de la enfermedad (n=39; p=0,018).
ConclusionesLa distribución de la complejidad en los pacientes tratados por recursos convencionales y avanzados de CP en el área estudiada es homogénea. Ello puede ser un indicador de la falta de adecuación de los recursos sanitarios con respecto a la complejidad del paciente. La implementación del Instrumento Diagnóstico de la Complejidad en Cuidados Paliativos podría solventar este problema ya que ayuda a especificar cuándo y por qué se deriva un paciente a CP, evitando el exceso o defecto de dicha derivaciones.
There is currently no unanimous definition of the term complexity in palliative care (PC). The correct and objective assessment would help to classify palliative patients to enable health care professionals in their determination whether advanced or conventional PC resources are required.
AimTo describe the palliative patients’ complexity, by using the Diagnostic Tool for Complexity in Palliative Care, and to examine the health care service provided.
Material and methodsA descriptive, cross-sectional, observational study with prospective recruiting was conducted by applying the Diagnostic Tool for Complexity in Palliative Care to 74 patients requiring PC in Seville, Spain. Data were analyzed using the statistical program SPSS version 20 and variables were analyzed using the chi-squared test.
ResultsBoth conventional and advanced PC teams treat patients regardless their degree of complexity (p= 0.482). The most prevalent complexity element was sudden change in the level of functional autonomy (n= 27), but there was no correlation with the team involved. The most prevalent element to drive involvement of the advanced PC team was the oncological nature of the disease (n= 39, p= 0.018).
ConclusionsThe distribution of complexity in PC patients treated by both conventional and advanced PC teams in the study area is homogeneous. This may be an indicator of the lack of appropriate health care resources as regards the complexity of the patient. Implementing the Diagnostic Tool for Complexity in Palliative Care may solve this problem by specifying when and why a PC patient is referred, and thus avoiding the excess or absence of such referrals.
La Organización Mundial de la Salud1, la Asociación Europea de Cuidados Paliativos2 y la estrategia en cuidados paliativos del Sistema Nacional de Salud español3 recomiendan un modelo compartido de prestaciones en cuidados paliativos (CP), promoviendo la integración de los recursos disponibles de acuerdo a las necesidades de los pacientes y a la complejidad de dichas necesidades combinando una atención ambulatoria con la hospitalaria y centros especializados de CP.
Una definición unánime del término complejidad en CP y su clasificación es necesaria a nivel internacional para ayudar a los recursos convencionales, profesionales de atención primaria (AP) y hospitalaria con formación básica en CP, en cuanto a cuándo y por qué los pacientes requieren recursos avanzados de CP. Ello podría aumentar la eficacia de la prestación, ofreciendo a cada paciente una atención individualizada y que dé respuesta a sus necesidades de salud, que deben ser valoradas de modo integral y sistematizado4 y donde es preferida la calidad a la cantidad de vida5. Ayudaría, además, a mejorar el nivel de desajuste mostrado entre el acceso a los recursos avanzados de CP y el nivel de necesidad, evitando la detección tardía del paciente paliativo, sobre todo en el no oncológico6,7.
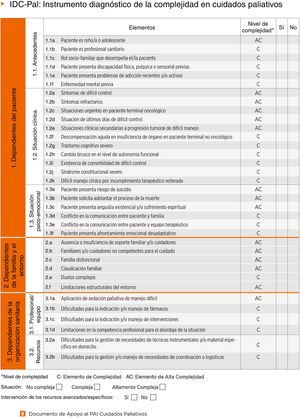
El Instrumento Diagnóstico de la Complejidad en Cuidados Paliativos, IDC-Pal, fue publicado por el equipo regional de CP en Andalucía8 (fig. 1) y fue elaborado siguiendo los criterios de clasificación por elementos y niveles de complejidad establecidos en el Proceso Asistencial Integrado de Cuidados Paliativos de Andalucía (2.a ed, 2007)9. IDC-Pal pretende facilitar al profesional clínico la evaluación global de la complejidad de la unidad paciente-familia, así como de su entorno, para ofrecer una atención individualizada según las características de dichos pacientes, permitiendo su uso tanto en atención hospitalaria como domiciliaria. La herramienta IDC-Pal identifica 36 elementos de complejidad agrupados en 3 categorías: 1) paciente, 2) familia y entorno social y 3) organización sanitaria. Tras la evaluación, la situación de complejidad del paciente se divide en 3 niveles de complejidad: 1) altamente compleja, 2) compleja y 3) no compleja. Se propone que una situación no compleja no requeriría la intervención de recursos avanzados, mientras que en una situación altamente compleja sí se deberían activar. Para la situación intermedia, definida como compleja, la decisión quedaría a criterio del médico responsable. Por tanto, IDC-Pal promueve un modelo de atención compartida y un uso equilibrado de recursos. IDC-Pal puede ser usada tanto al inicio del contacto con el paciente como durante el tratamiento del mismo, permitiendo así analizar la complejidad cambiante, ya que los pacientes experimentan muchas fases en su trayectoria en las que el nivel de complejidad puede variar, resultando en una mayor o menor demanda sanitaria, y donde esta fluctuación crea dificultad a la hora de definir el recurso ideal y la necesidad de CP10.
El objetivo principal de este estudio es describir la complejidad de todos los pacientes registrados como tributarios de CP en centros de salud y equipos de CP del área sanitaria de Sevilla. Para ello utilizamos la herramienta IDC-Pal, examinando la complejidad del paciente y valorando la derivación actual por parte de los recursos convencionales, en nuestro estudio representados por el equipo de AP, al equipo avanzado de CP, en nuestro caso el equipo de soporte domiciliario de CP (ESDCP). Como objetivo secundario se valora la prevalencia de los elementos de complejidad de los pacientes de las zonas sanitarias estudiadas en Sevilla.
Material y métodosEl diseño del estudio es observacional descriptivo transversal, con reclutamiento prospectivo.
El comité de ética de la Unidad Docente de Medicina Familiar y Comunitaria de Sevilla aprobó el estudio.
La valoración integral de la complejidad de los pacientes tributarios de CP y la presencia o no de derivación a ESDCP se realizó a través de la herramienta IDC-Pal. Dos residentes de Medicina Familiar y Comunitaria y un médico adjunto de AP obtuvieron datos mediante visita domiciliaria y/o acceso a la historia clínica de los mismos en la aplicación informática del servicio andaluz de salud DIRAYA, además de la encuesta al médico de familia o al ESDCP responsable así como a la enfermera de zona.
Con respecto a la validación de IDC-Pal, el primer paso fue la definición de los niveles de complejidad para establecer criterios de intervención de los recursos asistenciales mediante el método de grupo nominal de expertos4. Un total de 200 profesionales de Andalucía participaron en las 2 primeras fases de la validación11. La viabilidad de la herramienta mejoró notablemente en la segunda fase con una utilidad de 8 sobre 10 y una claridad de 7 sobre 10 en la escala Likert de 10 puntos. La validez de contenido se midió mediante el porcentaje de acuerdo entre participantes donde se mantuvieron los elementos con acuerdo mayor a 0,7. La fiabilidad se midió mediante la concordancia entre jueces de la variable elemento de complejidad mediante test-retest y fue baja en la primera fase con mejoría en la segunda fase para la mayoría de los ítems pero ambigua en otros dada la menor participación y cumplimentación de formularios de lo esperado. En la consistencia interna mediante el método alfa de Cronbach destacó un valor global de 0,9, mayor que en la primera fase. Esto permitió la creación de una tercera versión de IDC-Pal donde se continuó el proceso de validación final y cuyos datos aún no están publicados.
Los criterios de inclusión fueron pacientes mayores de 18 años registrados como tributarios de CP, oncológicos y no oncológicos, en el distrito sanitario Sevilla tanto en AP como en el ESDCP.
Los criterios de exclusión fueron pacientes no tributarios de CP, pacientes fallecidos antes de realizar la valoración por AP o por ESDCP y falta de datos necesarios para la valoración integral del paciente.
Se diseñó un documento específico para la recogida de datos de los pacientes donde se incluyeron datos sociodemográficos. Los datos de los pacientes fueron anonimizados durante la obtención y el análisis de datos.
Los datos se analizaron mediante el programa estadístico SSPS versión 20. Se calculó la frecuencia, porcentaje de cada una de las 56 variables, se realizaron tablas de contingencia y análisis mediante el test estadístico chi-cuadrado.
Resultados y análisisMuestraDesde el mes de junio de 2013 hasta el mes de noviembre de 2014 se analizaron todos los pacientes registrados en el proceso asistencial de CP del sistema informático DIRAYA de los centros de salud correspondientes en Sevilla. Un total de 74 pacientes fueron reclutados para el estudio, de los cuales 29 eran varones y 45 mujeres. De estos, 59 pertenecían a los centros de salud San Luís, 13 a Ronda Histórica y 2 a Valdezorras. La edad media era 73 años siendo el más joven de 21 y el de más edad de 104 años. Se incluyeron todos los pacientes que cumplieron los criterios de inclusión, y los datos para completar la valoración integral se obtuvieron mediante revisión de la historia clínica electrónica y visita personal al domicilio del paciente.
Un total de 26 pacientes tenían un diagnóstico no oncológico, siendo el más prevalente el deterioro cognitivo y el ictus. Un total de 48 eran pacientes oncológicos, siendo el carcinoma de mama con metástasis el diagnóstico más prevalente.
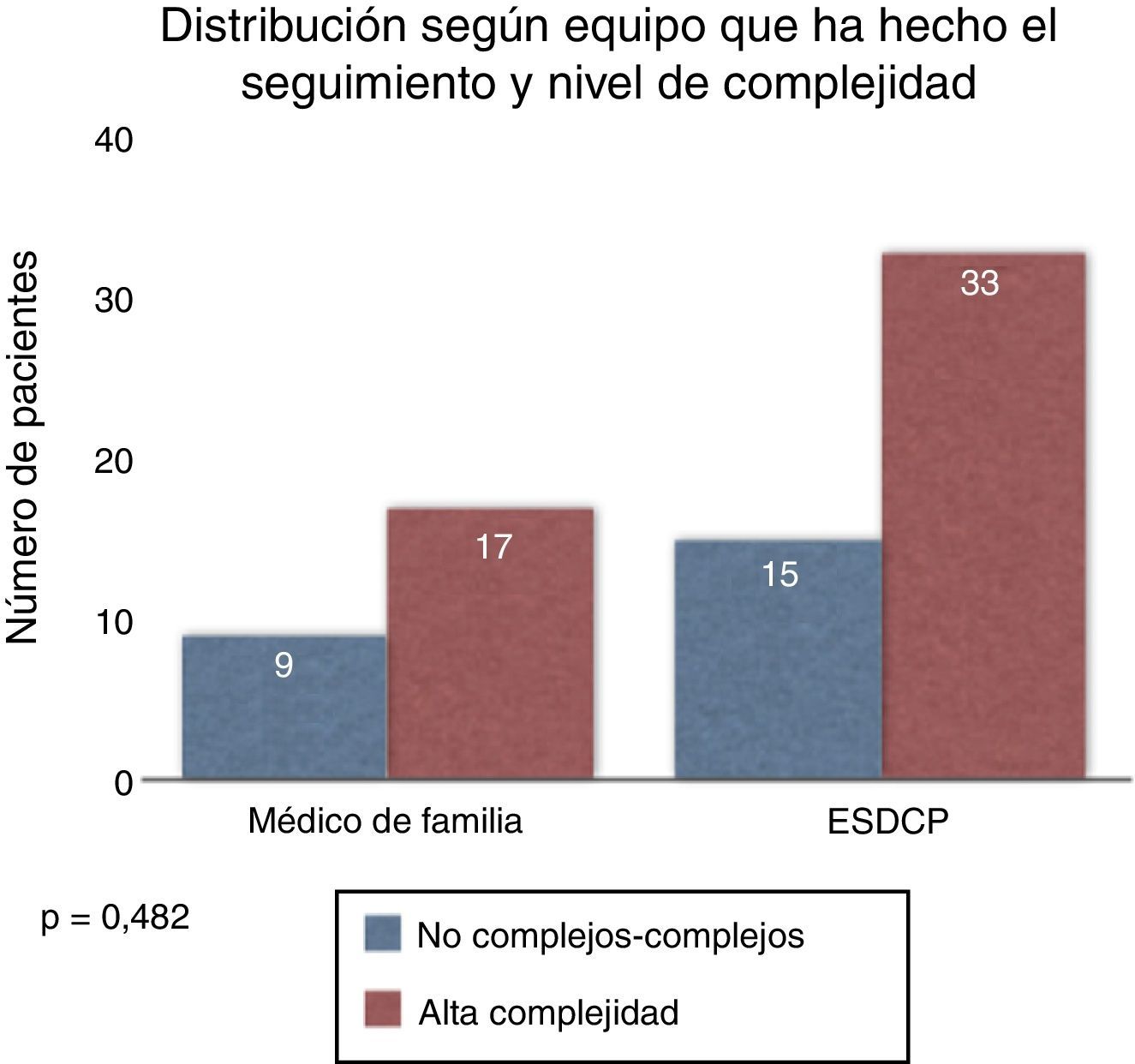
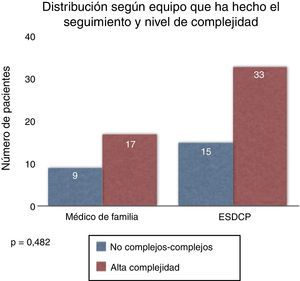
Complejidad resultanteEn el equipo de AP se siguieron 26 pacientes y en el ESDCP 48. Del total de 74 pacientes, 24 fueron clasificados como no complejos o complejos, siendo 9 pacientes llevados por AP y 15 por recursos avanzados. Un total de 50 pacientes fueron clasificados como de alta complejidad, donde 17 eran llevados por AP y 33 por ESDCP. Se objetivaron 17 pacientes de alta complejidad llevados únicamente por el equipo de AP y 15 pacientes no complejos llevados por el ESDCP.
El equipo de AP y el ESCP tratan indistintamente a pacientes con todos los grados de complejidad, sin que exista entre ellos diferencia estadísticamente significativa (p=0,482) (fig. 2).
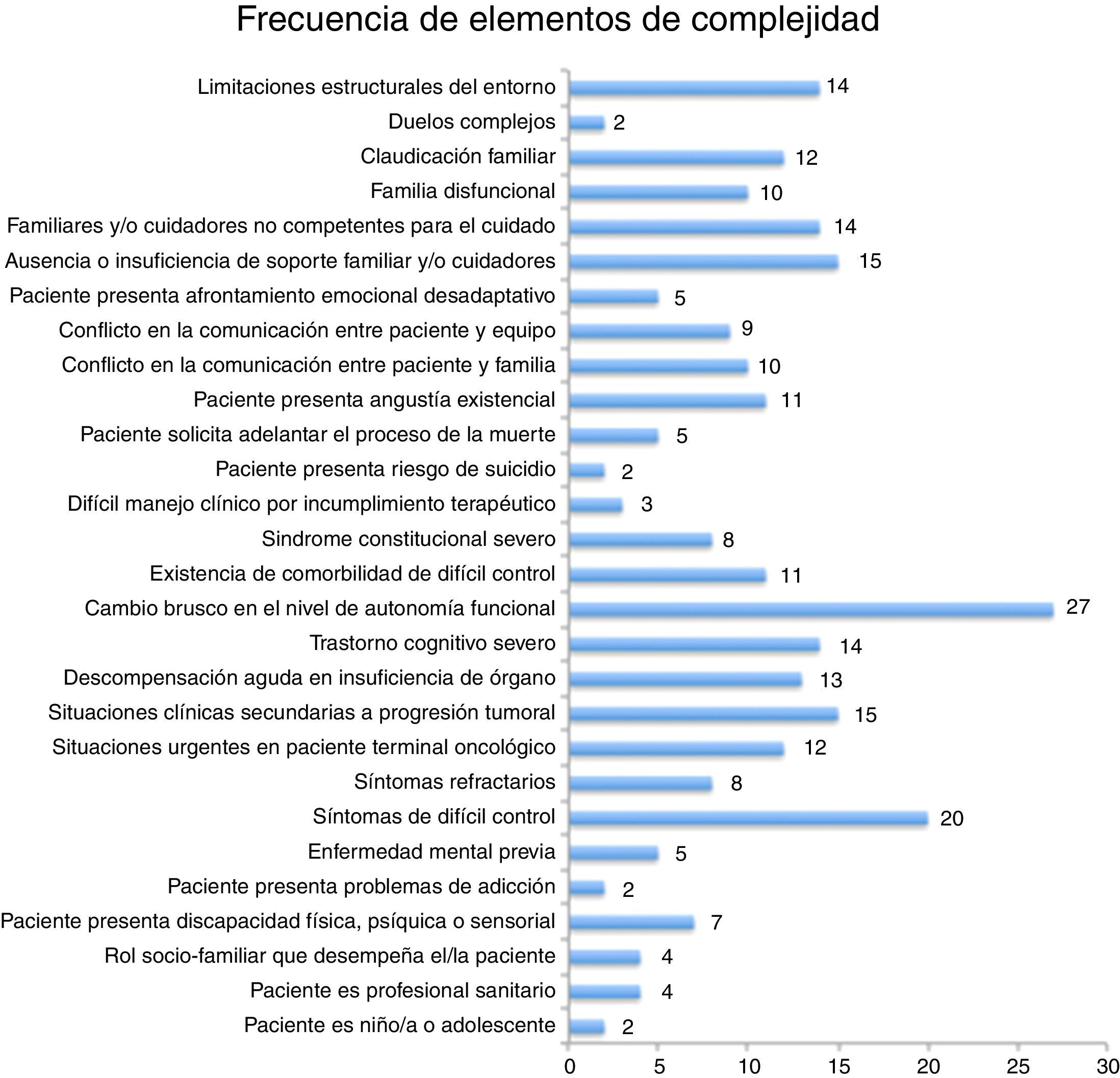
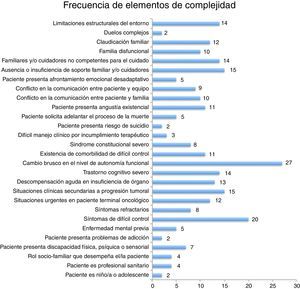
Elementos de complejidadEl elemento de complejidad más prevalente en el área estudiada es el cambio brusco del nivel de autonomía funcional (n=27), seguido por síntomas de difícil control (n=20), sin que exista correlación con que el paciente fuera tratado por el equipo de AP o equipo avanzado de CP (fig. 3).
Los elementos de complejidad dependientes del paciente determinantes para la clasificación del paciente como de alta complejidad fueron: síntomas refractarios (p=0,036), situaciones urgentes en paciente terminal (p=0,009) y situaciones clínicas secundarias a progresión tumoral (p=0,03), angustia existencial y sufrimiento espiritual (p=0,012).
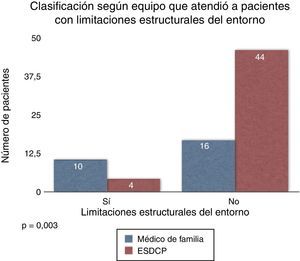
Los elementos de complejidad dependientes de la familia y el entorno determinantes para la clasificación del paciente como de alta complejidad fueron: ausencia o insuficiencia de soporte familiar y/o cuidadores (n=15; p=0,001), familiares y/o cuidadores no competentes para el cuidado (n=14; p=0,002), familia disfuncional (n=10; p=0,014) y limitaciones estructurales del entorno (n=14; p=0,003).
Ningún paciente fue clasificado como en situación compleja o altamente compleja debido a elementos dependientes de la organización sanitaria.
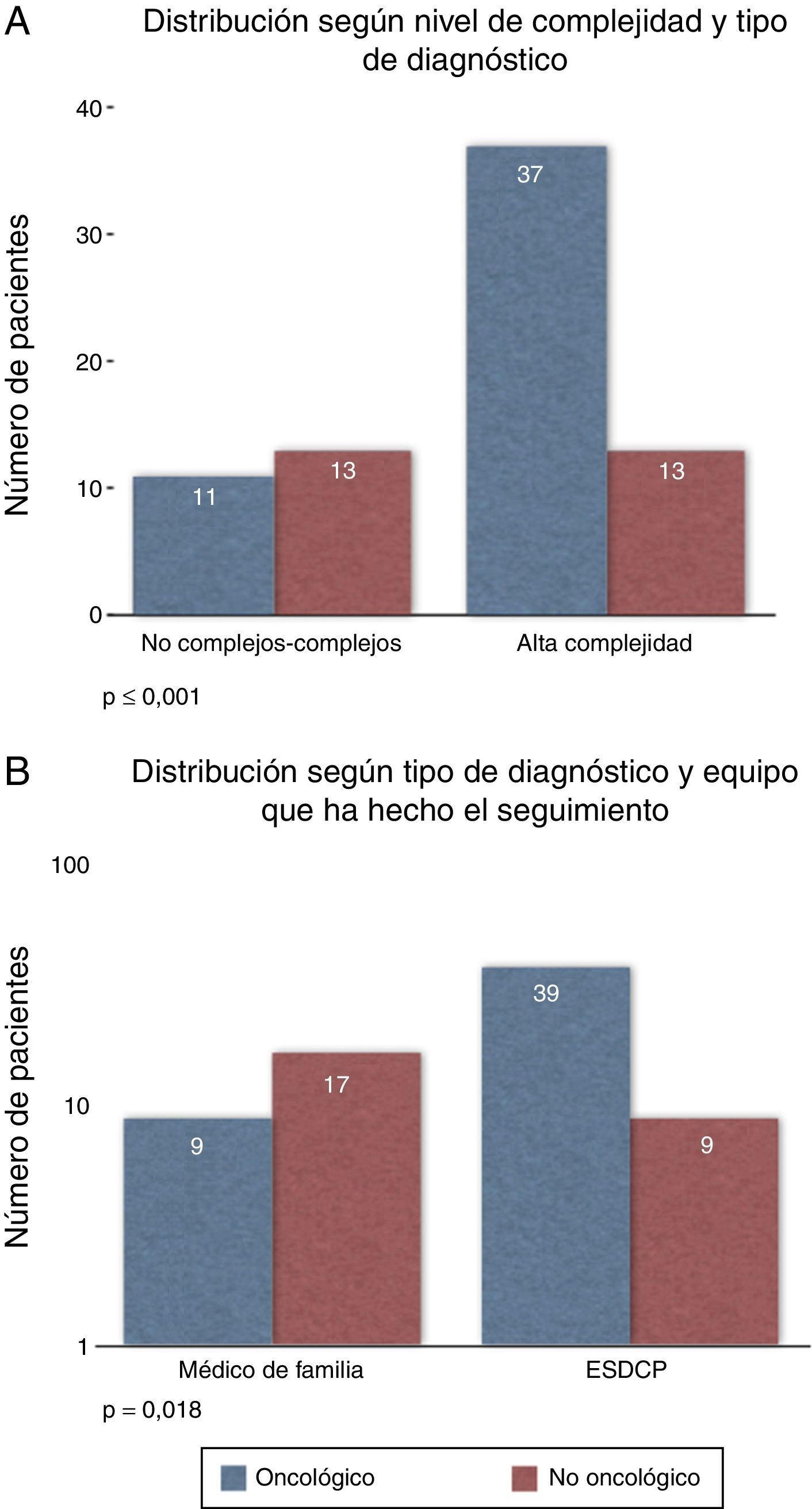
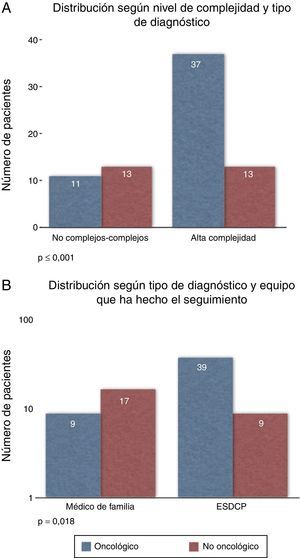
Características de los pacientes en seguimiento por ambos equiposEntre los pacientes oncológicos (n=48), la mayoría se clasificaron en el nivel de alta complejidad (n=37; p<0,001). De estos pacientes de alta complejidad, una gran mayoría (81,25%) fueron valorados y seguidos por el ESDCP. Y del total de oncológicos, la gran mayoría fueron valorados por el ESDCP (n=39; p=0,018) (fig. 4A y 4B). Sin embargo, la mayoría de los no oncológicos (65%) fueron valorados por AP.
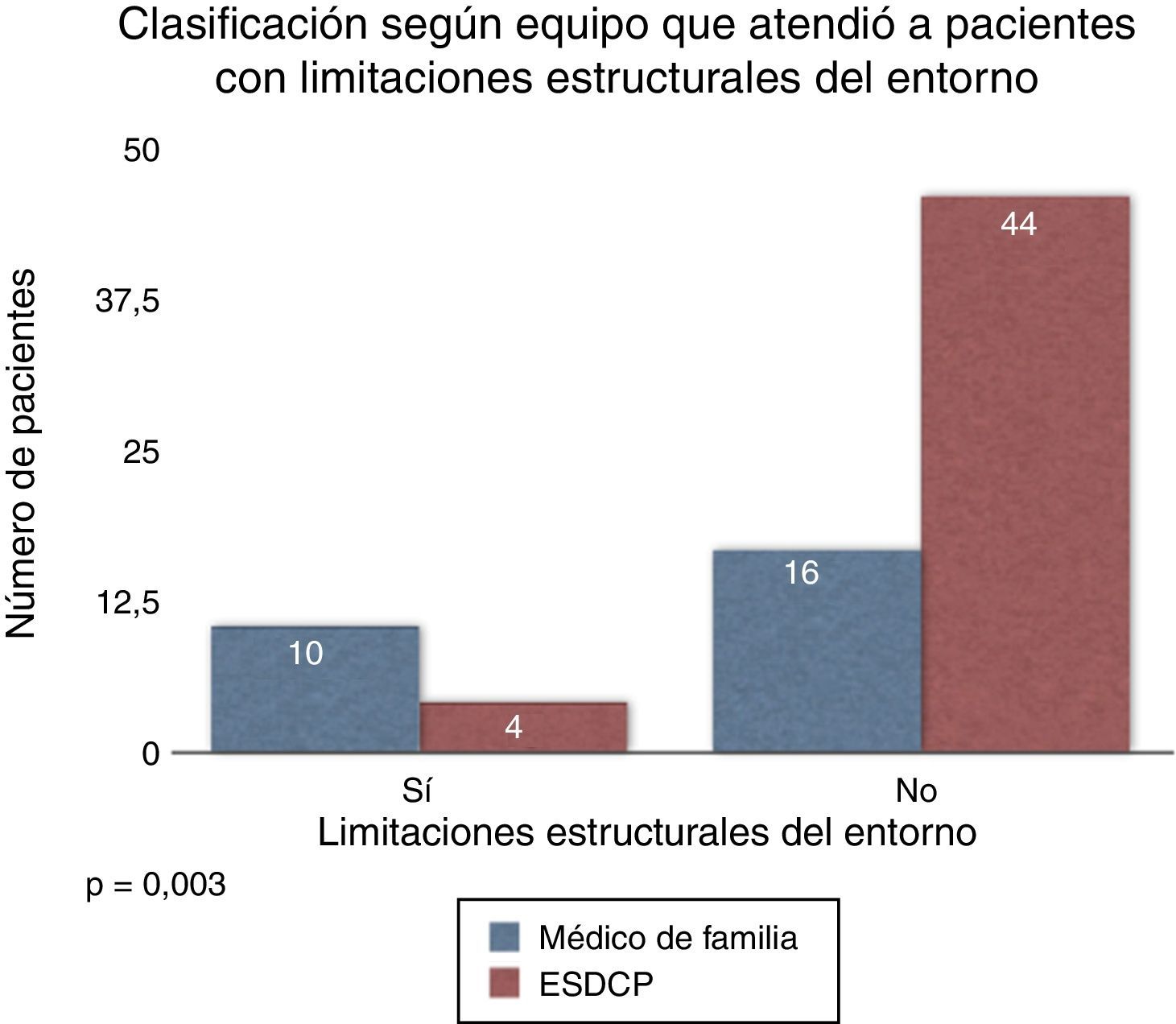
El equipo de AP realiza el seguimiento de la mayoría de los pacientes con trastorno cognitivo severo (p=0,003). Por otro lado, el ESDCP lleva a cabo el seguimiento de la mayoría de los pacientes con los siguientes elementos de complejidad: situaciones clínicas secundarias a progresión tumoral (p=0,010), cambio en el nivel de autonomía funcional (p=0,049), ausencia o insuficiencia de soporte familiar y familiares y/o cuidadores no competentes para el cuidado (p=0,027), claudicación familiar (p=0,017) y limitaciones estructurales (p=0,003) (fig. 5).
DiscusiónUn soporte de CP ideal debe ser dirigido por un equipo de AP bien entrenado y equipado, reforzado por un equipo de soporte avanzado multidisciplinar y con asistencia ambulatoria, que se pueda consultar o activar en el caso de pacientes complejos12–14. Los ESDCP fueron creados para ofrecer apoyo a los pacientes con mayor nivel de necesidad y complejidad15,16 y solo un pequeño porcentaje de los mismos se beneficiarían de estos cuidados. Por tanto, es imperativa una coordinación adecuada entre los diferentes niveles asistenciales, donde los equipos de AP y los equipos avanzados de CP conviven y se apoyan mutuamente17. Actualmente la decisión de cuándo y por qué un paciente requiere CP se realiza, en muchas ocasiones, de forma subjetiva, desorganizada y tardía18,19.
En Andalucía existe el llamado Proceso Asistencial Integrado de Cuidados Paliativos de Andalucía desde el año 2002, donde ya se incluye el término complejidad, como en muchos otro procesos españoles20–23, sin embargo no hay un término consensuado y unánime del mismo.
En la literatura científica existen algunas herramientas para clasificar a los pacientes según su complejidad incluyendo elementos no médicos24–26, particularmente desarrolladas para enfermedades crónicas27 y para pacientes oncológicos28,29. Solo recientemente se intentan determinar niveles y criterios de complejidad en el campo de los CP4,30.
IDC-Pal es novedosa porque pretende evaluar de forma integral, rápida y objetiva la complejidad de los pacientes, sus cuidadores y los profesionales involucrados en ofrecer los CP óptimos. Establece criterios de intervención y pretende discernir entre aquellos pacientes que pueden ser atendidos por recursos convencionales y aquellos que deberían ser atendidos por recursos avanzados de CP. No obstante, hay que tener en cuenta que aunque ya están publicadas las 2 primeras fases de la validación de IDC-Pal, está pendiente publicar la última y tercera fase.
Para simplificar los resultados, en este estudio hemos comparado los pacientes no complejos y complejos como un único grupo frente a los pacientes de alta complejidad.
Según los estudios publicados, entre un 69% y un 82% de los fallecidos requieren equipos avanzados de CP31, lo cual concuerda con nuestro estudio, donde al menos un 65% de los pacientes estudiados en nuestra área son de alta complejidad, y por tanto según la valoración integral de IDC-Pal, requieren ESDCP.
En el presente trabajo se objetiva que el equipo de AP y los ESDCP tratan indistintamente a pacientes de todos los grados de complejidad, sin que existan entre ellos diferencias estadísticamente significativas (p=0,482). Un 34% de los pacientes de alta complejidad son tratados únicamente por el equipo de AP y un 62,5% de los pacientes no complejos-complejos son tratados por el ESDCP, pudiendo ser un indicador de la falta de adecuación de recursos con respecto a las necesidades del paciente.
Los datos parecen indicar que se sigue teniendo el concepto de paciente oncológico como sinónimo de complejo, ya que con una diferencia significativa (p=0,018) el elemento más prevalente para activar el ESDCP es la naturaleza oncológica de la enfermedad, independientemente de la complejidad. Además, creemos que el hecho de que aproximadamente un tercio de los pacientes incluidos en el catálogo de CP de nuestra muestra sean no oncológicos y 2 tercios sean oncológicos representa muy bien el infradiagnóstico actual que sufren los pacientes tributarios de CP, donde los pacientes no oncológicos suelen recibir menos CP al no ser correctamente identificados como tales32.
Los elementos de complejidad dependientes de la familia y el entorno son determinantes para la clasificación de la complejidad del paciente. La existencia de un cuidador principal se asocia, entre otras características, a una alta calidad de vida en el domicilio del enfermo hasta su fallecimiento33,34. Acorde con esto, en nuestro estudio se encontraron pacientes cuyo único criterio de alta complejidad era la ausencia o insuficiencia de soporte familiar (p=0,001), familiares no competentes para el cuidado (p=0,002) o limitaciones estructurales (p=0,003). En nuestra opinión, esto matiza la necesidad de valorar al paciente holísticamente ya que elementos no clínicos, como los factores sociofamiliares producen un gran impacto en nuestros pacientes y, por tanto, en el abordaje de su salud.
Como principal novedad, este trabajo es el primero en usar IDC-Pal para valorar los criterios de derivación y complejidad de los pacientes tributarios de CP tanto en atención hospitalaria como domiciliaria.
Algunas de las limitaciones de este estudio son una muestra pequeña y condicionada por pacientes de una sola área sanitaria así como la falta de estudios mostrando que la derivación propuesta según la complejidad es costo-efectiva. Esta hipótesis teórica habrá de ser confirmada en posteriores estudios específicos a nivel económico. La representatividad de la muestra es también una limitación. A pesar de haber incluido a todos los pacientes registrados en el proceso asistencial de CP, somos conscientes de que en muchas ocasiones el médico no incluye a todos sus pacientes en dicho proceso, por tanto, estimamos que la muestra de pacientes tributarios de CP en las área estudiadas es mayor que la aquí representada.
ConclusiónExiste una necesidad internacional de homogeneizar el término complejidad en CP. Ello podría aumentar la eficacia de la prestación, derivando de forma apropiada entre los diferentes niveles asistenciales y ayudando a ofrecer una atención individualizada. La herramienta IDC-Pal pretende otorgar a los CP este elemento clave para ayudar a eliminar la incertidumbre actual sobre cuándo y por qué nuestro paciente requiere recursos avanzados de CP. La distribución de la complejidad en los pacientes tratados por el equipo de AP y el ESDCP en nuestra área es homogénea. Ello puede ser un indicador de la falta de adecuación de los recursos sanitarios con respecto a la complejidad del paciente y donde la implementación de IDC-Pal podría permitir un balance adecuado solventando este exceso o defecto de derivaciones. Además, llaman la atención por su alta frecuencia factores sociales y ambientales como elementos frecuentes de complejidad en nuestros pacientes.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste trabajo no ha sido financiado.
Conflicto de interesesNinguno.