Identificar interacciones medicamentosas potenciales en pacientes oncológicos atendidos durante el año 2011 por un Equipo de Soporte de Atención Paliativa Domiciliaria (ESAPD) de la Dirección Asistencial Este del Servicio Madrileño de Salud.
Material y métodosEstudio descriptivo retrospectivo que analiza tratamientos de 209 pacientes atendidos por ESAPD en 2011.
Las interacciones farmacológicas potenciales se valoraron con el recurso online «http://www.drugs.com». Se realizó análisis estadístico descriptivo y análisis multivariante con regresión logística.
ResultadosEl número medio de fármacos por paciente en la 1.a visita fue de 7,47 y en la 3.a de 7,00; la media de interacciones por paciente en la 1.a visita fue de 6,12 y en la 3.a de 5,51.
El porcentaje de pacientes con interacciones medicamentosas a la 1.a visita fue del 91,4% y a la 3.a del 90,9%.
Del total de interacciones, el 13,27% han sido clínicamente relevantes.
Los grupos terapéuticos que interactuaron de forma clínicamente relevante fueron opioides, omeprazol y laxantes.
Tras el análisis multivariante, en la 1.a visita se encontró correlación estadística entre el número de fármacos y la presencia de interacciones; por cada fármaco que aumentamos se duplica el riesgo de interacciones; a la 3.a visita se encuentra correlación estadística, además de con el número de fármacos, con hipertensión arterial y opioides mayores.
ConclusionesSolo el 13,27% de las «interacciones potenciales» son clínicamente relevantes; se identificó que por cada fármaco añadido, se duplicaba el riesgo de potenciales interacciones y, por tanto, es esencial conocer los medicamentos implicados para mejorar la calidad asistencial y minimizar los riesgos asociados a su toma, asegurando así una calidad asistencial máxima en esta y otras poblaciones.
To identify potential drug interactions in patients included in a Domiciliary Palliative Care Unit.
Material and methodsA descriptive retrospective study was conducted on 209 patients treated by a Domiciliary Palliative Care Unit in Madrid during 2011.
Potential drug interactions were estimated by using the on-line resource http://www.drugs.com. Statistical descriptive analysis and multivariate with logistic regression analysis were performed.
ResultsThe mean number of drugs per patient at the 1st visit was 7.47, and 7.00 at the 3rd visit. The mean number of interactions per patient at the 1st visit was 6.12, and 5.51 at the 3rd visit.
The percentage of patients with drug interactions at the 1st visit was 91.4%, and 90.9% at the 3rd visit.
It was found that 13.27% of the interactions were clinically relevant.
The therapeutic groups which interactions were clinically relevant were opioids, omeprazole, laxatives, and antidepressants.
After the multivariate statistical analysis, there was a significant correlation at the 1st visit (P<.05) between the number of drugs and the presence of interactions; for each drug added, the interaction risk doubled. At the 3rd visit, the number of drugs, elevated blood pressure, and high opioids intake persisted.
ConclusionsOnly 13.27% of the «potential interactions» are clinically relevant. It was found that for each new drug added, the risk of potential interactions doubled. Therefore, it is essential to know the drugs involved, in order to improve the quality of the care and minimize the risks associated with their administration, ensuring a maximum quality healthcare in this, and other, populations.
Internacionalmente, los errores de medicación son definidos por el National Coordinating Council for Medication Error Reportingand Prevention (NCCMERP) como «cualquier incidente prevenible que puede causar daño al paciente o dar lugar a una utilización inapropiada de los medicamentos, cuando estos están bajo el control de los profesionales sanitarios, del paciente o consumidor»1–3. Dentro de estos, definimos la interacción medicamentosa como la acción que un medicamento ejerce sobre otro, de modo que este experimenta un cambio cualitativo y cuantitativo en sus efectos4,5. Las interacciones medicamentosas constituyen un importante punto a tener en cuenta ya que pueden suponer bien el fracaso terapéutico, ya la aparición de efectos adversos6.
La Organización Mundial de la Salud (OMS) define los cuidados paliativos como «el enfoque que mejora la calidad de vida de pacientes y familias que se enfrentan a los problemas asociados con enfermedades amenazantes para la vida, a través de la prevención y el alivio del sufrimiento, por medio de la temprana y la impecable evaluación y tratamiento del dolor y otros problemas físicos, psicosociales y espirituales».
Priorizamos nuestro estudio en esta área asistencial por tratarse de una población en continuo crecimiento7,8 que, además, se caracteriza por una gran complejidad en el control de síntomas, por el gran número de fármacos prescritos con potencial teórico para interacciones medicamentosas a los que están expuestos5,6,8,9–14, por la falta de protocolos de actuación o la no inclusión de los mismos en estudios estandarizados; por tanto, hemos creído necesario determinar la frecuencia de interacciones medicamentosas en diferentes momentos de su seguimiento, así como el conocer la frecuencia de las mismas en relación con: la edad, el sexo, la enfermedad de base, la comorbilidad y el número de fármacos que estos pacientes toman.
Teniendo en cuenta la potencialidad de interacciones medicamentosas en todo paciente que tome más de 2 fármacos, en este estudio se pretende identificar las principales interacciones medicamentosas potenciales en pacientes oncológicos incluidos en el Equipo de Soporte de Atención Paliativa Domiciliaria (ESAPD) de la Dirección Asistencial Este del Servicio Madrileño de Salud y determinar la frecuencia de las mismas para mejorar la calidad asistencial y minimizar los riesgos asociados a su toma, asegurando así una calidad asistencial máxima en esta y otras poblaciones.
Material y métodosEstudio descriptivo retrospectivo que analiza en historias clínicas los tratamientos prescritos en una muestra de 209 pacientes oncológicos atendidos durante el año 2011 por un ESAPD de la Dirección Asistencial Este (antigua área 4) del Servicio Madrileño de Salud.
Han sido estudiados 2 momentos cruciales en el seguimiento de estos pacientes, uno es el momento de inclusión del paciente en el ESAPD, en el que se recoge información detallada con la pauta de tratamiento prescrita; y otro es la tercera visita, en la que habitualmente la pauta de tratamiento se ha modificado.
En la hoja de recogida de datos se incluyen año de nacimiento, edad, fecha de fallecimiento, sexo, tipo de neoplasia, número de interacciones en primera y tercera visitas, número de fármacos, grupos farmacológicos, tiempo de seguimiento y comorbilidad.
A cada historia clínica se le asignó un número de código que figura en la hoja de recogida de datos, de esta manera se anonimizan los datos contenidos en las mismas y se garantiza la confidencialidad y la protección de datos personales.
Las interacciones farmacológicas potenciales se valoraron con el recurso online «http://www.drugs.com», por ser una fuente de información ampliamente utilizada en nuestro medio, de contrastada actualidad y calidad, de fácil manejo y a la que de forma rápida y eficiente se podría recurrir para evitar interacciones indeseables.
Las interacciones medicamentosas son clasificadas en 2 categorías: interacción medicamentosa relevante, entendida esta como la administración simultánea o sucesiva de 2 o más medicamentos que potencialmente puedan interaccionar y cuyos efectos pueden poner en peligro la vida o producir un daño grave al paciente; e interacción medicamentosa no relevante, entendida como aquella cuyos efectos no ponen en peligro la vida o no producen un daño grave al paciente.
El análisis estadístico de los datos se realizó con el paquete estadístico SPSS 18 para Microsoft Windows. Para el resumen de las variables cuantitativas se utilizó la media y la desviación estándar y para las variables cualitativas, porcentajes y distribución de frecuencias. Para la comparación entre variables cualitativas se aplicó el test de chi-cuadrado y el test exacto de Fisher cuando fue necesario. Se calcularon intervalos de confianza y se fijó el nivel de significación estadística en p<0,05.
Se realizó además un análisis multivariante con regresión logística, intentando relacionar las interacciones detectadas con las distintas variables independientes descritas anteriormente.
ResultadosSe han incluido las historias clínicas de todos los pacientes oncológicos fallecidos que fueron atendidos por el ESAPD desde 01/01/11 al 31/12/11, excluyendo las de pacientes oncológicos fallecidos con menos de 3 visitas por ESAPD y de los que no fueron seguidos exclusivamente por ESAPD.
La media de edad al momento de la inclusión de los pacientes estudiados fue de 75,52 años (DE:11,95; IC del 95%: 73,88-77,15), de los cuales el 60,30% fueron hombres. La media de edad de fallecimiento fue de 75,68 años (DE:11,98; IC del 95%: 74,04-77,32); la media del tiempo de seguimiento por el ESAD fue de 61,25 días (DE: 57,47; IC del 95%: 53,39-69,11).
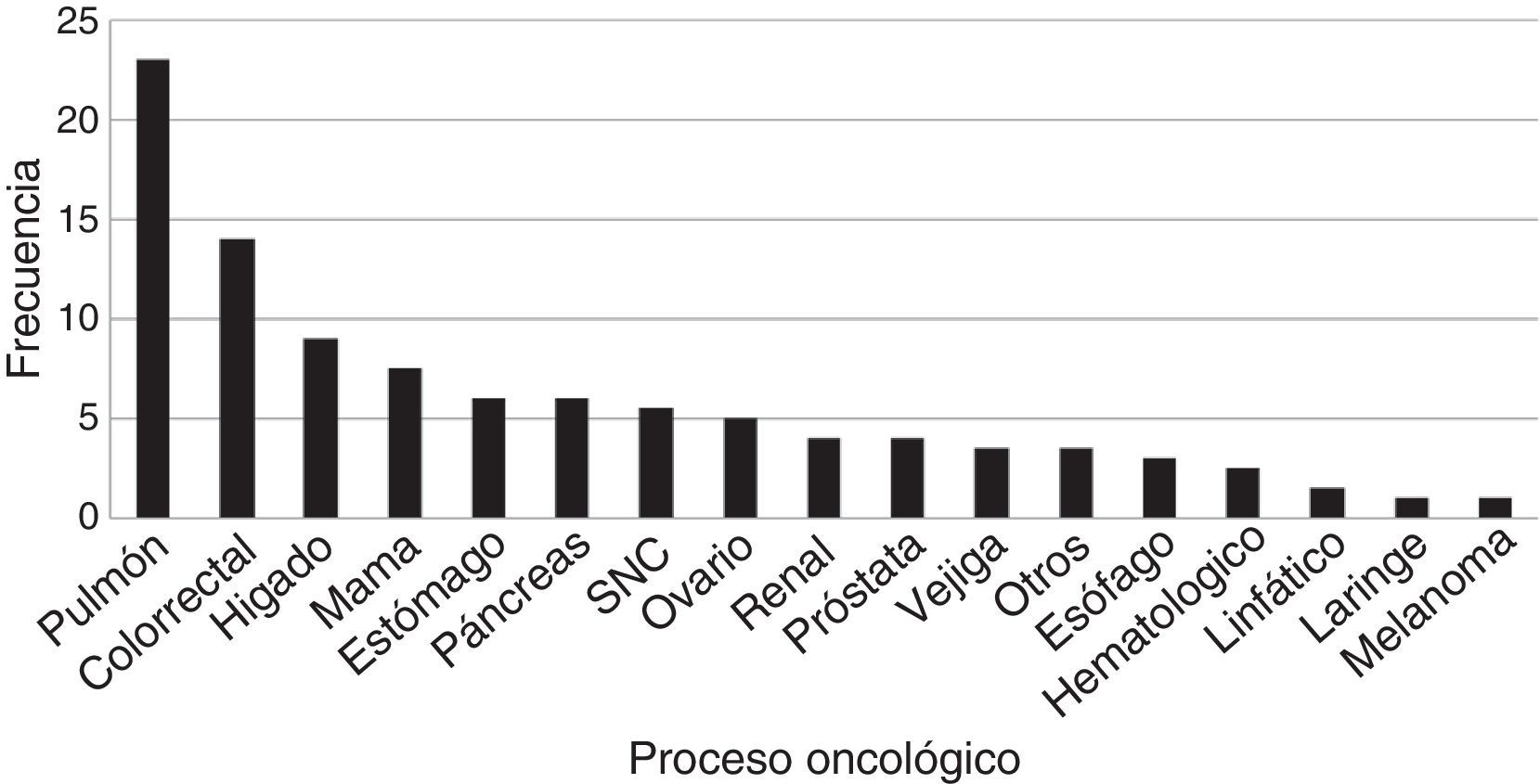
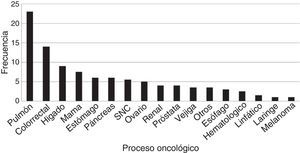
Las neoplasias más frecuentes en la población estudiada han sido el cáncer de pulmón (22,50%), carcinoma colorrectal (13,9%), hepatocarcinoma (9,10%) y cáncer de mama (7,70%) (fig. 1). De las comorbilidades asociadas a esta población destacan la hipertensión arterial (HTA) (46%).
El número medio de fármacos por paciente en la 1.a visita fue de 7,47 (DE: 2,55; IC del 95%: 7,12-7,82) y en la 3.a visita de 7,00 (DE: 2,58; IC del 95%: 6,65-7,36); la media de interacciones por paciente en la 1.a visita fue de 6,12 (DE: 5,48; IC del 95%: 5,37-6,87) y en la 3.a visita de 5,51 (DE: 4,98; IC del 95%: 4,83-6,19).
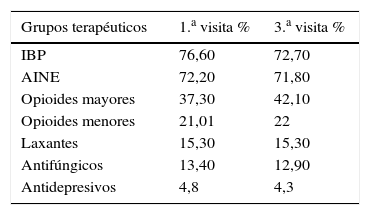
Los grupos terapéuticos que interactuaron de forma clínicamente relevante en la 1.a visita fueron los analgésicos opioides menores (21,01%) y mayores (37,30%), principalmente tramadol, morfina y fentanilo; los IBP como el omeprazol (76,60%); los laxantes (15,30%); los antidepresivos como el citalopram (4,8%); los antiinflamatorios no esteroideos (AINE) como el ibuprofeno (72,20%), y el fluconazol (13,4%) (tabla 1).
Grupos terapéuticos y frecuencia de interacciones clínicamente relevantes en la 1.a y 3.a visitas
| Grupos terapéuticos | 1.a visita % | 3.a visita % |
|---|---|---|
| IBP | 76,60 | 72,70 |
| AINE | 72,20 | 71,80 |
| Opioides mayores | 37,30 | 42,10 |
| Opioides menores | 21,01 | 22 |
| Laxantes | 15,30 | 15,30 |
| Antifúngicos | 13,40 | 12,90 |
| Antidepresivos | 4,8 | 4,3 |
AINE: antiinflamatorio no esteroideo; IBP: inhibidor de la bomba de protones.
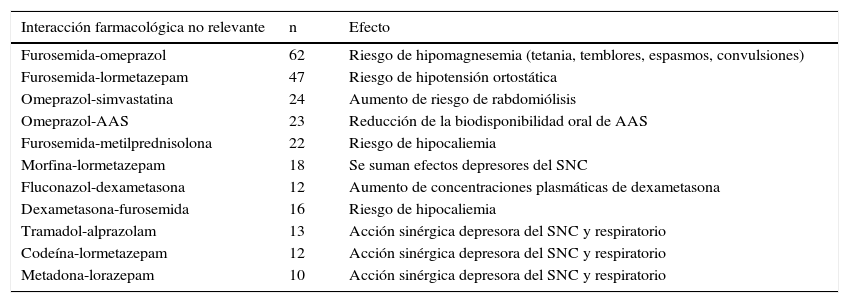
Las parejas de fármacos que interaccionan de manera relevante y no relevante se resumen en las tablas 2 y 3. De las interacciones clínicamente relevantes destacamos que el tramadol estuvo implicado en 32 de las principales interacciones medicamentosas (tabla 2); con respecto a las interacciones clínicamente no relevantes, el fármaco que estuvo presente en la mayoría de ellas fue la furosemida (tabla 3) cuando se asoció al omeprazol y al lormetazepam, detectando 62 y 47 interacciones respectivamente.
Parejas de fármacos que interaccionan de manera relevante
| Interacción farmacológica relevante | n | Efecto |
|---|---|---|
| Ibuprofeno-AAS | 12 | Disminución efecto antiagregante de AAS/gastrolesividad |
| Omeprazol-clopidogrel | 12 | Disminución de la eficacia de clopidogrel |
| Simvastatina-amlodipino | 12 | Aumenta concentraciones plasmáticas de simvastatina |
| Fluconazol-simvastatina | 9 | Aumenta concentraciones plasmáticas de simvastatina |
| Tramadol-risperidona | 9 | Aumenta el riesgo de convulsiones de la risperidona |
| Fluconazol-amiodarona | 6 | Aumento de concentraciones plasmáticas de amiodarona (alargamiento de QT y riesgo de arritmias ventriculares) |
| Furosemida-amiodarona | 6 | Efecto conjunto de hipocaliemia (alargamiento de QT y riesgo de arritmias ventriculares) |
| Citalopram-risperidona | 6 | Prolongación de QT y riesgo de arritmias ventriculares |
| Tramadol-donecepilo | 6 | Aumento de riesgo de convulsiones del donecepilo |
| Tramadol-morfina | 6 | Aumento de riesgo de convulsiones por efecto acumulativo de opioides |
| Tramadol-metoclopramida | 6 | Aumento de riesgo de convulsiones por efecto sinérgico |
| Tramadol-fentanilo | 5 | Aumento de riesgo de convulsiones por efecto acumulativo de opioides |
AAS: acido acetilsalicílico.
Parejas de fármacos que interaccionan de manera no relevante
| Interacción farmacológica no relevante | n | Efecto |
|---|---|---|
| Furosemida-omeprazol | 62 | Riesgo de hipomagnesemia (tetania, temblores, espasmos, convulsiones) |
| Furosemida-lormetazepam | 47 | Riesgo de hipotensión ortostática |
| Omeprazol-simvastatina | 24 | Aumento de riesgo de rabdomiólisis |
| Omeprazol-AAS | 23 | Reducción de la biodisponibilidad oral de AAS |
| Furosemida-metilprednisolona | 22 | Riesgo de hipocaliemia |
| Morfina-lormetazepam | 18 | Se suman efectos depresores del SNC |
| Fluconazol-dexametasona | 12 | Aumento de concentraciones plasmáticas de dexametasona |
| Dexametasona-furosemida | 16 | Riesgo de hipocaliemia |
| Tramadol-alprazolam | 13 | Acción sinérgica depresora del SNC y respiratorio |
| Codeína-lormetazepam | 12 | Acción sinérgica depresora del SNC y respiratorio |
| Metadona-lorazepam | 10 | Acción sinérgica depresora del SNC y respiratorio |
AAS: acido acetilsalicílico; SNC: sistema nervioso central.
El porcentaje de pacientes estudiados con interacciones medicamentosas a la 1.a visita es de 91,4% y a la 3.a visita de un 90,9%. El número de interacciones medicamentosas clínicamente relevantes que se detectaron a la 1.a y 3.a visitas fue de 13,31% (173) y 13,16% (153).
Son ampliamente conocidas las interacciones farmacológicas entre los corticosteroides con otros fármacos como los AINE, AAS, antihipertensivos como los antagonistas de los canales de calcio o IECA, anticoagulantes, antidiabéticos orales, anticomiciales, antifúngicos o diuréticos; en este trabajo solamente se han apreciado interacciones con escasa frecuencia entre furosemida-metilprednisolona, fluconazol-dexametasona y furosemida-dexametasona, considerándose estas interacciones clínicamente no relevantes.
Tras el análisis estadístico multivariante, en la 1.ª visita se encontró asociación estadística entre el número de fármacos y la presencia de interacciones (OR: 2,14; IC: 1,5-2,9), por cada fármaco que aumentamos se duplica el riesgo de interacciones; a la 3.a visita se encuentra correlación estadística además de con el número de fármacos (OR: 1,83; IC: 1,37-2,4), con la HTA (OR: 9,89) y la toma de opioides mayores (OR: 4,86).
DiscusiónCon este estudio se ha pretendido identificar las principales potenciales interacciones medicamentosas en pacientes oncológicos incluidos en el ESAPD y determinar la frecuencia de las mismas.
Se ha elegido una población de estudio con unas características especiales, considerándose pacientes de alto riesgo, dado que en su mayoría presentan polimedicación (el número medio de fármacos por paciente es de 7), su media de edad es de 75 años y además presentan varias enfermedades crónicas concomitantes de las que la HTA es la más frecuente. Al igual que en otros trabajos revisados, hay que considerar otros factores de riesgo que pueden alterar la farmacocinética de los fármacos como malnutrición, malabsorción intestinal, función cardiaca, hepática o renal alteradas, así como las características farmacocinéticas propias de cada fármaco8.
En la literatura, encontramos estudios que indican que este tipo de poblaciones puede experimentar interacciones medicamentosas en porcentajes de hasta un 70,3%15,16 aunque en estudios más recientes se encuentran interacciones de hasta el 95,12%8; por ejemplo, Egger et al.17 publicaron en el 2003 un estudio retrospectivo que contaba con un total de 500 pacientes dados de alta desde una unidad del área médica, hallando que el 60% (IC 95%: 55,7-64,3%) de los pacientes estudiados tenían al menos una interacción; porcentajes similares encuentran Gepper et al.18 con un 66,9% de los pacientes con al menos una interacción al alta, y Kohler et al.19 con un 60%.
Se observa una diferencia importante en los resultados de este estudio con respecto a los encontrados en la literatura, lo cual puede deberse a factores como la variabilidad en la procedencia de la muestra estudiada (atención primaria, especializada, atención paliativa), la diferente metodología o las herramientas de información utilizadas para clasificar las interacciones, lo que dificulta una comparación real de la mayoría de los estudios publicados.
En este estudio se muestran unas tasas de interacciones medicamentosas más elevadas, en concreto, en la 1.a visita se aprecia un 91,4% de interacciones y en la 3.a visita de un 90,9%.
En la literatura revisada se muestra una tasa de interacciones graves o clínicamente relevantes de hasta el 42,8%8; en este estudio solamente el 13,16% de las potenciales interacciones fueron clínicamente relevantes en la 3.a visita, siendo las clínicamente no relevantes del 86,83% también a la 3.a visita.
Las interacciones medicamentosas se han analizado mediante el recurso online de información de medicamentos (Prescription Drug Information, Interation & Side Effects. http://www.drugs.com), que permite el análisis simultáneo de la totalidad de fármacos prescritos en cada paciente, a diferencia de métodos utilizados en otros estudios, ya que estos solo han analizado interacciones por pares de fármacos; esto podría explicar el mayor número de interacciones totales y no relevantes encontrado en el presente estudio.
Es llamativo que el número máximo de fármacos en la 1.a visita sea de 18, siendo menor en la 3.a visita, con un total de 13; aun así, el porcentaje de interacciones se mantiene prácticamente constante en ambas visitas, lo cual probablemente tenga relación con el mantenimiento de los fármacos que más interactúan entre sí, en ambas visitas.
Además se trata de fármacos frecuentemente utilizados en nuestro ámbito de trabajo y, por tanto, los riesgos de la administración conjunta probablemente estén asumidos por el médico. Podría plantearse esta tasa de interacciones a la escasez de alternativas para paliar dichos síntomas, al desconocimiento de dichas interacciones o al conocimiento y aceptación de las mismas por el médico responsable. Deducimos de ello que los médicos prescriptores fueron conscientes de los riesgos potenciales asociados a la combinación de determinados fármacos que se utilizaron, pudiendo haber tomado medidas complementarias para evitar dichas interacciones, como por ejemplo la administración de potasio conjuntamente con fármacos que aumenten la tasa de eliminación renal de este y puedan provocar tendencia a hipocaliemia.
En el ámbito de los cuidados paliativos, los efectos de algunas interacciones son buscados intencionadamente por el médico prescriptor por tener utilidad terapéutica; ejemplos de esto son el mayor potencial analgésico por la administración conjunta de opioides con neurolépticos o la sedación por la administración de opioides con benzodiacepinas; además algunas de las interacciones clínicamente relevantes en algunos casos son inevitables, ejemplo de ello serían el uso de antimicóticos cuya tasa de potenciales interacciones es alta, aunque se asume por el elevado alivio sintomático que producen en el paciente. A diferencia de otros estudios publicados en los que se observan unas tasas mayores de interacciones graves o clínicamente relevantes que pueden llegar hasta el 42,8%, en el presente estudio no se recogen este tipo de interacciones, al haber valorado a los pacientes en la 1.a y 3.a visitas y no haber coincidido prácticamente en la mayoría de los casos con el proceso de últimos días o agonía, en los que estos fármacos son utilizados conjuntamente con la búsqueda de sedación.
La mayoría de los pacientes fueron tratados con un inhibidor de la bomba de protones como el omeprazol con el fin de prevenir los efectos secundarios asociados a diferentes combinaciones de fármacos con efectos gastrolesivos, y con ello ha aumentado la tasa de interacciones del omeprazol con otros fármacos, sobre todo interacciones clínicamente no relevantes entre omeprazol-furosemida, omeprazol-simvastatina, omeprazol-AAS…
Se han encontrado las siguientes limitaciones en este estudio:
Se ha empleado el término «interacciones potenciales» ya que dichas interacciones se han observado tras una revisión de historias clínicas, sin haber realizado un seguimiento clínico estrecho ni conocer la repercusión sobre el paciente o si dicha interacción realmente se produjo.
Por tratarse de un estudio retrospectivo, se desconocen varios factores como son: la dosis utilizada, cuáles de las interacciones potenciales eran conocidas por los médicos prescriptores, la existencia de repercusión clínica de las mismas o el tiempo transcurrido entre la administración de los diferentes medicamentos.
Otra importante limitación del estudio, al igual que en la mayoría de trabajos publicados, es que no se han tenido en cuenta las posibles interacciones entre los medicamentos registrados con alimentos, medicaciones alternativas, productos homeopáticos o suplementos dietéticos.
Además hemos de tener en cuenta otra gran limitación a la hora de comparar datos con otros estudios como es la gran disparidad en las herramientas usadas para la determinación de interacciones medicamentosas, pues no existe una herramienta validada para tal fin.
Dado que la recogida de datos de los diferentes fármacos figuraba en las historias clínicas del ESAPD, consideramos que este estudio tiene una buena validez interna.
Sabemos que existe una importante tasa de interacciones medicamentosas potenciales en esta población de pacientes atendidos por los ESAPD y, por tanto, podemos precisar que se beneficiarán de un seguimiento farmacológico estrecho con el fin de disminuir el número de las mismas.
Los equipos de atención médica paliativa han de estar alerta y establecer medidas de control para minimizar los riesgos derivados de la prescripción farmacológica.
Una revisión rutinaria de los pacientes y sus tratamientos, una mayor y constante formación de los médicos en farmacología clínica, así como la introducción de la prescripción electrónica con un sistema de alertas podrían prevenir, detectar, reducir y solucionar el riesgo de interacciones farmacológicas en estos pacientes, disminuyendo la tasa de eventos adversos y mejorando así la calidad asistencial y seguridad de la práctica medica diaria.
Además, este estudio da pie a iniciar una vía de investigación o estudio prospectivo para analizar más variables que las estudiadas, como pueden ser la repercusión clínica de las interacciones detectadas, la valoración de alimentos y otros productos de herbolario que los pacientes puedan tomar sin prescripción, valorar otros momentos del seguimiento en los que probablemente exista una mayor tasa de interacciones medicamentosas a veces intencionadas, como la fase de últimos días o agonía, la valoración del tiempo de administración concomitante de 2 fármacos, la dosis utilizada, el conocimiento del efecto adverso por el facultativo, etc.
En conclusión, queda claro que existe una importante tasa de interacciones medicamentosas potenciales en pacientes oncológicos incluidos en programa y seguidos por un ESAPD; consideramos que el interés de nuestros resultados radica en que los datos se obtienen de estudiar dicha población, al ser la mayoría de las interacciones con fármacos de amplio uso en este marco; además, con su conocimiento se pretende mejorar tanto la calidad asistencial como la seguridad de estos pacientes que, ya de por sí, se encuentran en una situación de extrema vulnerabilidad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesNo ha habido fuente de financiación para la realización de este trabajo.
Antonio Sacristán Rodea (ESAPD; Dirección Asistencial Este. Servicio Madrileño de Salud. Comunidad de Madrid).
Manuel González Torrejón (ESAPD; Dirección Asistencial Este. Servicio Madrileño de Salud. Comunidad de Madrid).
Begoña Román Crespo (Técnico de Salud; Dirección Asistencial Este. Servicio Madrileño de Salud. Comunidad de Madrid).
Inmaculada Peña Sainz (C.S. Jazmín; Dirección Asistencial Este. Servicio Madrileño de Salud. Comunidad de Madrid).
Olga Olmos Carrasco (C.S. Jazmín; Dirección Asistencial Este. Servicio Madrileño de Salud. Comunidad de Madrid).