Auditar la calidad de la prevención, detección y manejo de las conductas aberrantes inducidas por opioides (CAIO) en los pacientes atendidos en una consulta externa (CE) de Cuidados Paliativos Precoces.
MétodoPresentamos los datos correspondientes a los pacientes con CAIO detectadas, provenientes de un segundo estudio descriptivo observacional retrospectivo en el que analizamos a 100 pacientes consecutivos con cáncer atendidos en nuestra CE entre noviembre 2015 y junio 2016. Respecto de la descripción de la CE de Cuidados Paliativos Precoces y la metodología empleada para la selección de la muestra, variables y ejecución de la auditoría clínica, son similares a las usadas para la primera auditoría ya publicada.
ResultadosDe los 100 pacientes recogidos en la muestra, 52 estaban en tratamiento crónico con opioides, y de ellos 10 presentaron CAIO y 4 cumplían criterios DSM-V de adicción –por tanto, la prevalencia de CAIO fue del 19,2% y de adicción a opioides del 7,7%. Los pacientes con CAIO se caracterizaron por: su juventud (edad media 58 años), la presencia de factores de riesgo conocidos para CAIO (fundamentalmente trastorno por abuso de sustancias y enfermedad psiquiátrica), la gran diversidad de opioides de base implicados (morfina oral de liberación retardada, oxicodona oral de liberación retardada, hidromorfona oral de liberación retardada, fentanilo transdérmico y buprenorfina transdérmica), así como los elevados consumos de opioide de base (dosis diarias equivalentes de morfina 259,5mg) y por tiempos prolongados (2,75 años de media). El 80% de los pacientes con CAIO empleaban además «fentanilos rápidos» como opioides de rescate en dolor irruptivo oncológico, estando presentes estos fármacos en la génesis insidiosa de los 4 casos de adicción a opioides. Los test de orina y herramientas/escalas disponibles en la actualidad no resultaron útiles para la detección y manejo de los pacientes. Como parte esencial de la estrategia terapéutica efectuamos rotaciones opioides a buprenorfina o/y metadona al 70% de los pacientes –todas ellas eficaces desde el punto de vista analgésico y de control de la CAIO, pero complejas y de curso tormentoso para los pacientes, algunos de los cuales presentaron síntomas de abstinencia prolongados. En 3 casos hubo de prohibirse totalmente el rescate de las crisis de dolor irruptivo oncológico con fentanilos rápidos u opioides de liberación inmediata. El 40% de los pacientes con CAIO siguen en activo a día de hoy en nuestra CE, y se prevé un seguimiento prolongado al presentar perfil de largo superviviente oncológico.
DiscusiónNuestros resultados confirman la importancia emergente de las CAIO en poblaciones con dolor crónico oncológico y dolor irruptivo oncológico. Las cifras de prevalencia de CAIO y adicción a opioides en nuestra serie duplican los datos de series previas. Ello puede explicarse por la generalización de un uso médico opioide adecuado en nuestro entorno, junto con la facilidad para remitir precozmente estos casos complejos a nuestra CE de Cuidados Paliativos Precoces. En nuestra experiencia, una buena práctica clínica y profesionales cualificados muy expertos en el manejo de opioides han sido la base de nuestro éxito en el control de las CAIO. Los test de orina y las herramientas de screening indicadas en la literatura no fueron de utilidad, y sin embargo la habilidad clínica en detección, y el manejo de rotaciones opioides complejas a buprenorfina o/y metadona resultaron fundamentales para el éxito analgésico y de control de las conductas, tal y como habíamos anticipado previamente en nuestro vigente Protocolo.
ConclusionesLa innegable aparición de las CAIO parece, hasta cierto punto, un efecto secundario relativamente inevitable de un adecuado consumo de opioides para el manejo del dolor oncológico. Nuestra serie nos confirma en la percepción de que el problema es manejable con una adecuada práctica clínica por profesionales expertos. Por tanto creemos que la solución no debe pasar por limitar el acceso de los pacientes cancerosos a los opioides (incluidos los fentanilos rápidos) por temor a una expansión de las CAIO, sino por aumentar nuestros esfuerzos por prevenir la aparición de estas conductas, y organizar una adecuada atención especializada una vez detectadas.
To audit the quality of the prevention, detection and management of aberrant opioid-induced behaviours (AB) in patients attending our Early Palliative Care outpatient clinic.
MethodsWe report data belonging to patients with detected AB who participated in a second descriptive retrospective observational study, which was conducted on 100 consecutive cancer patients attending our outpatient clinic between November 2015 and June 2016. The nature and characteristics of the Early Palliative Care clinic, the methodology employed to perform the clinical audit (sample size and selection, variables chosen etc.) have already been described for the first audit and published elsewhere.
ResultsOut of 100 patients in our audit sample, 52 patients were taking prescribed opioids chronically and 10 out of them presented AB whereas only 4 fulfilled DSM-V criteria for opioid addiction –therefore, in our series prevalence of AB was 19.2% and opioid addiction 7.7%. Common characteristics of patients with AB were: younger age (median 58 years), presence of known risk factors for AB (basically substance use disorder and psychiatric pathology), wide range of opioids used for basal pain (oral morphine extended release, oral oxycodone extended release, oral hydromorphone extended release, fentanyl transdermal, buprenorphine transdermal), large dose of opioids used (morphine equivalent daily dose 259.5mg) and long opioid treatment duration (median, 2.75 years). Eighty percent of the patients with AB were taking rapid onset opioids as rescue doses for breakthrough cancer pain, and rapid onset opioids were involved in the insidious development of the 4 addiction cases. Urine drug screens and screening – questionnaires for opioid misuse/abuse risk were found to be unhelpful in the prevention and detection of AB. An essential part in our therapeutic measures was the performing of opioid rotations to buprenorphine and/or methadone in 70% of the patients – these opioid rotations were found to be efficacious pain-wise and in the management of the AB, but also complicated and distressing for the patients, several of whom perceived persistent withdrawal symptoms. In 3 cases both rapid onset opioids and immediate release opioids, as rescue doses for breakthrough cancer pain, had to be strictly forbidden. Forty percent of the AB patients are still followed at our Early Palliative Care outpatient clinic, and we expect a prolonged follow-up given the fact that they are also long cancer survivors.
DiscussionOur data support the emerging relevance of AB in the chronic cancer pain and breakthrough cancer pain population. In our series the prevalence of AB and opioid addiction double previous published figures. This might be explained by the widespread adequate medical use of opioids in our environment, but also might reflect the fact that it is very easy to send these complex cases early to our Early Palliative Care outpatient clinic. Based on our own clinical experience, it seems that good clinical practice performed by highly qualified professionals has been the key to our success in controlling the AB. We have found urine drug screens and screening questionnaires, suggested in the literature, not to be helpful. On the other hand, clinical expertise in the detection of AB and in performing complex opioid rotations to buprenorphine and/or methadone, have been key to analgesic success and in controlling AB, just as we had expected previously in our current internal protocol.
ConclusionThe unquestionable emergence of AB seems to be, to a certain extent, a relatively unavoidable side – effect of adequate opioid consumption for the relief of cancer pain. Our data support our conviction that the problem is manageable with expert clinical practice. Therefore, we believe the answer to the problem is not to increase restrictions on cancer patients to access opioids (including rapid onset opioid) in order to avoid an expansion of AB, but to increase our efforts in order to prevent these behaviours, and once detected to organize adequate specialized care.
La aparición de conductas aberrantes inducidas por el uso continuado de opioides (CAIO), en el manejo de dolor crónico no maligno, se ha convertido en un grave problema de salud pública en EE. UU. con repercusiones crecientes en Europa1. Este fenómeno está recibiendo una atención creciente en la literatura en cuidados paliativos (CP), pero todavía carecemos de estudios descriptivos suficientes como para abordar adecuadamente las CAIO en nuestra población con dolor maligno.
En nuestro país nuestro equipo ha publicado previamente casos clínicos aislados de CAIO con el empleo de «fentanilos rápidos» correctamente prescritos como rescate para el manejo de dolor irruptivo oncológico (DIO)2,3. Recientemente se han comunicado datos de abuso/mal uso de opioides de acción rápida en una Unidad de Cuidados Paliativos (UCP) en Cádiz4, y de adicción a opioides en un Equipo de Soporte Hospitalario (ESH) en Barcelona5.
Con la progresiva integración de los CP en el manejo del paciente oncológico, los profesionales de CP estamos atendiendo a pacientes en fases más precoces de la enfermedad, y probablemente tratando a un mayor número de enfermos con dolor crónico precisando de tratamientos opioides prolongados. Algunos autores sugieren que ello podría explicar la percepción de incremento en los pacientes con CAIO atendidos en algunos programas de CP6.
Nuestro equipo ha publicado previamente los resultados de una auditoría clínica de su actividad de «Cuidados Paliativos Precoces» (CPP) en una consulta externa (CE) de CP en un centro oncológico terciario7. Recientemente hemos concluido una segunda auditoría clínica de esta misma actividad con el objetivo de explorar los cambios detectados en la CE en los 3 años transcurridos desde la primera –fundamentalmente la aparición de un grupo significativo de pacientes que cumplen criterios de largo superviviente oncológico (LSO). Presentamos a continuación tan solo los datos de la segunda auditoría relativos a la prevención, diagnóstico y manejo de los casos de CAIO detectados durante la misma.
Material y métodosEste trabajo es parte de un estudio descriptivo observacional retrospectivo de 100 pacientes consecutivos atendidos en nuestra CE de CP entre noviembre 2015 y junio 2016. Respecto de la descripción de la CE de CPP y la metodología empleada para la selección de la muestra, variables y ejecución de la auditoría clínica, son similares a las empleadas para la primera auditoría ya mencionada7.
En esta ocasión se solicitó y obtuvo aprobación por el Comité de Ética de Investigación Clínica de nuestro centro, dado que desde el principio se pensaba recoger datos clínicos potencialmente sensibles relativos a las CAIO. Todos los pacientes participantes dieron su consentimiento informado verbalmente quedando recogido en la historia clínica. Ningún paciente declinó participar en el estudio/auditoría clínica, por lo que el porcentaje de participación fue del 100% de los 100 pacientes consecutivos invitados.
A efectos del presente trabajo se emplearon las siguientes definiciones operativas:
- •
Conducta aberrante inducida por opioides (CAIO) –concepto amplio que implica conducta activa de búsqueda del opioide y/o empleo problemático del mismo, frecuentemente indica mal uso, abuso o adicción a opioides pero no siempre (seudoadicción, enfermedad psiquiátrica etc.).
- •
Mal uso opioide –tomar más opioide del prescrito («por tener un mal día») o para una indicación distinta de la analgesia (como ansiolítico o hipnótico).
- •
Abuso opioide –tomar opioide con intención recreativa («para viajar»).
- •
Diversión opioide –vender el opioide en vez de tomarlo.
- •
Afrontamiento químico (equivalente a «chemical coping») –tendencia a manejar el estrés consumiendo sustancias (alcohol, drogas...), factor de riesgo para CAIO.
- •
Adicción a opioides criterios DSM-V –ciclo intoxicación –abstinencia –«craving», pensamiento obsesivo centrado en el opioide, falta de control, uso compulsivo a pesar del daño8.
También a efectos del presente trabajo se monitorizaron los siguientes factores de riesgo conocidos para el desarrollo de CAIO (modificado a partir de Pergolizzi et al.9):
- •
Uso de alcohol
- •
Uso de cocaína
- •
Abuso de otras sustancias (cannabis, estimulantes etc.)
- •
Abuso de sustancias en familiares de primer grado
- •
Enfermedad psiquiátrica
- •
Ludopatía
- •
Víctima de abusos
- •
Paciente joven
- •
Fibromialgia
- •
Intolerancia psicológica al distrés –bajo umbral para el dolor
- •
Empleo previo de opioides para dolor no oncológico
- •
Ambiente social o/y cultura proadictivo
De los 100 pacientes recogidos en la muestra, 52 estaban en tratamiento crónico con opioides, y de ellos 10 presentaron CAIO y 4 cumplían criterios DSM-V de adicción. Por tanto, en nuestra serie la prevalencia de CAIO fue del 19,2% y de adicción del 7,7%.
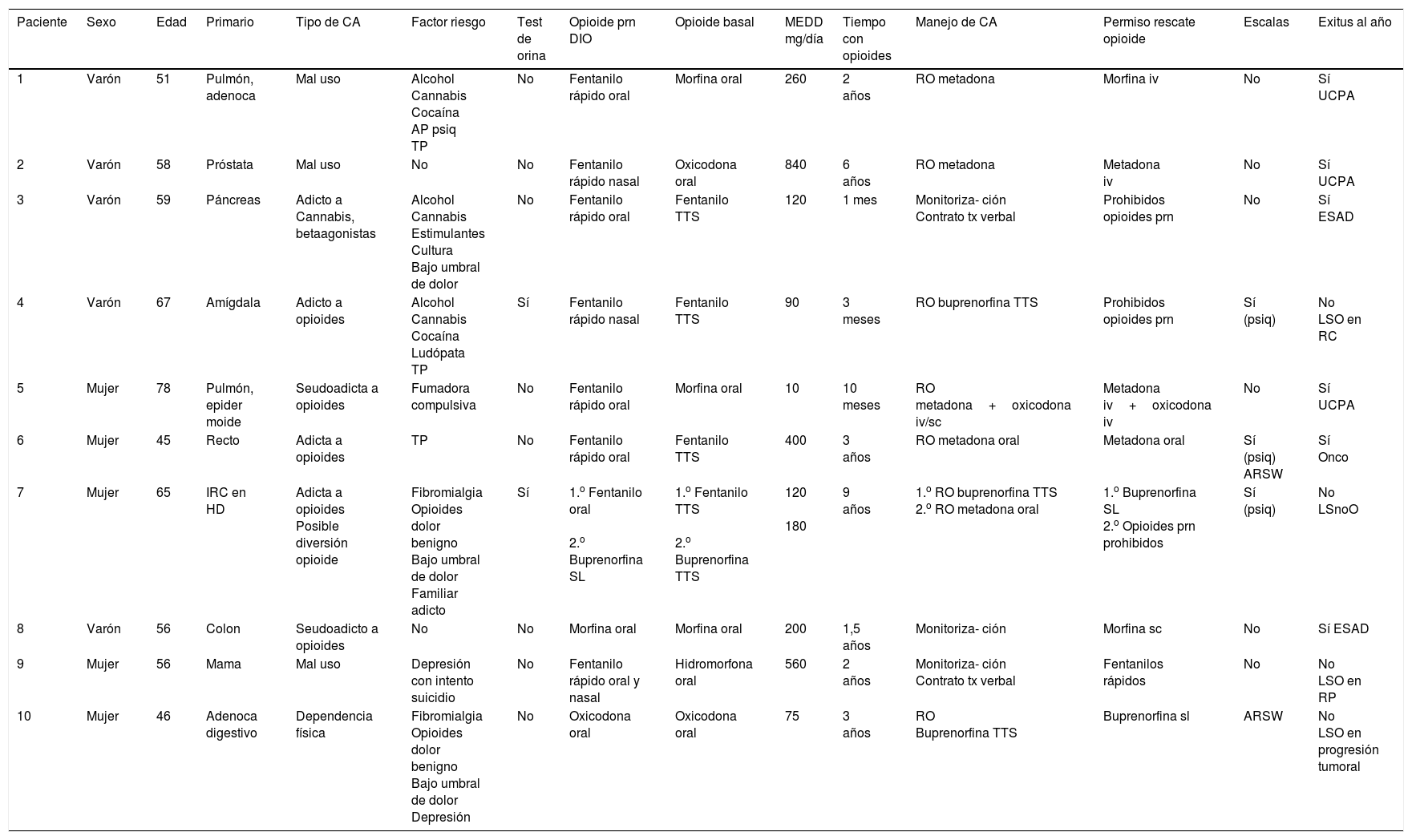
Los resultados de las 14 variables analizadas se presentan en la tabla 1. A destacar:
- •
La relativa juventud de los pacientes –edad media 58 años.
- •
La variedad de los primarios tumorales involucrados –excepcionalmente hay una paciente no oncológica con dolor crónico benigno.
- •
La presencia de factores de riesgo conocidos para CAIO en la mayoría de los casos.
- •
La ineficacia del test de orina para el diagnóstico y manejo de las CAIO en la CE –en los 2 casos mencionados el test de orina fue solicitado por Psiquiatría.
- •
La ineficacia de las escalas disponibles en la actualidad para guiar la detección y el manejo de las CAIO –tan solo se empleó en 2 ocasiones la Adjective Rating Scale for Withdrawal (ARSW)10.
- •
La variedad del opioide de base implicado (morfina oral de liberación retardada, oxicodona oral de liberación retardada, hidromorfona oral de liberación retardada, fentanilo transdérmico y buprenorfina transdérmica), con dosis diarias de equivalente de morfina elevadas –media 259,5mg/día (tablas de equipotencia según recomendaciones EAPC)11, y tiempos de consumo prolongados –media 2,75 años.
- •
La variedad del opioide de rescate para las crisis de DIO implicado (morfina oral, oxicodona oral, buprenorfina sublingual) –si bien es cierto que en la mayoría de los pacientes se emplearon «fentanilos rápidos» (8/10).
- •
La variedad de las estrategias de manejo de las CAIO –desde monitorización más estrecha y contratos terapéuticos verbales, hasta rotaciones opioides (RO) a buprenorfina transdérmica o metadona oral.
- •
Todas la RO se efectuaron en el hospital bajo supervisión directa de la UCP o el ESH y se caracterizaron por ser especialmente tormentosas y con elevados signos de abstinencia –tan solo una RO a buprenorfina transdérmica pudo efectuarse de forma ambulante desde la CE.
- •
Al año de haber iniciado la recogida de datos para la segunda auditoría clínica ya han fallecido 6/10 pacientes, pero el 40% restante continúa en seguimiento en nuestra CE –es previsible un seguimiento bastante prolongado dado que se trata de pacientes en CPP o LSO y el riesgo de recaída en la CAIO no disminuye con el paso del tiempo.
- •
Por último, destacar que en algunos casos (3/10) la estrategia terapéutica ha incluido la medida extrema de prohibir absolutamente el empleo de rescates de opioides para el manejo de las crisis de DIO, siendo sustituidos por fármacos de primer escalón analgésico de la OMS.
Conductas aberrantes en la consulta externa de Cuidados Paliativos Precoces en la auditoría clínica 2015-2016
| Paciente | Sexo | Edad | Primario | Tipo de CA | Factor riesgo | Test de orina | Opioide prn DIO | Opioide basal | MEDD mg/día | Tiempo con opioides | Manejo de CA | Permiso rescate opioide | Escalas | Exitus al año |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | Varón | 51 | Pulmón, adenoca | Mal uso | Alcohol Cannabis Cocaína AP psiq TP | No | Fentanilo rápido oral | Morfina oral | 260 | 2 años | RO metadona | Morfina iv | No | Sí UCPA |
| 2 | Varón | 58 | Próstata | Mal uso | No | No | Fentanilo rápido nasal | Oxicodona oral | 840 | 6 años | RO metadona | Metadona iv | No | Sí UCPA |
| 3 | Varón | 59 | Páncreas | Adicto a Cannabis, betaagonistas | Alcohol Cannabis Estimulantes Cultura Bajo umbral de dolor | No | Fentanilo rápido oral | Fentanilo TTS | 120 | 1 mes | Monitoriza- ción Contrato tx verbal | Prohibidos opioides prn | No | Sí ESAD |
| 4 | Varón | 67 | Amígdala | Adicto a opioides | Alcohol Cannabis Cocaína Ludópata TP | Sí | Fentanilo rápido nasal | Fentanilo TTS | 90 | 3 meses | RO buprenorfina TTS | Prohibidos opioides prn | Sí (psiq) | No LSO en RC |
| 5 | Mujer | 78 | Pulmón, epider moide | Seudoadicta a opioides | Fumadora compulsiva | No | Fentanilo rápido oral | Morfina oral | 10 | 10 meses | RO metadona+oxicodona iv/sc | Metadona iv+oxicodona iv | No | Sí UCPA |
| 6 | Mujer | 45 | Recto | Adicta a opioides | TP | No | Fentanilo rápido oral | Fentanilo TTS | 400 | 3 años | RO metadona oral | Metadona oral | Sí (psiq) ARSW | Sí Onco |
| 7 | Mujer | 65 | IRC en HD | Adicta a opioides Posible diversión opioide | Fibromialgia Opioides dolor benigno Bajo umbral de dolor Familiar adicto | Sí | 1.o Fentanilo oral 2.o Buprenorfina SL | 1.o Fentanilo TTS 2.o Buprenorfina TTS | 120 180 | 9 años | 1.o RO buprenorfina TTS 2.o RO metadona oral | 1.o Buprenorfina SL 2.o Opioides prn prohibidos | Sí (psiq) | No LSnoO |
| 8 | Varón | 56 | Colon | Seudoadicto a opioides | No | No | Morfina oral | Morfina oral | 200 | 1,5 años | Monitoriza- ción | Morfina sc | No | Sí ESAD |
| 9 | Mujer | 56 | Mama | Mal uso | Depresión con intento suicidio | No | Fentanilo rápido oral y nasal | Hidromorfona oral | 560 | 2 años | Monitoriza- ción Contrato tx verbal | Fentanilos rápidos | No | No LSO en RP |
| 10 | Mujer | 46 | Adenoca digestivo | Dependencia física | Fibromialgia Opioides dolor benigno Bajo umbral de dolor Depresión | No | Oxicodona oral | Oxicodona oral | 75 | 3 años | RO Buprenorfina TTS | Buprenorfina sl | ARSW | No LSO en progresión tumoral |
AP psiq: antecedentes personales psiquiátricos; ARSW: Adjective Rating Scale for Withdrawal; Buprenorfina TTS: transdérmica; CA: conductas aberrantes; CE: consulta externa; Contrato tx verbal: contrato terapéutico verbal; CPP: Cuidados Paliativos Precoces; DIO: dolor irruptivo oncológico; ESAD: Equipo de Soporte de Atención Domiciliaria; Fentanilo TTS: transdérmico; IRC en HD: insuficiencia renal crónica en hemodiálisis; LSnoO: largo superviviente no oncológico; LSO: largo superviviente oncológico; MEDD: morphine equivalent daily dose (dosis diaria equivalente de morfina); Prn: a demanda; RC: remisión completa; RO: rotación opioide; RP: respuesta parcial; TP: trastorno de personalidad; UCPA: Unidad de Cuidados Paliativos Agudos.
Presentamos la que creemos es la primera serie exhaustiva de pacientes diagnosticados y tratados de CAIO en una CE de CP en nuestro país. Los datos recogidos pueden servir para comparar nuestra estrategia con las diversas medidas diagnósticas y terapéuticas propuestas en la escasa literatura sobre el tema12.
Prevalencia de conductas aberrantes inducidas por opioidesEn primer lugar nuestro estudio aporta unos datos de prevalencia del 19,2% de CAIO y del 7,7% de adicción a opioides en pacientes con cáncer avanzado. Con su publicación estamos contribuyendo al debate en curso acerca de cuál es la verdadera magnitud del problema de las CAIO y la adicción a opioides en pacientes oncológicos en tratamiento crónico opioide.
Un punto de partida para aproximarnos al problema puede ser el de comprobar la prevalencia conocida de CAIO y adicción a opioides en pacientes con dolor crónico no oncológico. En las recientes, y muy influyentes, guías del CDC para la prescripción de opioides en dolor crónico benigno 2016, se reconoce una dependencia a opioides en primaria del 3 al 26% de los pacientes, y una prevalencia de adicción del 2 al 14% en clínicas de dolor13. Por otro lado, Passik et al. observaron en 2011, en una muestra de 1.160 pacientes reclutados para ensayos clínicos y con tratamiento opioide crónico para dolor benigno, la presencia de un 11% de pacientes con CAIO asociados a fentanilos rápidos de rescate y un 1% pacientes con abuso de opioides14. Unos años más tarde también Passik et al. observan, en una muestra de 130 pacientes reclutados para un ensayo clínico con tratamiento opioide crónico para dolor benigno, la presencia de CAIO en el 18% de los pacientes que emplearon fentanilos rápidos de rescate, y en el 20% de los pacientes que emplearon oxicodona oral de liberación inmediata de rescate15.
Disponemos también de datos de prevalencia de CAIO detectadas en atención primaria en Inglaterra en pacientes tratados con un fentanilo rápido para el manejo (dentro de indicación) mayoritariamente de DIO16. Los datos obtenidos mediante un estudio de farmacovigilancia poscomercialización solicitado por la autoridad regulatoria y sobre una cohorte de 551 pacientes tratados, confirmaron una frecuencia de CAIO de al menos el 8%17. También puede resultar indicativa la prevalencia de pacientes diagnosticados de «afrontamiento químico» con el empleo de opioides en un programa de CP en EE. UU. En un estudio en 2015, Kwon et al., confirmaron una frecuencia de «afrontamiento químico» del 18%18.
En nuestro país, el ya mencionado estudio efectuado en una UCP arroja una prevalencia del 9,3% de abuso/mal uso de opioides de acción rápida para rescate4. También, el ya mencionado estudio en un ESH arroja una prevalencia del 2% de adicción a opioides en pacientes tratados crónicamente con los mismos5. Es evidente que las cifras de prevalencia de CAIO y adicción de nuestra muestra duplican las de las otras referencias nacionales. Creemos que ello puede deberse al sesgo que genera la propia CE de CPP de nuestra institución, a donde se pueden referir precozmente desde otros servicios estos pacientes especialmente complejos y conflictivos.
Factores de riesgo para conductas aberrantes inducidas por opioidesCreemos que el estudio más relevante hasta la fecha, para la identificación de los factores de riesgo para desarrollar CAIO en pacientes con dolor oncológico con rescates de fentanilos rápidos, es el ya referido estudio inglés de farmacovigilancia de Layton et al., publicado en 201417. En este estudio los pacientes con CAIO eran significativamente: más jóvenes, consumían dosis más elevadas de opioides y por periodos más prolongados, era más probable que recibieran el fentanilo rápido por una indicación diferente a DIO, y era más probable que tuvieran una historia previa de abuso de alcohol u otras sustancias o de enfermedad psiquiátrica. Además en aquellos casos en los que las CAIO no eran preexistentes sino que fueron incidentales, el tiempo medio hasta la generación de la CAIO fue de 265 días de tratamiento con fentanilo rápido. De hecho, los autores opinan que el rango de las conductas abarcadas por el concepto de CAIO representa un continuo, y que pueden desarrollarse de forma insidiosa a lo largo del tiempo.
En este sentido nuestra serie no contradice estas observaciones previas. Nuestros pacientes con CAIO son también: jóvenes, llevan consumiendo opioides en altas dosis (dosis diaria equivalente de morfina 259,5mg/día) y por periodos prolongados (media 2,75 años), se rescatan fundamentalmente con fentanilos rápidos para DIO -aunque algunos habían sido expuestos a los mismos para crisis de dolor no maligno– y presentan mayoritariamente factores de riesgo bien conocidos (consumo de alcohol/cocaína/cannabis, enfermedad psiquiátrica etc.).
Herramientas diagnósticas–test de orina, escalas validadasEn nuestros casos una buena práctica clínica es la que ha permitido en nuestra CE detectar los casos de CAIO, sin necesidad de emplear escalas de riesgo validadas ni exámenes de orina. Revisiones recientes sistemáticas de la literatura sobre el riesgo de abuso opioide en pacientes con cáncer concluyen que: no existe una herramienta estándar de screening recomendable, la utilidad de los análisis de orina es muy discutible, y los programas de monitorización de prescripción de opioides carecen de base científica en cáncer12.
Otros autores han insistido que los análisis de orina para screening de tóxicos, tan frecuentes en los programas de desintoxicación por abuso de sustancias, son de muy limitada aplicación y utilidad en nuestros pacientes con CAIO19. No obstante, en casos excepcionales el screening en orina puede ser útil y conveniente6, y de hecho 2 de nuestros 10 pacientes fueron analizados a requerimiento de Psiquiatría por causas justificadas –control de poliadicción y seguimiento de desintoxicación opioide.
Por otro lado, es cierto que ocasionalmente hemos empleado escalas validadas para orientarnos con los síntomas de abstinencia (ARSW)10, y para repasar todos los posibles datos sugestivos de CAIO con la Addiction Behaviours Checklist (ABC)20.
Manejo terapéutico de conductas aberrantes inducidas por opioidesAsí como en los casos «menores» de CAIO de nuestra serie el trabajo de educación, contención (siempre con contrato verbal terapéutico) y monitorización resultó suficiente y adecuado, es obvio que en el 70% de nuestros pacientes nos vimos obligados a efectuar complejas RO a buprenorfina o/y metadona. Dichas RO tuvieron como objetivo no solo el control de la CAIO sino también la recuperación de un nivel de analgesia adecuado, y de hecho los pacientes han sido tratados desde la RO exclusivamente con buprenorfina o/y metadona como opioide de base y rescate. En este sentido nuestra experiencia no solo avala la literatura que apoya el empleo de buprenorfina y metadona como terapia de mantenimiento en la adicción a opioides21,22, sino además la que avala el empleo de estos opioides para el manejo del dolor en pacientes que ya los emplean en terapia de mantenimiento por adicción previa23.
Protocolo preliminar para prevención y manejo de conductas aberrantes inducidas por opioides en la Unidad de Cuidados Paliativos del Hospital General Universitario Gregorio MarañónPor último, esta serie también nos ha permitido confirmar la utilidad del Protocolo preliminar para prevención, detección precoz y manejo de CAIO elaborado por nuestra UCP con anterioridad al estudio8. Este Protocolo se estructura en 2 apartados:
Prevención/detección precoz de las CAIO:
- •
Identificación de factores de riesgo.
- •
En presencia de factores de riesgo realizar una selección adecuada del opioide de base (preferible formulaciones de liberación lenta) y del opioide de rescate para DIO (evitando la prescripción de fentanilos rápidos y opioides de liberación inmediata y en algunos casos recurriendo tan solo a analgésicos de primer escalón).
- •
Monitorización frecuente.
- •
Reclutar la colaboración de la familia en la vigilancia de las CAIO.
- •
Insistir en el empleo adecuado de los fentanilos de rescate para DIO –es decir, en su uso indicado, atendiendo a las contraindicaciones y limitaciones descritas en ficha técnica.
Manejo de las CAIO establecidas:
- •
Intentar centralizar el caso en un único profesional de referencia con experiencia para prescribir los opioides –con ello intentamos desactivar la búsqueda de múltiples prescripciones opioides por parte de los pacientes a través de diferentes facultativos.
- •
Trato empático evitando la estigmatización del paciente.
- •
Establecimiento de un contrato terapéutico verbal vinculante con el paciente recogido en la historia clínica.
- •
Monitorización estrecha y seguimiento potencialmente hasta el exitus.
- •
Rotación opioide analgésica a buprenorfina o/y metadona.
Somos conscientes de que este pequeño trabajo adolece de las mismas limitaciones de las que ya adolecía la primera auditoría clínica en nuestra CE: recogida de datos retrospectiva (pero con selección prospectiva de la muestra para minimizar sesgos reflejando al máximo posible la actividad real de la CE), un único centro participante etc.7. Por tanto, consideramos que los resultados deben ser considerados por ahora como meramente indicativos del fenómeno emergente de las CAIO en nuestro contexto.
Retos futurosNos preocupa especialmente el creciente porcentaje de LSO atendidos en nuestra CE de CPP detectado en esta segunda auditoría clínica, y más concretamente el grupo de LSO con CAIO que hemos detectado en la serie. Una reciente revisión sistemática de la literatura sobre tratamiento opioide crónico en LSO ha puesto de manifiesto la existencia de riesgos específicos para esta población: inmunosupresión, endocrinopatías, neurotoxicidad opioide, alteración de las cinéticas de ciclo celular, y el potencial de abuso y adicción24.
Aunque algunos riesgos van perdiendo poder amenazador conforme la investigación clínica «in vivo» contradice los resultados «in vitro» (la inmunosupresión no parece ser un factor preocupante a tenor de trabajos recientes)25, es cierto que otros como las CAIO se están consolidando como un problema emergente, mientras que en otros carecemos todavía de los mínimos datos para orientarnos (custodia segura de opioides en los domicilios de los pacientes y posibilidad de diversión opioide no intencionada)26.
Por todo ello, estamos de acuerdo con la conclusión de los autores de la revisión mencionada arriba, quienes señalan la necesidad de plantearse equipos especializados para tratar la problemática del dolor crónico en los LSO desde una perspectiva integral multidisciplinar24. No es un reto baladí si se consideran los costes ya calculados que están generando las CAIO en los sistemas de sanidad públicos europeos –en España el incremento anual de los costes sanitarios por paciente con CAIO es de 900 euros, y el coste anual de todas las CAIO para el sistema sanitario español se estima ya en un mínimo de 2 millones de euros27.
ConclusionesLa innegable aparición de las CAIO parece un efecto secundario relativamente inevitable de un deseado y elogiable aumento del consumo médico de los opioides para el manejo del dolor crónico en nuestro país28. Por otro lado, nuestra serie nos confirma en la percepción de que el problema es manejable con una adecuada práctica clínica por profesionales experimentados. Por tanto creemos que la solución no debe pasar por limitar el acceso de los pacientes con cáncer a los opioides de base o de rescate (incluidos los fentanilos rápidos) por temor a una expansión de las CAIO, sino por aumentar nuestros esfuerzos en prevenir la aparición de estas conductas, y organizar una adecuada atención especializada una vez detectadas.
Por último, propondríamos que nuestras sociedades científicas representativas tomasen un papel proactivo en la redacción de Guías de Buena Práctica Clínica que pudieran orientar nuestra actuación. La reciente Guía de la American Society of Clinical Oncology (ASCO) 2016 para el manejo del dolor crónico en LSO, es un excelente ejemplo de este tipo de iniciativas29.
FinanciaciónNinguna.
Conflicto de interesesEl doctor Núñez Olarte ha recibido financiación para investigación y actividades educacionales de los laboratorios Angelini, Archimedes, Ferrer, Mundipharma, Prostrakan, Takeda y Teva.
Al personal de enfermería, así como al resto del equipo multiprofesional de nuestra UCP y ESH, que han participado con los médicos autores de este trabajo en la atención paliativa de estos complejos enfermos y sus familias.
Parte de este trabajo ha sido presentado de forma preliminar en el XI Congreso Internacional de Cuidados Paliativos de la SECPAL en Sevilla 12-14 de mayo de 2016; y en el Simposio TEVA en Amsterdam 27-28 de mayo de 2016.