El derrame pleural maligno (DPM) es una complicación frecuente, que suele cursar con disnea que puede disminuir significativamente la calidad de vida del paciente. Ante un DPM se acepta como primer paso la realización de una toracocentesis evacuadora que, en ocasiones, irá seguida de técnicas más definitivas.
ObjetivoLa práctica de toracocentesis fuera del ámbito hospitalario no es frecuente. En nuestra Unidad, realizamos toracocentesis evacuadora de intención paliativa en el domicilio del paciente, y para evaluar nuestros resultados revisamos las llevadas a cabo en los 4 últimos años.
Pacientes y métodosEstudio retrospectivo de las sucesivas toracocentesis paliativas (TP) realizadas en el domicilio en un periodo de 4 años. La indicación de TP se basa en la existencia de disnea de reposo/mínimos esfuerzos en pacientes con DPM y pronóstico vital inferior a 3 meses.
ResultadosRealizamos 56 TP en 26 pacientes. A su ingreso, la mediana del índice de Karnofsky de nuestros pacientes era de 40. El número de TP por paciente osciló entre uno y 9. En el 91,1% de los casos no se produjo ninguna complicación y se obtuvo alivio de la disnea en el 69,6% de ellos, con una supervivencia media tras la primera TP de 21 días.
ConclusionesLa TP es un método seguro, bien tolerado y eficaz para aliviar la disnea en enfermos oncológicos avanzados en los que ya no son posibles procedimientos más invasivos. Su práctica en el domicilio no parece añadir riesgos al procedimiento.
Malignant pleural effusion (MPE) is a common complication that usually causes breathlessness that can significantly decrease the quality of life of the patients. Faced with a MPE, performing a thoracentesis is accepted as a first step that could occasionally be followed by more definitive techniques.
ObjectiveThoracentesis practice outside the hospital setting is rare. In our Unit, we carried out thoracentesis in the patient's home. We reviewed the procedures performed over the last 4 years in order to evaluate our results
Patients and MethodsA retrospective study was conducted on the palliative thoracentesis (PT) performed at home over a period of 4 years. The indication for PT is based on the existence of dyspnea at rest/minimal exertion in patients with MPE, and a life expectancy of less than 3 months.
ResultsWe performed 56 PT on 26 patients. On admission, the median Karnofsky index of our patients was 40. The number of PT per patient ranged between one and 9. In 91.1% of cases there was no complication and dyspnea relief was obtained in 69.6% of them, with a median survival after the first PT of 21 days.
ConclusionsPT is a safe, well tolerated and effective in relieving dyspnea in advanced cancer patients when invasive procedures are no longer possible. Its practice at home does not appear to add risk to the procedure.
El derrame pleural maligno (DPM) es una complicación que afecta a un 15% de los pacientes oncológicos y hasta a un 50% de aquellos que tienen metástasis. La mayoría de ellos son causados por cáncer de pulmón (35%), mama (23%), linfomas (10%) y ovario, aunque prácticamente cualquiera puede producirlo1.
El síntoma principal que produce es disnea que suele incrementarse, a medida que aumenta el volumen del derrame, hasta llegar a hacerse de reposo, aunque también puede originar dolor torácico o tos que pueden disminuir significativamente la calidad de vida del paciente.
La aparición de un derrame pleural traduce una enfermedad avanzada e implica una supervivencia mediana de 4 meses2, aunque la expectativa de vida está influenciada por la situación general del paciente y el tipo de tumor, de tal modo que la supervivencia más corta se observa en el derrame por cáncer de pulmón (3 meses) y la más larga en el secundario a cáncer de ovario3 (12 meses).
El tratamiento del DPM no consigue prolongar la supervivencia por lo que es fundamentalmente paliativo, buscando el control sintomático mediante la evacuación y, si es posible, la prevención de la reacumulación de líquido pleural, todo ello con el menor malestar posible e intentando minimizar el tiempo de permanencia en el hospital4.
Se acepta que una toracocentesis será el primer paso a dar en todo paciente disneico con derrame pleural para confirmar el diagnóstico y establecer su efecto sobre la disnea y el tiempo e intensidad de la recurrencia5; incluso en presencia de un cáncer conocido, más del 50% de los derrames pleurales son benignos lo que subraya la importancia de un diagnóstico firme para guiar el tratamiento2.
La práctica de toracocentesis fuera del ámbito hospitalario no es frecuente, por lo que su realización, si el paciente se halla en su domicilio, implica traslados y demoras que, en los casos con enfermedad avanzada, son una importante fuente de molestias. En consecuencia, nos planteamos llevar a cabo toracocentesis evacuadoras con finalidad paliativa en el propio domicilio del paciente.
ObjetivoEvaluar la eficacia en el alivio de la disnea y la aparición de complicaciones de la toracocentesis paliativa (TP) realizada en el domicilio a pacientes con derrame pleural maligno.
Pacientes y métodoLa Unidad de Hospitalización a Domicilio del Hospital de Cabueñes (Gijón) inició su actividad en enero de 1992 y está formada por 3 médicos y 4 enfermeras que, mediante visitas conjuntas, atienden en sus casas a pacientes que en un 60% de los casos son oncológicos en situación terminal. Desde hace unos 15 años practicamos toracocentesis evacuadoras en el domicilio, aunque hasta ahora no hemos revisado sus resultados, por lo que, a fin de evaluar nuestra experiencia, realizamos un estudio retrospectivo descriptivo de las llevadas a cabo en los 4 últimos años.
Revisamos para ello, de modo sucesivo, las historias clínicas de los pacientes sometidos a TP entre los años 2008 y 2011. La información fue codificada y almacenada en una matriz de datos en Microsoft Excel 2003 y posteriormente analizada con SPSS versión 13 y Epidat 3.1. Se recogieron las principales características clinicoepidemiológicas de los pacientes (sexo, edad, patología de base, el índice de Karnofsky a su ingreso, tratamiento previo con morfina y síntoma previo a la TP) y los resultados clínicos de la TP (volumen de líquido evacuado, alivio de la disnea según escala numérico-verbal en más de 2 puntos, complicaciones locales y generales, tiempo de recurrencia del derrame pleural y tiempo de evolución hasta el exitus) (tablas 1 y 2). Antes del análisis estadístico se llevó a cabo una depuración de la base de datos identificando errores de mecanización y/o codificación. Fueron descritas según técnicas estadísticas convencionales: medias (o medianas) y desviaciones estándar para variables cuantitativas.
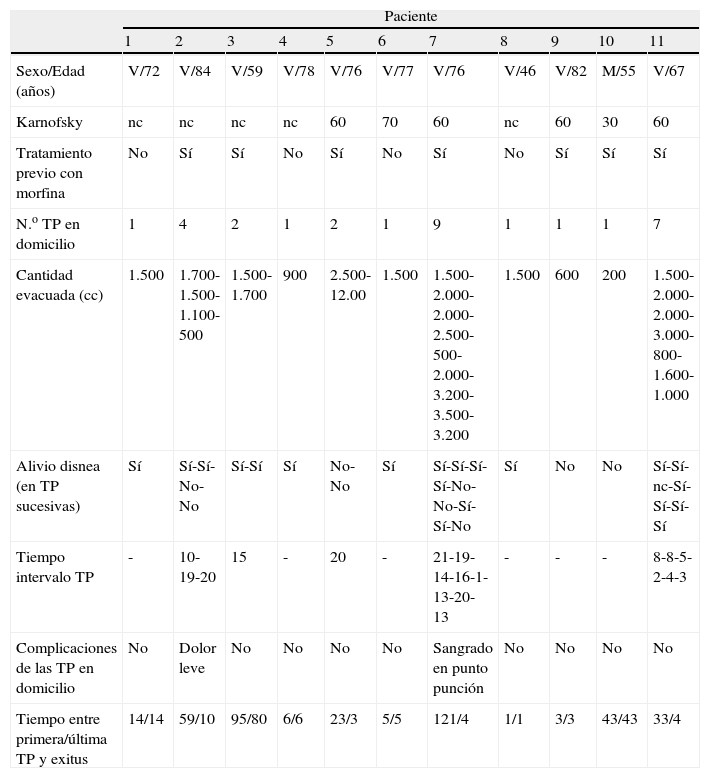
Características clinicoepidemiológicas de los pacientes diagnosticados de cáncer de pulmón a los que se les realizó toracocentesis paliativa domiciliaria
| Paciente | |||||||||||
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | |
| Sexo/Edad (años) | V/72 | V/84 | V/59 | V/78 | V/76 | V/77 | V/76 | V/46 | V/82 | M/55 | V/67 |
| Karnofsky | nc | nc | nc | nc | 60 | 70 | 60 | nc | 60 | 30 | 60 |
| Tratamiento previo con morfina | No | Sí | Sí | No | Sí | No | Sí | No | Sí | Sí | Sí |
| N.o TP en domicilio | 1 | 4 | 2 | 1 | 2 | 1 | 9 | 1 | 1 | 1 | 7 |
| Cantidad evacuada (cc) | 1.500 | 1.700-1.500-1.100-500 | 1.500-1.700 | 900 | 2.500-12.00 | 1.500 | 1.500-2.000-2.000-2.500-500-2.000-3.200-3.500-3.200 | 1.500 | 600 | 200 | 1.500-2.000-2.000-3.000-800-1.600-1.000 |
| Alivio disnea (en TP sucesivas) | Sí | Sí-Sí-No-No | Sí-Sí | Sí | No-No | Sí | Sí-Sí-Sí-Sí-No-No-Sí-Sí-No | Sí | No | No | Sí-Sí-nc-Sí-Sí-Sí-Sí |
| Tiempo intervalo TP | - | 10-19-20 | 15 | - | 20 | - | 21-19-14-16-1-13-20-13 | - | - | - | 8-8-5-2-4-3 |
| Complicaciones de las TP en domicilio | No | Dolor leve | No | No | No | No | Sangrado en punto punción | No | No | No | No |
| Tiempo entre primera/última TP y exitus | 14/14 | 59/10 | 95/80 | 6/6 | 23/3 | 5/5 | 121/4 | 1/1 | 3/3 | 43/43 | 33/4 |
nc: no consta; TP: toracocentesis paliativa; V/M: varón/mujer.
Alivio disnea: >2 puntos sobre escala numérico-verbal 1-10.
Tiempo: medido en días.
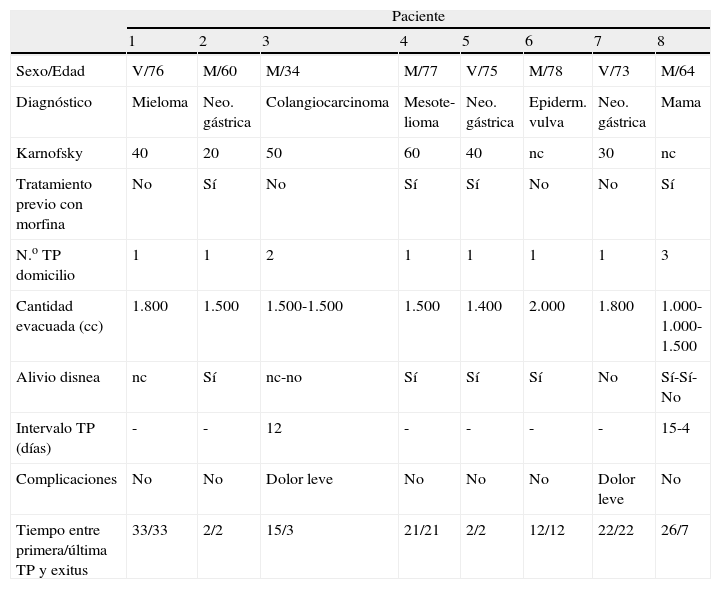
Características clinicoepidemiológicas de los pacientes diagnosticados de otros procesos malignos a los que se les realizó toracocentesis paliativa domiciliaria
| Paciente | ||||||||
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | |
| Sexo/Edad | V/76 | M/60 | M/34 | M/77 | V/75 | M/78 | V/73 | M/64 |
| Diagnóstico | Mieloma | Neo. gástrica | Colangiocarcinoma | Mesote-lioma | Neo. gástrica | Epiderm. vulva | Neo. gástrica | Mama |
| Karnofsky | 40 | 20 | 50 | 60 | 40 | nc | 30 | nc |
| Tratamiento previo con morfina | No | Sí | No | Sí | Sí | No | No | Sí |
| N.o TP domicilio | 1 | 1 | 2 | 1 | 1 | 1 | 1 | 3 |
| Cantidad evacuada (cc) | 1.800 | 1.500 | 1.500-1.500 | 1.500 | 1.400 | 2.000 | 1.800 | 1.000-1.000-1.500 |
| Alivio disnea | nc | Sí | nc-no | Sí | Sí | Sí | No | Sí-Sí-No |
| Intervalo TP (días) | - | - | 12 | - | - | - | - | 15-4 |
| Complicaciones | No | No | Dolor leve | No | No | No | Dolor leve | No |
| Tiempo entre primera/última TP y exitus | 33/33 | 2/2 | 15/3 | 21/21 | 2/2 | 12/12 | 22/22 | 26/7 |
| Paciente | ||||||
| 9 | 10 | 11 | 12 | 13 | 14 | 15 |
| V/58 | M/86 | M/85 | M/80 | V/70 | M/81 | V/56 |
| Hipernefroma | Mama | Hipernefroma | Ovario | Neo. gástrica | nc | nc |
| 80 | 50 | 60 | 60 | 20 | 40 | 50 |
| No | Sí | Sí | No | No | No | Sí |
| 1 | 2 | 4 | 4 | 1 | 1 | 2 |
| 1.500 | 1.500-1.400 | 1.900-1.000-1.000-2.000 | 1.800-1.600-1.600-1.800 | 1.700 | 1.000 | 1.500-1.300 |
| Sí | Sí-Sí | Sí-Sí-Sí-Sí | Sí-Sí-Sí-Sí | Sí | No | Sí-nc |
| - | 7 | 35-44-15 | 15-11-11 | - | - | 19 |
| No | No | No | No | No | Dolor leve | No |
| nc/nc | 13/6 | 95/1 | 42/5 | 5/5 | 15/15 | 59/40 |
Karnofsky: escala funcional pacientes oncológicos; nc: dato no consta; TP: toracocentesis paliativa; V/M: varón/mujer.
Tiempo: medido en días.
Alivio disnea: >2 puntos sobre escala numérico-verbal 1-10.
La indicación de TP se basó en la existencia de disnea de reposo/mínimos esfuerzos (puntuación mayor de 7 referida por el paciente sobre la escala numérico-verbal) pese a tratamiento médico, en pacientes con pronóstico vital inferior a 3 meses y en ausencia de contraindicaciones (derrame mínimo, diátesis hemorrágica con menos de 50.000 plaquetas6, anticoagulación con INR>1,5; creatinina sérica superior a 6mg/dl, infección local, alergia a anestésico).
Realizamos la toracocentesis, tras la obtención de consentimiento oral, con el paciente en sedestación, a través de la línea axilar posterior, en condiciones asépticas y previa infiltración con anestésico local, que, al mismo tiempo, nos sirve para establecer la presencia de líquido pleural en el lugar de punción. Hacemos la punción con un catéter intravenoso del número 14 que conectamos, mediante un adaptador con una llave de 3 pasos, a un colector de orina. En el momento de la extracción del trocar metálico, mientras conectamos el adaptador, indicamos al paciente que realice una espiración forzada contra resistencia para crear una presión positiva en el espacio pleural7. El objetivo es evacuar en torno a 1,5l de líquido pleural, sirviéndonos como guía la aparición de dolor torácico, tos o disnea que obligarán a suspender la extracción.
Si tras la evacuación del líquido el paciente permanece clínicamente estable, no realizamos rutinariamente una radiografía de tórax de control ya que se ha comprobado que no es imprescindible8,9 y exigiría el traslado del paciente al hospital.
ResultadosRealizamos 56 TP en 26 pacientes (16 varones y 10 mujeres), con edades comprendidas entre 34 y 84 años (media 69,2; desviación estándar 12,8) y con derrame pleural maligno que era secundario a cáncer de pulmón en casi la mitad de los casos. A su ingreso en nuestra Unidad, los pacientes presentaban índices de Karnofsky que oscilaban entre 20 y 80 con una mediana de 40. La clínica predominante era la disnea que todos presentaban, en algunos casos asociada a dolor torácico o tos; sin embargo, aunque la disnea estaba presente en todos los pacientes, solo 13 de ellos (50%) recibían morfina antes de realizarse la primera toracocentesis. En 15 de los pacientes (57,7%) se llevó a cabo una única toracocentesis, en 5 pacientes (19,2%) se realizaron 2, 3 pacientes (11,5%) necesitaron 4 cada uno y a 3 enfermos se les practicaron 3, 7 y 9 respectivamente. El volumen evacuado fue de 1.573cc de promedio (rango 200-3.500cc) y el intervalo de tiempo entre una y otra fue de 2 semanas de promedio, aunque dicho intervalo osciló entre 2 días y 3 semanas. En el 91,1% de los casos no se produjo ninguna complicación y en los restantes fueron leves y sin transcendencia clínica (dolor, sangrado local). La TP produjo alivio de la disnea en 39 ocasiones (69,6% con un intervalo de confianza al 95%: 57,5-81,6%)) mientras que en 13 de las realizadas no se consiguió (23,2%) y en otras 4 ocasiones (7,1%) no consta en la historia clínica. La supervivencia media tras la primera toracocentesis fue de 3 semanas, con un mínimo de 4 días y un máximo de 17,2 semanas (121 días).
DiscusiónEl tratamiento del derrame pleural debe ser individualizado según la enfermedad de base, la posibilidad de respuesta al tratamiento oncológico y la capacidad funcional del paciente. Actualmente se acepta como primer paso en todo DPM sintomático la realización de una toracocentesis evacuadora que confirmará el diagnóstico e indicará la respuesta de la disnea a la evacuación del líquido y el tiempo de recurrencia del derrame.
Puesto que la disnea depende tanto del volumen de líquido pleural como del estado del pulmón y pleura subyacentes, la ausencia de alivio de esta tras la evacuación de una cantidad significativa de líquido nos llevará a sospechar otras posibles causas (pulmón atrapado, linfangitis carcinomatosa, atelectasia, embolismo…).
En aquellos casos en los que la toracocentesis obtenga alivio de la disnea, la recurrencia del DPM irá seguida de la realización de pleurodesis, que sigue siendo el estándar de cuidados para los pacientes con una probabilidad razonable de buena evolución, lo que en ocasiones es difícil de establecer, ya que, incluso con una cuidadosa selección de pacientes, hasta un 30% fallecen en el mes siguiente a la pleurodesis. Una alternativa prometedora es la inserción de un catéter de drenaje pleural permanente que puede usarse en pacientes debilitados y permite el manejo ambulatorio10, aunque actualmente no está disponible en nuestro hospital.
Las toracocentesis repetidas habitualmente no se recomiendan, ya que producen pérdida de proteínas, favorecen la loculación y aumentan el riesgo de complicaciones11, aunque se admite su realización en aquellos pacientes que presentan mejoría de los síntomas después de la evacuación del líquido, tienen una expectativa de vida de 1 a 3 meses y se considera que van a ser incapaces de tolerar procedimientos más invasivos, criterios estos últimos subjetivos que hacen que en ocasiones sea difícil decidir la mejor opción terapéutica. También, con menos frecuencia, se realizan toracocentesis terapéuticas en pacientes con cánceres que habitualmente responden al tratamiento sistémico con resolución del derrame asociado12 (pulmón oat- cell, mama, linfomas…)
Pese a que la toracocentesis se describe como una técnica sencilla y segura13, su práctica fuera del ámbito hospitalario no es frecuente y, aunque está recogida por las unidades de hospitalización a domicilio como una de las técnicas realizables en el domicilio14, los únicos resultados que conocemos son los presentados por un equipo de soporte domiciliario, inicialmente en una comunicación tipo póster en el 8.° Congreso Nacional de la Sociedad Española de Cuidados Paliativos que posteriormente fue objeto de una publicación15.
Habitualmente en nuestra Unidad ingresan pacientes evolucionados con mala situación general lo que les descarta como candidatos a pleurodesis, ya que la capacidad funcional se considera como el mejor predictor de una buena evolución tras ella. Sin embargo, en algunos de nuestros pacientes con aceptable capacidad funcional fue desestimada, en su momento, la realización de pleurodesis en razón a su comorbilidad o a su avanzada edad.
El bajo porcentaje de pacientes en tratamiento previo con morfina, pese a que esta se considera el tratamiento sintomático de elección de la disnea, podría explicarse, al menos parcialmente, por constituir la TP la primera de nuestras intervenciones en estos enfermos. Aunque en un porcentaje de pacientes la TP consigue alivio de la disnea, este nunca es total, por lo que consideramos que debe iniciarse o mantenerse un cuidadoso tratamiento de base con morfina oral que quizá podría contribuir a distanciar la siguiente TP, además de ayudar en el control de la disnea residual.
Puesto que la disnea es una sensación subjetiva16 evaluamos su intensidad y alivio según la información del paciente basada en una escala verbal, sin tener en cuenta datos de gasometría o pulsioximetría que no se corresponden con la intensidad de la disnea17 y sobre los que la toracentesis tiene un efecto variable18.
Se desconoce el volumen que puede ser evacuado con seguridad en una toracocentesis; habitualmente, se recomienda evacuar entre 1 y 1,5l en tanto el paciente no desarrolle disnea, dolor torácico o tos intensa, ya que se ha demostrado que su aparición se correlaciona con el desarrollo de una presión intrapleural excesiva y riesgo de edema pulmonar ex vacuo. Sin embargo, si el paciente presenta desplazamiento mediastínico contralateral en la radiografía de tórax y no aparece dicha clínica, la evacuación, realizada lentamente, de varios litros probablemente sea segura19.
La producción de un neumotórax es la complicación más frecuente de la toracocentesis, aunque si esta se realiza con un catéter intravenoso, por su pequeño calibre, es poco probable que penetre un volumen significativo de aire, más aun si tomamos la precaución de generar una presión intrapleural positiva mediante una espiración forzada, en los momentos de extracción del trocar y del propio catéter.
No existen contraindicaciones absolutas para la realización de una toracocentesis; se consideran contraindicaciones relativas la existencia de un derrame mínimo, la anticoagulación y la diátesis hemorrágica, aunque no existe riesgo de sangrado con recuentos por encima de 50.000 plaquetas o un INR menor de 1,519; sin embargo, este es significativo en pacientes con niveles de creatinina sérica superiores a 6mg/dl, probablemente por disfunción plaquetaria5.
Se considera que el tiempo medio de recurrencia del derrame es de 4 días y que al cabo de 30 días reaparece prácticamente en el 100% de los casos20, lo que explica la necesidad en nuestros pacientes de proceder a una nueva toracocentesis al cabo de una media de 15 días y pone de manifiesto el limitado papel de la toracocentesis en el manejo del DPM.
Debemos señalar, como limitaciones a nuestro estudio, el registro incompleto de los datos en las historias clínicas más antiguas, lo cual se trató de evitar mediante la introducción de fichas prediseñadas por el equipo para el seguimiento de las TP. Para disminuir el efecto del posible sesgo de entrevistador se acordó por los médicos que conforman el equipo la realización de las TP siguiendo el mismo procedimiento. Asimismo, puesto que la indicación de la TP dependía de la disnea referida por el paciente, a todos ellos se les propuso el uso de la escala numérico-verbal para equilibrar el componente subjetivo de este síntoma. Por último, dado que en ocasiones se repiten varias TP en los mismos pacientes, los datos que estamos analizando no cumplen el criterio de independencia, por lo que se hace necesario un análisis estadístico más en profundidad, como un análisis de medidas repetidas o un modelo jerárquico bayesiano, que tome en cuenta este hecho.
ConclusionesLa TP es un método seguro, bien tolerado y eficaz para aliviar la disnea en enfermos oncológicos avanzados en los que procedimientos más invasivos ya no son posibles.
Su práctica en el domicilio no parece añadir riesgos al procedimiento, no es compleja técnicamente y puede contribuir a mejorar la calidad de vida del paciente en situación terminal avanzada.
La optimización del tratamiento con morfina quizá podría ayudar a retrasar la primera TP y aumentar el intervalo de tiempo entre ellas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. J. A. Argüelles Arias por su colaboración en la revisión del artículo.