Introducción
El problema de la seguridad en la asistencia sanitaria en general o de los errores de medicación (EM) en lo particular es uno de los problemas prioritarios de algunos países desarrollados.1 Los efectos perjudiciales producidos por los medicamentos han constituido un motivo de preocupación desde los albores de la humanidad y el origen de la terapéutica. Ya en el siglo V a.C, los griegos utilizaban el vocablo pharmakon para denominar sustancias que eran administradas a manera de remedio y como veneno mortal.2
Desde 1994, en el transcurso de la conferencia multidisciplinaria Understanding and Preventing Drug Misadventures3 se estableció la necesidad de realizar estudios sobre acontecimientos adversos por medicamentos (AAM) que se orienten hacia el análisis de los EM en aras de identificar las causas y los tipos de errores que se producen en la cadena terapéutica y dan lugar a los AAM. Su objetivo radica no sólo en detectar el tipo de efectos nocivos provocados por los medicamentos, sino de identificar aquellos producidos por errores y llegar a conocer los fallos en el sistema que han permitido que sucedieran, con el fin de desarrollar estrategias dirigidas a prevenirlos. Estos estudios habrán de introducir también un nuevo enfoque en el análisis de los EM que suponga asumir el concepto de que éstos se producen por fallos propios del sistema y no deben considerarse fallos humanos, pensando en que la solución se limita a encontrar al individuo culpable del error; es decir, no se trata de buscar quien causó el error, sino de analizar dónde y cómo se produjo, con la finalidad de disminuir su incidencia mediante programas de calidad y seguridad en la atención.2 En 1995, el ADE Prevention Study asentó el marco conceptual y metodológico para la evaluación de acontecimientos adversos por medicamentos desde la perspectiva del sistema. Este estudio prospectivo mostró que 6.5% de los pacientes hospitalizados habían sufrido un AAM durante su estancia y que aproximadamente un tercio de ellos (28%) eran consecuencia de EM.3,4 Un estudio posterior estimó las repercusiones económicas de la problemática al informar que el costo medio de la estancia hospitalaria se incrementaba 4700 dólares, lo que suponía un gasto anual de 2.8 millones de dólares para un hospital de 700 camas.5 Luego de la publicación (en 1999) del informe To Err is Human, Building a Safer Health System, realizado por el Committee on Quality of Health Care in America, Institute of Medicine (IOM), que señaló que en los EE.UU. los errores asistenciales ocasionan entre 44 000 y 88 000 muertes al año (mortalidad superior a la causada por accidentes de tráfico, cáncer de mama o el SIDA), que los EM son responsables de una en cada 854 muertes en pacientes hospitalizados y generan alrededor de 7000 muertes cada año.6
Una variedad de factores en la asistencia sanitaria han contribuido al aumento progresivo en la incidencia de EM, a saber: escaso nivel de informatización, aumento en la complejidad de la terapéutica, aumento del acervo de medicamentos disponibles, desconocimiento de la farmacología, (especialmente de las interacciones medicamentosas) y la segmentación de la asistencia sanitaria.2
Ante la problemática a la que nos enfrentamos, que constituye un costo inadmisible en cuanto a economía y vidas humanas, la Organización Mundial de la Salud ha fomentado el estudio de los AAM, sobre todo de aquellos prevenibles.7 En México, éste problema, cuya magnitud no es del todo conocida, es necesario implantar medidas específicas en todos los niveles de asistencia sanitaria, tanto para detectar los AAM prevenibles como para establecer medidas específicas para disminuir su incidencia. En nuestro hospital, la información sobre los AAM es nula; por ello, los objetivos del presente estudio fueron: estimar la incidencia de los diferentes tipos de EM y su proporción de AAM en pacientes hospitalizados en la Sala de Medicina Interna; establecer medidas para evitarlos, determinar los factores de riesgo para su aparición, enunciar las características de los mismos en cuanto a gravedad, sistemas afectados y etapa del proceso en que predominantemente ocurren.
Métodos
Estudio observacional, prospectivo, descriptivo y de proporciones que incluyó el análisis de 266 pacientes seleccionados de manera aleatoria, hospitalizados en la Sala de Medicina Interna del Hospital Universitario Dr. José Eleuterio González (de 426 camas) en un periodo de seis meses: de julio a diciembre de 2009. Los pacientes fueron diagnosticados con problemas concernientes a las subespecialidades de neumología, gastroenterología, infectología, cardiología, endocrinología, oncología, hematología, neurología, toxicología, psiquiatría, nefrología y algunos pacientes quirúrgicos con problemas médicos coexistentes. Para el cálculo del tamaño de la muestra se utilizó una fórmula para estudios de proporciones8 con una seguridad de 95%, una precisión de 3% y una proporción esperada de 6.5%, de acuerdo con el ADE Prevention Study.3 El enfoque primario del estudio fue la detección y análisis de los AAM que ocurrieron en nuestros pacientes mientras estuvieron hospitalizados, incluyendo aquellos identificados hasta tres meses después en las consultas subsecuentes de la monitorización prescrita a su egreso (siempre que éstos se derivasen de la terapéutica implementada en su hospitalización). No fueron incluidos en el estudio casos en los que los AAM prehospitalarios fueron contribuyentes al motivo de su ingreso. Se definió como AAM cualquier EM con daño, derivado del uso o falta de uso clínico de un medicamento.9 Los AAM se diferenciaron en dos grupos: prevenibles y no prevenibles; los primeros son aquellos causados por errores en la medicación (daño y error) y los segundos los que ocurren a pesar de la correcta utilización de los medicamentos (daño sin error o reacciones adversas a medicamentos (RAM).3,10-12
Los AAM fueron detectados: 1) Mediante notificación voluntaria fomentada a través de una Hoja de Notificación de Incidentes en la Medicación (Figura 1), la cual se diseñó e implementó mediante entrevistas directas al personal médico, de enfermería, familiares y pacientes hospitalizados que se incluyeron en el estudio. Al sospecharse la ocurrencia de un AAM, se revisó cuidadosamente el expediente clínico del paciente en conjunto con los médicos tratantes y se efectuó un seguimiento estrecho del paciente con el fin de conocer la evolución clínica y el desenlace del AAM. 2) Mediante la revisión meticulosa de los expedientes clínicos en busca de diagnósticos de acuerdo a la Clasificación Internacional de Enfermedades (CIE-10-MC)13 y señales de alerta de AAM en las notas médicas de evolución, registros de enfermería, notas médicas de egreso, reportes de enfermería, hojas de indicaciones médicas, bitácoras de administración de medicamentos, historias clínicas y notas de consultas subsecuentes (hasta tres meses después de su egreso). En caso de comprobarse la existencia de un AAM en la revisión de los expedientes clínicos se cotejó la información con la obtenida por notificación voluntaria para detectar la duplicidad de los datos y en este caso se contactó a los médicos tratantes como complemento del estudio de los AAM detectados. Al identificarse cada AAM, se recopiló la información en base al llenado de la Hoja de Notificación de Incidentes en la Medicación para su posterior análisis.
Figura 1. Hoja de notificación de incidentes en la medicación del HUJEG, UANL.
Los AAM detectados fueron evaluados por dos investigadores (ambos médicos) con la finalidad de: 1) Determinar la relación causal entre el medicamento y el episodio identificado; 2) Categorizar la gravedad del EM y establecer medidas para evitarlos; 3) Identificar la etapa del proceso en la medicación en que ocurrió el AAM; 4) Establecer qué tipo de EM que se identificó; y 5) Acotar el sistema orgánico afectado. Se solicitó la opinión de un tercer y cuarto investigadores (médico y jefa de personal de enfermería, respectivamente), en caso de existir alguna discrepancia de opiniones entre los investigadores principales. Para determinar la causalidad entre la administración (u omisión de la administración) de un medicamento sospechoso y el AAM, se utilizó el algoritmo de Karch-Lasagna modificado.14 Sólo se incluyeron en el estudio aquellos casos en que la relación causal fue definitiva. De acuerdo a la adaptación del cuestionario de Schumock y Thorton fue que se evaluó la posibilidad de evitar los EM detectados.15 Por ello, los EM se clasificaron en dos tipos: prevenibles y no prevenibles.
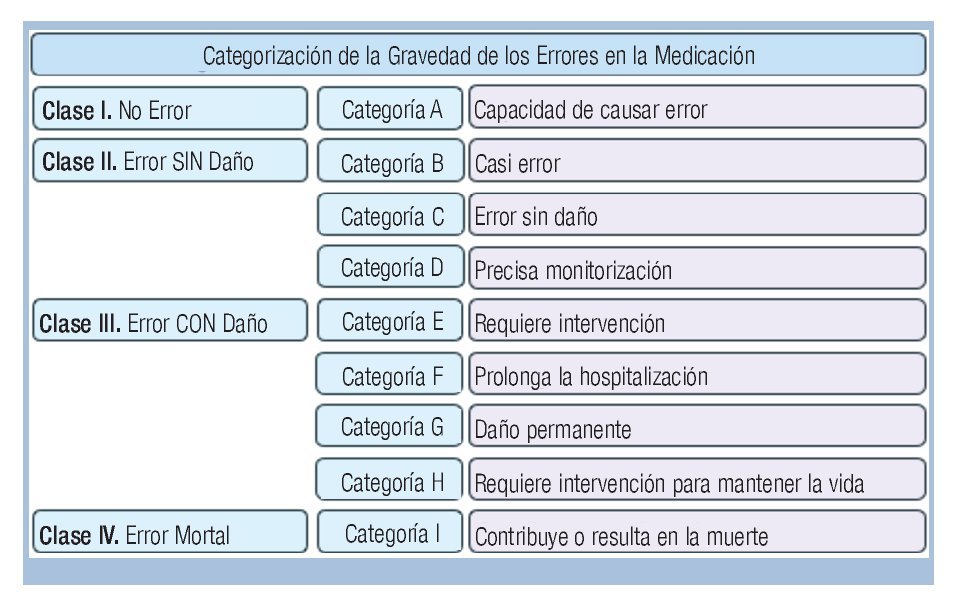
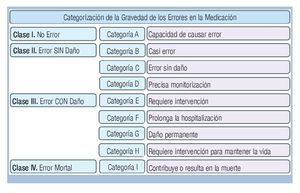
Con base en la taxonomía del National Coordinating Council for Medication Error Reporting and Prevention (NCCMERP),16 se establecieron los procesos en la cadena terapéutica en que ocurrieron los AAM y se categorizó la gravedad de los mismos (Figura 2). En los casos en que un AAM fue causado por más de un EM, éstos fueron considerados y analizados por separado.
Figura 2. Categorización de la gravedad de los errores en la medicación.
Para el análisis estadístico se realizó un estudio descriptivo de la muestra en el que las diferentes variables clínicas y administrativas fueron expresadas como frecuencias y proporciones. Para el estudio de los factores de riesgo determinantes para la aparición de AAM se usó la prueba de Ji cuadrada con corrección de Yates y un nivel de significancia de 0.05%. El procesamiento de datos se efectuó con el programa Epi InfoTM versión 3.5.2.17
Resultados
Se estudiaron 266 pacientes, 52% (137) fueron del sexo masculino; mientras que 48% (129) fueron del sexo femenino. El rango de edad fue de 18 a 89 años (mediana 37 años). De ellos, 70% (187) presentó algún EM durante su estancia y se detectaron en total 599 errores (siendo uno el menor número de EM por caso y 14 el mayor). De acuerdo a la adaptación del cuestionario de Schumock y Thornton15 utilizada para establecer mecanismos para evitar los EM detectados (599), pudimos determinar que 597 (99%) de ellos pudo haberse prevenido, mientras que 2 (1%) fue inevitable (RAM). De los 187 pacientes que presentaron EM en 123 (66%) no hubo repercusión clínica, mientras que 64 (34%) de ellos presentaron AAM (error con daño); por lo que la incidencia de AAM fue de 24% (n = 266). De la totalidad de EM (599) que se identificaron en el estudio, 480 (80%) resultaron ser EM sin daño, mientras que 119 (20%) constituyeron AAM (EM con daño).
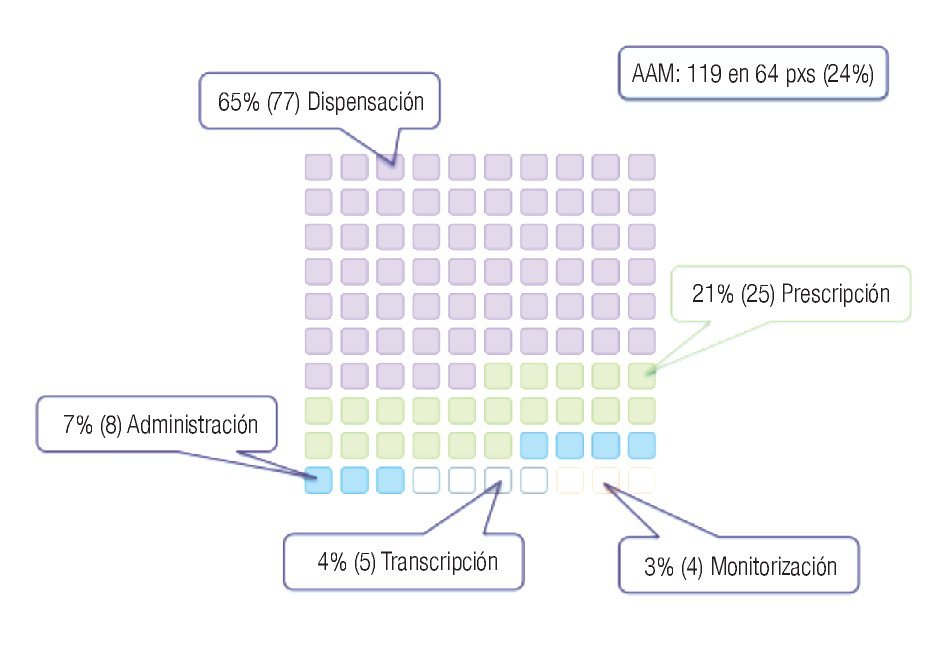
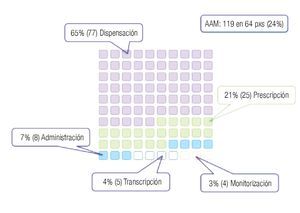
Dentro del análisis de los 119 AAM detectados, inicialmente establecimos las distintas etapas del proceso de la medicación en que ocurrieron dichos eventos (Figura 3); a saber: 77 (65%) ocurrieron en la dispensación de los medicamentos (dependiente del Servicio de Farmacia), 25 (21%) en la prescripción (dependiente del personal médico responsable de la atención), ocho (7%) en la administración (a cargo del personal de enfermería), cinco (4%) en la transcripción (llevada a cabo por el personal de enfermería) y cuatro (3%) en la monitorización.
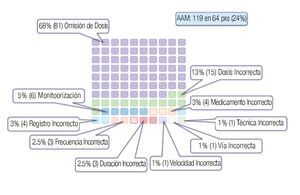
Figura 3. AAM (EM con daño), 119 casos y sus causas.
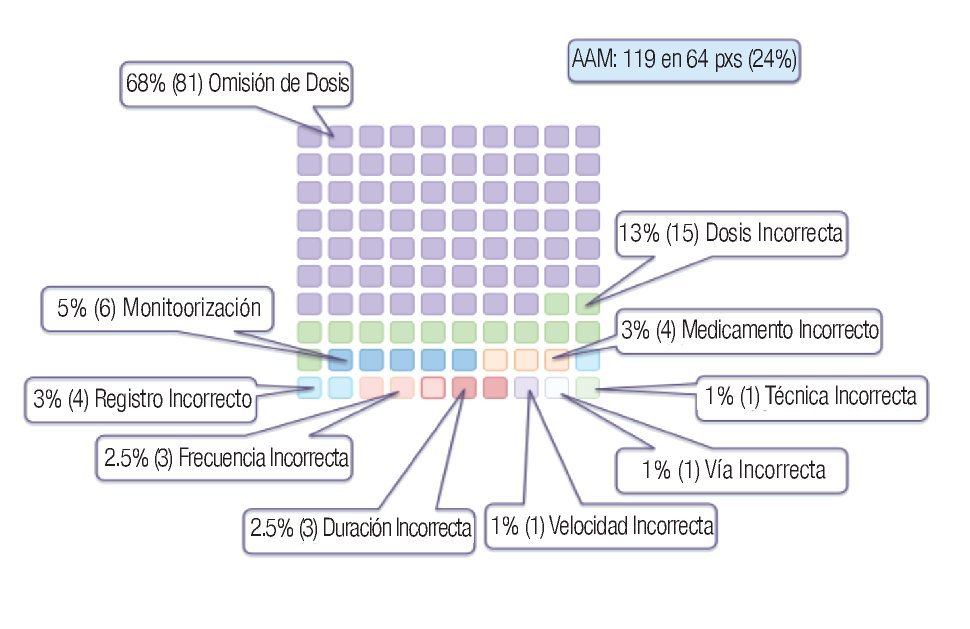
En lo que respecta al análisis del tipo de error en los AAM detectados: 119; se evidenciaron los siguientes resultados (Figura 4): 81 (68%) fueron errores de omisión de dosis, 15 (13%) fueron errores de dosificación incorrecta, seis (5%) por una falla en la monitorización, ocho (6%) de los errores fueron secundarias administración de un medicamento incorrecto y por errores en el registro, seis (5%) de los errores fueron por una frecuencia incorrecta en la administración y por una duración incorrecta del tratamiento; por último, tres (3%) de los errores fueron secundarios a una técnica, vía y velocidad de administración incorrectas.
Figura 4. Tipo de error en los AAM detectados.
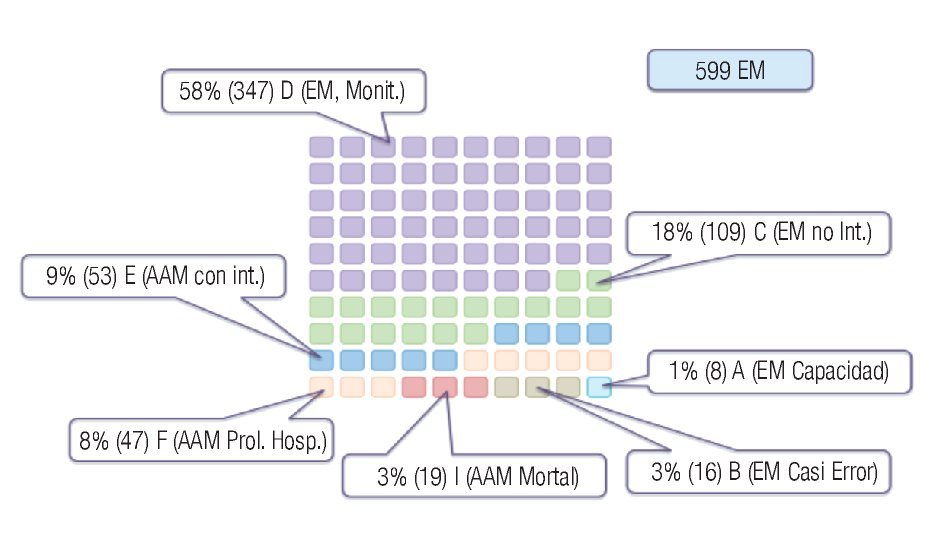
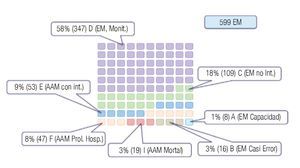
Dentro del análisis de los EM (599) y de la proporción de errores con daño, en lo que a la categorización de la gravedad se refiere, encontramos los siguientes resultados (Figura 5): 347 (58%) de los EM fueron categoría D (errores clase II, sin daño, que requirieron de monitorización); 109 (18%) categoría C (errores clase II, sin daño, que no requirieron intervención alguna); 53 (9%) categoría E (errores clase III, con daño (AAM), con una intervención necesitada para mantener la salud); 47 (8%) categoría F (errores clase III, con daño, que prolongaron la hospitalización); 19 (3%) categoría I (errores clase IV, con daño, errores mortales); otro 16 (3%) fueron categoría B (errores clase II, sin daño, casi error); y por último, ocho (1%) fueron categoría A (errores clase I, sin daño, potencialmente error).
Figura 5. Categorización de la gravedad de los EEM.
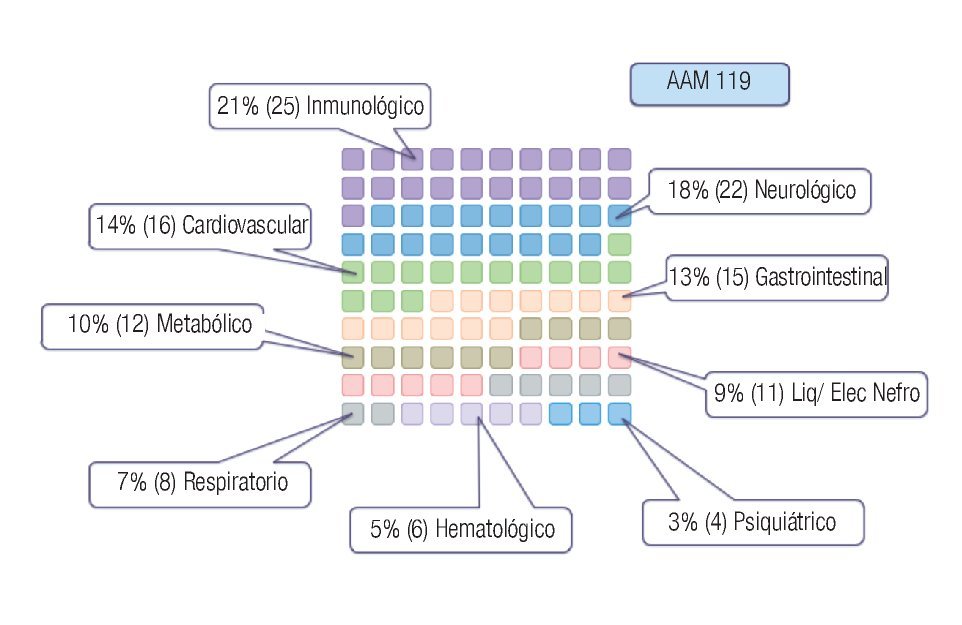
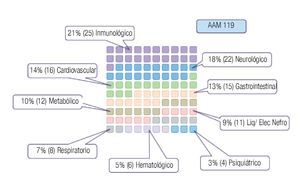
En el análisis de los sistemas afectados por los 119 AAM detectados, encontramos las siguientes proporciones (Figura 6): El sistema inmunológico se afectó en 25 (21%); el neurológico en 22 (18%); el cardiovascular en 16 (14%); el gastrointestinal en 15 (13%); el metabólico en 12 (10%); la homeostasis de los líquidos y electrolitos en 11 (9%); el sistema respiratorio en ocho (7%); el hematológico en seis (5%); y el psiquiátrico se vio afectado en cuatro (3%) de los AAM restantes.
Figura 6. Los sistemas afectados en los 119 AAM detectados.
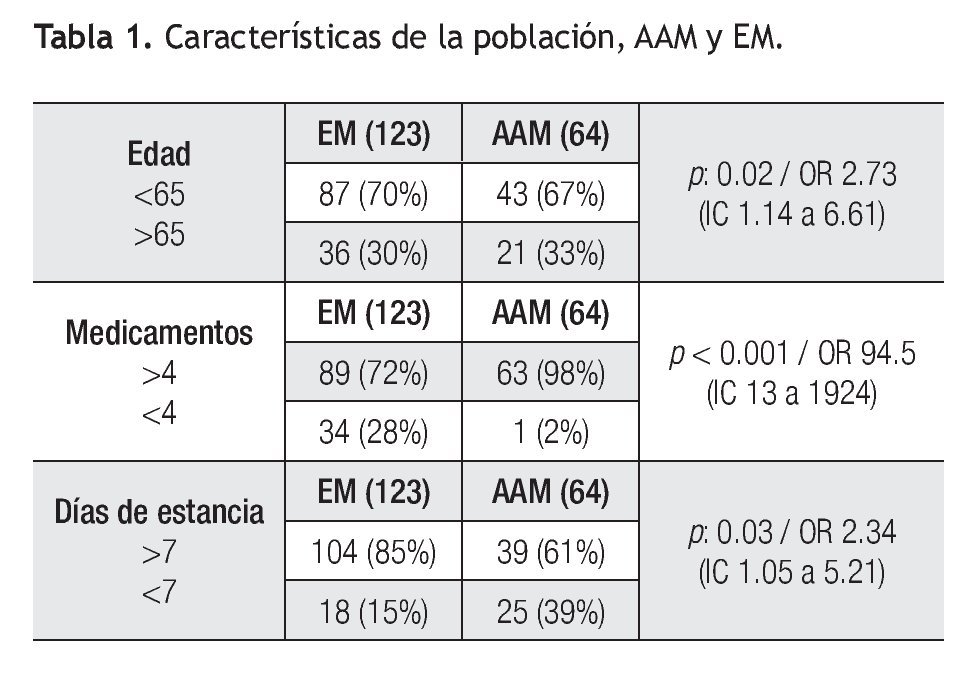
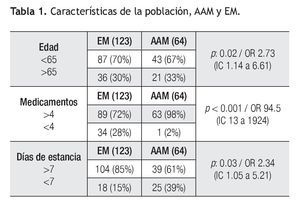
En cuanto a las características de la población en relación a la edad, género, días de estancia hospitalaria y número de medicamentos administrados se identificaron los siguientes tres factores de riesgo con valor estadísticamente significativo para la aparición de AAM (Tabla 1): 1) edad menor de 65 años (p ≤0.02, RM 2.73 (IC 1.14 a 6.61); 2) hospitalización mayor a siete días (p ≤0.03, RM 2.34 (IC 1.05 a 5.21) y 3) la coutilización de más de cuatro medicamentos (p <0.001, RM 94.5 (IC 13 a 1924).
Discusión
Los resultados del presente estudio muestran que al menos 24% de los pacientes hospitalizados en las Salas de Medicina Interna, durante su estancia presentan algún AAM, mientras que 70% de estos presentan EM. Es difícil hacer comparaciones, ya que las frecuencias referidas en estudios previos en pacientes adultos hospitalizados oscilan ampliamente (0.86% a 27.7%), debido a que están muy condicionadas por varios factores, principalmente el método de detección empleado, el tipo de incidente adverso recogido y las características de la población estudiada. No obstante, la incidencia registrada en nuestro estudio es superior a 6.5% obtenido por Bates et al.5 en el ADE Prevention Study, en el que a lo largo de un periodo de seis meses se registró un total de 247 AAM en 4.031 pacientes ingresados. En nuestro estudio la mayoría de los datos (99%) se obtuvo mediante la búsqueda activa de errores en los expedientes clínicos antes que por notificación voluntaria fomentada. En nuestra experiencia, el rendimiento del método basado en la revisión de los expedientes clínicos es superior cuando se utiliza para detectar los AAM intrahospitalarios.
En el ADE Prevention Study,5 28% del total de los AAM registrados fueron prevenibles y la incidencia global de AAM prevenibles en pacientes hospitalizados fue de 1.7%. En otros estudios realizados en adultos se ha estimado una proporción de AAM prevenibles, respecto al total de AAM, que oscila entre 15% y 25%. En nuestro estudio 99% (n = 119) de los AAM resultaron ser prevenibles. Ello indica que en nuestro medio es necesario tomar medidas cuanto antes para evitar la incidencia de AAM. La información obtenida en el estudio señala que es necesario actuar en forma multidisciplinaria para mejorar la seguridad en la utilización de los medicamentos en el ámbito hospitalario mexicano.18 Esto mediante la instauración de prácticas orientadas a la creación de una cultura de seguridad en las organizaciones, la incorporación de las tecnologías de la información,19 la mejora de la organización y de los procesos. Para ello es necesario considerar los factores humanos, la simplificación, la normatividad de los procedimientos y en aquellos involucrados en la formación de los profesionales. Tomando en cuenta los tipos de errores detectados en este estudio, en términos de mejora de la dispensación, es necesario establecer métodos para asegurar el abastecimiento del Servicio de Farmacia y promover mediante estrategias racionales una comunicación constante entre la prescripción médica, el personal de enfermería y el de farmacia. En lo que a la prescripción se refiere es necesario implementar un programa electrónico con sistemas expertos de ayuda a la prescripción. Estos programas han demostrado reducir hasta en 81% los errores de medicación17 y son efectivos fundamentalmente para disminuir los relacionados con la prescripción de dosis o intervalos posológicos incorrectos, interacciones medicamentosas y alergias, así como para ajustar la dosificación y reducir los AAM en pacientes con insuficiencia renal. Algunas aplicaciones también ofrecen la posibilidad de facilitar el seguimiento de los tratamientos a través de avisos que recuerden al prescriptor cuándo debe realizar las pruebas analíticas,19 por ejemplo, medicamentos de rango terapéutico estrecho o prescritos en pacientes de alto riesgo para el desarrollo de AAM.20
Correspondencia: DO Treviño Montes.
Ahuehuete 3613 Jardines de San Rafael, Guadalupe, Nuevo León, México, C.P. 67110
Teléfono (81) 8364 9181.
Correo electrónico:dotmd@hotmail.es
Recibido: Enero 2011.
Aceptado: Abril 2011