Los trombos en la aurícula derecha (TAD) en la población pediátrica son poco frecuentes, pero con el uso de catéteres venosos centrales agudos o crónicos, la incidencia ha aumentado. Existe controversia sobre cuál es el tratamiento de elección para resolver esta entidad patológica. Se presenta el caso de una niña de cinco años con el diagnóstico de leucemia linfoblástica aguda (LLA), portadora de un catéter crónico, la cual es referida por presentar un trombo móvil en la aurícula derecha, prolapsando a ventrículo derecho, tratada mediante trombectomía después de haber fallado la trombolisis. Se discute el proceso de diagnóstico, tratamiento y se revisa la literatura médica al respecto.
Right side atrial thrombus in the pediatric population represents an unusual disease process with high morbidity and mortality. The mainstays of therapy include surgical thrombectomy and thrombolysis, with no clear benefit of one over the other. We present a detailed case report of a five-year-old child, with the diagnosis of acute lymphoblastic leukemia in which a large catheter-related right thrombus was treated by surgical thrombectomy after failed thrombolysis. Relevant literature is reviewed.
Pagina nueva 1
Introducción
La población pediátrica es menos susceptible a presentar procesos trombóticos, debido a su disminuida capacidad de generar trombina, el aumento en la actividad de la a2-macroglobulina para inhibirla y el potencial antitrombótico incrementado de la pared de los vasos sanguíneos. Sin embargo, el diagnóstico de trombo en aurícula derecha (TAD) durante la infancia y niñez, se ha hecho más frecuente en las ultimas dos décadas. No se sabe exactamente la incidencia de TAD en este segmento de la población, pero se estima que sea de 5% a 10% de los pacientes que tienen algún tipo de catéter venoso central (CVC), o con un CVC crónico para quimioterapia o nutrición parenteral.1 Los TAD están frecuentemente asociados a más de un factor de riesgo incluyendo la implantación de CVC, neoplasias, quimioterapia, traumatismos, insuficiencia cardíaca, entre otros.2
El objetivo del presente reporte, es presentar el caso clínico de una paciente de cinco años con diagnóstico de leucemia linfoblástica aguda (LLA), que presenta como complicación a CVC para quimioterapia, un TAD.
Presentación del caso
Paciente femenina de cinco años de edad, con diagnóstico de LLA, recibiendo quimioterapia, siendo referida para valoración cardiológica por presentar datos sugestivos de insuficiencia cardíaca.
A su ingreso, la paciente se presenta con disnea de pequeños esfuerzos y el examen físico reveló pulso alternante con frecuencia cardíaca de 140 x min, frecuencia respiratoria de 36 x min, una presión arterial de 130/95 mmHg con pulso paradójico positivo y campos pulmonares limpios. El electrocardiograma presentó alternancia eléctrica con desviación del eje a la derecha, sin criterios de hipertrofia ventricular derecha. La radiografía de tórax reveló un índice cardiotorácico de 0.7 y campos pulmonares con redistribución de flujo pulmonar, sin datos de derrame pleural. El ecocardiograma (ECG) mostró derrame pericárdico, con datos de taponamiento cardíaco y mala ventana para mostrar más datos. Con el diagnóstico de taponamiento cardíaco, se decide realizar una ventana pericárdica bajo anestesia local y sedación, obteniéndose 1 000 cc de líquido serohemático, en el cual no se observaron células malignas; la biopsia de pericardio reportó pericarditis aguda.
La paciente presentó una ligera mejoría clínica, por lo que se decide realizar un ECG de control al segundo día posterior al procedimiento, mostrando resolución completa del derrame pericárdico, en este se logró una mejor ventana donde se observó crecimiento de cavidades cardíacas con predominio de las derechas e hipocontractilidad generalizada, se detectó una masa en la aurícula derecha de 4.5 x 1.5 x 1 cm, con prolapso de esta hacia el ventrículo derecho (VD). En las cavidades izquierdas no se observaron más anormalidades y la presión pulmonar fue normal.
Con el diagnóstico de TAD, se inició tratamiento con infusión de heparina no fraccionada para mantener el TTP entre 60-85 segundos. Se valora dos días después de iniciado el tratamiento con heparina, el ECG no muestra mejoría alguna en el tamaño del TAD, por lo que se indica tratamiento fibrinolítico con activador tisular del plasminógeno (actylise®) a dosis de 0.3 mg/Kg/h, previa infusión de 10 cc/Kg de plasma fresco y se continúa la infusión de heparina. Una hora posterior al inicio de la terapia trombolítica se presentó sangrado severo de vías respiratorias, así como en el lugar de punciones y ventana pericárdica previa. La paciente presenta insuficiencia respiratoria aguda secundaria a edema pulmonar, lo que amerita ventilación mecánica; el sangrado se manejó con plasma fresco, crioprecipitados, paquetes eritrocitarios y la infusión de ácido a-aminocaproico (amicarÒ). La paciente responde bien al tratamiento médico, se descarta la posibilidad de embolismo pulmonar y se extuba al segundo día, pero el trombo continuaba prolapsando a VD causando trastornos hemodinámicos, por lo que se decide programar para trombectomía bajo circulación extracorpórea.
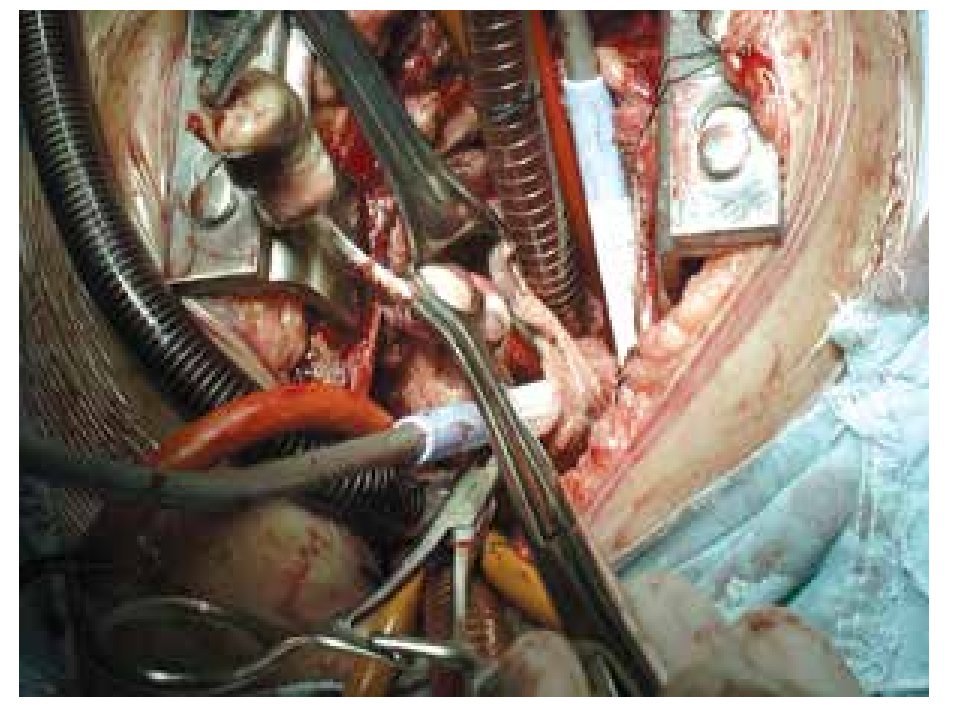
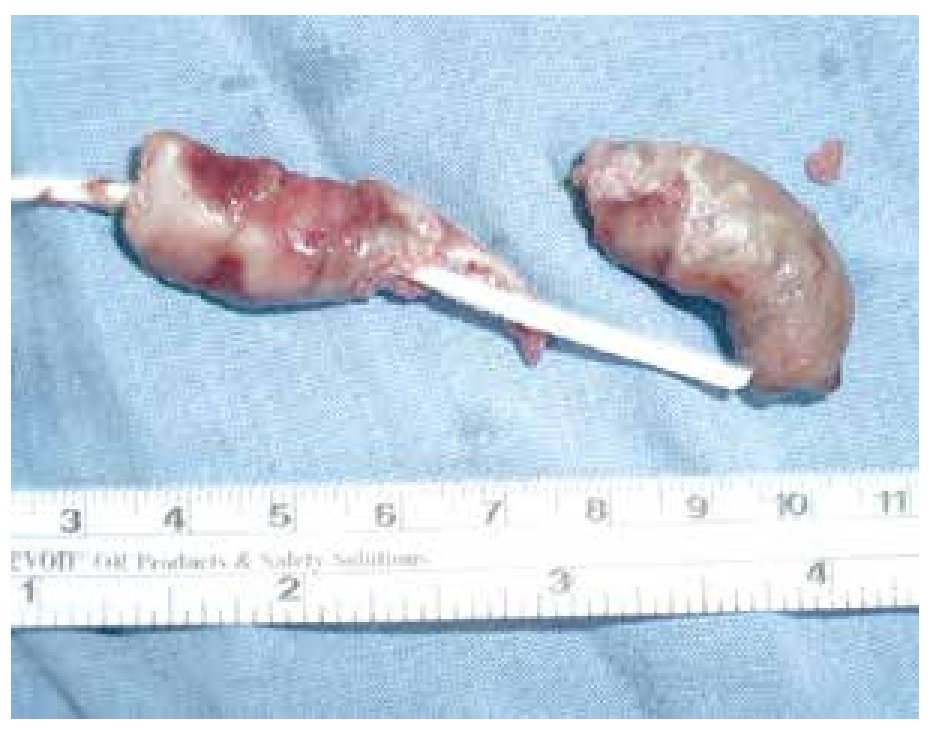
Se realizó la extracción del TAD mediante abordaje por aurícula derecha, utilizando circulación extracorpórea (Figura 1). El TAD extraído fue de consistencia dura, no calcificado, tamaño de 8 x 3 x 1 cm (Figura 2), se localizaba alrededor del catéter venoso crónico cuya punta se encontraba en el VD. No se encontró alguna otra anormalidad y la cirugía se desarrolló sin complicaciones.
Figura 1. Campo quirúrgico, donde se observa la aurícula derecha abierta y el trombo adosado al catéter central.
Figura 2. Trombo relacionado al catéter.
No se presentaron complicaciones en el posoperatorio y la paciente fue dada de alta al séptimo día posterior a la cirugía. En su visita de control al cuarto mes, el examen físico fue normal y el ECG mostró persistencia del crecimiento de cavidades cardíacas, hipocontractilidad generalizada con función sistólica disminuida y presiones pulmonares normales.
Discusión
Los TAD constituyen una entidad patológica infrecuente que en los últimos años ha aumentado considerablemente su incidencia, lo que puede ser en parte debido al incremento en el uso de CVC de uso agudo o crónico.3-5
Dependiendo de sus características, la presencia de TAD puede constituir una emergencia médica y condicionar un mal pronóstico.6,7 Rudolf Virchow en 1856, sugirió que los factores asociados a la trombosis venosa eran la lesión vascular (daño endotelial), el estado de hipercoagulabilidad y la estasis venosa, factores que hoy se conocen como tríada de Virchow, que en la actualidad continúan vigentes. En nuestra paciente se completa la tríada de Virchow: la hipercoagulabilidad, debido al problema hematológico de base y los medicamentos requeridos en la inducción y mantenimiento de su esquema de tratamiento; la lesión vascular, provocada por el CVC; y la estasis venosa, secundaria a la cardiomiopatía por la quimioterapia.
El éxito en el tratamiento de niños con LLA, se ha logrado a costa de complicaciones secundarias como la trombosis venosa. La LLA es la neoplasia que más frecuentemente se asocia a esta patología.8-10 El mecanismo responsable de la trombosis venosa en la LLA es complejo, e intervienen factores producidos por la neoplasia misma y otros relacionados a su tratamiento. La concentración de algunas proteínas que intervienen en la cascada de la coagulación y sistema fibrinolítico como la trombina, el factor tisular y otros procoagulantes está aumentada,11,12 y otras como la antitrombina, fibrinógeno y plasminógeno se encuentran disminuidas.13,14
El uso de CVC ha permitido la administración de quimioterapia, nutrición parenteral, antibióticos y otros medicamentos que son vitales para el bienestar de pacientes, en quienes no se podría suministrar por una vía periférica. Sin embargo, a pesar de que estos dispositivos son de gran ayuda no están libres de complicaciones, las cuales tienen una incidencia de aproximadamente 10%.15,16 Las complicaciones pueden ser infecciosas o no infecciosas, y pueden ocurrir desde el momento de su inserción, durante su uso o al retirarlos. Entre las no infecciosas, las más frecuentes son las relacionadas a la formación de trombos, cuando esto ocurre, en el mismo catéter se manifiesta por la incapacidad de infundir los medicamentos o de poder sustraer sangre, a esta complicación se denomina "trombosis relacionada a catéter", siendo la más frecuente; así cuando el trombo se forma en la pared del vaso o dentro de las cavidades cardíacas, se denomina "trombosis venosa relacionada al catéter". Esta última, se presenta hasta en un 12% y es más frecuente la asociación de TAD y CVC, en pacientes con algún tipo de neoplasia.17 No existe una correlación entre el tiempo de la inserción del catéter y el tiempo de la presentación del trombo, aunque estos se pueden formar desde el momento de la inserción, el riesgo aumenta a partir de la tercera semana. Los TAD se presentan principalmente cuando la punta del catéter se localiza en la aurícula derecha,18 por lo que se recomienda que ésta quede colocada en la vena cava superior o en la unión con la aurícula derecha. Se tiene que ser riguroso con el seguimiento en el cuidado de los CVC, porque a pesar de haber quedado bien colocados, pueden migrar durante su uso.19 De acuerdo a su presentación, los TAD pueden ser móviles o fijos, siendo los primeros aquellos que representan más riesgo de tromboembolismo y ameritan tratamiento de urgencia, mientras que los fijos pueden ser tratados de manera conservadora. Existe una clasificación de trombos auriculares realizada por la Sociedad Europea de Cardiología,20 en la que se denomina trombos tipo a, a los trombos móviles, largos, que simulan la
forma de una serpiente y se relacionan con trombosis venosa profunda, y que clínicamente se presentan con datos de embolismo pulmonar; los tipo B, son sésiles, fijos a las cavidades cardíacas, asociados a cambios estructurales intracardíacos y causan trastornos hemodinámicos de acuerdo a su localización. Nuestro caso no queda dentro de los criterios de trombos tipo a o B, por lo cual lo referimos sólo como trombo relacionado a CVC.
No hay síntomas específicos que sugieran la presencia de TAD, pero éstos se pueden manifestar como: 1) cuadro clínico compatible con embolismo pulmonar (dolor pleurítico, disnea, hemoptisis, vértigo o síncope), 2) disnea paroxística y síncopes repetitivos relacionados a obstrucción de las válvula tricúspide, pulmonar o secundaria a arritmias, 3) síntomas compatibles con cor pulmonare, 4) datos de déficit neurológico por embolismo paradójico y, 5) asintomático. Los hallazgos a la exploración también varían de acuerdo a la presentación clínica, pudiéndose encontrar distensión de las venas del cuello, pulsación hepática, frote pericárdico, tercer ruido cardiaco, click sistólico, sonido diastólico intermitente por prolapso del trombo, datos de derrame pleural o de taponamiento cardíaco (como en este caso), edema periférico y déficit neurológico.
Dentro de las pruebas diagnósticas, el ECG en su modalidad transtorácica (ETT) o transesofágica (ETE), constituye la base para el diagnóstico de TAD. El ETE permite una mejor visualización del trombo, definiendo su forma y movilidad, defectos del septum interauricular y el diagnóstico diferencial de trombos con la red Chiari o tumores como el mixoma.21,22 Otras pruebas de laboratorio pueden orientar al diagnóstico, incluyendo el electrocardiograma, que puede mostrar datos de sobrecarga derecha; la tele de tórax en caso de embolismo pulmonar, oligoemia focal (signo de Westermark), infiltrados, derrame pleural, aumento de la arteria pulmonar derecha (signo de Palla), entre otros. La tomografía también puede ser de utilidad en el diagnóstico de TAD y el cateterismo cardíaco tiene una contraindicación relativa, debido al riesgo del desprendimiento del trombo durante el procedimiento.
No hay un consenso o guías en el tratamiento de TAD en la población pediátrica. Debido a esta falta de consenso, Yang y colaboradores22 en el 2012, realizaron la labor de recopilar toda la literatura médica sobre el tema y sólo encontraron en las diferentes bases de datos 35 publicaciones, las cuales eran reportes de series de casos; con el análisis de estos reportes se formó un grupo de 122 casos de TAD, la edad media de los pacientes era de 3.58 años. De éstos, el factor de riesgo en el 91% de los casos era el uso de CVC, y de ellos, el 20% padecía un proceso neoplásico. También en esta revisión se concluyó que el médico debe de considerar las características del trombo, tales como su tamaño y movilidad, la existencia de embolismo pulmonar, qué calidad de reserva cardiopulmonar presenta el paciente y si tiene otras enfermedades que incrementan el riesgo, para catalogar al paciente de bajo o alto, y tratarlo de manera conservadora o como una emergencia médica.
Para el tratamiento del TAD se cuenta con la anticoagulación con heparina,23,24 la cual brinda buenos resultados en casos de pacientes de bajo riesgo; para el grupo de alto riesgo, se dispone de la trombolisis y la trombectomía mediante intervencionismo o por cirugía.25 No existen en la literatura científica ensayos clínicos comparativos entre las diferentes alternativas terapéuticas. a pesar de que la trombolisis para disolver el TAD es un procedimiento considerado como no invasivo en comparación con las otras opciones de tratamiento, ésta también puede presentar efectos adversos, entre ellos el sangrado y embolismo pulmonar; pero por su facilidad de administración, es el tratamiento de elección para la mayoría de los pacientes.26 En quienes presentan alguna contraindicación para la trombolisis, la terapia de elección es la cirugía, inclusive Farfel y colaboradores27 recomiendan la cirugía como terapia de elección. Para sustentar esta recomendación presentaron una serie de 49 casos divididos en dos grupos, el a que se conformó por 29 pacientes que recibieron trombolisis y anticoagulación con heparina y presentaron una mortalidad de más del 50%, y el grupo B, constituido por 20 pacientes que recibieron como tratamiento la trombectomía, y en el que se presentó un 10% de mortalidad. Aunque este fue un estudio retrospectivo, presenta motivos para elegir la cirugía como tratamiento de elección. Actualmente con los avances que existen en el campo de la radiología intervencionista, la técnica de extracción del trombo mediante una trombectomía percutánea,28,29 puede ser indicada en pacientes con contraindicación para la trombolisis, cirugía, o puede ser elegida como tratamiento de elección de acuerdo a la experiencia de los médicos encargados del caso.
En nuestro paciente se eligió como tratamiento inicial el uso de heparina, por las complicaciones que se podían presentar al indicar una terapia más agresiva, debido a la enfermedad de base. La terapia con heparina no fue exitosa y se decidió iniciar el tratamiento trombolítico. El factor activador del plasminógeno24 fue elegido en este caso debido a la seguridad, disponibilidad y por ser el trombolítico de primera elección, de acuerdo a los reportes de la literatura médica. Se utilizaron las dosis recomendadas por el séptimo consenso en anti-trombóticos y terapia trombolítica.25 A pesar de seguir las recomendaciones en la utilización de este trombolítico, se presentó la complicación más frecuente: el sangrado. Esta complicación tiene una incidencia de 5% a 68%, siendo de presentación grave en un 6%; el tubo digestivo, el aparto genitourinario y la piel son los órganos más afectados. La incidencia depende de la dosis que se administra y del tiempo de infusión; el sangrado intracraneal tiene una incidencia menor (0.4%) en adultos, pero al parecer en la población pediátrica es más alta. El edema pulmonar también está descrito como complicación en el uso del factor activador del plasminógeno, lo que se presentó en nuestro caso. Para prevenir el sangrado se debe corregir todo factor predisponerte como la trombocitopenia y los niveles bajos de fibrinógeno, entre otros. Si se presenta el sangrado a pesar de tomar todas las precauciones, se debe efectuar presión local en caso de sangrado, a través de la punción del catéter o de la herida quirúrgica. En caso de sangrado masivo, se recomienda detener la infusión, administrar plasma, crioprecipitados, antifibrinolíticos u otros productos si están indicados.
Es poco frecuente que la trombectomía quirúrgica se indique en los niños que presentan trombosis venosa, pero en los casos de TAD grandes, móviles y que causan inestabilidad hemodinámica, donde se necesitan resultados de inmediato, representa el tratamiento de elección. En nuestra experiencia en TAD en niños, hemos realizado otras tres trombectomías en pacientes posoperados de cardiopatías congénitas, en quienes la contraindicación a la trombolisis es obvia, además de las graves condiciones hemodinámicas que presentaban, obteniendo excelentes resultados. Zarefiari y colaboradores,30,31 reportaron casos de TAD en pacientes con LLA parecidos al caso que estamos reportando, los cuales se trataron de manera quirúrgica con éxito.
Conclusión
El TAD es una patología que presenta una gran mortalidad y morbilidad. El uso de catéteres centrales ha aumentado su incidencia, por lo que es indispensable una buena técnica de colocación y un seguimiento adecuado. Se debe considerar al TAD, como una urgencia médica y actuar de acuerdo al caso. El ETT o ETE representan el examen de elección para el diagnóstico de TAD. Hasta el momento no existen ensayos clínicos para decidir cuál es el tratamiento de elección, pero la cirugía a pesar de ser un procedimiento invasivo que requiere en la mayoría de las ocasiones el uso de circulación extracorpórea, debe ser considerada como el tratamiento de elección en trombos grandes, móviles y si la presentación clínica lo amerita.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Financiamiento
Los autores no recibieron ningún patrocinio para llevar a cabo este artículo.
Correspondencia:
Dr. Felipe G. Rendón Elías.
Servicio de Cirugía de Torácica y Cardiovascular, Hospital Universitario "Dr. José Eleuterio González".
Madero y Gonzalitos s/n, C.P. 64460, Monterrey, N.L., México.
Teléfono: (+52 81) 8389 1111, ext. 3334. Fax: (+52 81) 8348 8305.
Correo electrónico: drfrendon@gmail.com
Recibido: Febrero 2012.
Aceptado: Marzo 2013