El ictus constituye la primera causa de discapacidad adquirida en adultos y la segunda causa de muerte. El proyecto SEGUICTUS se realizó con el objetivo de conocer su manejo clínico en diferentes hospitales de España, como información esencial para la optimización y mejora de su atención en nuestro entorno.
MétodoInvestigación sociosanitaria transversal multicéntrica de ámbito nacional realizada mediante una encuesta de 40 preguntas sobre opinión, actitud y comportamiento. La encuesta fue respondida por 205 especialistas en neurología de diferentes regiones de España.
ResultadosLa disponibilidad de recursos para el manejo del ictus fue estadísticamente menor en los hospitales terciarios y comarcales. El 36,6% de los participantes valoraban la existencia de deterioro cognitivo en más de la mitad de los pacientes, y el 37,6% utilizaba cuestionarios específicos para evaluar el deterioro cognitivo en menos del 10% de pacientes. Se observaron diferencias estadísticamente significativas en el porcentaje de participantes que iniciaban tratamiento rehabilitador durante el ingreso, en la revisión de los valores de INR y en la inclusión de escalas funcionales específicas en los informes de alta o seguimiento, siendo menor en los hospitales terciarios.
ConclusionesLa escasez de unidades de ictus, protocolos y consultas monográficas para la atención de los pacientes con ictus puede tener un impacto en el tratamiento de las potenciales secuelas del ictus, como es el caso del deterioro cognitivo y las secuelas motoras. Es necesario evaluar los puntos deficitarios en el manejo del ictus e implementar las medidas correctoras adecuadas.
Stroke is the leading cause of acquired disability in adults and the second leading cause of death. The SEGUICTUS project was carried out with the aim of knowing its clinical management in different hospitals in Spain, in order to promote corrective measures to reduce its incidence and derived consequences.
MethodsThis cross-sectional multicenter research was carried out through a survey of 40 questions on opinion, attitude and behavior. The survey was answered by 205 neurology specialists from different regions of Spain.
ResultsThe availability of resources for stroke management was statistically lower in tertiary and regional hospitals. 36.6% of the participants assessed the presence of cognitive impairment in more than half of the patients, and 37.6% used specific questionnaires to assess cognitive impairment in less than 10% of the patients. The best considered therapeutic options for its treatment were acetylcholinesterase inhibitors and citylcholine. Statistically significant differences were observed in the percentage of participants who began rehabilitation treatment during admission, being lower in tertiary hospitals.
ConclusionsThe shortage of stroke units, protocols and specialized consultations for the care of stroke patients may have an impact on the treatment of potential sequelae of stroke, such as cognitive impairment and motor sequelae. It is necessary to evaluate the deficit points in stroke management and implement the appropriate corrective measures.
En España, el ictus es un problema de salud pública cuya atención y seguimiento constituye un reto constante. En 2012 se publicó un registro nacional en el que se calculó que la incidencia anual general no ajustada de todos los eventos cerebrovasculares fue de 187 por 100.000 habitantes en el año 20061. Las últimas previsiones apuntan a un incremento de un 35% de esta incidencia entre 2015 y 2035, causado, en gran parte, por el aumento de la esperanza de vida2. El ictus constituye la primera causa de discapacidad adquirida en el adulto3 y la segunda causa de muerte, después de la cardiopatía isquémica, ocasionando la muerte de unas 27.000 personas al año4. El coste por paciente atendido en unidades de ictus (UI) es de más de 27.000 euros al año y la mayor parte de esta cifra corresponde a costes sociales5.
Las UI son el recurso más eficiente para el tratamiento de la fase aguda del ictus y permiten reducir de forma significativa la mortalidad y el grado de dependencia de los pacientes6. Las UI deben estar formadas por equipos multidisciplinares dedicados integralmente al cuidado de los pacientes en la fase aguda con base en la mejor evidencia disponible7. Las guías vigentes recomiendan la atención de todos los pacientes con ictus en las UI8–11.
En España, se han establecido los equipos de ictus (EI) como una alternativa a las UI en centros hospitalarios comarcales, con el objetivo de optimizar recursos sanitarios7. Estos EI están formados por equipos de profesionales sanitarios de urgencias y cuidados intensivos que pueden atender al paciente con ictus en la fase aguda y aplicar un tratamiento urgente eficaz, pero carecen de especialistas en neurología. El código ictus (CI) es otro recurso necesario para el correcto manejo de los pacientes que sufren un ictus y permite reducir el tiempo transcurrido entre el comienzo de los síntomas y el inicio del tratamiento del ictus en pacientes que tengan criterios para su uso en fase aguda. El CI tiene un impacto positivo en la evolución clínica de los pacientes12–14.
El desarrollo de iniciativas, como las encuestas de salud dirigidas a los profesionales sanitarios, contribuyen a mejorar la atención sanitaria; así mismo, constituyen un elemento esencial para la toma de decisiones en la planificación de la salud. El proyecto SEGUICTUS se realizó mediante una encuesta administrada a especialistas en neurología y atención primaria (AP) con el fin de analizar la opinión y la visión sobre la atención al ictus en España y, en segunda instancia, impulsar ciertas medidas correctoras que permitan disminuir la incidencia del ictus y las consecuencias derivadas. Esta publicación resume los resultados obtenidos entre los especialistas en neurología.
MétodosEl proyecto SEGUICTUS es una investigación sociosanitaria transversal multicéntrica de ámbito nacional. Un comité científico diseñó una encuesta con preguntas sobre opinión, actitud y comportamiento orientadas a obtener una evaluación cualitativa representativa de la práctica clínica real en España en el manejo del ictus y sus complicaciones más frecuentes
El método utilizado para la predeterminación de la muestra fue el intervalo de confianza del 95% para una proporción de población finita. El tamaño de la muestra final proporcionó una precisión de±5% para un intervalo de confianza del 95%. Con una población de referencia de 46.934.628 habitantes, se estimó una muestra representativa de 225 especialistas en neurología y 309 especialistas en AP de diferentes regiones de España. Los participantes se seleccionaron mediante muestreo no probabilístico por conglomerados, siguiendo cuotas proporcionales en función de criterios poblacionales y de centros por comunidad autónoma; fueron contactados mediante un díptico de presentación y respondieron a la encuesta vía online entre noviembre de 2020 y marzo de 2021. La presente publicación recoge las respuestas de los especialistas en neurología.
Se realizó un análisis descriptivo y se calcularon medidas de tendencia central (medias y medianas) y dispersión (desviación estándar –DE– y valores máximos y mínimos) para las variables cuantitativas, y distribución de frecuencias y porcentajes para las variables cualitativas o categóricas. Se utilizó la prueba exacta de Fisher de mxn siempre para determinar las diferencias estadísticamente significativas entre los diferentes tipos de centros hospitalarios a los cuales pertenecían los encuestados. Cuando no se logró convergencia, se utilizó la prueba general de chi2 de Pearson.
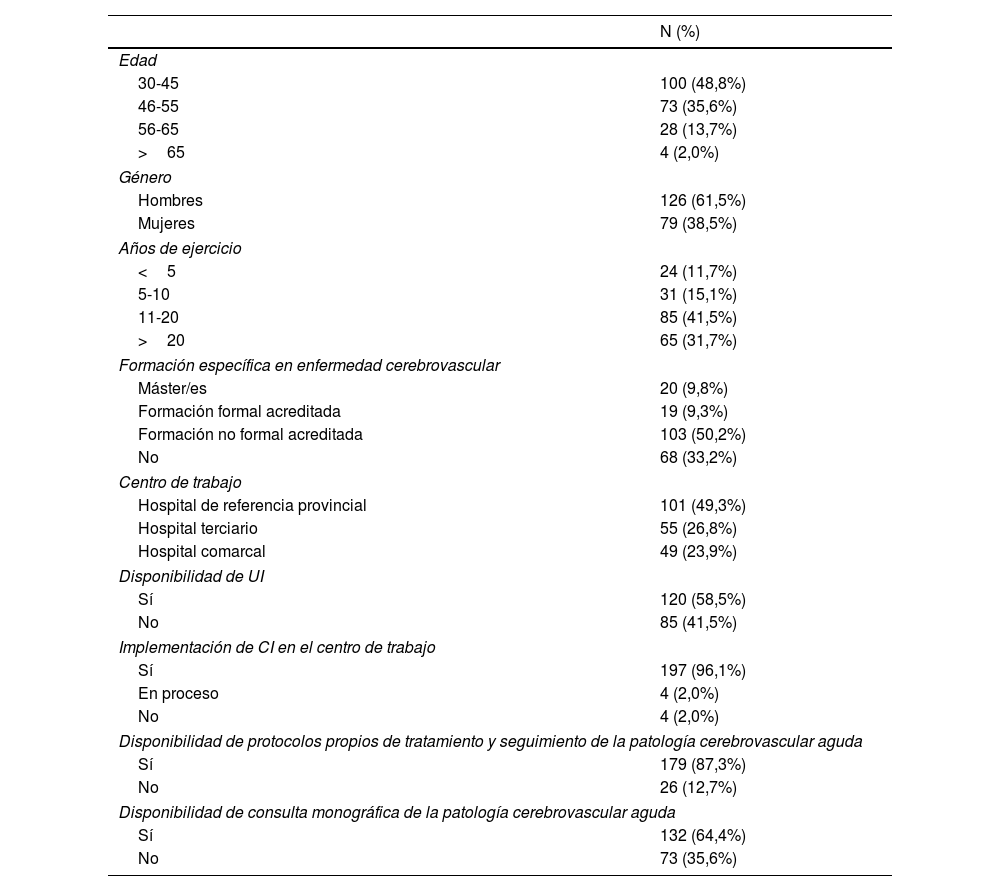
ResultadosCaracterísticas de los participantes y recursos disponiblesUn total de 205 especialistas en Neurología respondieron a la encuesta. El 61,5% eran hombres. El 48,0% de los participantes tenían 30-45 años y el 35,6% tenían 46-65 años. La media de ejercicio médico de los participantes fue de 16,8 años (DE 9,5). El 19,1% habían recibido formación sobre enfermedad cerebrovascular mediante cursos acreditados o másteres específicos (tabla 1).
Características de los participantes y recursos disponibles (n=205)
| N (%) | |
|---|---|
| Edad | |
| 30-45 | 100 (48,8%) |
| 46-55 | 73 (35,6%) |
| 56-65 | 28 (13,7%) |
| >65 | 4 (2,0%) |
| Género | |
| Hombres | 126 (61,5%) |
| Mujeres | 79 (38,5%) |
| Años de ejercicio | |
| <5 | 24 (11,7%) |
| 5-10 | 31 (15,1%) |
| 11-20 | 85 (41,5%) |
| >20 | 65 (31,7%) |
| Formación específica en enfermedad cerebrovascular | |
| Máster/es | 20 (9,8%) |
| Formación formal acreditada | 19 (9,3%) |
| Formación no formal acreditada | 103 (50,2%) |
| No | 68 (33,2%) |
| Centro de trabajo | |
| Hospital de referencia provincial | 101 (49,3%) |
| Hospital terciario | 55 (26,8%) |
| Hospital comarcal | 49 (23,9%) |
| Disponibilidad de UI | |
| Sí | 120 (58,5%) |
| No | 85 (41,5%) |
| Implementación de CI en el centro de trabajo | |
| Sí | 197 (96,1%) |
| En proceso | 4 (2,0%) |
| No | 4 (2,0%) |
| Disponibilidad de protocolos propios de tratamiento y seguimiento de la patología cerebrovascular aguda | |
| Sí | 179 (87,3%) |
| No | 26 (12,7%) |
| Disponibilidad de consulta monográfica de la patología cerebrovascular aguda | |
| Sí | 132 (64,4%) |
| No | 73 (35,6%) |
CI, código ictus; UI, unidades de ictus.
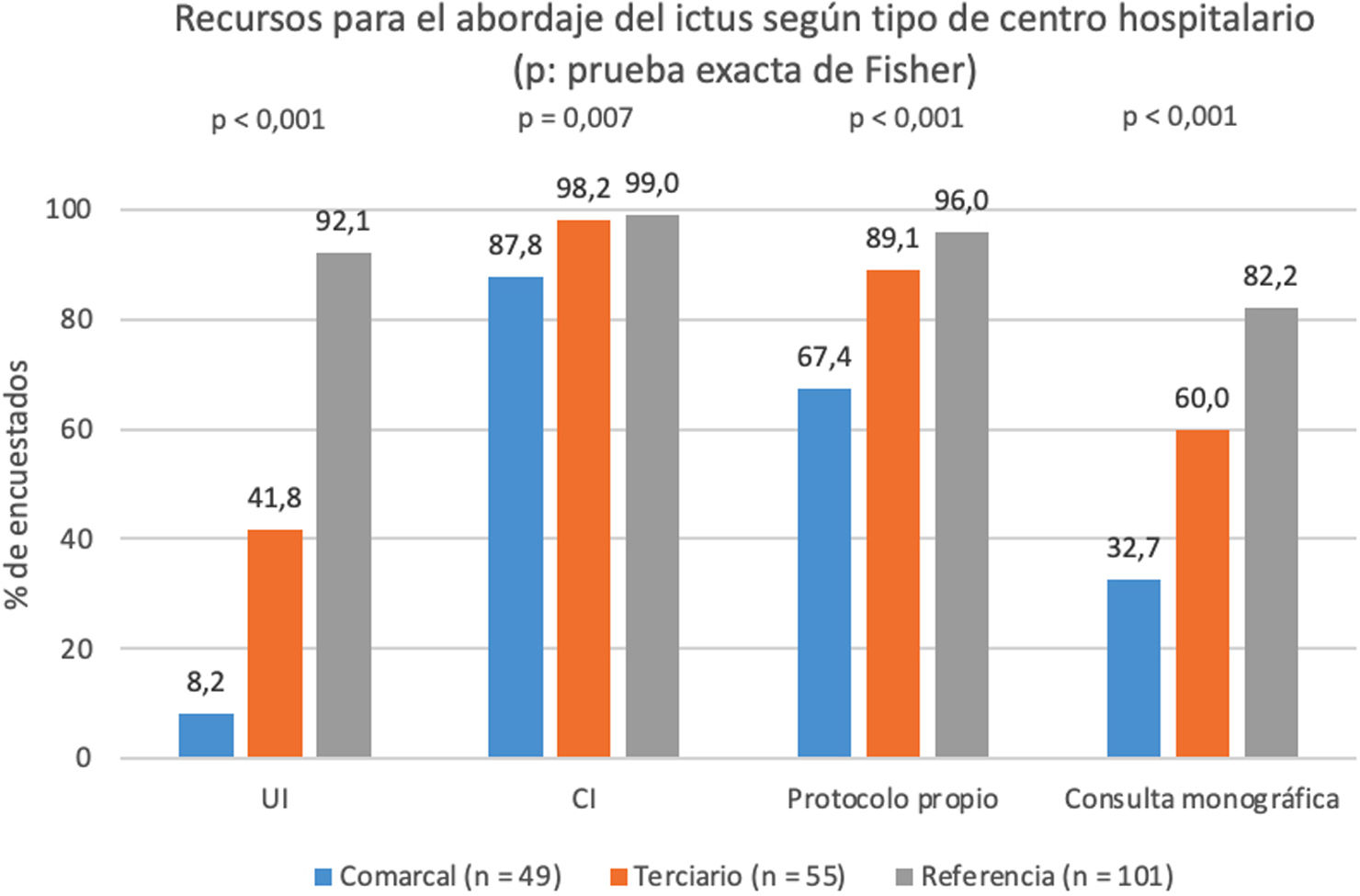
El 49,5% de los encuestados trabajaba en hospitales de referencia provincial; el 26,8%, en hospitales terciarios, y el 23,9%, en hospitales comarcales. El 58,5% tenía UI disponibles en sus centros, el 64,4% contaba con consultas monográficas, y el 87,3% con protocolos de actuación propios. El 96,1% declaró que el CI había sido implantado en sus centros (tabla 1). Se observaron diferencias estadísticamente significativas en la disponibilidad de estos recursos según el tipo de centro hospitalario (fig. 1). Por ejemplo, el 92,1% de los encuestados que trabajaba en centros de referencia tenía UI, mientras que este porcentaje era del 41,8% en los centros terciarios y del 8,2% en los comarcales.
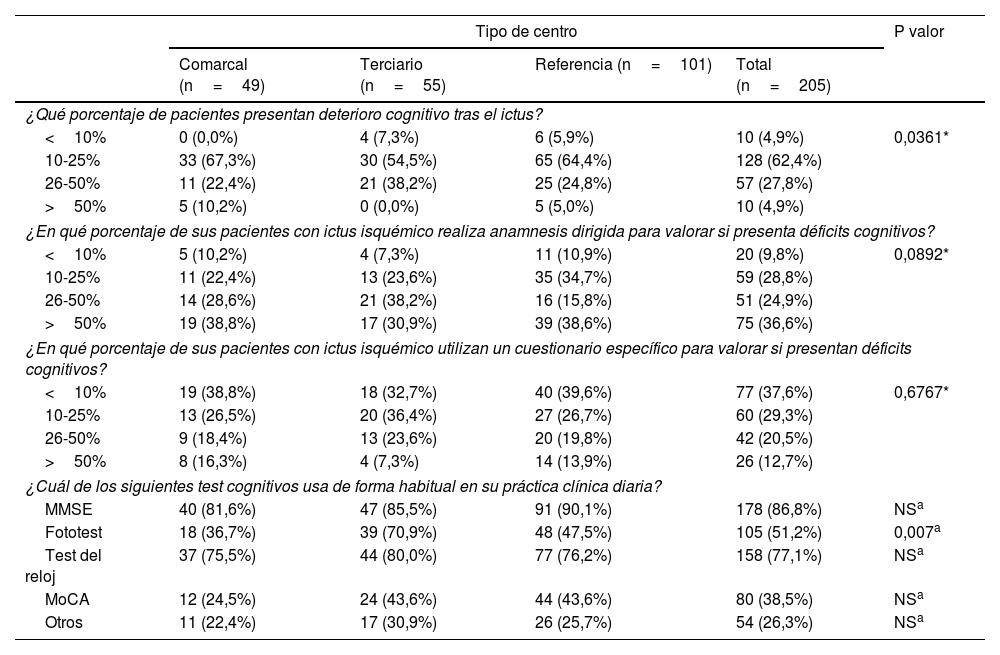
Evaluación y tratamiento de los pacientes con ictusDeterioro cognitivoEl 90,2% del total de los encuestados consideró que un 10-50% de sus pacientes presentaban deterioro cognitivo (DC) como consecuencia del ictus (no se valoró específicamente agravamiento en caso de DC previo). Se observaron diferencias estadísticamente significativas, principalmente entre los hospitales terciarios y el resto de centros. El 36,6% de los participantes declaró dirigir la anamnesis a la valoración del DC en más de la mitad de los pacientes, sin identificarse diferencias según el tipo de centro (tabla 2).
Evaluación del deterioro cognitivo
| Tipo de centro | P valor | ||||
|---|---|---|---|---|---|
| Comarcal (n=49) | Terciario (n=55) | Referencia (n=101) | Total (n=205) | ||
| ¿Qué porcentaje de pacientes presentan deterioro cognitivo tras el ictus? | |||||
| <10% | 0 (0,0%) | 4 (7,3%) | 6 (5,9%) | 10 (4,9%) | 0,0361* |
| 10-25% | 33 (67,3%) | 30 (54,5%) | 65 (64,4%) | 128 (62,4%) | |
| 26-50% | 11 (22,4%) | 21 (38,2%) | 25 (24,8%) | 57 (27,8%) | |
| >50% | 5 (10,2%) | 0 (0,0%) | 5 (5,0%) | 10 (4,9%) | |
| ¿En qué porcentaje de sus pacientes con ictus isquémico realiza anamnesis dirigida para valorar si presenta déficits cognitivos? | |||||
| <10% | 5 (10,2%) | 4 (7,3%) | 11 (10,9%) | 20 (9,8%) | 0,0892* |
| 10-25% | 11 (22,4%) | 13 (23,6%) | 35 (34,7%) | 59 (28,8%) | |
| 26-50% | 14 (28,6%) | 21 (38,2%) | 16 (15,8%) | 51 (24,9%) | |
| >50% | 19 (38,8%) | 17 (30,9%) | 39 (38,6%) | 75 (36,6%) | |
| ¿En qué porcentaje de sus pacientes con ictus isquémico utilizan un cuestionario específico para valorar si presentan déficits cognitivos? | |||||
| <10% | 19 (38,8%) | 18 (32,7%) | 40 (39,6%) | 77 (37,6%) | 0,6767* |
| 10-25% | 13 (26,5%) | 20 (36,4%) | 27 (26,7%) | 60 (29,3%) | |
| 26-50% | 9 (18,4%) | 13 (23,6%) | 20 (19,8%) | 42 (20,5%) | |
| >50% | 8 (16,3%) | 4 (7,3%) | 14 (13,9%) | 26 (12,7%) | |
| ¿Cuál de los siguientes test cognitivos usa de forma habitual en su práctica clínica diaria? | |||||
| MMSE | 40 (81,6%) | 47 (85,5%) | 91 (90,1%) | 178 (86,8%) | NSa |
| Fototest | 18 (36,7%) | 39 (70,9%) | 48 (47,5%) | 105 (51,2%) | 0,007a |
| Test del reloj | 37 (75,5%) | 44 (80,0%) | 77 (76,2%) | 158 (77,1%) | NSa |
| MoCA | 12 (24,5%) | 24 (43,6%) | 44 (43,6%) | 80 (38,5%) | NSa |
| Otros | 11 (22,4%) | 17 (30,9%) | 26 (25,7%) | 54 (26,3%) | NSa |
MMSE: Mini-Mental State Examination; MoCA: Evaluación Cognitiva de Montreal; NS: no significativo.
El 66,9% de participantes declaró utilizar cuestionarios específicos para evaluar la presencia de DC en el 25% de pacientes o menos. De los test específicos para la valoración habitual del DC, los más habitualmente utilizados fueron el MMSE y el test del reloj. Se observaron diferencias estadísticamente significativas en el uso del fototest entre hospitales terciarios, centros de referencia y hospitales comarcales (tabla 2).
El porcentaje de participantes que utilizaba cualquiera de los cuatro test en el cribado inicial fue mayor que el porcentaje que los usaban para el seguimiento. Los test que mayoritariamente se usaban en el cribado inicial fueron el MMSE y el test del reloj. El test mayoritariamente empleado en pacientes de bajo nivel cultural o no alfabetizados fue el fototest (tabla 3).
Perfil de paciente y momentos en los que se utiliza cada test de evaluación del deterioro cognitivo (n=205)
| MMSE | Fototest | Test del reloj | MoCA | |
|---|---|---|---|---|
| Perfil de paciente | ||||
| Buen nivel cultural | 80 (39,0%) | 38 (18,5%) | 88 (42,9%) | 128 (62,4%) |
| Bajo nivel cultural o no alfabetizados | 43 (21,0%) | 143 (69,8%) | 81 (39,5%) | 10 (4,9%) |
| Momento | ||||
| Cribado inicial | 169 (82,4%) | 108 (52,7%) | 155 (75,6%) | 87 (42,4%) |
| Seguimiento | 107 (52,2%) | 60 (29,3%) | 75 (36,6%) | 74 (36,1%) |
MMSE: Mini-Mental State Examination; MoCA: Evaluación Cognitiva de Montreal.
El tratamiento del DC en pacientes con ictus fue también objeto de la presente encuesta. En primer lugar, se abordaron las medidas no farmacológicas para las cuales se proponían cinco opciones y se pedía los participantes que asignaran un 1 al método más utilizado y que continuaran numerando en orden ascendente. La estimulación cognitiva en el propio domicilio resultó ser la más frecuentemente utilizada (valoración media 2,1±1,1), seguida de la estimulación cognitiva en un centro de día (2,3±0,9) y la estimulación cognitiva en un centro especializado (2,9±1,3).
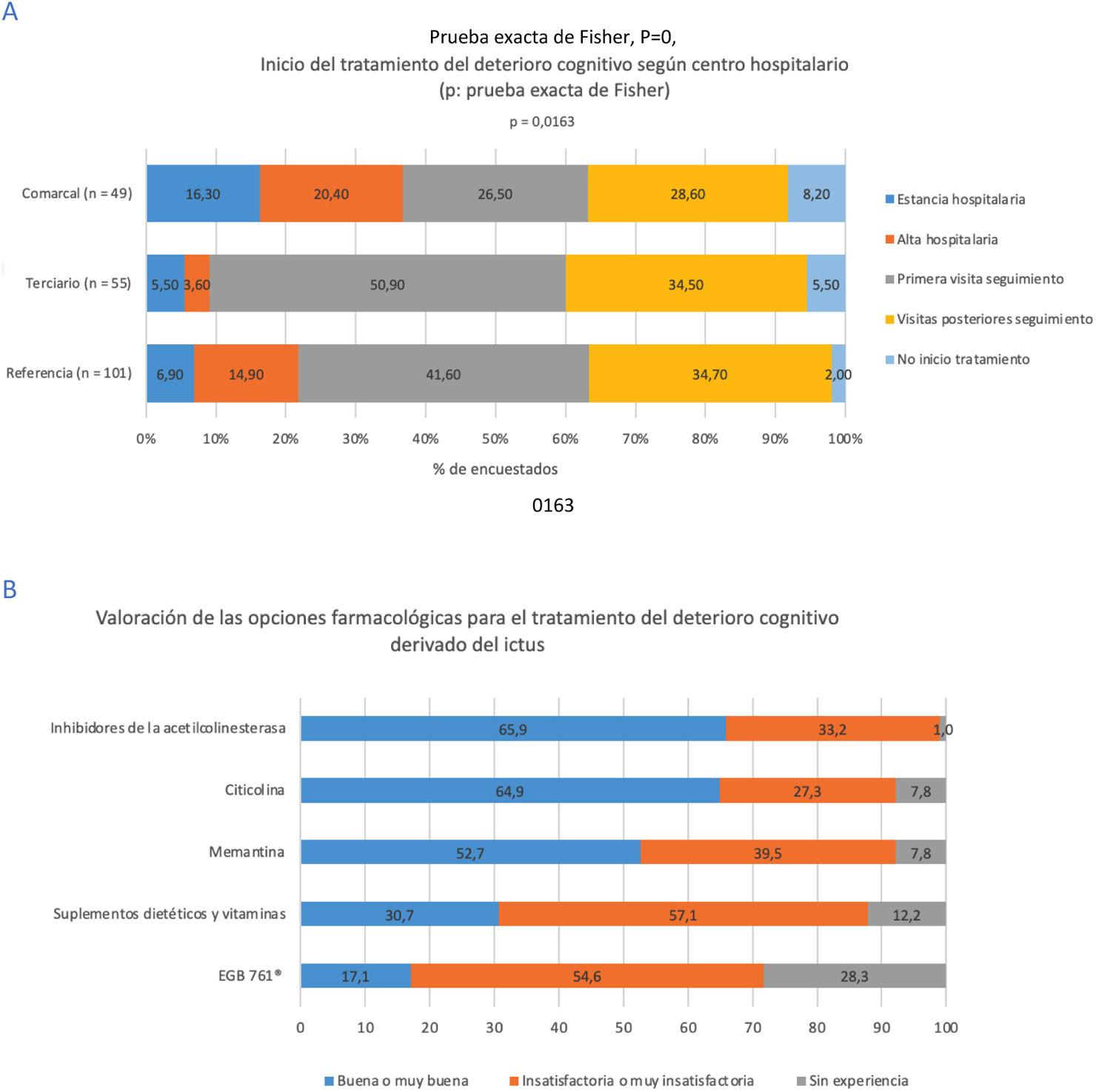
El 40,5% de los encuestados indicaron iniciar el tratamiento farmacológico del DC en la primera visita de seguimiento y el 13,2%, al alta hospitalaria. Este porcentaje fue menor en los hospitales terciarios y la proporción de participantes que no iniciaba tratamiento fue mayor en los hospitales comarcales (p=0,0163) (fig. 2A).
Con respecto a la percepción de la eficacia de las diferentes opciones farmacológicas, los inhibidores de la acetilcolinesterasa fueron considerados una opción buena o muy buena por el 65,9% de los encuestados; la citicolina, por un 64,9%, y la memantina, por un 52,7%. No se observaron diferencias estadísticamente significativas según el tipo de centro hospitalario (fig. 2B).
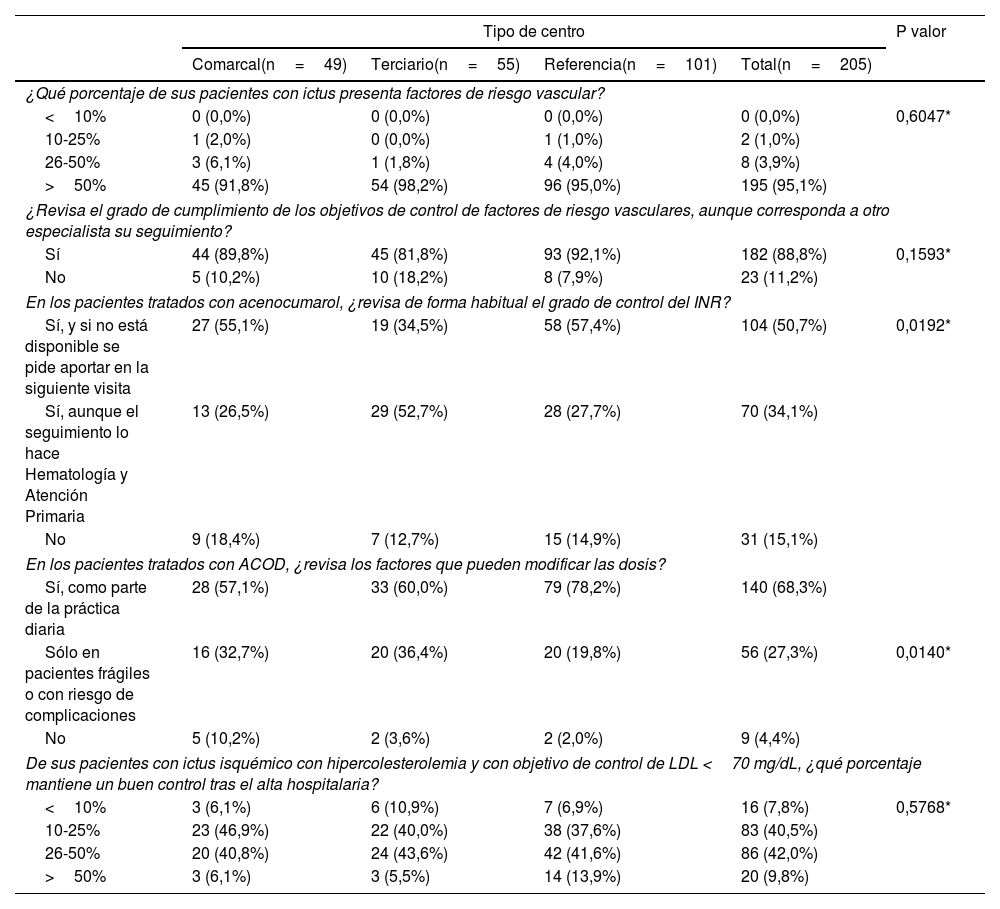
Riesgo vascularEl 95,1% de los participantes opinó que la mayoría de los pacientes que padecen un ictus presenta factores de riesgo vascular (RV). Asimismo, el 88,8% declaró revisar el grado de cumplimiento de los objetivos control frente a estos factores de RV, aunque fuera llevado a cabo por otros especialistas, como los de AP. Un 84,9% declaró revisar de forma habitual el INR (International Normalized Ratio) en los pacientes tratados con acenocumarol, y este porcentaje fue significativamente menor en los hospitales terciarios. También se observaron diferencias estadísticamente significativas en la proporción de participantes que declararon revisar las dosis de anticoagulantes orales de acción directa (ACOD) y sus factores modificadores de forma sistemática en todos los pacientes (tabla 4).
Evaluación del riesgo vascular
| Tipo de centro | P valor | ||||
|---|---|---|---|---|---|
| Comarcal(n=49) | Terciario(n=55) | Referencia(n=101) | Total(n=205) | ||
| ¿Qué porcentaje de sus pacientes con ictus presenta factores de riesgo vascular? | |||||
| <10% | 0 (0,0%) | 0 (0,0%) | 0 (0,0%) | 0 (0,0%) | 0,6047* |
| 10-25% | 1 (2,0%) | 0 (0,0%) | 1 (1,0%) | 2 (1,0%) | |
| 26-50% | 3 (6,1%) | 1 (1,8%) | 4 (4,0%) | 8 (3,9%) | |
| >50% | 45 (91,8%) | 54 (98,2%) | 96 (95,0%) | 195 (95,1%) | |
| ¿Revisa el grado de cumplimiento de los objetivos de control de factores de riesgo vasculares, aunque corresponda a otro especialista su seguimiento? | |||||
| Sí | 44 (89,8%) | 45 (81,8%) | 93 (92,1%) | 182 (88,8%) | 0,1593* |
| No | 5 (10,2%) | 10 (18,2%) | 8 (7,9%) | 23 (11,2%) | |
| En los pacientes tratados con acenocumarol, ¿revisa de forma habitual el grado de control del INR? | |||||
| Sí, y si no está disponible se pide aportar en la siguiente visita | 27 (55,1%) | 19 (34,5%) | 58 (57,4%) | 104 (50,7%) | 0,0192* |
| Sí, aunque el seguimiento lo hace Hematología y Atención Primaria | 13 (26,5%) | 29 (52,7%) | 28 (27,7%) | 70 (34,1%) | |
| No | 9 (18,4%) | 7 (12,7%) | 15 (14,9%) | 31 (15,1%) | |
| En los pacientes tratados con ACOD, ¿revisa los factores que pueden modificar las dosis? | |||||
| Sí, como parte de la práctica diaria | 28 (57,1%) | 33 (60,0%) | 79 (78,2%) | 140 (68,3%) | |
| Sólo en pacientes frágiles o con riesgo de complicaciones | 16 (32,7%) | 20 (36,4%) | 20 (19,8%) | 56 (27,3%) | 0,0140* |
| No | 5 (10,2%) | 2 (3,6%) | 2 (2,0%) | 9 (4,4%) | |
| De sus pacientes con ictus isquémico con hipercolesterolemia y con objetivo de control de LDL <70 mg/dL, ¿qué porcentaje mantiene un buen control tras el alta hospitalaria? | |||||
| <10% | 3 (6,1%) | 6 (10,9%) | 7 (6,9%) | 16 (7,8%) | 0,5768* |
| 10-25% | 23 (46,9%) | 22 (40,0%) | 38 (37,6%) | 83 (40,5%) | |
| 26-50% | 20 (40,8%) | 24 (43,6%) | 42 (41,6%) | 86 (42,0%) | |
| >50% | 3 (6,1%) | 3 (5,5%) | 14 (13,9%) | 20 (9,8%) | |
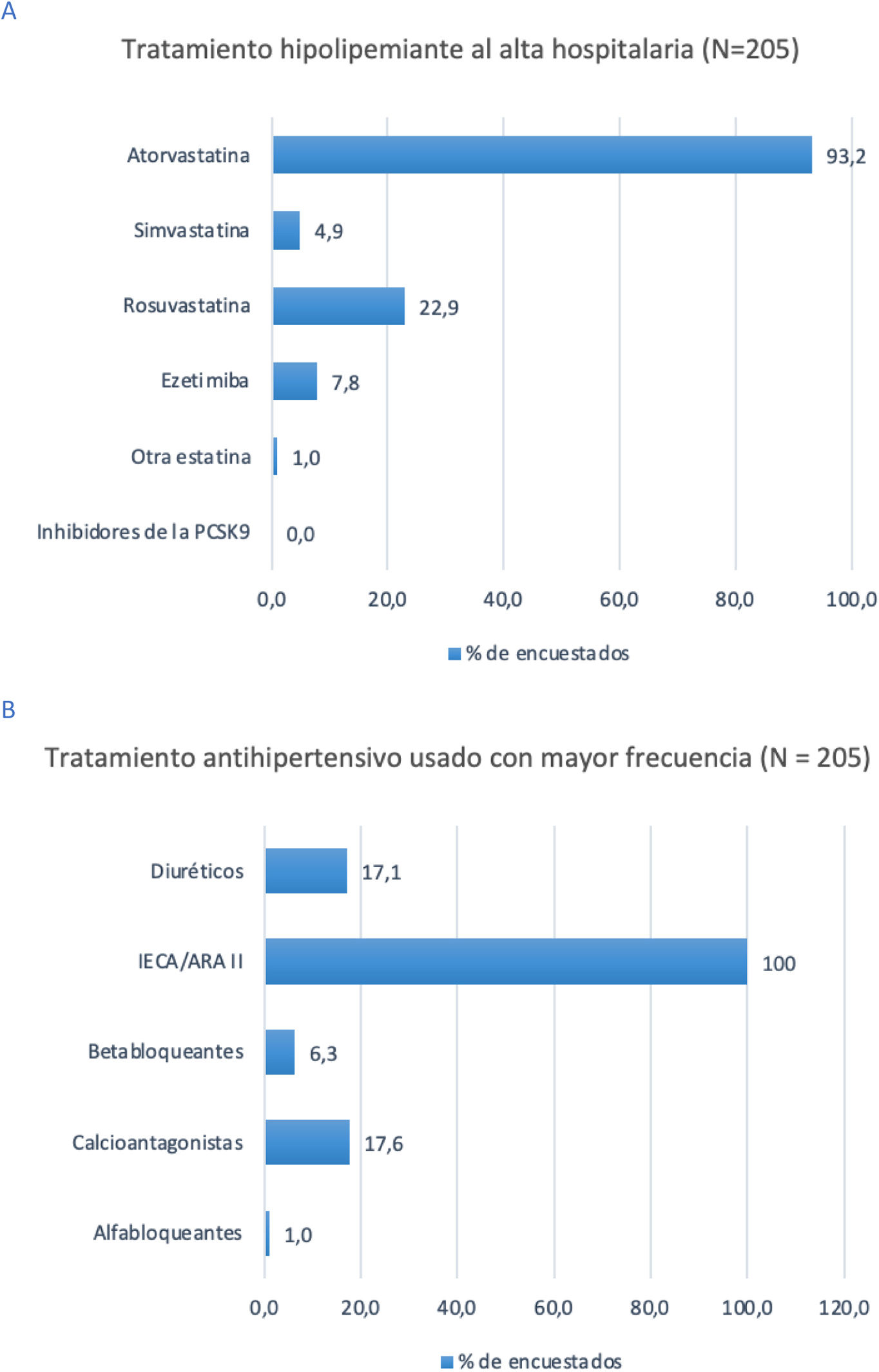
Según el 93,2% de los encuestados, la atorvastatina es el tratamiento hipolipemiante administrado más comúnmente al alta hospitalaria (fig. 3A). Se obtuvo opinión unánime en que los inhibidores de la enzima convertidora de angiotensina (IECA) y los antagonistas de los receptores de angiotensina (ARA-II) son el tratamiento antihipertensivo más frecuentemente prescrito en los pacientes con ictus. (fig. 3B).
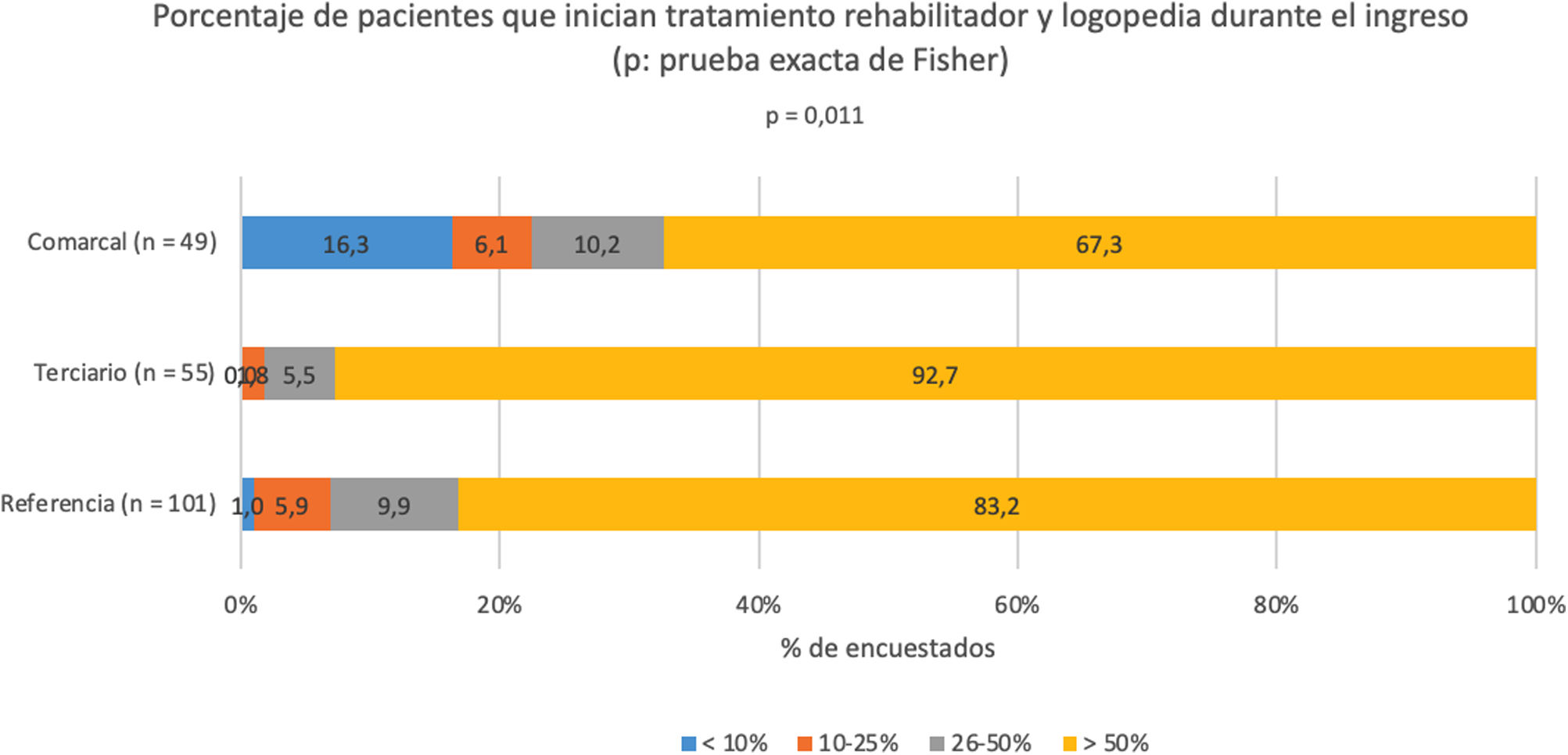
Rehabilitación y logopediaDel total de encuestados, un 4,4%, indicó que menos del 10% de los pacientes con trastornos motores, del habla o de deglución tras un ictus inician el tratamiento de rehabilitación y logopedia durante el ingreso; un 4,9% indicó que lo inician el 10-25% de pacientes; un 8,8%, el 26- 50%, y un 82,0%, más de la mitad de pacientes. En el 92,7% de los hospitales terciarios, más del 50% de pacientes iniciaban dicho tratamiento estando hospitalizados, con diferencias estadísticamente significativas respecto al resto de clase de hospitales (p=0,0011) (fig. 4).
Otras evaluacionesSe preguntó de forma directa sobre la proporción de pacientes y/o familiares que comprendían el diagnóstico y sus implicaciones en el momento del alta, y un 23,4% de los participantes opinó que más de la mitad no lo hacen. El 61% de los encuestados consideró que estos pacientes sí llegan a comprender la implicación de la enfermedad en el momento de la primera revisión tras el alta. Un 36,6% opinó que menos de la mitad de pacientes y/o familiares están concienciados de la importancia de la prevención secundaria después de un ictus. Un 90% de los encuestados revisaba el cumplimiento terapéutico y los hábitos de vida en las visitas de revisión, y un 79,5% preguntaba por el estado de ánimo del paciente (tabla 5).
Evaluación del estado de ánimo, el conocimiento de la patología y sus implicaciones y el cumplimiento terapéutico
| N (%) | |
|---|---|
| ¿Qué porcentaje de los pacientes y/o familiares comprende el diagnóstico del ictus y sus implicaciones al alta hospitalaria? | |
| <25% | 7 (3,4%) |
| 25-50% | 41 (20,0%) |
| 51-75% | 113 (55,1%) |
| >75% | 44 (21,5%) |
| En la primera revisión tras el alta hospitalaria, ¿cree que tienen estos pacientes y/o familiares un mayor conocimiento del mismo? | |
| Sí | 125 (61,0%) |
| No | 80 (39,0%) |
| ¿Qué porcentaje de pacientes y/o familiares están plenamente concienciados de la importancia de la prevención secundaria tras un ictus? | |
| <25% | 16 (7,8%) |
| 25-50% | 59 (28,8%) |
| 51-75% | 98 (47,8%) |
| >75% | 32 (15,6%) |
| En las consultas de revisión, ¿hace un análisis con el paciente y/o la familia del grado de cumplimiento terapéutico real? | |
| Del cumplimiento terapéutico y hábitos de vida | 185 (90,2%) |
| Del cumplimiento terapéutico exclusivamente | 13 (6,3%) |
| No | 7 (3,4%) |
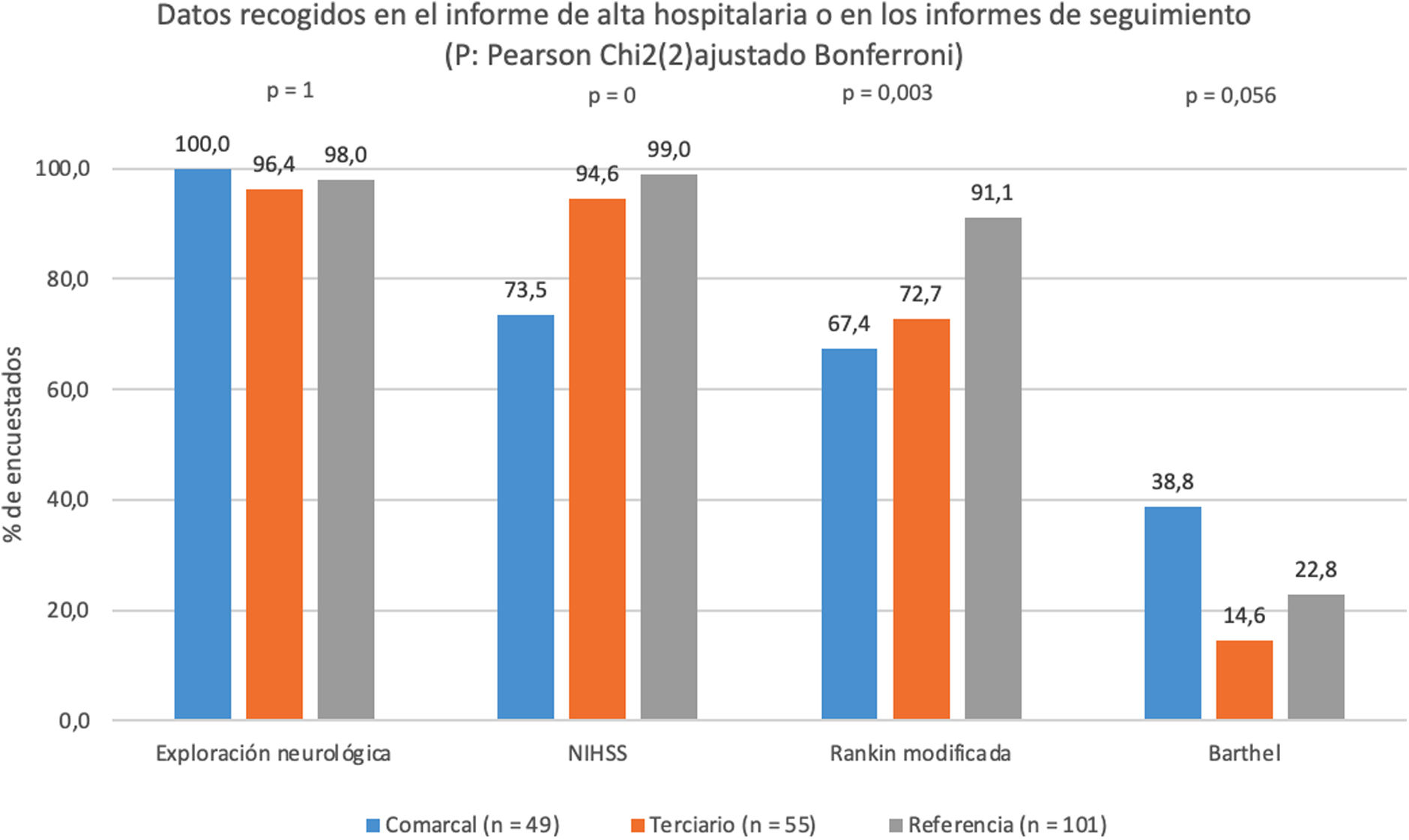
El 98,1% de los participantes indicaron incluir la exploración neurológica de forma sistemática en el informe de alta hospitalaria o en los informes de seguimiento de los pacientes; el 91,7% indicó incluir la escala NIHSS y el 80,5%, la de Rankin modificada. Se observaron diferencias estadísticamente significativas en el porcentaje de encuestados que incluían la escala NIHSS y en el registro de la escala de Rankin modificada según el tipo de centro de trabajo (fig. 5).
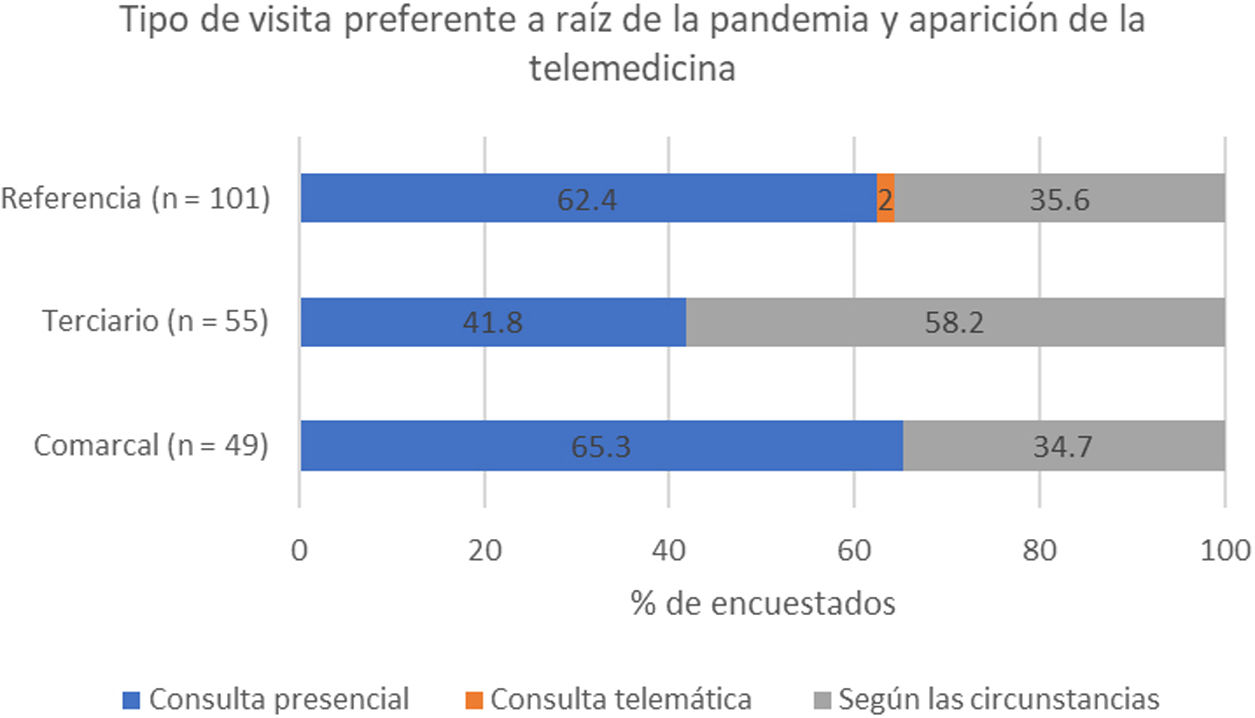
Los participantes fueron encuestados sobre sus preferencias en cuanto a la realización de visitas presenciales o telemáticas para el seguimiento de los pacientes con ictus. El 57,6% indicó preferir las visitas presenciales y el 41,5% indicó decidir según las circunstancias. La priorización de la visita presencial fue significativamente menor entre los profesionales que ejercían en hospitales terciarios (fig. 6).
DiscusiónEl presente estudio pone de manifiesto la falta de recursos destinados a la atención de los pacientes con ictus. Más de uno de cada 10 neurólogos afirma no contar con protocolo propio de atención al ictus en su centro de trabajo, y uno de cada tres tampoco cuenta con consulta monográfica, probablemente debido a la escasez de especialistas en neurología en el sistema sanitario español y a la falta de formación específica en enfermedad cerebrovascular. La disponibilidad de UI no llega al 60% de los centros hospitalarios, a pesar de que las guías internacionales enfatizan que todos los pacientes con ictus deben ser atendidos en ellas8–10. Los EI son una alternativa a estas UI, pero carecen de personal especializado en neurología y tienen una dotación de recursos humanos, materiales y técnicos considerablemente menor, lo cual repercute en la atención y seguimiento del paciente7.
El presente estudio también ha permitido conocer el manejo de algunas de las secuelas del ictus con más impacto socio-sanitario y las medidas de prevención secundaria empleadas. El DC es una consecuencia común del ictus con un impacto funcional, social y familiar importante. En muchos casos puede progresar a demencia vascular, cuya incidencia varía entre el 6% y el 32%15,16. Los criterios para considerar que el DC se debe a un ictus incluyen una ventana temporal de seis meses desde el evento17. Sin embargo, la literatura es controvertida en este aspecto, ya que infartos estratégicos pueden afectar áreas cognitivas recuperables en ese tiempo. Se han observado deficiencias en la puntuación de test cognitivos en la fase aguda que han mejorado tras reevaluar pasadas varias semanas17. Así mismo, es posible que en los periodos iniciales influyan en la evaluación otros aspectos como la hospitalización, el inicio o cambio en la medicación o alteraciones del lenguaje, de modo que algunos autores sugieren esperar al menos seis meses para declarar las secuelas cognitivas como establecidas. Sin dejar de iniciar mediadas precoces de estimulación cognitiva, quizás una reevaluación entre los 3-6 meses podría contribuir a determinar si permanece el deterioro cognitivo detectado inicialmente e individualizar la necesidad y medidas de rehabilitación apropiadas. Teniendo en cuenta ambos criterios a efectos epidemiológicos, la incidencia de demencia o deterioro cognitivo post-ictus (sin considerar otras causas de demencia vascular) varía entre el 7,4% y el 41,3%17,18. Cabe añadir que el ictus aumenta por si solo hasta nueve veces el riesgo de demencia, y la existencia de patología cerebrovascular previa contribuye a aumentar mucho más el riesgo de sufrir DC o demencia tras un evento vascular agudo17–19.
La detección del DC en la fase aguda del ictus es importante para instaurar una rehabilitación cognitiva precoz o un tratamiento. De hecho, las guías internacionales recomiendan la evaluación cognitiva en todos los pacientes que han sufrido un ictus de manera rutinaria17,20,21. Sin embargo, en nuestro estudio casi dos tercios de los neurólogos indicaron no valorar el DC en la anamnesis, indistintamente del tipo de centro hospitalario. De la misma manera, se recomienda el uso de las herramientas específicas disponibles para la evaluación del DC18,22. Según los resultados obtenidos en el presente estudio, el MMSE es la opción prioritaria, seguido por el test del reloj. El segundo permite una evaluación rápida, sencilla y económica de los marcadores susceptibles de DC en diferentes fases23. El primero es una herramienta de fácil aplicación, rápida, sencilla y con la que la mayoría de facultativos están familiarizados. Sin embargo, el MMSE está siendo sustituido de forma progresiva por otras herramientas debido a la potencial interferencia de la presencia de depresión, minusvalía, analfabetismo y consumo de ciertos fármacos en los resultados obtenidos, lo cual supone una seria limitación24. La bibliografía sugiere que sea sustituido por el MoCa, al ser un test con mayor sensibilidad que el MMSE25–27 pero, en nuestro estudio, más del 60% de participantes declararon no utilizar esta herramienta. Aproximadamente la mitad de la muestra indicó utilizar el fototest, siendo esta proporción significativamente mayor entre especialistas provenientes de hospitales terciarios. Se trata de una prueba rápida y con una validez discriminativa igual o superior a otras pruebas y que, además, es útil en sujetos analfabetos y con nivel educativo bajo28; por ello, casi el 70% de participantes indicaron utilizarlo en esta población en concreto.
A nivel de abordaje terapéutico, las medidas no farmacológicas de estimulación cognitiva están fuertemente avaladas por las guías de práctica clínica y por la evidencia creciente de cambios en el patrón de activación cerebral y neuroplasticidad en pacientes con DC leve19,29. El propio domicilio del paciente fue la localización más valorada para la realización de la estimulación cognitiva, seguida del centro de día. Los tratamientos farmacológicos más recomendados por los neurólogos que participaron en la encuesta fueron los inhibidores de la acetilcolinesterasa y la citicolina. La evidencia disponible avala el efecto beneficioso de la citicolina en la cognición y la conducta a corto y medio plazo en los pacientes con DC vascular30, así como en la prevención del DC después de un ictus, con mejoras en la orientación, la atención y la función ejecutiva31. Su elección como una opción terapéutica muy buena fue mayor en los hospitales comarcales que en los terciarios o de referencia, si bien estas diferencias no fueron estadísticamente significativas. En consonancia, los hospitales comarcales fueron los que mostraron mayor tendencia al inicio precoz del tratamiento del DC. El tratamiento con memantina fue positivamente valorado por más de la mitad de participantes, probablemente a consecuencia de la presencia de demencia mixta en una proporción importante de pacientes, que presentan patología tipo Alzheimer, pero también componente vascular.
La evidencia científica avala la precocidad en el inicio del tratamiento rehabilitador; su intensidad y la frecuencia de aplicación son aspectos clave para una recuperación óptima tras sufrir un ictus32. Sin embargo, entre los resultados del presente estudio destaca una gran proporción de participantes que declararon no iniciar el tratamiento rehabilitador y de logopedia en la mayoría de pacientes con ictus durante el ingreso hospitalario, sobre todo en los hospitales comarcales. Este hecho pone de manifiesto la escasez de recursos destinados a la rehabilitación tras el ictus, fundamentalmente en los hospitales comarcales, que puede impactar negativamente en la gravedad de las secuelas provocadas por el ictus.
En el presente trabajo se ha abordado también la prevención secundaria del ictus. El nivel de conocimiento sobre la patología y la prevención secundaria es insuficiente, según los resultados obtenidos. En el mejor de los casos, se considera que uno de cada cuatro afectados no comprenden bien lo ocurrido y en qué consiste la prevención secundaria tras el alta.
Casi la totalidad de los participantes consideraron que más de la mitad de pacientes que padecen un ictus tienen factores de RV que deben ser controlados, pero más del 10% declararon no realizar dicho control ellos mismos. Una correcta anticoagulación es uno de los principales objetivos para poder disminuir el riesgo de ictus en pacientes que padecen fibrilación auricular, en los cuales es cinco veces mayor. Sin embargo, el 40-55% de pacientes tratados con fármacos anti-vitamina K (AVK) tiene un mal control de la INR33. En nuestro estudio se observó que en los hospitales terciarios es donde se confía más en el seguimiento y control estrecho realizado desde AP. Los ACOD presentan mayor eficacia en la prevención de eventos tromboembólicos y menor riesgo de hemorragias intracraneales que los AVK34,35; sin embargo, existen ciertos factores, como la edad o la función renal, que pueden requerir la modificación de la dosis terapéutica. En este aspecto, los especialistas que ejercían en hospitales de referencia fueron los que declararon revisar dichos factores de manera sistemática con mayor frecuencia. Los tratamientos hipolipemiante y antihipertensivo también son de vital importancia en los pacientes que presentan, respectivamente, hiperlipidemias e hipertensión arterial. En este aspecto, una gran mayoría de participantes coincidió en que la atorvastatina es la opción terapéutica prioritaria en caso de hiperlipidemia, y la totalidad de la muestra en que los IECA/ARA II son el tratamiento estándar de la hipertensión arterial.
El diseño de este estudio presenta las limitaciones derivadas del muestreo no probabilístico. En segundo lugar, las preguntas sobre opinión, actitud y comportamiento se formularon con respuestas predefinidas, hecho que puede suponer cierto sesgo al obviar otras opciones de respuesta y limitar la aportación de ideas o aclaraciones personales; sin embargo, el cuestionario fue diseñado por un comité científico con suficiente experiencia para incluir aquellas opciones de respuesta consideradas más relevantes o frecuentes. Existe la posibilidad de interpretación variable de los enunciados u opciones de respuesta según cada participante.
ConclusionesAunque la atención neurológica de nuestro país es de una calidad incuestionable, con excelentes profesionales, esa excelencia es la misma que nos impulsa a identificar áreas posibles de mejora. El presente estudio ha permitido detectar algunas de ellas: la generalización de UI, el uso de protocolos y la existencia de consultas monográficas generaría un impacto positivo en el diagnóstico, tratamiento agudo y prevención secundaria de los pacientes. Es relevante fortalecer la comunicación con el paciente y su familia, puesto que el cumplimiento del tratamiento y el control de los factores de riesgo vasculares son de una importancia crítica. Es necesaria la creación de comités de seguimiento en los centros hospitalarios para evaluar el grado de consecución de los puntos deficitarios destacados en este trabajo y la implementación de medidas correctoras.
Conflicto de interesesLaboratorios Ferrer ha proporcionado financiación económica para la realización de la investigación y la preparación del artículo, sin intervenir en ningún aspecto en la interpretación y contenido del mismo