La pandemia secundaria a COVID-19 modificó de forma sustancial el funcionamiento habitual de los sistemas de salud en el mundo, impulsando, entre otros problemas, retrasos en la atención de pacientes con enfermedades agudas como el accidente cerebrovascular (ACV). Analizamos las particularidades de nuestra población con ACV agudo antes y durante la pandemia.
Materiales y métodosCohorte prospectiva de pacientes adultos ingresados al Hospital Británico de Buenos Aires por ACV isquémico entre el 20 de marzo de 2020 y el 20 de marzo de 2021, que se comparó con los pacientes internados en el mismo intervalo de tiempo durante el año anterior.
ResultadosDe 121 pacientes, el 51,2% (n=62) fueron varones y el promedio de edad fue de 70,4 años (DE 19,9). Se realizó hisopado nasofaríngeo COVID en 104 (85,6%) pacientes, resultando positivo en 11 de ellos (9,1%); en 4 de ellos el ACV fue la manifestación inicial de la COVID. El ACV de causa indeterminada fue más frecuente durante la pandemia (p<0,05), hubo una disminución del 21% en el número total de consultas por ACV isquémico y un retraso de 4h (RIC 0-2,5) en el periodo de ventana durante la pandemia.
ConclusiónLa pandemia impacta de manera negativa en la evaluación de los pacientes con ACV. Los futuros cambios en la atención extra e intrahospitalaria y la información hacia los pacientes deben continuar para evitar retrasos en la asistencia, aun cuando las miradas se centren en los pacientes infectados por COVID-19.
The COVID-19 pandemic substantially modified the normal functioning of health systems in the world, promoting, among other problems, delays in the care of patients with acute diseases such as stroke. We analyze the particularities of our population with acute stroke before and during the pandemic.
Materials and methodsProspective cohort of adult patients admitted to the British Hospital of Buenos Aires for ischemic stroke between March 20, 2020 and March 20, 2021 and compared with patients admitted in the same time interval during the previous year.
ResultsOne hundred and twenty-one patients were included; the 51.2% (n=62) were male and the average age was 70.4 years (SD 19.9). COVID nasopharyngeal swab was performed in 104 (85.6%) patients, resulting positive in 11 of them (9.1%); in 4 patients, stroke was the first manifestation of the COVID infection. Stroke of undetermined cause was more frequent during the pandemic (P<.05), there was a 21% decrease in the total number of consultations for ischemic stroke and a 4-h delay (IQR 0-2.5) in the window period during pandemic.
ConclusionThe pandemic has a negative impact on the evaluation of stroke patients. Future changes in outpatient and inpatient care and patient information must continue to avoid delays in care, even as all eyes are focused on patients infected with COVID 19.
El primer caso de COVID-19 fue en diciembre de 2019, en la ciudad china de Wuhan1. A partir de entonces varios países fueron afectados por coronavirus, conociéndose el 3 de marzo de 2020 el primer caso confirmado en Argentina2. El 11 de marzo de 2020 la Organización Mundial de la Salud la reconoció como pandemia3 y al año en nuestro país los casos confirmados superaron los 2 millones de personas4. Al igual que en el resto del mundo, desde que se decretó la emergencia sanitaria, la situación comenzó a alterar los sistemas de salud, siendo una gran preocupación para los médicos y las autoridades públicas, ya que gran parte de los recursos se desviaron hacia el manejo de la enfermedad infecciosa de la COVID-195,6. En Argentina se decretó el aislamiento social preventivo y obligatorio nacional estricto el 20 de marzo del 20207, que se extendió luego hasta el 29 de noviembre, cuando comenzó el periodo de distanciamiento social preventivo y obligatorio8. Durante esta etapa se construyeron nuevos centros de atención médica para la evaluación de pacientes enfermos con COVID-19 y se implementaron áreas y accesos de atención intrahospitalaria especializadas para garantizar la seguridad de los pacientes potencialmente enfermos. Reconocimos tempranamente no solo que la enfermedad viral podía cursar de manera asintomática o con mínimas manifestaciones, sino también que el accidente cerebrovascular (ACV) podría ser la manifestación inicial de la enfermedad9–12. Por este motivo, los expertos aconsejaron considerar los eventos neurovasculares dentro de los diagnósticos diferenciales de COVID-19. En los lugares donde los estudios serológicos y de PCR SARS-CoV-2 no estaban disponibles inmediatamente, se recomendó realizar tomografía computarizada (TC) de tórax durante la evaluación inicial de los pacientes con ACV, para así mejorar el abordaje de los mismos y prevenir contagios intrahospitalarios10,13–17. Múltiples factores alteraron negativamente la atención de estos pacientes, incluyendo el colapso sanitario, la falta de disponibilidad inmediata de atención extrahospitalaria, de unidades de traslado y de camas, agravado por la negativa de los pacientes a asistir al hospital debido al temor al contagio18–21. Desde el inicio de la pandemia en nuestro país, el manejo de los pacientes con ACV presentó modificaciones para evitar contagios con la creación de rutas intrahospitalarias, pero suponemos que en este periodo hubo factores extrahospitalarios que afectaron la llegada de estos pacientes a un centro de atención. El objetivo de este estudio es evaluar el impacto que ha tenido la infección por SARS-CoV-2 en el manejo del ACV agudo en nuestro medio, analizando las diferencias entre los pacientes evaluados en un mismo rango de tiempo antes y después de comenzada la pandemia.
Materiales y métodosEstudio de cohorte prospectiva de pacientes adultos internados en el Hospital Británico de Buenos Aires con diagnóstico confirmado de accidente cerebral isquémico: infarto cerebral y accidente isquémico transitorio (AIT). Todos los pacientes fueron evaluados con resonancia magnética y/o TC cerebrales durante el periodo comprendido entre el 20 de marzo de 2020 (inicio de la pandemia) y el 20 de marzo de 2021. Se comparó a este grupo con los pacientes ingresados en el mismo periodo del año anterior (prepandemia). Se excluyeron los pacientes con ACV hemorrágico y con trombosis venosa cerebral. Se analizó: edad, sexo, infección por COVID-19 concomitante diagnosticada mediante PCR, TC de tórax como complemento de la evaluación neurorradiológica inicial en pacientes sin criterios clínicos previos de enfermedad por COVID-19, síntomas previos relacionados con COVID-19, hipertensión arterial, dislipidemia, antecedentes de tabaquismo/extabaquismo, diabetes, clasificación de los ACV según TOAST, cardiopatía isquémica, ACV/AIT previo, tiempo de evolución desde el comienzo de los síntomas hasta su llegada a nuestro hospital, escala ABCD2 para recurrencia de eventos cerebrovasculares, dependencia funcional previa medida por la escala de Rankin modificada, severidad neurológica calculada por el NIHSS al ingreso y al egreso, requerimiento de trombólisis con r-TPA por vía intravenosa o trombectomía mecánica y muerte. El muestreo fue consecutivo. Para estudiar la asociación entre las variables se utilizó un análisis univariado. Aquellas variables con un valor de p<0,05 se incluyeron en el modelo de regresión logística múltiple para el análisis multivariado. Las diferencias entre los grupos se compararon utilizando la prueba t de Student para las variables continuas y la prueba χ2 para las variables categóricas.
ResultadosEn el periodo de pandemia ingresaron 121 pacientes con diagnóstico de ACV, el 71,3% (n=107) fueron infartos cerebrales agudos y el 11,6% (n=14) AIT; el 51,2% (n=62) de los pacientes fueron varones y el promedio de edad fue de 70,4 años (DE 16). El 70% (n=84) tenía antecedentes de hipertensión arterial, el 50% (n=60) de dislipidemia y el 43,3% (n=52) era tabaquista/extabaquista. En los pacientes con infartos cerebrales, la mediana de tiempo desde el inicio de los síntomas hasta la llegada al hospital fue de 12h (RIC 4-24). El 23,5% (n=19) llego dentro de las primeras 3 horas y el 11,1% dentro entre las 3 y 4,5h. La mediana de NIHSS al ingreso fue de 2 (RIC 0-8). El 9,1% (n=11) recibió tratamiento trombolítico por vía intravenosa y el 4,1% (n=5) tratamiento intravascular (trombectomía). Las etiologías más frecuentes fueron la cardioembolia (41,7%) y el origen indeterminado (35%). Los pacientes permanecieron internados durante una mediana de 6 días (RIC 3-13) (tabla 1).
Características clínicas
| Prepandemia (n=153) | Pandemia (n=121) | p | |
|---|---|---|---|
| Sexo masculino, n (%) | 87 (55,9) | 62 (51,2) | n/s |
| Edad en años, media (DE) | 72,8 (14,2) | 70,4 (16) | n/s |
| Menor de 55 años, n (%) | 16 (10,5) | 17 (14,2) | n/s |
| Antecedentes personales, n (%) | |||
| Hipertensión arterial | 110 (71,9) | 84 (70) | n/s |
| Diabetes mellitus | 42 (27,5) | 37 (30,8) | n/s |
| Dislipidemia | 81 (52,9) | 60 (50) | n/s |
| Tabaquismo | 62 (40,5) | 52 (43,3) | n/s |
| Infarto de miocardio | 25 (16,3) | 26 (21,7) | n/s |
| ACV/AIT previo | 31 (20,3) | 28 (23,3) | n/s |
| Accidentes cerebrovasculares | |||
| AIT, n (%) | 29 (19) | 14 (11,6) | n/s |
| Mediana escala ABCD2 (RIC) | 2 (2-3) | 2 (1-2) | n/s |
| Infartos cerebrales, n (%) | 124 (81) | 107 (88,4) | n/s |
| Mediana tiempo de evolución en horas (RIC) | 8 (4-21,5) | 12 (4-24) | n/s |
| <3 horas, n (%) | 22 (23,7) | 19 (23,5) | n/s |
| 3-4,5 horas, n (%) | 8 (8,6) | 9 (11,1) | n/s |
| 4,5-6 horas, n (%) | 19 (20,4) | 9 (11,1) | n/s |
| 6-24 horas, n (%) | 44 (47,3) | 44 (54,3) | n/s |
| Mediana NIHSS ingreso (RIC) | 2 (1-6) | 2 (0-8) | n/s |
| <4, n (%) | 87 (70,7) | 67 (63,2) | n/s |
| 5-16, n (%) | 26 (21,1) | 28 (26,4) | n/s |
| >17-25, n (%) | 10 (8,1) | 11 (10,4) | n/s |
| mRS previo<2, n (%) | 143 (93,5) | 110 (90,9) | n/s |
| Trombólisis, n (%) | 7 (4,6) | 11 (9,1) | n/s |
| Trombectomía, n (%) | 3 (2) | 5 (4,1) | n/s |
| Óbito, n (%) | 12 (7,8) | 15 (12,4) | n/s |
| NIHSS egreso, n (%) | 1 (0-3) | 0 (0-2) | n/s |
| Mediana días de internación (RIC) | 5 (4-11) | 6 (3-13) | n/s |
| TOAST, n (%) | |||
| Cardioembolia | 53 (34,6) | 50 (41,7) | n/s |
| Vasos perforantes | 33 (21,6) | 13 (10,8) | 0,02 |
| Gran vaso | 29 (19) | 17 (16) | n/s |
| Inhabitual | 15 (12,1) | 11 (10,4) | n/s |
| Indeterminado | 34 (22,4) | 42 (35) | 0,02 |
ABCD2: Edad (Age)-Tensión arterial (Blood pressure)-característica Clínicas-Diabetes mellitus; ACV: accidente cerebrovascular; AIT: accidente isquémico transitorio; DE: desviación estándar; mRS: escala de Rankin modificada; NIHSS: National Institute of Health Stroke Scale; n/s: no significativo; RIC: rango intercuartílico.
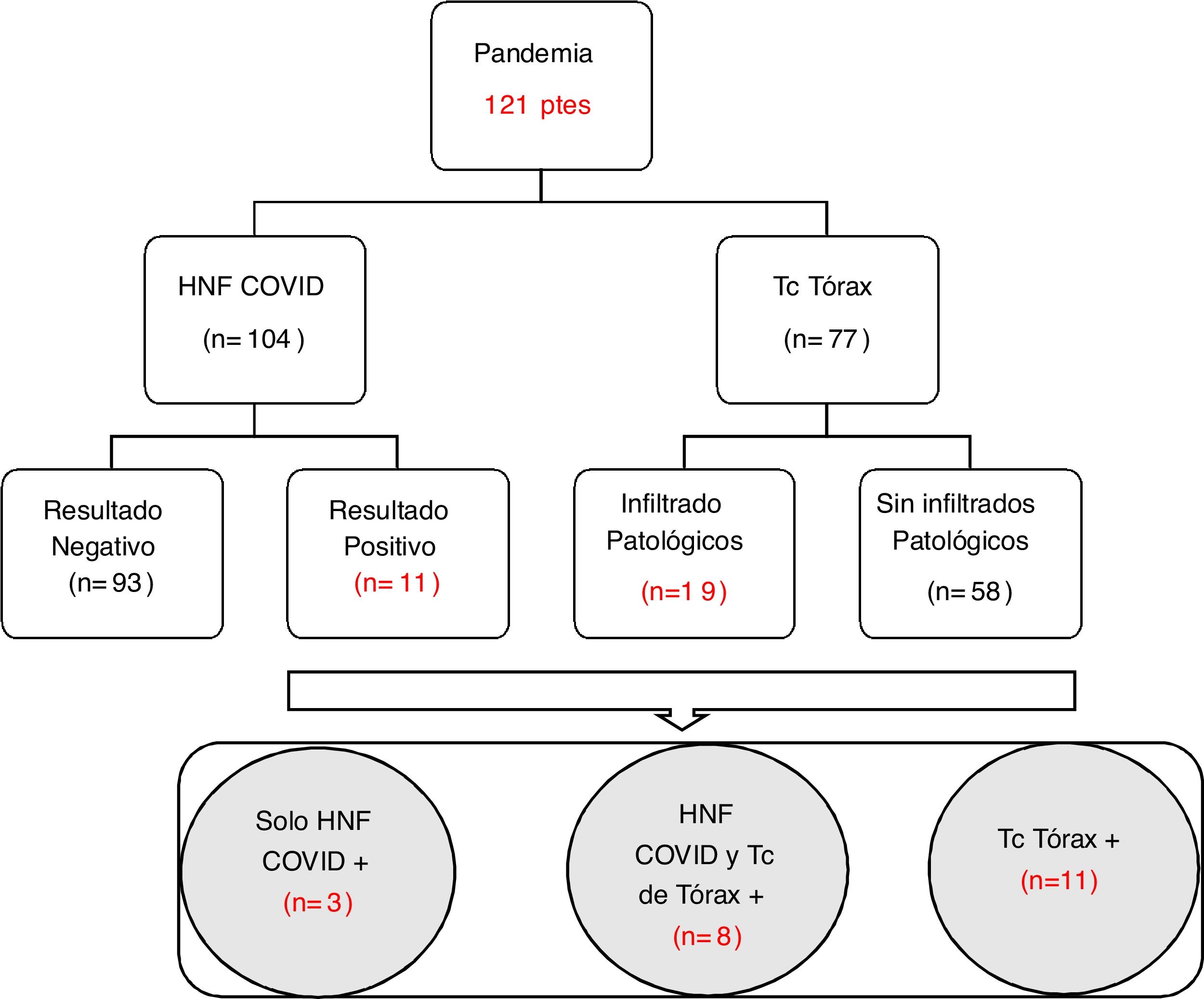
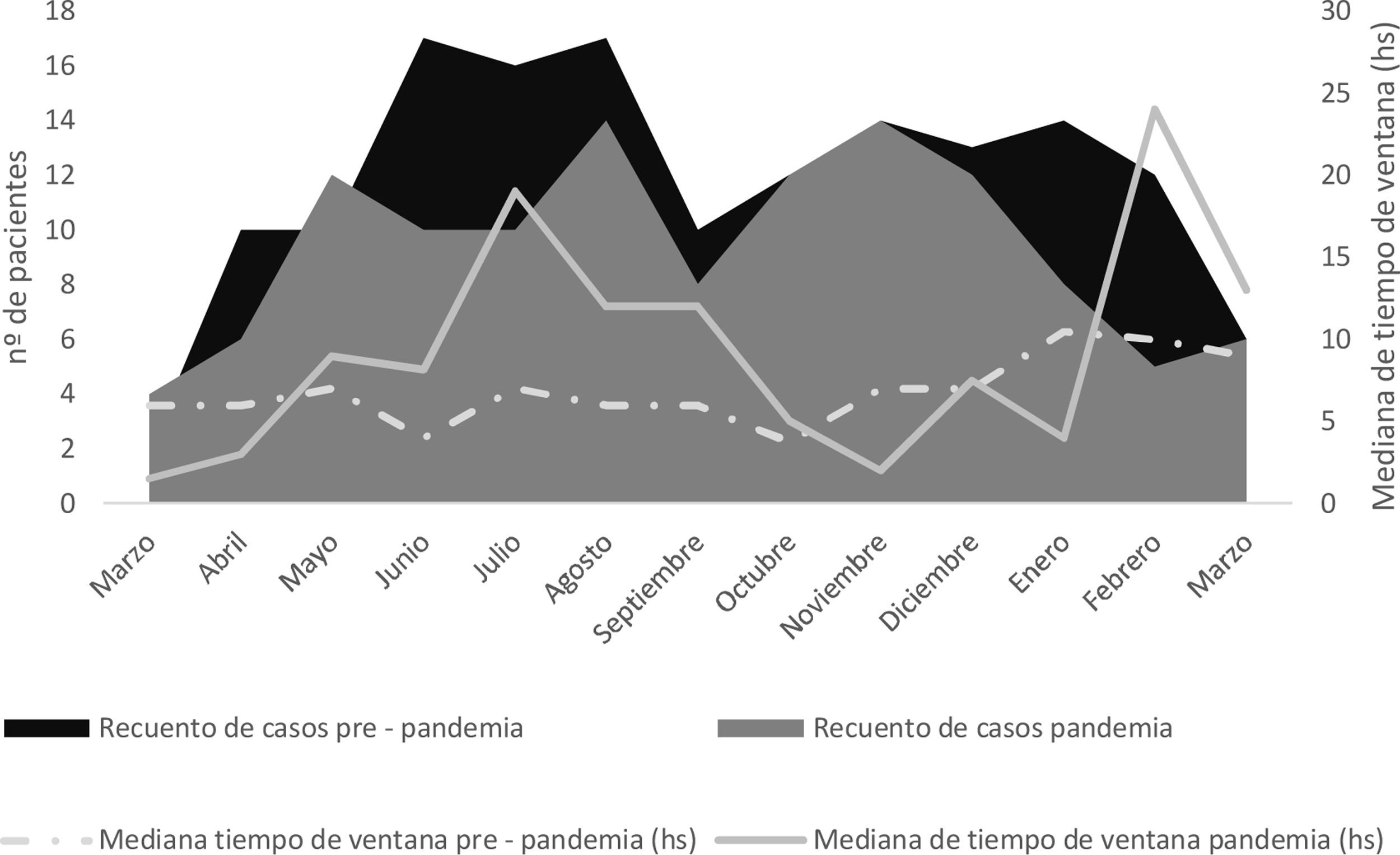
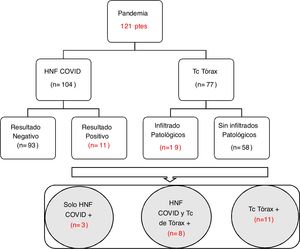
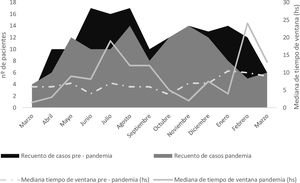
Como se muestra en el diagrama de flujo (fig. 1), en el momento de la evaluación neurológica inicial, se realizó hisopado nasofaríngeo (HNF) en 104 (86%) pacientes, siendo positivo para SARS-CoV-2 en 11 de ellos (9,26%), y en 4 pacientes el ACV fue la manifestación inicial de la enfermedad, sin presentar síntomas clásicos de infección. Al 63,6% (n=77) se les realizo TC de tórax y en el 23,4% (n=19) se observaron infiltrados patológicos. De los pacientes con HNF positivo para COVID, 8 tuvieron manifestaciones radiológicas en la TC de tórax. Aquellos pacientes con TC con infiltrados patológicos o con HNF positivo para COVID siguieron una ruta intrahospitalaria con medidas de aislamiento estricto. Las causas de ACV isquémico en paciente con COVID fueron: cardioembolia (n=3), origen en gran vaso (n=3) y de origen indeterminado (n=5). El infarto cerebral de causa cardioembólica en estos pacientes infectados por COVID fue secundario a un origen arritmogénico. El análisis comparativo entre ambos periodos de tiempo demostró una disminución (21%) en el porcentaje total de casos durante el periodo de pandemia. Evaluando por subgrupos, hubo una disminución del 14% en infartos cerebrales y del 52% en AIT. Esta diferencia fue más marcada durante el periodo comprendido entre marzo y agosto (fig. 2). El origen indeterminado fue más frecuente durante la pandemia (p<0,01) y hubo una disminución significativa en la proporción de infartos de pequeño vaso. Si bien no hubo diferencias en el promedio de tiempo del periodo de la ventana desde el inicio de los síntomas hasta su llegada al hospital, en el periodo de pandemia hubo mayor retraso, especialmente en los meses comprendidos entre abril y septiembre del año 2020.
DiscusiónEn nuestro estudio, desarrollado durante el primer año del periodo de pandemia, el número de pacientes ingresados con ACV agudo en nuestra institución disminuyó aproximadamente a un 80% comparado con el periodo previo. Resaltamos que un 9,26% de los pacientes presentaron ACV asociado a COVID. En 4 de ellos el ACV fue la manifestación inicial de la infección por el SARS-CoV-2. La adición del HNF y la TC de tórax permitió que 22 pacientes fueran considerados como potenciales enfermos de COVID y permanecieran bajo normas de aislamiento estrictas durante su internación con la finalidad de prevenir contagios. En esta nueva etapa observamos un incremento significativo de ACV de causa indeterminada, acompañado por una leve disminución en el número total de consultas por enfermedad cerebrovascular aguda, y una demora en el tiempo de consulta a la emergencia, limitando la aplicación de terapias de reperfusión cerebral en agudo.
Las primeras descripciones sobre la infección por COVID demostraron la presencia de coagulopatía asociada a inflamación, evidenciada por valores de fibrinógeno y dímero D22. La endoteliopatía en COVID-19 puede ser más elevada que en otros estados patológicos y el hallazgo de niveles elevados de algunos marcadores de lesión endotelial, como el factor de Von Willebrand son un claro ejemplo de este mecanismo. A la coagulopatía y a la alteración del endotelio se les agrega la trombocipatia, como la hiperactivación plaquetaria. Todas ellas proporcionan las bases fisiopatológicas para que los pacientes presenten un riesgo elevado para la oclusión de los vasos sanguíneos23.
Fridman et al. analizaron 160 casos con COVID y ACV (ACV isquémico n=126, hemorragia intracerebral n=24, hemorragia subaracnoidea n=3, trombosis cerebral n=7) que fueron publicados sucesivamente al comienzo de la pandemia. El 46% de los pacientes tenía entre 50 y 60 años y aproximadamente el 84% presentó al menos un factor de riesgo cardiovascular. El 30% de los casos no manifestó síntomas compatibles con COVID antes del ACV24.
En un estudio retrospectivo realizado en Nueva York se evaluaron 120 pacientes con diagnóstico de ACV durante 2,5 meses desde el primer caso de COVID confirmado, observando un decreciente número de casos que ingresaban por ACV20. En Holanda se analizaron 212 pacientes con ACV/AIT durante la pandemia y se los comparó con los ingresados en el periodo prepandemia. Ellos observaron una disminución del 24% en pacientes admitidos con sospecha de ACV y una mayor proporción de hombres durante el último periodo24. Hechos similares ocurrieron en otras partes del mundo18,19,23-27.
Un estudio realizado en Hong Kong evidenció que los pacientes que asistían por sospecha de ACV tardaron más durante la pandemia que los que asistieron en el periodo previo27. Nosotros observamos un mayor retraso en la asistencia a la emergencia especialmente durante los primeros meses de la pandemia, al igual que en varios países23,27,28.
El origen indeterminado predominó en nuestros casos con COVID posiblemente debido al estado proinflamatorio o de perturbación plaquetaria que presentan estos pacientes11,12,22.
Nuestro estudio refuerza lo publicado anteriormente con un menor número de pacientes durante la fase inicial de la cuarentena estricta en nuestro país, pero como se puede apreciar en nuestro análisis, el número de consultas de pacientes a la emergencia mejoró a lo largo del año, aunque sin alcanzar los valores del año anterior. Este incremento en el número de consultas pudo haber sido la consecuencia de una flexibilización en las medidas de restricción circulatorias, a una disminución del «miedo al contagio de los pacientes» al concurrir a un centro hospitalario y/o a una campaña intensa sobre la importancia de la «consulta precoz» aun durante este periodo en aquellos pacientes con síntomas de ACV realizada por numerosas asociaciones y sociedades, llevada a cabo durante la pandemia29.
Entre las limitaciones de nuestro estudio se cuenta que la población corresponde a una cohorte hospitalaria de un solo centro de características privadas y, por lo tanto, tal vez no represente las diversas experiencias de otras regiones de nuestro país.
ConclusiónEl ACV puede ser la primera manifestación de la infección por COVID-19. El retraso en la evaluación de pacientes con ACV isquémico impactó negativamente en el primer año de pandemia por coronavirus en Argentina, por lo que debemos implementar políticas adecuadas desde diversos ámbitos para evitar que esta situación impacte nuevamente de forma negativa en esta población ante la llegada de «la segunda ola» de esta pandemia a nuestro país. La información brindada a la comunidad y el entrenamiento constante del personal de salud en la enfermedad cerebrovascular deben continuar, aun cuando las miradas se centren en los pacientes infectados por COVID-19, con el objetivo de reducir los tiempos desde el inicio de los síntomas hasta la asistencia médica y así poder ofrecer sin dilación las distintas terapias actuales de revascularización.
Conflicto de interesesSin conflicto de intereses que declarar por parte de todos los autores.