El acotado tiempo para realizar tratamiento trombolítico en el ACV isquémico agudo, asociado a la normalidad inicial en la TAC en las primeras horas, resulta en muchos casos en una difícil diferenciación con los «pseudoictus» (PI). El objetivo del presente estudio fue determinar el porcentaje de pacientes internados en el Hospital San Bernardo de Salta Capital con diagnóstico inicial de ACV, a los que finalmente se arribó al diagnóstico de PI, así como describir las características de estos.
Material y métodosSe realizó un estudio observacional, de corte transversal durante 16 meses, incluyendo todos los pacientes internados con diagnóstico inicial de ACV isquémico agudo. Se recabaron datos epidemiológicos, antecedentes, datos del evento, escala de FABS y una escala de depresión. El diagnóstico final estuvo determinado por neuroimágenes o por puntuación de ABCD2 en caso de AIT.
ResultadosSe analizaron 155 casos, de los cuales 27 fueron PI. El grupo de PI mostró mayor porcentaje de mujeres, mayor nivel educativo y menor porcentaje de HTA. En cuanto a la escala FABS, la mayoría de sus variables mostró asociación con la presencia de PI y se estimó que a mayor puntuación de la escala de FABS, mayor posibilidad de tener un PI.
ConclusiónConocer las variables que más frecuentemente se asocian con los PI puede facilitar el diagnóstico diferencial, y en este aspecto destacamos la utilidad de la escala de FABS para este fin. Conocer datos locales puede ayudar a mejorar la precisión diagnóstica.
Limited time to perform thrombolytic treatment in acute ischemic stroke, associated with initial normality in CT in the first hours, results in many cases in a difficult differentiation with “Stroke Mimic” (SM). The objective of this study was to determine the percentage of patients admitted to the San Bernardo Hospital in Salta Capital with an initial diagnosis of stroke, who were finally diagnosed as SM, as well as to describe their characteristics.
Material and methodsAn observational, prospective, cross-sectional study was carried out for 16 months, including all hospitalized patients who had an initial diagnosis of acute ischemic stroke. Epidemiological data, history, data of the episode, FABS scale and a depression scale were collected. The final diagnosis was determined by neuroimaging or by ABCD2 score in case of transient ischemic attack. The necessary statistics were calculated to assess significant differences between both groups.
Results155 cases were analyzed, of which 27 were SM. The SM group showed a higher percentage of women, a higher educational level and a lower percentage of hypertension. Regarding the FABS scale, most of its variables showed an association with the presence of SM (absence of facial paralysis, history of seizures, age under 50 years, systolic blood pressure at admission less than 150 mmHg and isolated sensory symptoms) We also could estimate that the higher the FABS scale score, the greater the possibility of having SM.
ConclusionKnowing the variables that are most frequently associated with SM can facilitate the differential diagnosis and in this regard, we highlight the usefulness of the FABS scale for this purpose. Knowing local data can help improve diagnostic accuracy.
El accidente cerebrovascular (ACV) es la segunda causa de muerte en los países de moderados y altos ingresos, y la tercera en aquellos de bajos ingresos, según la Organización Mundial de la Salud. Representa la primera causa de discapacidad en adultos1. En Argentina, la tasa de prevalencia de stroke está determinada en 1.974/100.000 habitantes mayores de 40 años2.
Para el tratamiento del ACV isquémico en la fase aguda se recomienda como primera línea la administración de fibrinólisis intravenosa con activador tisular del plasminógeno recombinante (rtPA) dentro de los 60 min de la llegada del paciente a un servicio de urgencias, siendo contraindicada su utilización más allá de las 3 a 4,5 h de comienzo de los síntomas, según el caso3,4. Sin embargo, existen estudios que han demostrado el beneficio del tratamiento pasadas las 4,5 h del inicio de la clínica5, si se cuentan con estudios de perfusión cerebral.
El diagnóstico del ACV isquémico agudo es fundamentalmente clínico, basado en el inicio súbito de síntomas neurológicos que corresponden a un territorio vascular, y se apoya en la historia clínica del paciente, el examen neurológico y los hallazgos en la neuroimagen. La tomografía axial computarizada (TAC) de cerebro estándar es característicamente normal en las primeras horas del inicio del evento y presenta una baja sensibilidad (42%) para la detección de ACV isquémico en la fase aguda6, sin embargo, es el único método disponible de neuroimagen en el servicio de urgencias de muchos hospitales en Argentina.
Debido al acotado tiempo para poder realizar tratamiento trombolítico, asociado a la normalidad inicial en la TAC, resulta, en muchos casos difícil la diferenciación de los ACV isquémicos agudos, de otros casos que pueden ser simuladores de este, que son los llamados «imitadores del ictus» o «pseudoictus» (PI)7–11. Dentro de las causas más frecuentes de estos se encuentran las psiquiátricas o síndromes neurológicos funcionales12, las convulsiones, migrañas con aura, trastornos metabólicos (hipoglucemia), encefalopatía hipertensiva, encefalopatía de Wernicke, lesiones ocupantes de espacio cerebrales, toxicidad por drogas (litio, fenitoína, carbamazepina), entre otras13.
Se han estudiado previamente, características o factores que están asociados con mayor frecuencia a PI, y que puedan por lo tanto ser utilizados para la sospecha diagnóstica temprana. Se ha descrito la asociación de los PI con la presencia de edad más joven, menos factores de riesgo cardiovascular, ausencia de fibrilación auricular, una menor puntuación en la escala de los National Institutes of Health Stroke Scale (NIHSS), menos afasia y disfagia10, antecedentes de epilepsia, migraña, déficit cognitivo, la presentación con pérdida de la conciencia, afasia global sin hemiparesia, presentación con dolor de pecho8, el deterioro cognitivo previo, la posibilidad de deambular del paciente, la ausencia de síntomas lateralizadores, la confusión al examen físico, la presencia de síntomas en otros sistemas no vasculares y presecia de síntomas que no corresponden a un territorio vascular14. Goyal et al.15 realizaron un score (FABS) para predecir el riesgo de PI, donde las variables incluidas fueron la ausencia de parálisis facial, la ausencia de fibrilación auricular, edad menor a 50 años, presión arterial sistólica al ingreso menor a 150 mmHg, historia de convulsiones y síntomas sensoriales aislados sin síntomas motores al momento de la presentación. Puntuaciones mayores se asocian con mayor probabilidad de PI.
El Hospital San Bernardo de la ciudad de Salta, Argentina, cuenta con neurólogo de guardia activa las 24 h del día con el fin de poder seleccionar correctamente los pacientes y realizar de forma oportuna el tratamiento trombolítico endovenoso en caso de ACV isquemico agudo. Sin embargo, debido a la dificil clasificación demostrada con algunos casos de PI, el corto periodo ventana para el tratamiento y la falta de disponibilidad de métodos más sensibles que la TAC, de cerebro estándar para determinar ACV isquemicos agudos, en muchos casos, los pacientes con PI son interpretados inicialmente como fenómenos neurovasculares agudos, siendo tratados como tales e internados posteriormente en sala de neurología para completar estudios. En caso de tratarse de PI se descarta el compromiso isquemico cerebral por medio de resonancia magnética nuclear (RMN) con secuencia de difusión, al obtener imágenes negativas en la misma, y asociado a esto se descubre otra causa del PI (como crisis convulsiva al inico del cuadro, factores emocionales determinados por psicología, etc.).
No existen hasta la fecha estudios publicados en la ciudad de Salta, que analicen las características de los pacientes con PI, por lo que su descripción es de gran importancia para conocer las variables que más frecuentemente se asocian a ellos a nivel local.
ObjetivosComo objetivo primario del presente estudio nos planteamos determinar el porcentaje de pacientes internados con diagnóstico clínico de ACV, a los que se diagnostica finalmente PI. Como objetivo secundario nos propusimos describir las características más frecuentemente presentes o ausentes en los pacientes con PI, que puedan ser utilizadas en el servicio de emergencias como guía para orientar el diagnóstico.
Material y métodosSe realizó un estudio observacional, de corte transversal, durante 16 meses en el Servicio de Neurología del Hospital San Bernardo de Salta Capital, incluyendo todos los pacientes internados con diagnóstico inicial por el neurólogo de guardia de ACV isquémico agudo. Se excluyeron del estudio aquellos pacientes que se negaron a firmar el consentimiento informado (en caso de menores, o demencia se solicitó autorización a padre, madre o tutor a cargo) y pacientes con afasia de comprensión o global, sin informante confiable, que impida recabar datos correctamente.
Se recabaron a través de una planilla los siguientes datos de todos los pacientes que cumplían con los criterios de inclusión y no presentaban criterios de exclusión:
- 1.
Datos epidemiológicos: edad, sexo, nivel de educación (medido en años completos de instrucción formal).
- 2.
Factores de riesgo cardiovascular:
- •
Tabaquismo actual (sí/no), entendiendo como adulto fumador a toda persona de 18 años o más que fuma todos o algunos días16.
- •
Chagas: serología reactiva mediante hemaglutinación indirecta (HAI) y enzyme-linked immunosorbent assay (ELISA) en laboratorio del hospital.
- •
Antecedente de hipertensión.
- •
Antecedente de infarto de miocardio.
- •
Antecedentes de diabetes.
- •
Fibrilación auricular permanente o paroxística (diagnosticada previamente o durante la internación).
- •
Antecedentes o diagnóstico durante la internación de dislipemia para pacientes con alto riesgo cardiovascular (por tratarse de pacientes con sospecha de evento vascular cerebral), definida como colesterol unido a lipoproteínas de baja densidad (LDL) mayor a 70 mg/dL, triglicéridos (TAG) mayor a 150 mg/dL, colesterol unido a lipoproteínas de alta densidad (HDL) menor a 40 mg/dL en hombres y menor a 45 mg/dL en mujeres, o tratamiento previo con hipolipemiantes.
- 3.
Datos del evento: escala FABS15, puntuación de NIHSS al ingreso, afasia, disfagia (evaluación a través del test de la deglución de 3 oz, validado para ACV) 17, presentación con pérdida de la conciencia, limitación para la mirada horizontal (debido al carácter localizador del síntoma), crisis convulsivas al momento de la presentación, presión arterial al ingreso menor a 150.
- 4.
Antecedentes no cardiovasculares: epilepsia, migraña, patología psiquiátrica (depresión, trastorno de ansiedad, retraso mental, síntomas somatomorfos o funcionales previos), diagnóstico previo de demencia.
- 5.
Se preguntó textualmente las siguientes preguntas: «En las últimas cuatro semanas, ¿ha estado estresado, preocupado o renegando por algo?» y «¿Ha tenido antecedentes de violencia o trauma sexual en algún momento de su vida? ». Estas preguntas se incluyeron por decisión de los autores y sugerencia de psiquiatría del hospital, basados en la alta prevalencia observada en la práctica clínica de pacientes con PI de causa psiquiátrica, con manifestación de «renegadas» o «abuso» de manera espontánea que habían sido valorados previamente al inicio del trabajo de investigación. Basados en esta observación empírica del servicio, se decidió incluir estos ítems para hacer un análisis de posibles diferencias significativas entre los grupos de PI e ictus.
- 6.
Se realizó la escala de screening de depresión Patient Health Questionnaire (PHQ-9)18.
El diagnóstico final de ACV/accidente isquémico transitorio (AIT) o PI estuvo determinado a través de neuroimágenes: TAC de cerebro estándar, y si esta resultaba negativa para lesiones isquémicas agudas/subagudas y quedaran dudas del cuadro, se procedió a realizar RMN de cerebro, con secuencia difusión. Aquellos pacientes con duración de los síntomas menor a una hora y RMN de cerebro con secuencia difusión negativa para lesiones agudas, que puntuaban más de cuatro puntos en la escala de ABCD2 para AIT19 y tuvieran síntomas neurológicos típicos, consistentes con un cuadro cerebrovascular agudo, en quienes no se hallara una causa de posible PI tras anamnesis, valoración por salud mental y otros exámenes complementarios pertinentes, fueron categorizados como diagnóstico final de ACV/AIT debido al moderado a alto riesgo de sufrir un ACV en los días siguientes y alta probabilidad de encontrarse cursando el mismo, que al ser un AIT, no presenta imágenes de restricción en difusión.
Se cargaron las variables cualitativas y cuantitativas en base de datos diseñada específicamente en planilla mediante el programa Microsoft Office Excel 2013 (15.0.4420.1017) MSO; (15.0.4420.1017) 64 bits (parte de Microsoft Office Professional Plus 2013). Posteriormente se analizaron dichas variables a fin describir la población, y comparar la frecuencia de variables en el grupo de pacientes PI y en el de ACV. Se calcularon desvíos estándar (DE) y medias con sistema Infostat versión 2018 (Di Rienzo JA, Casanoves F, Balzarini MG, Gonzalez L, Tablada M, Robledo CW. InfoStat versión 2019. Centro de Transferencia InfoStat, FCA, Universidad Nacional de Córdoba, Argentina). Se cargó la información de las planillas en tablas de contingencia a partir de las cuales se calcularon los estadísticos necesarios para realizar el test χ2 de Pearson y el test exacto de Fisher, según la variable analizada. Se utilizó este último para las variables que no cumplieron los supuestos del primero. Para la variable cuantitativa «edad» se calculó el valor del estadístico t de Student para comparar las medias de edad entre grupo ACV y PI. Por último, se realizó una regresión logística entre el diagnóstico y la escala de FABS, para probar el ajuste entre ambas, y obtener de este modo una predicción de la probabilidad de PI a partir del valor de FABS, a su vez probar el ajuste entre los valores observados en los pacientes y el obtenido por el modelo estadístico propuesto.
El protocolo fue evaluado por el Comité de Docencia e Investigación del Hospital San Bernardo y se adecuó a la Declaración de Helsinki de 2013.
ResultadosEntre el 1 de enero de 2018 y el 29 de mayo de 2019 se registraron 157 pacientes que fueron internados en el Servicio de Neurología con diagnóstico inicial de ACV y aceptaron participar en el estudio. Se excluyeron del análisis dos pacientes por pérdida de seguimiento y falta de diagnóstico final. Se incluyeron en el análisis pacientes con datos incompletos, siempre y cuando el dato faltante no fuera diagnóstico final. En nuestro estudio, se registraron 27 casos de PI (17,4%) y 128 casos de ACV (82,5%). No se realizó trombólisis a ningún paciente con PI, 65,1% fueron hombres. La edad promedio fue de 62 años, con un rango de 16 a 88 años, 51,3% contaban solo con estudios primarios. La mediana de NIHSS al ingreso fue de cuatro puntos, con un rango de cero a 23, observando la mayoría una puntuación de NIHSS menor a cuatro puntos (62%); 67,8% de los pacientes respondieron que sí habían estado estresados o preocupados por algo en el último tiempo y 14% habían tenido antecedentes de abuso sexual en algún momento de su vida. La mediana de puntuación de la escala de PHQ-9, fue de cinco puntos, con 24 pacientes (19,3%) puntuando mayor a 10, consistente con trastorno depresivo mayor.
Al analizar los datos clasificando por diagnóstico de ACV vs. PI (tabla 1), se encontró en nuestro análisis una diferencia significativa en cuanto a edad (media grupo PI, 56 años, y media del grupo ACV, 64 años). Además se hallaron diferencias significativas en cuanto a: sexo (PI 11 hombres [40,7%] vs. 90 [70,3%] en ACV); menor nivel educativo en grupo de stroke (PI ocho pacientes [33%] tenían solo estudios primarios vs. 67 [55,8%] del grupo ACV), HTA (siete [25,9%] en los PI vs. 95 [74,2%] del grupo con ACV), ausencia de parálisis facial al ingreso (20 [74,1%] en el grupo PI vs. 38 [29,7%] del grupo ACV), edad menor a 50 años (nueve [33,3%] en PI vs. 14 [10,9%] en grupo ACV), TA sistólica al ingreso menor a 150 (21 [80,8%] en PI vs. 69 [53,9%] en grupo ACV), antecedentes de convulsiones (cinco [18,5%] en PI vs. uno [0,8%] en ACV) alteración de la conciencia al ingreso (siete [25,9%] en grupo PI vs. ocho (6,3%) en grupo ACV), crisis convulsivas al ingreso (dos [7,4%] en PI vs. 0 [0%] en grupo ACV), antecedentes de epilepsia (cuatro [14,8%] en PI vs. dos [1,6%] en ACV) y puntuación de NIHSS menor a cuatro (21 [80,8%] en PI vs. 75 [58,6%] en ACV). La presencia de síntomas sensitivos aislados al momento del ingreso mostró una tendencia a presentar diferencia significativa entre los grupos (cuatro [14,8%] en grupo PI vs. cinco [3,9%] en grupo ACV).
Resultados según grupo de ACV o PI
| Variables | PI | ACV | p | ||||
|---|---|---|---|---|---|---|---|
| N° | % | Total | N° | % | Total | ||
| Sexo masculino | 11 | 40,7 | 27 | 90 | 70,3 | 128 | 0,0034 |
| Nivel educativo | |||||||
| Solo estudios primarios | 8 | 33,3 | 24 | 67 | 55,8 | 120 | 0,0440 |
| Hasta nivel secundario | 14 | 58,3 | 24 | 46 | 38,3 | 120 | 0,0696 |
| Estudio superior* | 2 | 8,3 | 24 | 7 | 5,8 | 120 | 0,6453 |
| Tabaquismo | 10 | 38,5 | 26 | 58 | 45,7 | 127 | 0,5004 |
| Chagas* | 3 | 11,1 | 27 | 32 | 25,2 | 127 | 0,1347 |
| Hipertensión | 7 | 25,9 | 27 | 95 | 74,2 | 128 | 0,0001 |
| Diabetes* | 4 | 23,5 | 27 | 36 | 28,1 | 128 | 0,2254 |
| Infarto cardíaco* | 0 | 0,0 | 27 | 11 | 8,6 | 128 | 0,2137 |
| Fibrilación auricular* | 2 | 7,4 | 27 | 19 | 14,8 | 128 | 0,3745 |
| Dislipemia | 18 | 69,2 | 26 | 107 | 84,9 | 126 | 0,0866 |
| Ausencia de parálisis facial | 20 | 74,1 | 27 | 38 | 29,7 | 128 | 0,0001 |
| Ausencia de fa | 25 | 92,6 | 27 | 102 | 79,7 | 128 | 0,1132 |
| Edad menor a 50 años | 9 | 33,3 | 27 | 14 | 10,9 | 128 | 0,0029 |
| Presión sistólica menor 150 ingreso | 21 | 80,8 | 26 | 69 | 53,9 | 128 | 0,0113 |
| Antecedentes de convulsiones* | 5 | 18,5 | 27 | 1 | 0,8 | 128 | 0,0006 |
| Síntomas sensitivos aislados* | 4 | 14,8 | 27 | 5 | 3,9 | 128 | 0,0500 |
| Afasia* | 3 | 11,1 | 27 | 6 | 4,7 | 128 | 0,2985 |
| Disfagia* | 2 | 7,4 | 27 | 13 | 10,2 | 128 | 0,7449 |
| Alteración de la conciencia al ingreso | 7 | 25,9 | 27 | 8 | 6,3 | 128 | 0,0017 |
| Limitación para la mirada horizontal* | 1 | 3,7 | 27 | 10 | 7,8 | 128 | 0,6905 |
| Crisis convulsivas al ingreso* | 2 | 7,4 | 27 | 0 | 0,0 | 128 | 0,0294 |
| Antecedentes de epilepsia* | 4 | 14,8 | 27 | 2 | 1,6 | 128 | 0,0088 |
| Antecedentes de migraña | 6 | 22,2 | 27 | 15 | 11,7 | 128 | 0,1473 |
| Antecedentes de patología psiquiátrica* | 4 | 14,8 | 27 | 10 | 7,8 | 128 | 0,2688 |
| Antecedentes de demencia* | 2 | 7,4 | 27 | 4 | 3,1 | 128 | 0,5910 |
| Estrés en las últimas semanas (pregunta) | 18 | 69,2 | 26 | 81 | 67,5 | 120 | 0,8640 |
| Abuso (pregunta)* | 3 | 11,5 | 26 | 17 | 14,8 | 115 | 0,7677 |
| PHQ | |||||||
| 0 a 6 | 10 | 43,5 | 23 | 63 | 62,4 | 101 | 0,0965 |
| 7 a 27 | 13 | 56,5 | 23 | 38 | 37,6 | 101 | 0,0965 |
| NIHSS | |||||||
| < 4 | 21 | 80,8 | 26 | 75 | 58,6 | 128 | 0,0334 |
| 5 a 25 | 5 | 19,2 | 26 | 53 | 41,4 | 128 | 0,0334 |
ACV: accidente cerebrovascular; PHQ: Depression Patient Health Questionnaire; NIHSS: National Institutes of Health Stroke Scale.
Se resaltan en negrita los valores de p < 0,05.
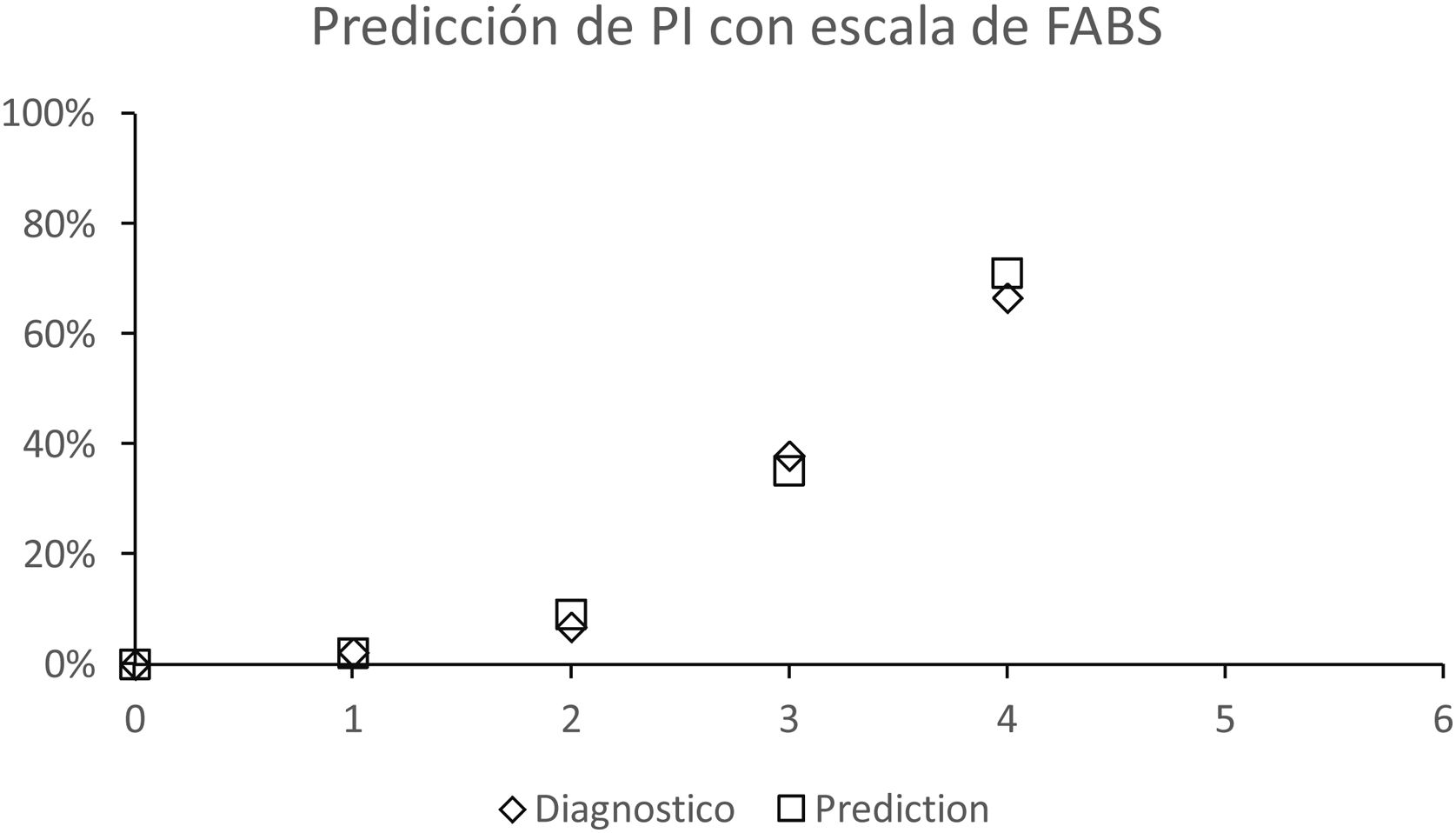
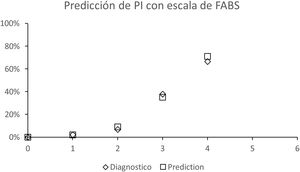
En cuanto al análisis de los datos obtenidos con la escala de FABS (tabla 2), se realizó un análisis de regresión logística para determinar qué probabilidad de PI tenían los pacientes según su puntaje en la escala de FABS. Los datos obtenidos se ajustan correctamente a los valores esperados según nuestro modelo de predicción (fig. 1), estimando a través de este medio, que una puntuación de FABS de 0 se asoció con 0% de probabilidad de PI, la puntuación de uno con un 2% de probabilidad, la puntuación de dos, con un 7%, tres puntos correspondieron a un 38% y cuatro puntos correspondieron a un 67% de probabilidad de PI. No contamos en nuestro estudio con casos que puntuaran FABS de cinco o seis para establecer predicciones con estos valores.
DiscusiónLa evaluación por un neurólogo especializado es esencial en el sector de urgencias para diferenciar pacientes con ACV de PI. Sin embargo, esta tarea es en muchas ocasiones difícil y deben recurrirse a exámenes complementarios para lograr la distinción. Resulta de importancia conocer las variables que más frecuentemente se asocian con estos simuladores para facilitar el diagnóstico diferencial entre ellas. Sin embargo, la aplicación de trombólisis endovenosa a pacientes que cursan un PI tiene relativamente bajo riesgo de complicaciones20, por lo que se recomienda en guías de práctica clínica y revisiones4,7, la aplicación del tratamiento en lugar de posponer el mismo ante la sospecha de un cuadro cerebrovascular, ya que el beneficio potencial de tratar un paciente con ACV sobrepasa el riesgo potencial de tratar un paciente con un simulador de ictus. Sería de utilidad conocer a través de un estudio clínico apropiadamente diseñado, si ante pacientes con sospecha de PI y que puntúen elevado en la escala de FABS, podría plantearse la realización de RMN con difusión en lugar de TAC, siempre y cuando estuviera disponible para disminuir la tasa de trombolización a pacientes que no se encuentren cursando un ACV.
Este es el primer estudio de Salta que describe las características de los pacientes con diagnóstico de PI. En nuestro análisis observamos que puntuaciones de FABS de cuatro puntos correspondieron a un 67% de probabilidad de PI y que esta escala se adapta correctamente al modelo de predicción establecido mediante análisis estadístico. Dentro de las variables que componen la escala de FABS, las que fueron más significativas en la distinción de las dos patologías fueron ausencia de parálisis facial y antecedentes de convulsiones, seguidas de edad menor a 50 años, TA sistólica al ingreso menor a 150 mmHg y síntomas sensitivos aislados, la cual mostró una tendencia. En nuestro estudio, el factor «ausencia de fibrilación auricular» no mostró diferencia significativa en la distinción entre ACV y PI. La escala de FABS ha sido validada por otros estudios15, donde de manera similar se ha podido establecer una relación directa entre puntaje en la escala y la probabilidad de ACV, por lo que esta herramienta debería ser difundida entre los profesionales para el manejo de pacientes con síndrome neurológico agudo.
Otros factores que mostraron diferencia significativa entre ambos grupos en nuestro estudio y, por lo tanto, podrían ser tomados en cuenta en el ámbito de emergencias para la orientación diagnóstica fueron el sexo femenino, antecedentes de HTA, alteración de la conciencia al ingreso, crisis convulsivas al ingreso, antecedentes de epilepsia y NIHSS menor a cuatro. También se encontró menor nivel educativo en el grupo de stroke, lo cual podría estar relacionado con más factores de riesgo cardiovascular en esta población, tal como se ha encontrado en otros estudios21,22.
Nuestro estudio contó con algunas limitaciones, entre ellas, la falta de pacientes con puntajes de cinco y seis de la escala FABS y el análisis en conjunto de los ACV/AIT, sin poder subclasificar por grupos, lo cual limitó el análisis de datos.
Consideramos necesaria la investigación de calidad sobre factores asociados a PI, para poder predecir con mayor nivel de certeza la presencia de ACV o PI, así como la investigación sobre cambios en el protocolo de estudio (RMN en lugar de TAC) de estos pacientes. Por el momento, sigue recomendándose la realización de trombólisis endovenosa a pacientes con sospecha de ACV, aun si existen dudas sobre un posible PI.
FinanciaciónEl presente estudio no contó con financiación por ninguna entidad. Los gastos relacionados a la investigación fueron solventados por los autores.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.