La hipertensión intracraneal idiopática, también conocida como pseudotumor cerebri (PC), es un síndrome clínico caracterizado por la elevación de la presión intracraneal sin evidencia clínica, radiológica o bioquímica de patología intracraneal. Se han descrito asociaciones con algunas enfermedades como el lupus eritematoso sistémico (LES).
Se presenta un caso de PC asociado a LES. Mujer de 38 años con diagnóstico de LES con afectación cutánea, articular y mucosa y cefaleas tipo migraña sin aura que acude por dolor punzante hemicraneal que no responde a analgesia y pérdida de campo visual en el ojo derecho junto con dolor retroocular.
Destaca edema de papila bilateral en la exploración. Las pruebas de imagen resultaron normales, y en el líquido cefalorraquídeo encontramos una presión de apertura elevada. Se pauta tratamiento con corticoides y acetazolamida durante 7 días, con mejoría de los síntomas.
El PC es una complicación rara en LES. Existen factores predisponentes como la anemia, la hipertensión y posiblemente una situación de hipercoagulabilidad. La respuesta a corticoides es inmediata. El pronóstico es similar a pacientes sin LES.
Idiopathic intracranial hypertension, also known as pseudotumor cerebri, is a clinical syndrome characterized by elevated intracranial pressure without clinical, radiological or biochemical intracranial pathology. Associations have been described with some diseases like SLE.
A case of SLE associated with Pseudotumor Cerebri as a rare cause. 38 year old woman with SLE with skin involvement, joint and mucosal and migraine headaches without aura that goes by hemicranial stabbing pain that is unresponsive to analgesia and visual field loss in right eye with retroorbital pain. Stresses bilateral papilledema on examination. Imaging tests are normal, and CSF opening pressure are high. It guideline treatment with corticosteroids and acetazolamide for 7 days, with improvement of symptoms.
Pseudotumor cerebri is a rare complication of SLE. There are predisposing factors such as anemia, hypertension and possibly a hypercoagulable state. The response to corticosteroids is immediate. The prognosis is similar to patients without SLE.
El pseudotumor cerebri (PC) se incluye entre una de las múltiples manifestaciones del lupus eritematoso sistémico (LES).
Los primeros casos de PC fueron descritos por Quinke en 1893. Se trata de un síndrome complejo definido por los criterios de Dandy caracterizados por la presencia de hipertensión intracraneal en ausencia de lesiones ocupantes de espacio o hidrocefalia, con normalidad del LCR (excepto por aumento de la presión), en pacientes conscientes y orientados y con exploración neurológica normal (salvo parálisis del VI par craneal).
En 1968 Bettman et al fueron los primeros en definir un caso de LES y PC1. Se trata de una complicación poco frecuente; según algunos trabajos revisados la prevalencia del PC asociado a LES es de 1-1,9 por 100.000. La mayoría de pacientes responden favorablemente al tratamiento con corticoides como único o como coadyuvante junto con otros tratamientos, lo cual sugiere que los corticoides no son la causa de PC en estos pacientes2. Aproximadamente el 60% de los pacientes presentan anticuerpos antifosfolípido. Los anticuerpos anticardiolipina están relacionados con la disfunción cognitiva, lo que sugiere un mecanismo relacionado con la patogenicidad del anticuerpo y no únicamente un mecanismo trombótico3.
En 1999 el American College of Rheumatology (ACR) publicó los criterios de la afectación del SNC en el LES. El PC no fue incluido posiblemente por su baja frecuencia y su relación poco clara con el LES4.
En este artículo presentamos un caso de LES asociado a PC.
Caso clínicoPaciente mujer de 38 años admitida en nuestro hospital por un cuadro de déficit visual asociado a cefalea. En cuanto a sus antecedentes personales destacan el diagnóstico de lupus eritematoso sistémico (LES) 12 años antes, con afectación articular, cutánea y mucosa (con estudio de anticuerpos antinucleares [ANA] y anti-ADN positivos y anticuerpos anticardiolipina negativos) en tratamiento con sulfato de hidroxicloroquina y corticoides y cefalea recurrente tipo migraña sin aura de alta frecuencia. Acude al hospital por un cuadro de dolor punzante hemicraneal derecho que no responde a analgesia habitual y pérdida del campo visual en el ojo derecho, junto con dolor retroocular.
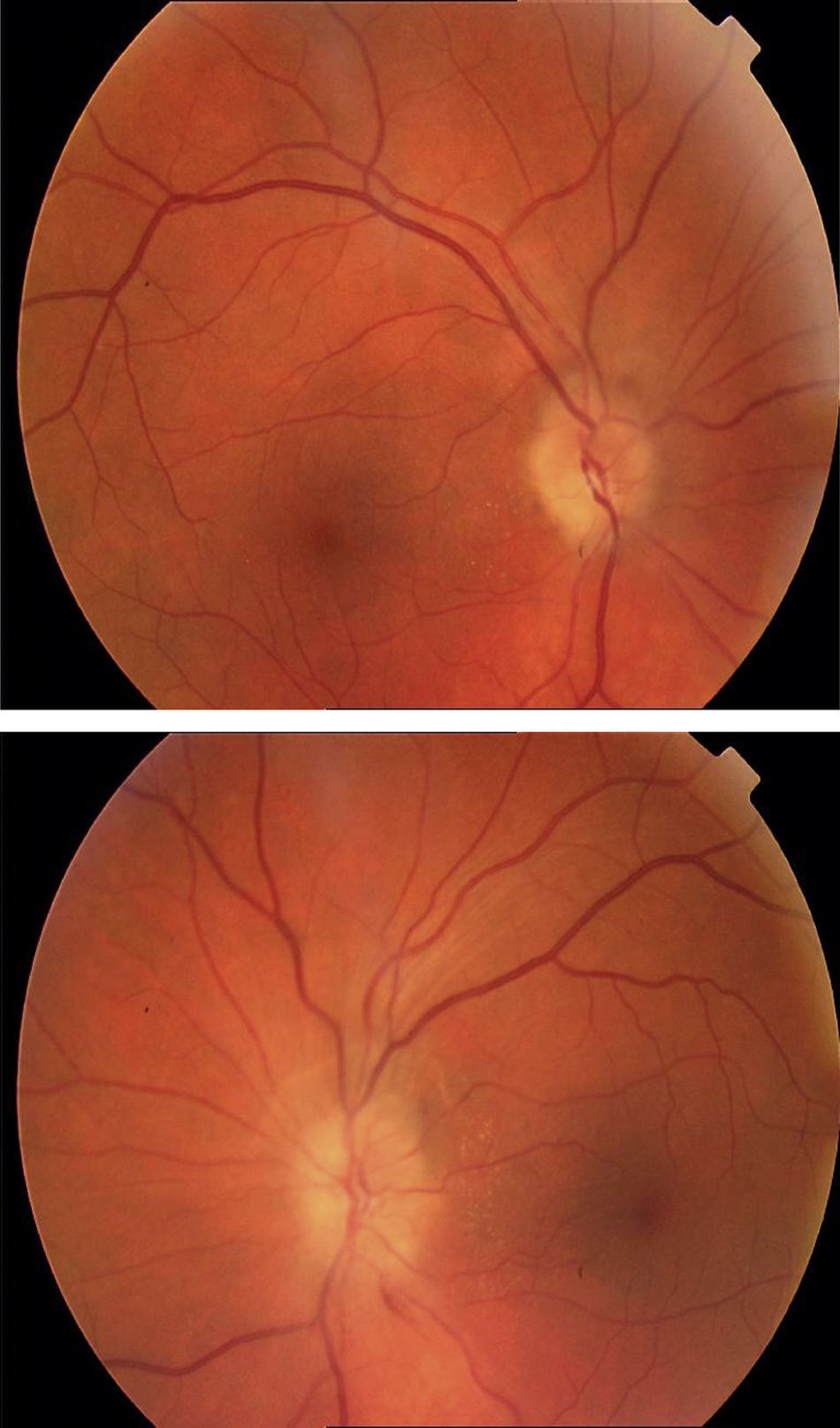
La exploración sistémica y las constantes vitales fueron normales. En la exploración destaca edema de papila bilateral, con hemorragias en astilla en la región parapapilar nasal del ojo izquierdo, siendo el resto normal (fig. 1).
En Urgencias se realizó TC de cráneo, que resultó normal, y punción lumbar, que mostró una presión de apertura de 310mm Hg, con valores normales en la bioquímica.
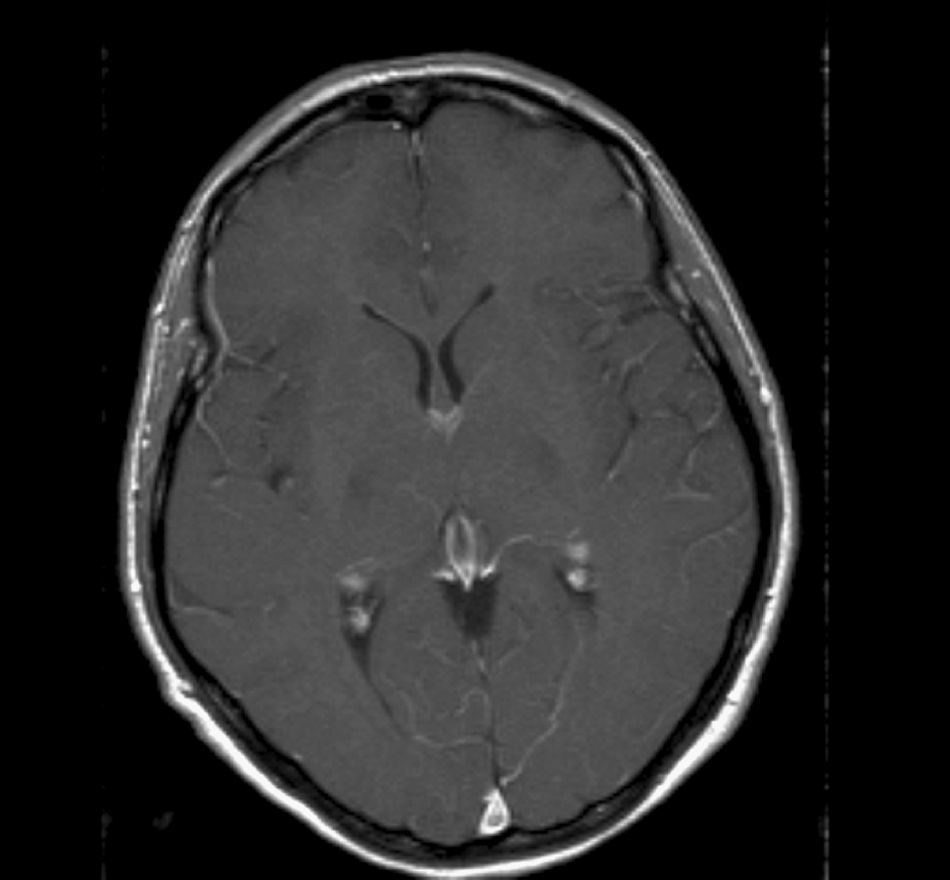
Los estudios analíticos que incluyeron analítica básica, ANA, ENA, diversas serologías (VIH, LUES), pruebas tiroideas, C3 y C4 y VSG resultaron normales. Se realizó angio-RMN de cráneo para el estudio de senos venosos que no mostró ninguna alteración (fig. 2).
Ante el diagnóstico de PC se inició tratamiento con acetazolamida y corticoides que mantuvo durante 7 días. Las alteraciones visuales y la cefalea mejoraron en 48 horas. Se realizó punción lumbar tras 10 días de tratamiento, que mostró normalización en los valores de presión de apertura (110mm Hg). A las 24 horas de la realización de la punción lumbar la paciente desarrolló un síndrome pospunción, caracterizado por cefalea intensa desencadenada con bipedestación y náuseas, que mejoró con hidratación y teofilina.
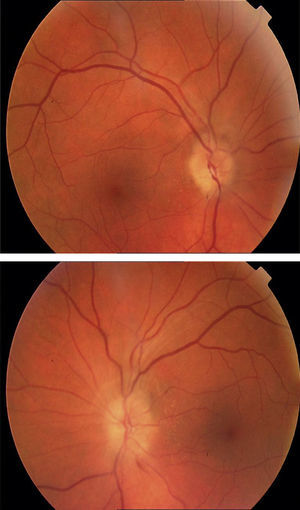
En las 48 horas posteriores al alta la paciente presentó un cuadro de diplopía secundario a una pseudoparálisis del VI par craneal por hipotensión licuoral. En ese momento se volvió a realizar RMN de cráneo que no mostró alteraciones. Respondió favorablemente a analgesia y teofilina durante 10 días. La evolución posterior ha sido muy favorable, sin nuevos episodios similares (fig. 3).
DiscusiónEl PC se define como un síndrome de elevación de la presión intracraneal, sin evidencia clínica, de laboratorio o de pruebas radiólogicas de ninguna lesión o hidrocefalia. Los criterios fueron definidos por Dandy y son los siguientes: el primero, el paciente debe estar consciente y alerta; el segundo describe la presencia de signos y síntomas de hipertensión intracraneal idiopática; el tercero, exploración neurológica normal, salvo parálisis del VI par craneal; y el cuarto LCR normal, salvo por aumento de la presión de apertura (> 20cm H2O en sujetos normales y > 25 en obesos); el quinto, neuroimagen sin alteraciones y el sexto ausencia de otra causa de hipertensión intracraneal.
En la literatura descubrimos pocos casos de PC asociados a LES. En algunas series publicadas la edad al diagnóstico es a los 23 años, con predominio femenino (9:5-1). La cefalea sigue siendo el síntoma más frecuente, siguiéndole en frecuencia la diplopía. En un 60% de los pacientes con LES se demuestra un estado de hipercoagulabilidad. Los pacientes suelen seguir tratamiento con corticoides, y en algún caso se asocian inhibidores de la anhidrasa carbónica. La complicación más frecuente es la pérdida de agudeza visual5. En cuanto al pronóstico parece no existir un curso evolutivo significativamente diferente a la hipertensión intracraneal de causa idiopática2.
Se cree que la relación entre PC y LES debe ser más que coincidental, especialmente comparada con la incidencia y prevalencia bastante menor de LES en la población general. Aunque en algún caso el estado de hipercoagulabidad del LES, que podría producir trombosis de senos venosos, podría ser un factor causal en el LES, en nuestro caso no se evidencia trombosis de senos. Se recomienda en todos los pacientes con LES y clínica de posible PC la realización de RMN cerebral para descartar esta entidad. Se postula asimismo que la retirada de corticoides en el tratamiento del LES puede ser un factor desencadenante en el PC6.
ConclusionesEl PC es una de las múltiples manifestaciones de LES. La retirada de corticoides en el LES puede ser un factor precipitante en el desarrollo del LES más que por la evolución de la propia enfermedad. El estado de hipercoagulabilidad en algunos pacientes con LES puede producir trombosis de senos venosos como mecanismo adicional de hipertensión intracraneal.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.