En los últimos años la distribución de subtipos de accidente cerebrovascular (ACV) se ha modificado. El control de factores de riesgo (FR) y nuevas terapias pudieron influir en ello. Nuestro objetivo fue describir características y subtipos etiológicos de una población de pacientes con ACV isquémico en el último período y compararlas con datos de un estudio similar realizado en la misma institución hace 20 años.
Materiales y métodosEstudio retrospectivo. Revisión de historias de pacientes con ACV admitidos en un hospital público de la Ciudad de Buenos Aires; período enero/2015 a marzo/2019. Se consideraron datos demográficos, FR, subtipo de ACV y tratamiento. Los resultaron fueron comparados con un estudio del período julio/1997 a marzo/1999.
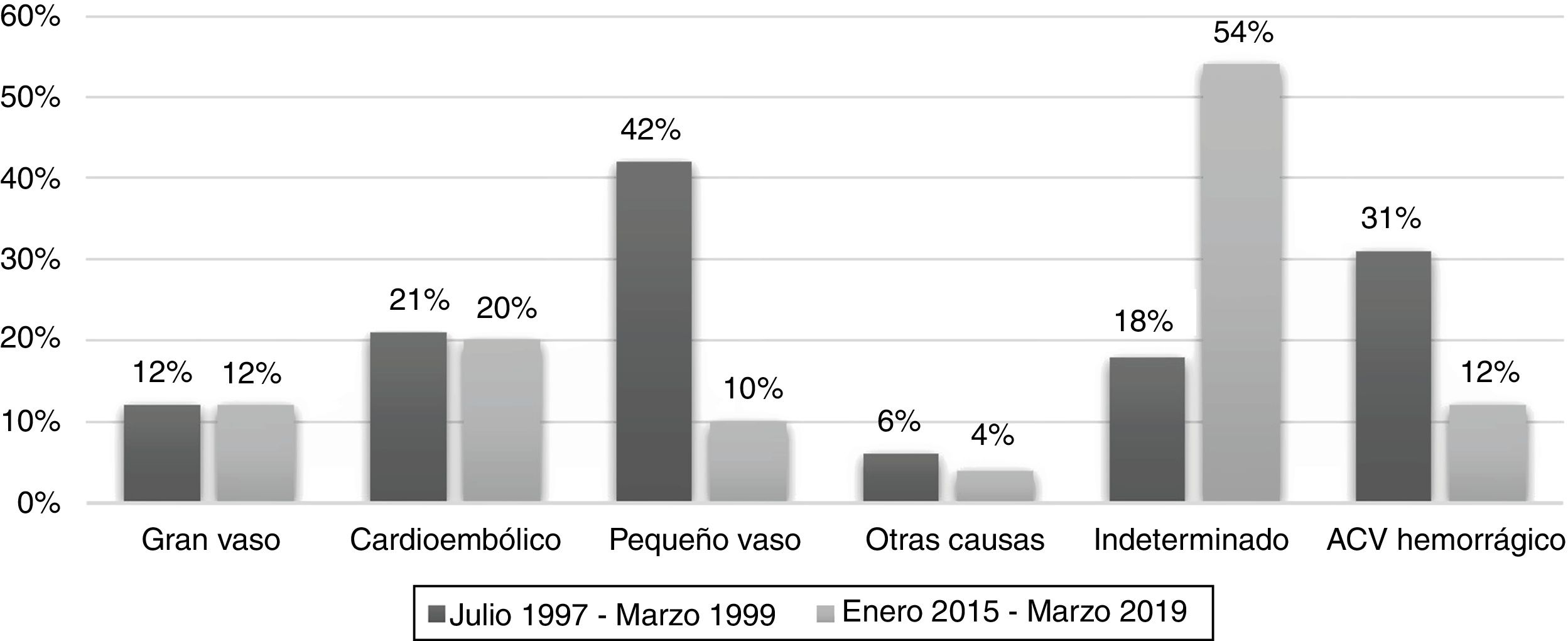
ResultadosDe 549 pacientes analizados, 445 fueron isquémicos. Media de edad: 66±15 años. Varones 60%. FR más frecuentes: hipertensión arterial (65%), diabetes (22%), tabaquismo (22%). Etiología: 54% indeterminado (46% estudios incompletos), 20% cardioembólico, 12% gran vaso, 10% pequeño vaso, 4% otras causas. Comparativamente con el período anterior, la hipertensión arterial continúa siendo el FR principal. Aumentó la proporción de ACV de etiología indeterminada y disminuyó pequeño vaso.
ConclusionesLas características demográficas de nuestra población no se han modificado. La reducción en la frecuencia de ciertos FR, principalmente de la hipertensión arterial, podría relacionarse con la menor proporción de enfermedad de pequeño vaso. La etiología indeterminada por estudios incompletos ha aumentado, quizás por un sesgo de la población, dado que el centro recibe pacientes que después del tratamiento agudo son contrarreferidos.
In the last few years, the distribution of cerebrovascular disease subtypes has changed. Risk factors control and new available therapies might have been involved. Our goal was to describe certain characteristics and subtypes of a population that had an ischemic stroke in the last period of time and to compare our results with those obtained in a similar designed study at the same institution 20 years ago.
MethodsRetrospective study. Clinical history revision of patients that had a cerebrovascular disease and were admitted into the stroke unit, neurology ward and outpatient department of a public hospital of Buenos Aires City, from January 2015 to March 2019. Demographic features, risk factors, stroke subtype and provided treatment were considered. Results were compared with those of a similar study from July 1997 to March 1999.
ResultsOf 549 analyzed patients, 445 were ischemic. Mean age: 66±15 years. Men: 60%. Most frequent risk factors: hypertension (65%), diabetes (22%), smoking (22%). Etiology: 54% undetermined (46% incomplete studies), 20% cardioembolism, 12% large-artery atherosclerosis, 10% small-artery occlusion, 4% determined. Compared to the previous period, hypertension remains the main risk factor. We found an increase of undetermined stroke (18% to 54%) and a reduction of small-artery disease (42% to 10%).
ConclusionsThe demographic characteristics of our population has not changed. The reduction of the frequency of certain risk factors, mainly hypertension, could be related to the lower proportion of small vessel disease. The undetermined etiology due to incomplete studies has increased, perhaps due to a population bias, given that the center receives patients who, after acute treatment, are counter-referred.
El accidente cerebrovascular (ACV) es una de las enfermedades más prevalentes en el ámbito de la neurología. Es la tercera causa de muerte más importante en occidente y la primera de discapacidad en adultos1. En un trabajo realizado en nuestra institución en el año 2001, la etiología preponderante según la clasificación Trial of ORG 10172 in acute stroke treatment (TOAST)2 ha sido el pequeño vaso. En el actual proyecto se plantean algunas hipótesis respecto al posible cambio de distribución de las etiologías en nuestra población en los últimos años, y la posibilidad de que el mejor control de factores de riesgo cardiovascular haya ejercido influencia en este cambio.
El objetivo del presente trabajo es realizar una comparación utilizando las mismas variables que en el 2001 (características demográficas, factores de riesgo cardiovascular, clasificación de etiologías según TOAST), para verificar nuestras hipótesis iniciales.
Materiales y métodosSe trata de un estudio retrospectivo en el que se realizó la revisión de la base de datos de los pacientes admitidos en la Unidad de ACV, sala de neurología y consultorio de seguimiento de pacientes con ACV de un hospital general de agudos de la Ciudad Autónoma de Buenos Aires, en el período comprendido entre enero del 2015 y marzo del 2019. Se consideraron datos demográficos, factores de riesgo cardiovascular, severidad clínica según la escala National Institutes of Health Stroke Scale (NIHSS), metodología diagnóstica, subtipo de ACV según la clasificación TOAST, tratamiento al alta y terapia de reperfusión endovenosa. Los resultados obtenidos se compararon con un estudio similar realizado en la misma institución durante el período comprendido entre julio de 1997 y marzo de 19993. Al tratarse de un estudio retrospectivo de revisión de historias clínicas de pacientes, no se requirió la firma del consentimiento informado por parte de los mismos.
El Hospital General de Agudos J. M. Ramos Mejía es un hospital público general de agudos que provee atención a una población cercana a 300.000 personas dentro de su área programática en la Ciudad Autónoma de Buenos Aires. También recibe pacientes derivados de otros hospitales de la ciudad a través del sistema de emergencias único denominado SAME. En este trabajo se han incluido a todos los pacientes que llegaron al nosocomio, a través del servicio de guardia o de consultorios externos de enfermedades cerebrovasculares, derivados o no de otro centro de salud, sin distinción de cobertura médica o estatus socioeconómico. A aquellos pacientes admitidos por un ACV en etapa aguda, se les realizaron distintos exámenes complementarios: laboratorio general, electrocardiograma (ECG) inicial, tomografía axial computarizada (TAC) de encéfalo sin contraste, y en algunos casos se completó el estudio con resonancia magnética nuclear (RMN) de encéfalo con angiografía por RMN de vasos intracraneales y extracraneales, ecocardiograma transtorácico (ETT), ecocardiograma transesofágico (ETE), ecografía doppler de vasos de cuello (DVC) y Holter ECG de 24 h. Todos los pacientes fueron evaluados por 2 neurólogos, uno de ellos entrenado en el área de ACV. Se registraron variables demográficas, antecedentes patológicos incluyendo factores de riesgo cardiovascular y severidad clínica de acuerdo a la escala NIHSS, tratamiento de reperfusión endovenosa, grado de discapacidad y tratamiento antitrombótico al alta.
De un total de 577 pacientes registrados en la base de datos, se consideraron 549, dado que el resto presentaba datos incompletos. De estos 549 pacientes, 445 pacientes tuvieron un ACV isquémico, y sobre esta población se realizó el análisis de los datos.
Definición de subtipos de ACVEl ACV fue definido de acuerdo al criterio actualizado de la AHA/ASA4. Se diferenció el ACV hemorrágico del isquémico a partir de la TAC de encéfalo. Los ACV isquémicos fueron clasificados según el criterio TOAST2 en: ateroesclerosis de gran vaso, cardioembolia, oclusión de pequeño vaso (lacunar), ACV de otras etiologías determinadas y de origen indeterminado. En estos últimos se incluyeron aquellos cuyos estudios complementarios no estaban completos, aquellos con estudios negativos y aquellos que presentaban 2 o más causas posibles.
Definiciones de factores de riesgo cardiovascularLa hipertensión arterial fue definida como tal en aquellos pacientes que realizaban tratamiento antihipertensivo o tuvieron 2 registros mayores a 140/90mmHg en dos ocasiones separadas, fuera del período agudo. El enolismo se definió como la ingesta mayor a 50 g de alcohol por día (equivalente a 500ml de vino, 1000ml de cerveza o más de 5 unidades de licor). Tabaquismo se consideró al consumo de más de 10 cigarrillos por día. La diabetes se definió como antecedente referido por el paciente, si recibía tratamiento o si se registraba una glucemia mayor a 200mg/dl durante la internación más allá del período agudo. La hipercolesterolemia se definió como colesterol mayor a los 200mg/dl.
Análisis estadísticoLos programas SPSS versión 22 y hojas de cálculo de Google fueron usados para el análisis y reordenamiento de datos. En el análisis univariable de datos continuos, la prueba t de Student fue utilizada para el análisis de medias y desvíos estándar (DS) y la prueba U de Mann-Whitney para análisis de medianas y rangos intercuartílicos (RIC). Las variables categóricas fueron resumidas como frecuencias y porcentajes y analizadas utilizando el test de X2 y el test exacto de Fisher. El nivel de significación tomado para el análisis estadístico fue de p<0,05.
ResultadosDe un total de 549 pacientes analizados, 445 (81%) presentaron ACV isquémico, y el resto (104; 19%) se distribuyeron entre: accidente isquémico transitorio (AIT) (37; 7%), trombosis de senos venosos (3; 0,5%), ACV hemorrágico (53; 9,5%) y hemorragia subaracnoidea (11; 2%).
Datos demográficos y factores de riesgo cardiovascularDe los 445 pacientes estudiados, 268 (60%) eran de sexo masculino. La media de edad fue de 66±15 años.
El factor de riesgo cardiovascular predominante fue la hipertensión arterial (HTA) (65%). Siguieron en frecuencia la diabetes (22%), el tabaquismo (22%) y la dislipemia (22%). Si se analiza independientemente cada subtipo de ACV, se observa que, con la excepción de las otras causas, la HTA fue el factor de riesgo principal en todos los casos. Además, se destaca la dislipemia (24%) en el gran vaso, la diabetes y la dislipemia en el pequeño vaso (31% ambos), las arritmias (57%) y otras cardiopatías (20%) en la cardioembolia, y el tabaquismo tanto en las otras causas (39%) como en los de causa indeterminada (27%) (tabla 1).
Factores de riesgo según total de ACV y subtipos
| Subtipo de ACV | |||||||
|---|---|---|---|---|---|---|---|
| FRCV | Total ACV isquémico | Gran vaso | Pequeño vaso | Cardioembolia | Otras causas | Indeterminado | ACVhemorrágico |
| n | 445 | 54 | 45 | 91 | 18 | 237 | 53 |
| HTA | 288 (65) | 33 (61) | 30 (86) | 62 (68) | 5 (28) | 158 (67) | 32 (60) |
| Diabetes | 96 (22) | 8 (15) | 11 (31) | 9 (10) | - | 58 (24) | 7 (13) |
| TBQ | 99 (22) | 8 (15) | 6 (17) | 14 (15) | 7 (39) | 64 (27) | 7 (13) |
| Dislipemia | 98 (22) | 13 (24) | 11 (31) | 12 (13) | 2 (11) | 60 (25) | 6 (11) |
| FA/AA | 78 (18) | - | - | 52 (57) | - | 6 (3) | 2 (4) |
| CI | 41 (9) | 4 (7) | 2 (6) | 18 (20) | - | 17 (7) | 3 (6) |
| IC | 31 (7) | 1 (2) | 1 (3) | 18 (20) | - | 11 (5) | 2 (4) |
| Migraña | 8 (2) | - | - | 2 (2) | - | 6 (3) | - |
| Enolismo | 55 (12) | 3 (6) | 5 (14) | 12 (13) | 3 (17) | 32 (14) | 2 (4) |
| ACV/AITprevio | 78 (18) | 9 (17) | 5 (14) | 16 (18) | 3 (17) | 45 (19) | 10 (19) |
| SAHOS | 47 (11) | 2 (4) | 5 (14) | 17 (19) | 1 (6) | 22 (9) | 5 (9) |
ACV/AIT:accidente cerebrovascular/accidente isquémico transitorio; CI:cardiopatía isquémica; FA/AA:fibrilación auricular/aleteo auricular; FRCV:factores de riesgo cardiovascular; HTA:hipertensión arterial; IC:insuficiencia cardíaca; SAHOS:síndrome de apnea/hipopnea obstructiva del sueño; TBQ:tabaquismo.
Los números entre paréntesis corresponden a porcentajes.
La mediana de escala NIHSS al ingreso fue de 5 puntos (RIC: 2-10). La mediana de la escala de Rankin modificada (mRS) al alta fue de 2.
Del total de pacientes que se presentaron como ACV isquémico (445), de acuerdo a la clasificación TOAST, el subtipo más frecuente fue de origen indeterminado (54%), la mayor parte (46%) por falta de estudios, un 6% por estudios negativos y un 2% por dos o más causas posibles. De la población restante, en orden decreciente, un 20% fue de origen cardioembólico, un 12% por patología de gran vaso, un 10% por enfermedad de pequeño vaso y un 4% por otras causas (tabla 2). Dentro de las otras causas, las más frecuentes fueron: disección arterial, trombofilias (incluido síndrome antifosfolipídico), foramen oval permeable y consumo de cocaína.
Subtipos de ACV. Estudios complementarios y tratamientos realizados
| Etiologías según TOAST, n (%) | Total de casos (n=445) |
|---|---|
| Gran vaso | 54 (12) |
| Pequeño vaso | 45 (10) |
| Cardioembolia | 91 (20) |
| Otras causas | 18 (4) |
| Indeterminados | 237 (54) |
| Estudios realizados, n (%) | |
| TAC | 419 (94) |
| ECG | 423 (95) |
| ETT | 226 (51) |
| ETE | 19 (4) |
| DVC | 104 (23) |
| RMN | 189 (42) |
| Angio-RMN | 153 (34) |
| Angiografía digital | 9 (2) |
| Holter ECG | 61 (14) |
| Tratamiento, n (%) | |
| Tratamiento con rtPA | 98 (8,5) |
| Tratamiento al alta | |
| Antihipertensivos | 315 (71) |
| Antiagregantes | 395 (89) |
| Anticoagulantes | 41 (9) |
| Estatinas | 423 (95) |
| Hipoglucemiantes | 65 (15) |
Angio-RMN:angiografía por resonancia magnética nuclear; DVC:doppler de vasos de cuello; ETE:ecocardiograma transesofágico; ETT:ecocardiograma transtorácico; RMN:resonancia magnética nuclear; rtPA:activador tisular del plasminógeno recombinante (siglas en inglés); TAC:tomografía axial computarizada.
Los números entre paréntesis corresponden a porcentajes.
Dentro de los estudios diagnósticos realizados, casi la totalidad de los pacientes tenían TAC de encéfalo sin contraste (94%) y ECG (95%), mientras que en 51% se realizó un ETT, 4% un ETE, 23% un DVC y 42% una RMN de encéfalo. Solo 9 pacientes fueron sometidos a angiografía digital. En 61 (14%) se realizó Holter ECG de 24 h. Un total de 98 pacientes (8,5%) recibieron tratamiento de reperfusión con rTPA intravenoso. Al alta hospitalaria, el 89% de los pacientes fue antiagregado, el 9% recibió anticoagulación y el 95% recibió estatinas (tabla 2).
Análisis comparativo con el período anteriorComparando estos resultados con aquellos obtenidos en el lapso anterior, se observa que en el total de los pacientes sigue predominando el sexo masculino (59% vs. 60%) con media de edad similar (62 vs. 65 años). En cuanto a los factores de riesgo cardiovascular, la HTA continúa ocupando el primer lugar (73% vs. 65%), aunque en menor proporción, y ha disminuido la proporción de tabaquismo (44% vs. 22%), diabetes (25% vs. 22%) y dislipemia (29% vs. 22%). También disminuyeron la cardiopatía isquémica (18% vs. 9%) y el enolismo (30% vs. 12%) (tabla 3). No fue posible la comparación de otros factores como migraña, insuficiencia cardiaca, ACV o AIT previo y SAHOS, por no haber sido analizados dichos factores en el estudio anterior.
Comparación de factores demográficos y de riesgo cardiovascular entre ambos períodos
| Período | 1997/1999 | 2015/2019 |
|---|---|---|
| n (total de eventos vasculares) | 361 | 549 |
| Edad promedio (rango) | 62 (19-93) | 65 (18-96) |
| Sexo masculino, n (%) | 214 (59) | 330 (60) |
| Menores de 45 años, n (%) | 42 (12) | 46 (8) |
| n (ACV isquémico), n (%) | 250 | 445 |
| Hipertensión arterial | 182 (73) | 288 (65) |
| Diabetes | 62 (25) | 96 (22) |
| Tabaquismo | 110 (44) | 99 (22) |
| Dislipemia | 73 (29) | 98 (22) |
| FA/AA | 31 (12) | 78 (18) |
| Cardiopatía isquémica | 45 (18) | 41 (9) |
| Insuficiencia cardíaca | - | 31 (7) |
| Migraña | - | 8 (2) |
| Enolismo | 76 (30) | 55 (12) |
| ACV/AIT previo | - | 78 (18) |
| SAHOS | - | 47 (11) |
ACV/AIT:accidente cerebrovascular/accidente isquémico transitorio; FA/AA:fibrilación auricular/aleteo auricular; SAHOS:síndrome de apnea/hipopnea obstructiva del sueño.
Los números entre paréntesis corresponden a porcentajes.
Con respecto a los subtipos, se ha encontrado que aumentó significativamente la proporción de ACV de etiología indeterminada (18% vs. 54%), y hubo un cambio en la distribución de las otras etiologías, a expensas del pequeño vaso que disminuyó de 42% a 10%. La cardioembolia se mantuvo estable (21% vs. 20%), al igual que el gran vaso (12% vs. 12%) y las otras causas (6% vs. 4%). Por otro lado, ha disminuido el porcentaje de ACV hemorrágico (31% vs. 12%) (fig. 1).
DiscusiónHan transcurrido aproximadamente 20 años desde que se realizó un trabajo similar analizando algunas características demográficas, factores de riesgo y distribución de etiologías del ACV isquémico en nuestra población. La hipótesis inicial del presente trabajo fue que probablemente pudieron ocurrir algunos cambios en las características de esta patología en nuestros pacientes y, por dicho motivo, se inició este proyecto intentando poner fin a estas dudas. Han cambiado numerosos elementos en estas últimas dos décadas, probablemente pudieron modificarse las características poblacionales, tanto en lo concerniente a lo demográfico como a los factores de riesgo; se logró la creación de un equipo de asistencia inmediata en agudo (Unidad de ACV), con coordinación de derivaciones a través del sistema de emergencias SAME, y hubo modificaciones en la facilidad para el acceso a determinados recursos5. Un ejemplo es la mayor disponibilidad de terapias como la trombólisis endovenosa, la cual como se ha mencionado fue aplicada al 8,5% de los pacientes.
Además, es ineludible el hecho de que los subtipos etiológicos se han modificado a lo largo de las últimas décadas. Respecto a este punto, un estudio local6 que comparó el cambio de subtipos en los últimos años determinó que ha disminuido el ACV de gran vaso y pequeño vaso, aumentando en contraparte el cardioembolismo y la etiología indeterminada. Esto podría explicarse al menos parcialmente por el mejor control de los factores de riesgo cardiovascular y el aumento en la pesquisa de fibrilación auricular. Un estudio europeo7 demostró una disminución del pequeño vaso y un aumento de la cardioembolia respecto a la Stroke Data Bank, sugiriendo que podrían haber influido sobre este cambio el envejecimiento de los pacientes, el mejor control de la HTA y la mayor detección de arritmias.
En un centro de ACV asiático8, en cambio, se observó una disminución reciente de la patología de gran vaso y de la etiología indeterminada, con un aumento del pequeño vaso, mientras que la causa cardioembólica se mantuvo estable.
En el presente trabajo, se ha constatado que las características demográficas (sexo y edad) se han mantenido en un rango similar. También se observó que la HTA, a pesar de tender a disminuir, continúa siendo el FR principal, y hubo una menor proporción de otros factores de riesgo cardiovascular (tabaquismo, dislipemia, cardiopatía isquémica, enolismo). Esto no coincide totalmente con los últimos estudios de prevalencia de factores de riesgo, conducidos por la Sociedad Argentina de Cardiología y por la Secretaría de Gobierno de Salud/INDEC9,10. La disminución de estos factores de riesgo podría justificar la modificación en la distribución de etiologías. El análisis actual de subtipos muestra que la proporción de ACV indeterminado ha aumentado de forma significativa. Este hallazgo podría explicarse en parte porque desde la creación de la Unidad de ACV se reciben pacientes derivados de otras instituciones en la etapa aguda, que luego retornan a su centro de origen y por dicho motivo no realizan seguimiento ulterior en nuestra institución. Tampoco es posible soslayar el hecho de que muchas veces no se cuenta con los recursos diagnósticos en el período inmediato al evento agudo.
Por otra parte, la patología de pequeño vaso ha disminuido, lo cual podría relacionarse con la menor proporción de ciertos factores de riesgo como la HTA. Hay que tener en cuenta además el sesgo producido por el número elevado de ACV de causa indeterminada, que podría alterar la distribución de etiologías.
Es importante mencionar que el presente trabajo tiene algunas limitaciones. Por ser un estudio retrospectivo basado en una población hospitalaria, no podemos proveer datos sobre incidencia, prevalencia o riesgo atribuible. Además, como ya expusimos, muchos pacientes perdieron seguimiento en nuestra institución, lo cual podría alterar los resultados finales debido al alto porcentaje consecuente de etiología indeterminada.
En conclusión, ha habido un cambio en la distribución de etiologías. Esto podría relacionarse a factores inherentes a la población y otros de diferente índole, como la disponibilidad de recursos y también de logística para el seguimiento. Además, resulta importante considerar el contexto socioeconómico y cultural de la población estudiada. Es necesario mejorar ciertos aspectos como el seguimiento estricto de pacientes contrarreferidos a otros centros y de aquellos que continúan su seguimiento en otros efectores de salud, y habilitar un mayor acceso a los exámenes complementarios. Deberían realizarse estudios comunitarios más ampliados que permitan obtener conclusiones a mayor escala.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nos gustaría dar un especial agradecimiento a todo el equipo médico integrante de la Unidad de ACV (Dra. Laura Caballero, Dra. Julieta Casen, Dr. Ricardo Alonso, Dr. Sergio Scollo, Dr. Carlos Gutiérrez, Dra. Virginia González Quaranta) y al personal de enfermería (Enf. Gloria Romero, Enf. Mariana Dib, Enf. Lucía Franco, Enf. Cristina Benítez, Néstor Pérez, Aux. Pedro Aguilar, Enf. Silvia Parlante, Aux. Luis Palacios, Enf. Norma Cuellar), quienes sostienen el trabajo de la unidad en el día a día.