El accidente cerebrovascular (ACV) en las unidades geriátricas de agudos (UGA) constituye la principal causa de discapacidad catastrófica. Son pocos los estudios que permiten comprender cuáles son los factores relacionados con mortalidad en los pacientes adultos mayores (AM) con ACV. El objetivo es determinar las condiciones clínicas y geriátricas asociadas con mortalidad durante la estancia hospitalaria y al alta en esta población de pacientes.
MétodosEstudio observacional analítico de cohorte retrospectiva. Se incluyeron 243 pacientes de 60 años o más hospitalizados por ACV en una UGA entre 2011 y 2015. Los desenlaces primarios fueron la mortalidad hospitalaria y el riesgo de muerte por ACV después del egreso. Se realizaron análisis de regresión log-binomial bivariable y multivariable para explorar la relación entre variables independientes y la mortalidad hospitalaria. De igual forma se usó la regresión proporcional de Cox para los análisis de sobrevida.
ResultadosEl promedio de edad fue 82±7 años y el 52% eran hombres. La mortalidad hospitalaria estuvo asociada con el índice de Charlson (RR 1,27; IC95% 1,08-1,48; p=0,002), delirium (RR 2,89; IC95% 1,33-6,35; p=0,007), riesgo de broncoaspiración (RR 4,64; IC95% 1,78-12,06; p=0,001) y escala de Barthel <60 al ingreso (RR 3,71; IC95% 1,39-9,88; p=0,008), mientras que el riesgo de muerte después del egreso estuvo asociado con el delirium durante la hospitalización (HR 1,96; IC95% 1,10-3,48; p=0,021) y Barthel <60 al egreso (HR 2,77; IC95% 1,23-6,19; p=0,013).
ConclusiónEl delirium y la dependencia funcional se asocian consistentemente con la mortalidad hospitalaria y el riesgo de muerte después del egreso por ACV en AM atendidos en una UGA.
Cerebrovascular accident (CVA or stroke) in an acute care for the elderly (ACE) unit is the main cause of catastrophic disability. Few studies allow an understanding of the factors related to mortality in older adult (OA) patients with stroke. The objective was to determine the clinical and geriatric conditions associated with mortality during the hospital stay and at discharge in this patient population.
MethodsA retrospective, analytical, observational cohort study. 243 patients aged 60 years or more hospitalized for CVA in an ACE unit between 2011 and 2015 were included. The primary outcomes were hospital mortality and risk of death from stroke after discharge. Bivariate and multivariate log-binomial regression analyses were performed to explore the relationship between independent variables and hospital mortality. Similarly, Cox proportional regression was used for survival analyses.
ResultsThe average age was 82±7 years and 52% belonged to the male gender. Hospital mortality was associated with the Charlson index (RR 1.27, 95% CI 1.08–1.48; p=0.002), delirium (RR 2.89, 95% CI 1.33–6.35; p=0.007), risk for aspiration (RR 4.64, 95% CI 1.78–12.06; p=0.001) and Barthel<60 at admission (RR 3.71, 95% CI 1.39–9.88; p=0.008). While the risk of death after discharge was associated with delirium during hospitalization (HR 1.96, 95% CI 1.10–3.48; p=0.021) and Barthel<60 at discharge (HR 2.77, 95% CI 1.23–6.19; p=0.013).
ConclusionDelirium and functional dependence are consistently associated with hospital mortality and the risk of death after discharge from stroke in OA treated in an ACE unit.
A nivel mundial, el accidente cerebrovascular (ACV) es la segunda causa más común de mortalidad y la primera causa de discapacidad1. En las últimas dos décadas se ha visto un crecimiento exponencial de esta condición en la población de adultos mayores (AM), principalmente en los hombres después de los 74 años, con un incremento cercano al 5% en este grupo etario2.
Algunos estudios han esclarecido los factores clínicos relacionados con mortalidad y pronóstico a corto y largo plazo en pacientes con ACV1–7. Existen hallazgos contradictorios en la literatura en cuanto a la relación con la mortalidad a corto plazo3,6; las condiciones crónicas de salud tales como fibrilación auricular, presentar discapacidad y malnutrición previa al evento han sido descritas, pero con resultados variables4,6–10. Estos factores cambian según el tiempo, la condición clínica que los acompañe (síndromes geriátricos) y el tratamiento que se establezca.
Con el advenimiento de las unidades geriátricas de agudos (UGA) como un modelo de atención integral brindada por equipos interdisciplinarios para AM que requieren manejo intrahospitalario, se han obtenido resultados en salud favorables en el manejo de la enfermedad aguda, disminución de las complicaciones asociadas con la hospitalización, mejoría en el estado funcional, calidad de vida y menor probabilidad de ser ingresado a un hogar geriátrico1,7,11. Sin embargo, aunque su efectividad ha sido demostrada al disminuir varios síndromes geriátricos, es controversial su impacto en la tasa de mortalidad hoy en día2.
Por otro lado, se ha descrito el comportamiento de la mortalidad en AM hospitalizados por ACV12, pero la información sobre los factores determinantes es escasa en las poblaciones atendidas en una UGA, multimórbidas, frágiles y con discapacidades, debido posiblemente a la baja participación de estas en las diferentes investigaciones13. Además, los síndromes geriátricos no han sido adecuadamente caracterizados, por lo tanto, surge la necesidad de investigar este aspecto, lo que permitirá, a través de acciones dirigidas en estudios futuros, mejorar el pronóstico y la calidad de vida de los AM con ACV.
El objetivo de este estudio fue determinar las condiciones clínicas y geriátricas asociadas con mortalidad durante y posteriormente al egreso por ACV en una UGA.
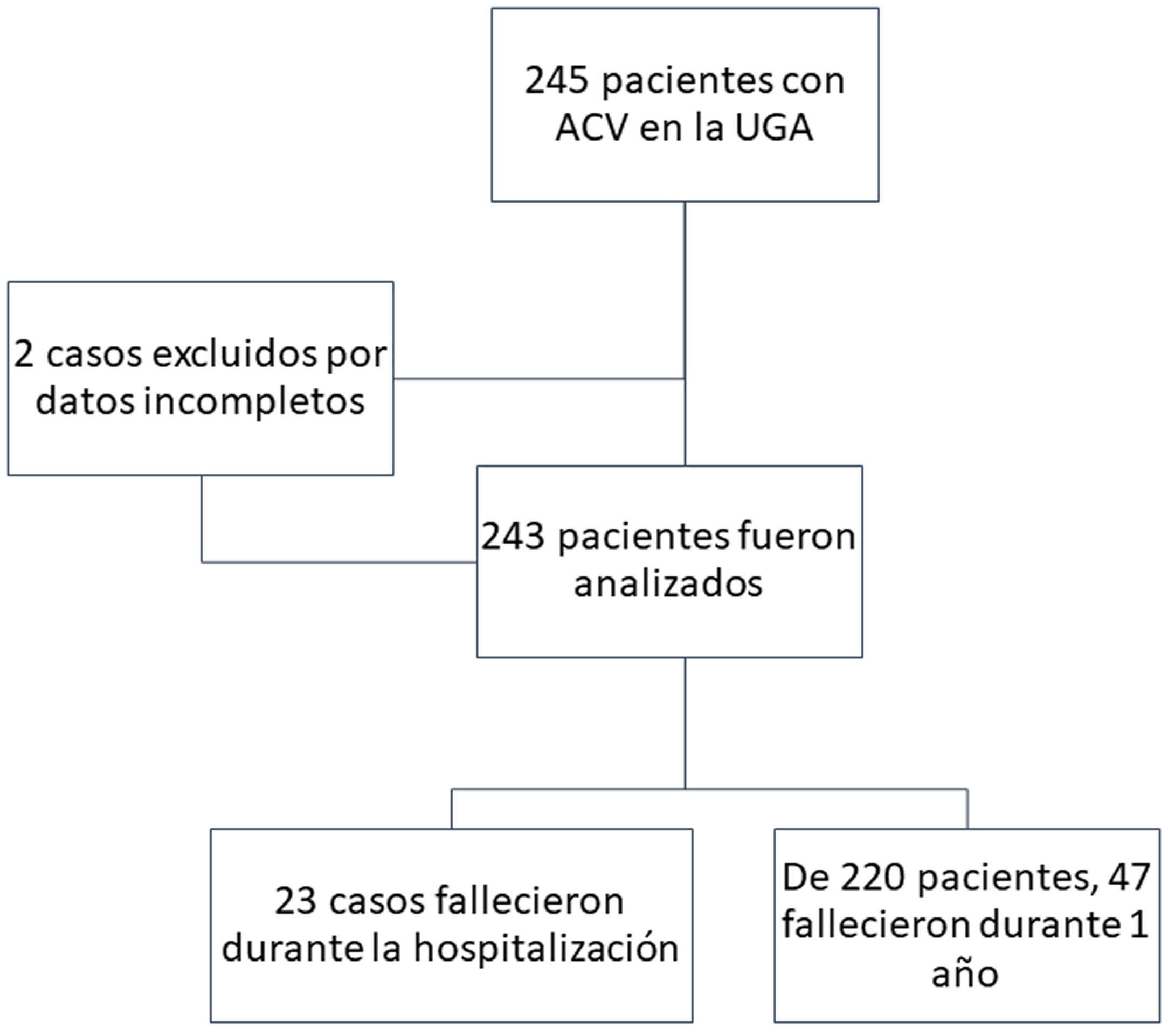
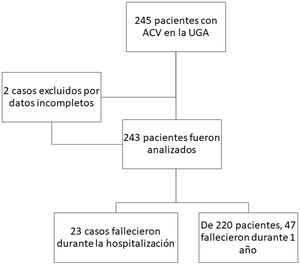
Materiales y métodosEstudio observacional de cohorte retrospectiva, que incluyó 243 pacientes con edad igual o mayor de 60 años y diagnóstico de ACV en etapa aguda (hasta 4 días) o subaguda (de 4 a 14 días) (fig. 1), ingresados a una UGA (unidades hospitalarias atendidas por un equipo multidisciplinar especializado en geriatría, y dirigidas a la atención del paciente geriátrico con patología aguda así como reagudización de sus enfermedades crónicas) en la ciudad de Cali donde se atendían pacientes AM con gran multimorbilidad, discapacidad y fragilidad. El periodo del estudio fue desde enero de 2012 hasta septiembre de 2015, con seguimiento hasta septiembre de 2016. El servicio de la UGA contaba con personal capacitado para la atención de estos pacientes (médico general, médico residente de medicina interna, geriatra, enfermera profesional y auxiliares, enfermera especialista en úlceras y ostomías, fisioterapeuta, terapeuta ocupacional, fonoaudiología, nutrición, psicología y consejero espiritual – sacerdote).
Para ingresar a la UGA, los pacientes debían tener edad igual o mayor de 60 años y cumplir con uno o más de los siguientes criterios: dos o más condiciones de salud, condición funcional previa de dependencia severa o total, hospitalizaciones frecuentes (dos o más al mes), demencia previa o delirium al ingreso, presencia de dos o más síndromes geriátricos (por ejemplo: fragilidad, úlceras por presión o caídas), índice de masa corporal menor de 20kg/m2, red de apoyo social insuficiente, procedente de un hogar geriátrico o tener más de 80 años con enfermedad médica aguda. Todos los pacientes que cumplían estas características fueron seleccionados de manera consecutiva desde la fecha de inicio del estudio. El área de procedencia de los pacientes eran la ciudad de Santiago de Cali - Colombia y sus ciudades aledañas.
Una vez ingresado a la UGA durante la consulta al servicio de urgencias del episodio agudo, al AM se le realizaba la valoración geriátrica integral (VGI) con el equipo multidisciplinario; el cuestionario fue diligenciado por un médico del equipo con entrenamiento para recolectar información estandarizada de escalas geriátricas.
Se estudió la variable desenlace de mortalidad hospitalaria y el riesgo de muerte posterior al alta hospitalaria. La información de mortalidad fue suministrada por la Secretaría de Salud Departamental del Valle del Cauca, Cali, Colombia, mediante los certificados de defunción hasta septiembre del 2016 (códigos CIE-10 de los diagnósticos: I600-I620 para ACV hemorrágico y I630-I634 para ACV isquémico).
La variable dependiente principal fue mortalidad por ACV; el ACV fue definido como la presencia de un síndrome de disfunción neurológica o focalización de origen vascular correlacionado con neuroimagen (tomografía computarizada o resonancia magnética) sugestiva de infarto o sangrado cerebral (hematoma intraparenquimatoso o hemorragia subaracnoidea)14 y se excluyeron ataques isquémicos transitorios. Dentro de las covariables se incluyó edad, sexo, tipo de evento cerebrovascular (isquémico y hemorrágico), estancia hospitalaria en días, índice de comorbilidad de Charlson (ICCh, puntaje de 0 a 10)15, condición nutricional premórbida (evaluada mediante la escala Mini Nutritional Assessment[MNA])16, riesgo de broncoaspiración (determinado por la valoración integral de fonoaudiología a través del test de provocación de la deglución con agua destilada y evaluación de la mecánica deglutoria en general)17 y la presencia de condiciones crónicas de salud que incrementan la tasa de eventos cardiovasculares, tales como hipertensión arterial (HTA), diabetes mellitus tipo 2 (DM2), fibrilación auricular (FA), ACV previo y tabaquismo.
Las variables de laboratorio realizadas al ingreso incluían: recuento total de linfocitos (normal: 1,5-10 células×10^3/μL); nivel de albúmina sérica (mg/dL); función renal calculada por Modification of Diet in Renal Disease Study (MDRD-4; la insuficiencia renal se definió como una tasa de filtración glomerular estimada de menos de 60mL por minuto por 1,73 m2); presencia de anemia la cual se definió de acuerdo con el valor de referencia de la Organización Mundial de la Salud (niveles de hemoglobina <13g/dL en hombres y <12g/dL en mujeres)18.
Para la valoración funcional en las actividades básicas de la vida diaria (ABVD) se tomó el índice de Barthel al ingreso, considerando a un paciente con dependencia funcional si obtenía un puntaje menor de 60 puntos17. Por último, se documentó la presencia de delirium y deterioro cognitivo (moderado o severo) a través de las escalas CAM (del inglés, Confusion Assessment Method)19 y el Mini Mental Test20, respectivamente.
Análisis estadísticosSe emplearon estadísticas descriptivas (porcentajes, promedios±desviación estándar [DE]) para describir la distribución de la población y las variables del estudio (categóricas o numéricas, respectivamente). Para explorar la presencia de asociaciones entre mortalidad hospitalaria y las variables de exposición se realizaron análisis de regresión log-binomial bivariables y multivariable. Para ello se usó el Genmod Procedure en SAS, el cual utiliza la distribución Poisson para estimar los riesgos relativos (RR) con intervalos de confianza (IC) del 95%. Para ajustar posibles factores predictores, se realizó un modelo de regresión multivariable, ingresando las variables significativas en el bivariado (excepto el MNA y la albúmina debido a valores perdidos).
Para estimar el riesgo de morir a través del año de seguimiento, se usaron los análisis de sobrevida. Para los análisis bivariados se empleó el modelo de regresión proporcional de Cox (procedimiento PHREG en SAS) para predecir el riesgo de morir o respecto a las variables independientes del estudio; así se determinaron los hazard ratios (HR) con los IC del 95%. Se hizo también un modelo multivariado aplicando la selección stepwise de la regresión de Cox en SAS y así se obtuvieron las variables finales. Adicionalmente, se hicieron graficas de Kaplan-Meier y se usó la prueba del Log-rank. Los análisis estadísticos se realizaron con el software del sistema IBM Statiscal Package for the Social Sciences (SPSS) versión 22 para Microsoft Windows y con el programa estadístico SAS versión 9.4 para Windows (SAS Institute, Inc., Cary, NC). El nivel de significación se estableció en p<0,05.
ResultadosSe analizaron finalmente los registros de 243 pacientes, con una estancia hospitalaria promedio de 9±6 días. El 60% tuvieron deterioro cognitivo moderado o severo, el 32% desarrollaron delirium durante la hospitalización y el 33% tenían un Barthel menor de 60. El resto de las características generales de la población se presentan en la tabla 1.
Características basales de los pacientes con ACV que ingresaron a la UGA
| Característica | Ingreso hospitalario (n=243) | Alta hospitalaria (n=220) |
|---|---|---|
| n (%), o media±DE | n (%), o media±DE | |
| Variables sociodemográficas | ||
| Edad | ||
| Promedio - años | 82,4±6,8 | 82,1±6,8 |
| Edad ≥85 | 94 (38,7) | 81 (36,8) |
| Sexo | ||
| Masculino | 126 (51,8) | 115 (52,3) |
| Variables clínicas | ||
| Tipo de evento cerebrovascular | ||
| Isquémico | 168 (69,1) | 157 (71,4) |
| Enfermedad previa coexistente | ||
| Fibrilación auricular | 52 (21,4) | 50 (22,7) |
| Diabetes mellitus | 52 (21,4) | 48 (21,8) |
| Hipertensión arterial | 156 (64,2) | 146 (66,4) |
| Historia de ACV previo | 81 (33,3) | 75 (34,1) |
| Tabaquismo | ||
| Exfumador | 34 (14,0) | 33 (15,0) |
| Fumador activo | 2 (0,8) | 2 (0,9) |
| Nunca fumador | 207 (85,2) | 207 (84,1) |
| Clinimetría geriátrica | ||
| Insuficiencia renal crónica (MDRD<60) | 74 (30,4) | 70 (31,8) |
| Deterioro cognitivo | ||
| Moderado o severo | 146 (60,1) | 129 (58,6) |
| Condición nutricional premórbida | ||
| Puntaje de MNA (n=185 y 174) | 23,2±6,4 | 23,9±5,5 |
| Condición bioquímica premórbidaa | ||
| Albúmina sérica (n=166 y 151) | 3,5±0,4 | 3,5±0,3 |
| Linfopenia | 102 (42,0) | 88 (40,0) |
| Anemia | 144 (59,3) | 124 (56,4) |
| Índice de Charlson | ||
| Puntaje total | 3,5±1,8 | 3,4±1,8 |
| Delirium durante la hospitalización | 77 (31,7) | 64 (29,1) |
| Riesgo de broncoaspiración | 90 (37,0) | 72 (32,7) |
| Dependencia al egreso | ||
| Barthel <60 al egreso | 80 (32,9) | 132 (60,0) |
ACV: accidente cerebrovascular; DE: desviación estándar; MDRD: Modification of Diet in Renal Disease Study; MNA: Mini Nutritional Assessment; UGA: unidad geriátrica de agudos.
La mortalidad se observó en 23/243 pacientes hospitalizados (9,5%) y 47/220 durante el año de seguimiento (21,4%) (fig. 1). Las variables que se asociaron con mortalidad hospitalaria en el análisis bivariado fueron: el puntaje del ICCh (RR 1,30; IC95% 1,11-1,52; p=0,001), ingresar con anemia (RR 4,53; IC95% 1,41-14,59; p=0,011), haber desarrollado delirium (RR 2,74; IC95% 1,26-5,99; p=0,010), tener riesgo de broncoaspiración (RR 6,09; IC95% 2,36-15,71; p<0,001) y Barthel <60 puntos (RR 7,31; IC95% 2,81-18,99; p<0,001). Se encontraron como factores protectores el puntaje del MNA (RR 0,88; IC95% 0,83-0,93; p<0,001) y los niveles de albúmina (RR 0,17; IC95% 0,10-0,29; p<0,001). En el análisis multivariado tuvieron relevancia estadística las variables puntaje del ICCh, delirium durante la hospitalización, riesgo de broncoaspiración y Barthel <60 puntos (tabla 2).
Riesgo de mortalidad hospitalaria (23 de 243 pacientes)
| Bivariados | Multivariado | |||
|---|---|---|---|---|
| Característica | RR (IC 95%) | Valor p | RR (IC 95%) | Valor p |
| Variables sociodemográficas | ||||
| Edad ≥85 | 0,48 (0,22-1,05) | 0,066 | ||
| Sexo | ||||
| Masculino | 0,86 (0,40-1,88) | 0,715 | ||
| Variables clínicas | ||||
| Tipo de evento cerebrovascular | ||||
| Isquémico | 0,41 (0,19-0,88) | 0,022 | 0,84 (0,36-1,94) | 0,691 |
| Enfermedad previa coexistente | ||||
| Fibrilación auricular | 0,35 (0,08-1,45) | 0,146 | ||
| Diabetes mellitus | 0,79 (0,29-2,17) | 0,646 | ||
| Hipertensión arterial | 0,42 (0,19-0,91) | 0,028 | ||
| Índice de Charlson | 1,30 (1,11-1,52) | 0,001 | 1,27 (1,08-1,48) | 0,002 |
| Historia de ACV previo | 0,71 (0,29-1,72) | 0,451 | ||
| Clinimetría geriátrica | ||||
| Insuficiencia renal crónica (MDRD<60) | 0,47 (0,17-1,34) | 0,159 | ||
| Deterioro cognitivo moderado o severo | 1,87 (0,77-4,54) | 0,167 | ||
| Condición nutricional premórbida | ||||
| Puntaje de MNA (n=185) | 0,88 (0,83-0,93) | <0,001 | ||
| Condición bioquímica premórbida | ||||
| Albúmina sérica (n=166) | 0,17 (0,10-0,29) | <0,001 | ||
| Linfopenia | 2,13 (0,97-4,71) | 0,061 | ||
| Anemia | 4,53 (1,41-14,59) | 0,011 | 2,87 (0,88-9,28) | 0,078 |
| Delirium durante la hospitalización | 2,74 (1,26-5,99) | 0,010 | 2,90 (1,33-6,35) | 0,007 |
| Riesgo de broncoaspiración | 6,09 (2,36-15,71) | <0,001 | 4,64 (1,78-12,06) | 0,001 |
| Dependencia al egreso | ||||
| Barthel <60 al egreso | 7,31 (2,81-18,99) | <0,001 | 3,71 (1,39-9,88) | 0,008 |
Ni el MNA ni la albúmina entran al multivariado debido a valores perdidos.
ACV: accidente cerebrovascular; IC: intervalo de confianza; MDRD: Modification of Diet in Renal Disease Study; MNA: Mini Nutritional Assessment; RR: riesgo relativo.
Por último, las variables que se asociaron con mortalidad al año posterior del alta hospitalaria, en análisis bivariado, fueron: haber tenido deterioro cognitivo moderado o severo (HR 2,00; IC95% 1,05-3,80; p=0,032), desarrollo de delirium durante la hospitalización (HR 1,86; IC95% 1,05-3,31; p=0,033), tener riesgo de broncoaspiración (HR 2,06; IC95% 1,15-3,69; p=0,015) y dependencia al egreso (Barthel <60) (HR 2,64; IC95% 1,18-5,91; p=0,017). En el modelo multivariado, solo se asociaron a mortalidad el delirium y tener Barthel <60 (tabla 3).
Riesgo de mortalidad durante 1 año (47 de 220 pacientes). Regresión de Cox, modelos bivariados y multivariado
| Bivariados | Multivariado | |||
|---|---|---|---|---|
| Característica | HR (IC 95%) | Valor p | HR (IC 95%) | Valor p |
| Variables sociodemográficas | ||||
| Edad | ||||
| Edad ≥85 | 1,20 (0,68-2,13) | 0,521 | ||
| Sexo | ||||
| Masculino | 0,95 (0,53-1,70) | 0,924 | ||
| Variables clínicas | ||||
| Tipo de evento cerebrovascular | ||||
| Isquémico | 0,74 (0,40-1,36) | 0,338 | ||
| Enfermedad previa coexistente | ||||
| Fibrilación auricular | 1,60 (0,87-2,93) | 0,125 | ||
| Diabetes mellitus | 0,49 (0,22-1,11) | 0,090 | ||
| Hipertensión arterial | 1,20 (0,65-2,22) | 0,555 | ||
| Índice de Charlson – puntaje total | 1,07 (0,92-1,25) | 0,353 | ||
| Historia de ACV previo | 1,10 (0,62-1,95) | 0,742 | ||
| Clinimetría geriátrica | ||||
| Insuficiencia renal (MDRD<60) | 0,77 (0,40-1,49) | 0,449 | ||
| Deterioro cognitivo moderado o severo | 2,00 (1,05-3,80) | 0,032 | ||
| Condición nutricional premórbida | ||||
| Puntaje de MNA (n=174) | 0,98 (0,93-1,04) | 0,676 | ||
| Condición bioquímica premórbida | ||||
| Albúmina sérica (n=151) | 0,82 (0,37-1,82) | 0,638 | ||
| Linfopenia | 1,46 (0,82-2,59) | 0,194 | ||
| Anemia | 1,05 (0,58-1,88) | 0,093 | ||
| Delirium durante la hospitalización | 1,86 (1,05-3,31) | 0,033 | 1,96 (1,10-3,48) | 0,021 |
| Riesgo de broncoaspiración | 2,06 (1,15-3,69) | 0,015 | ||
| Dependencia al egreso | ||||
| Barthel <60 al egreso | 2,64 (1,18-5,91) | 0,017 | 2,77 (1,23-6,19) | 0,013 |
ACV: accidente cerebrovascular; HR: hazard ratios; IC: intervalo de confianza; MDRD: Modification of Diet in Renal Disease Study; MNA: Mini Nutritional Assessment.
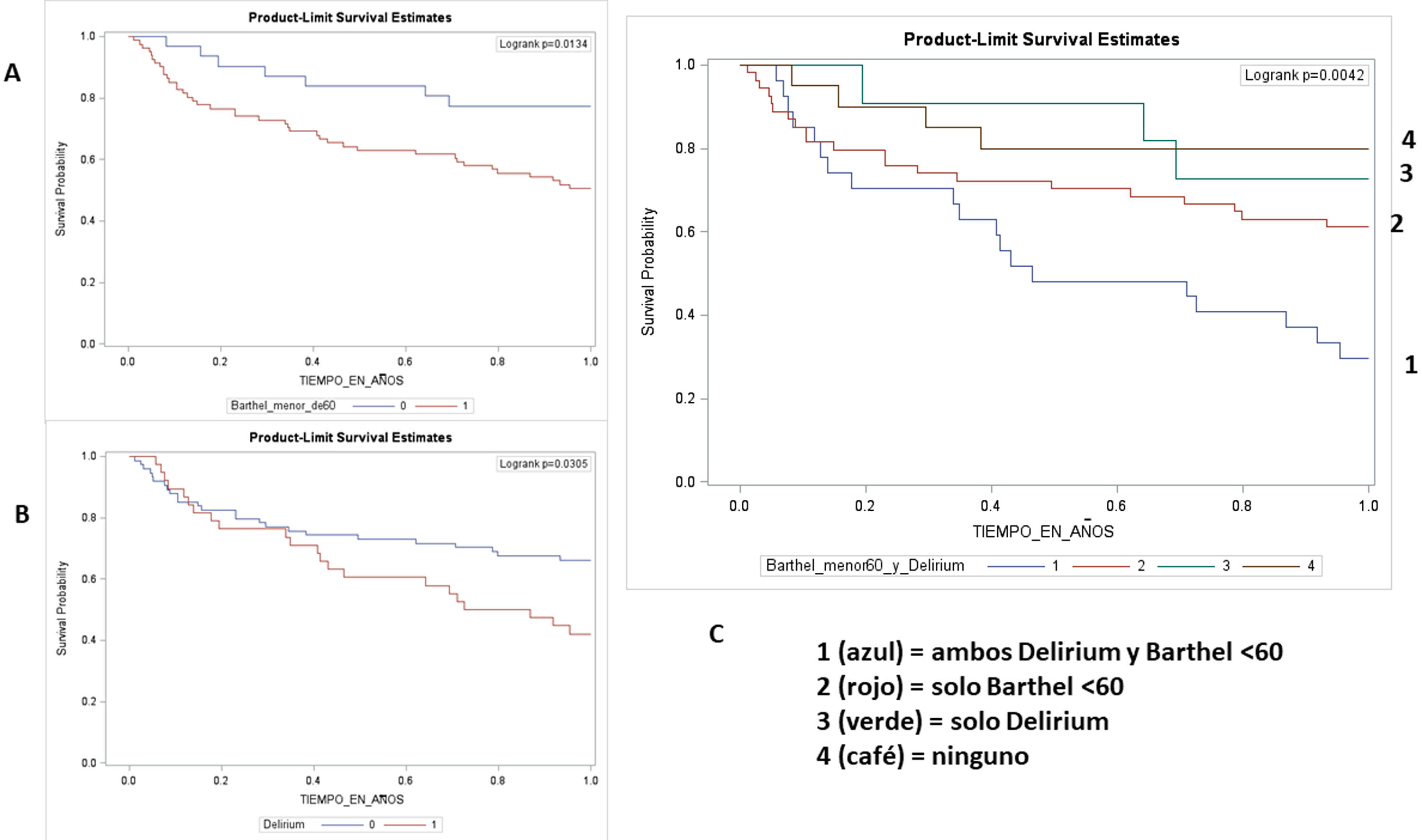
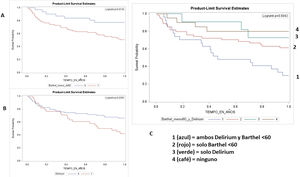
Las gráficas de Kaplan-Meier muestran la trayectoria de los pacientes con Barthel <60 (p=0,013) y delirium (p=0,030) (fig. 2, paneles A y B). Al construir una gráfica combinada se observa que los pacientes que tienen ambas condiciones presentan una menor sobrevida (p=0,004) (fig. 2, panel C).
DiscusiónEn el presente estudio, los factores de riesgo que se asociaron de manera significativa con mortalidad intrahospitalaria en pacientes con ACV fueron la dependencia funcional por puntuación en escala de Barthel <60 puntos, el riesgo de broncoaspiración, el índice de Charlson (mayor morbilidad mayor riesgo) y el delirium; mientras que los factores de riesgo asociados a la mortalidad a un año fueron el delirium durante la hospitalización y tener dependencia funcional al momento del alta.
Similar a este estudio, el delirium, al igual que presentar dependencia funcional, predicen de forma independiente la mortalidad al año entre los AM de 60 años hospitalizados17,21. Adicionalmente, nosotros encontramos que los pacientes con ambas condiciones tenían una mortalidad más alta, seguidos por los AM con dependencia funcional y finalmente los que tuvieron solo delirium; una menor mortalidad se observó en los que no tenían ninguna de las dos condiciones (fig. 2, panel C). Esto sugiere un efecto conjunto importante entre la funcionalidad y la función cognitiva en los AM, demostrando de igual forma que la funcionalidad en los AM tiene mayor peso para predecir mortalidad por encima de cualquier otra variable. Acciones en pro de evitar o mejorar la condición funcional en estos pacientes podrían mejorar los resultados en cuanto a mortalidad en la población geriátrica que sufre ACV, lo que traduce el papel importante de atención de esta población en las UGA.
No se encontraron diferencias significativas en cuanto a la relación de mortalidad, sea intrahospitalaria o al año, con variables como género ni con edad, condición similar a lo reportado en la literatura3,6,12; de igual manera el ACV isquémico fue la condición clínica más frecuente (hasta un 71%), similar a resultados de estudios anteriores, la mayoría de los cuales se realizaron en población general22–26, sin revelar la frecuencia real de pacientes AM internados en una UGA. Teniendo en cuenta esta población, se ha llegado a reportar una mayor frecuencia de ACV isquémico de hasta el 83%8.
Con respecto a la relación entre factores de riesgo cardiovascular y ACV, en un registro europeo de 3.141 pacientes9, los >80 años que presentaron ACV padecían HTA en el 44%, historia de tabaquismo en el 22%, DM en el 17%, FA en el 26% e historia de ataque isquémico transitorio en el 14,5%, que en otros reportes ha llegado hasta el 24,9%8. En un estudio sobre pacientes con ACV admitidos en un hospital público de la Ciudad de Buenos Aires, se encontró que los factores de riesgo más frecuentes fueron hipertensión arterial (65%), diabetes (22%), tabaquismo (22%), dislipidemia (22%) y fibrilación auricular/aleteo auricular (18%)27. En otro estudio sobre pacientes de ACV en un hospital de tercer nivel en Costa Rica, se encontraron como factores de riesgo más frecuentes la hipertensión arterial (76%), tabaquismo (39%), sedentarismo (35%), diabetes (32%) e hipercolesterolemia (32%)28. Las frecuencias en el presente estudio (HTA: 66%; historia de tabaquismo: 15%; DM: 21%; FA: 21%; historia de ACV: 34%) evidencian una mayor carga de enfermedad crónica en nuestra población, lo cual podría afectar el pronóstico de muerte, la funcionalidad y la calidad de vida.
Sin embargo, la mortalidad de nuestra población a un año fue del 9,5%, mucho menor comparada con lo reportado en otros estudios6,12. Cabe mencionar que ninguno de los pacientes fue sometido a procedimientos de reperfusión farmacológica o mecánica, lo cual sugiere que la baja tasa de mortalidad en esta población específica pueda deberse al manejo interdisciplinario en la UGA más que a la intervención para ACV en etapa aguda, a pesar de la alta carga de enfermedad crónica que presentaba. Anteriormente, se había demostrado una menor mortalidad en los pacientes que fueron manejados en UGA versus los que se trataron en salas generales (12% y 27% a 3 meses)25.
En cuanto a la relación entre dependencia funcional y mortalidad, los estudios han mostrado una baja mortalidad en pacientes AM con buena funcionalidad y Barthel ≥807,8,17,26,29. En este estudio un Barthel <60 al ingreso se comportó como un factor de riesgo de mortalidad tanto intrahospitalaria como al año. El manejo interdisciplinario de los pacientes en las UGA puede contrarrestar la declinación funcional y evitar su progresión hacia dependencia30, lo cual terminaría influyendo de manera positiva en cuanto a mortalidad25; sin embargo, existen estudios que no encontraron significación en esta relación14, por lo que es necesario estudiar con más profundidad este evento.
La frecuencia de delirium, que fue un poco mayor que la reportada en el estudio de Sheng et al.26, también presentó asociación con la mortalidad intrahospitalaria y al año, hallazgos similares al estudio de Shi et al.31. Además, el delirium en la fase aguda del ACV influye negativamente en el pronóstico a largo plazo de los pacientes26,28,31, como en el estudio PROPOLIS mostrando un riesgo de mortalidad de 5,4 veces28. De igual manera el deterioro cognitivo del paciente se asoció con mortalidad al año, tal vez asociado con la pérdida de funcionalidad y dependencia a largo plazo7,8,17,21.
Por otra parte, la población que falleció durante la hospitalización tuvo un índice de Charlson aumentado. Este se ha correlacionado significativamente con mortalidad, discapacidad, reingresos y estancia media, e indicaba buena validez predictiva32. En otro estudio, una puntuación ICCh≥4 fue un factor independiente de la mortalidad a 30 días (OR 1,98; IC 95% 1,05-3,74)33.
El riesgo de broncoaspiración, el cual es frecuente en AM9, también se asoció con aumento de la mortalidad a un año, explicándose por el mayor riesgo de neumonía por broncoaspiración debido a la alteración en la deglución en estos pacientes34.
Una de las limitaciones del presente estudio fue que el reclutamiento de los pacientes se realizó en un solo centro de atención, situación que puede afectar la validez externa. De igual manera, no se evaluó la recurrencia de ACV u otros eventos cardiovasculares, ni la re-hospitalización, lo que pudo llegar a haber influido también en el pronóstico de los pacientes y por ende su mortalidad.
En conclusión, el delirium y la dependencia funcional se asocian consistentemente con la mortalidad hospitalaria y el riesgo de muerte después del egreso por el ACV en AM atendidos en una UGA. El tratamiento multidisciplinario dirigido de estos factores de riesgo mejoraría los resultados de morbimortalidad en esta población.
Consideraciones éticasEl protocolo del estudio primario, de donde se recolectó la información para este trabajo de investigación, contó con el consentimiento informado y las precauciones necesarias para garantizar la privacidad de los pacientes (protección de los datos con base anonimizada y manejo de estos por el equipo investigador). El estudio fue aprobado por el Comité de Ética y Científico de la Universidad Libre y de la Clínica Universitaria Rafael Uribe Uribe.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno.