El estatus epiléptico es una urgencia neurológica asociada a una mortalidad y morbilidad significativa. Analizamos las características en nuestra población.
MétodosSe recogieron los datos de manera retrospectiva de la historia clínica electrónica de adultos con diagnóstico de estatus epiléptico en 5 centros hospitalarios durante 4 años.
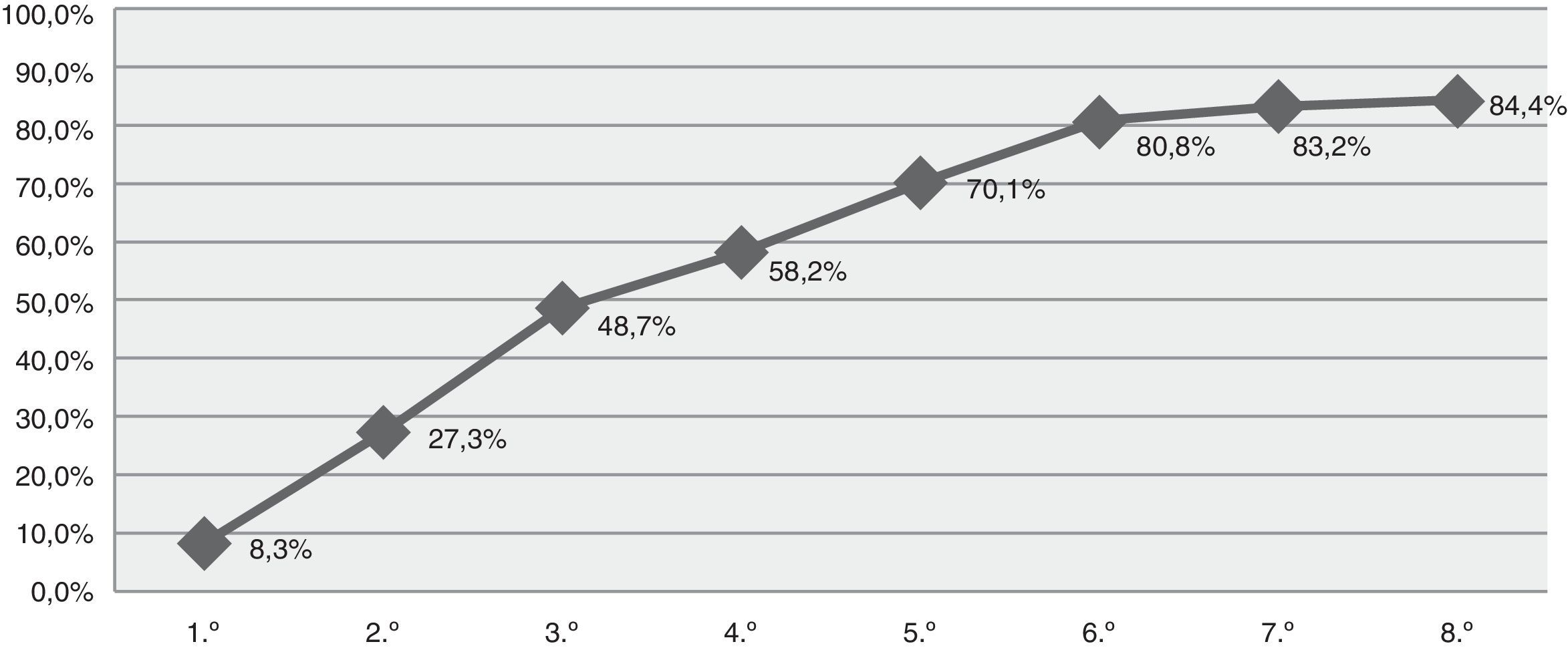
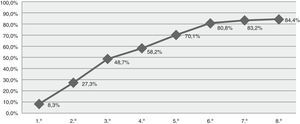
ResultadosSe obtuvieron datos de un total de 84 episodios en 77 pacientes, con edad media de 60,3 años. El 52,4% tenían historia previa de epilepsia. Clasificación según el tipo de estatus: 47,6% tónico-clónico; 21,4% parcial complejo; 17,9% parcial motor; 6% parcial simple; 3,6% mioclónico y 3,6% sutil. Si analizamos el momento que finalizó el estatus según las fases definidas para este estudio obtenemos: 13,1% precoz (hasta 30 min); 20,2% establecido (entre 30-120 min); 41,7% refractario (más de 120 min) y 13,1% superrefractario (continúan o recurren después de más de 24 h de anestesia). Diez casos (11,9%) fallecieron sin haberse controlado el estatus. El porcentaje acumulativo de éxito alcanzado con el primer tratamiento fue de 8,3%; segundo 27,3%; tercero 48,7%; cuarto 58,2%; quinto 70,1%; sexto 80,8%; séptimo 83,2% y octavo 84,4%.
ConclusionesEn nuestro estudio encontramos que el estatus no se controló en las primeras 2 h en casi la mitad de los casos, y un 11,9% fallecieron sin controlarse, sin haber diferencias significativas entre el tipo de estatus. En casi la mitad se logró el control del estatus con el tercer tratamiento, pero en algún caso se precisó hasta 8. Son necesarios registros amplios que permitan analizar el manejo en los distintos tipos y fases.
Status epilepticus (SE) is a neurological emergency associated with significant mortality and morbidity. We analyse characteristics of this entity in our population.
MethodsData from electronic medical records of adults diagnosed with SE were collected retrospectively from 5 hospitals over 4 years.
ResultsData reflected 84 episodes of SE in 77 patients with a mean age of 60.3 years. Of this sample, 52.4% had a previous history of epilepsy. Status classification: 47.6% tonic-clonic, 21.4% complex partial, 17.9% partial motor, 6% partial simple, 3.6% myoclonic, and 3.6% subtle SE. Based on the duration of the episode, SE was defined in this study as early stage (up to 30min) in 13.1%, established (30-120min) in 20.2%, refractory (more than 120min) in 41.7%, and super-refractory (episodes continuing or recurring after more than 24h of anaesthesia) in 13.1%. Ten patients (11.9%) died when treatment failed to control SE. The cumulative percentage of success achieved was 8.3% with the first treatment, 27.3% for the second, 48.7% for the third, 58.2% for the fourth, 70.1% for the fifth, 80.8% for the sixth, 83.2% for the seventh, and 84.4% for the eighth.
ConclusionsIn our study, we found that SE did not respond to treatment within 2h in approximately half the cases and 11.9% of the patients died without achieving seizure control, regardless of the type of status. Half the patients responded by the third treatment but some patients needed as many as 8 treatments to resolve seizures. Using large registers permitting analysis of the different types and stages of SE is warranted.
El estatus epiléptico es una condición neurológica asociada a unos índices de mortalidad y morbilidad importantes. La incidencia global estimada varía dependiendo de la población estudiada y de la definición utilizada2,4,10,20,23.En Europa, la incidencia del estatus convulsivo es de 3,6 a 6,6 por 100.000 habitantes, y el no convulsivo es de 2,6 a 7,8 por 100.000 habitantes3,12,22. Un estudio publicado recientemente en Estados Unidos encuentra un aumento en la incidencia de 3,5/100.000/año en 1979 a 12,5/100.000/año en 20105. Con respecto al tratamiento farmacológico del estatus, a pesar del importante desarrollo en los últimos años de fármacos antiepilépticos, continúa habiendo pocos ensayos aleatorizados, debido fundamentalmente a las dificultades metodológicas y éticas que plantean dichos estudios. Hay que tener en cuenta que, de acuerdo con las guías terapéuticas, puede haber algunas variaciones en el tratamiento entre los distintos países debido a la diferente disponibilidad de algunos fármacos15,21,16. Realizamos este trabajo para conocer las características y el manejo terapéutico de los diferentes tipos de estatus en nuestra población.
Material y métodosSe trata de un estudio retrospectivo: se han revisado las historias clínicas electrónicas de pacientes con diagnóstico de estatus epiléptico —código CIE-9 (CIE 345.3, 345.2 y 345.7)— en 5 hospitales de área de segundo nivel que atienden a 860.000 habitantes de la Comunidad de Madrid (España), desde su apertura en 2008 hasta junio de 2012. Se han recogido variables demográficas y clínicas (antecedentes de epilepsia, características del estatus, tratamientos empleados, evolución y secuelas). Definimos para este estudio las fases del estatus como: estatus precoz (menos de 30 min), estatus establecido (30-120 min), estatus refractario (duración mayor de 120 min) y estatus superrefractario (cuando continúa o recurre después de más de 24h de anestesia). Analizamos el tratamiento del estatus como en otros estudios que consideran los resultados del control farmacológico del estatus de acuerdo a una categoría de éxito definida cuando el estatus está completamente controlado con el tratamiento, sin recurrencia o crisis por retirada, o discontinuación por efectos secundarios o fallecimiento durante el tratamiento. Y se definen 5 categorías de fallo: fallo inicial, recurrencia, crisis por retirada, efectos secundarios intolerables o fallecimiento durante el curso del tratamiento.
Se ha realizado un análisis descriptivo de la muestra. Las variables cualitativas se describirán con su distribución de frecuencias y las cuantitativas con medidas de tendencia central (media o mediana) y de dispersión (desviación estándar o rango intercuartílico), según distribución. Para comparar las variables cualitativas se utilizará el test de Chi-Cuadrado o la prueba exacta de Fisher, en caso de que más de un 25% de los valores esperados sean menores a 5. Para variables ordinales se contrastará la hipótesis de tendencia ordinal de proporciones. Las variables cuantitativas que sigan una distribución normal se compararán mediante la prueba T de Student o el equivalente no paramétrico U de Mann-Whitney en caso de distribuciones no normales. En los contrastes de hipótesis se rechazará la hipótesis nula con un error de tipo I o error alfa menor a 0,05. Se utilizará la aplicación estadística SPSS versión 18 (Chicago, Illinois).
ResultadosCaracterísticas de los pacientesSe recogieron datos de un total de 84 episodios de estatus en 77 pacientes. Un paciente aportó 4 episodios; 4 pacientes 2 episodios y 72 pacientes un único episodio. La edad media de los 77 pacientes fue 60,3 años (rango 17-97) y la distribución por sexos era: masculino 30 (39%) y femenino 47 (61%).
Cuarenta casos (47,6%) no tenían historia de epilepsia previa al ingreso por estatus. De los 44 casos (52,4%) que tenían historia de epilepsia previa, 32 (72,7%) presentaban epilepsia sintomática, 9 (20,5%) criptogénica y 3 (6,8%) idiopática. De aquellos que tenían epilepsia previa al ingreso por estatus, 43 (51,2%), es decir, todos menos uno, estaban con tratamiento antiepiléptico. De estos, estaban en monoterapia 18 (41,9%) y en politerapia 25 (57,8%); así, 11 (25,6%) tomaban 2 antiepilépticos, 9 (20,6%) 3 antiepilépticos y 5 (11,6%) 4 antiepilépticos.
Características del estatusCon respecto al tipo de estatus presentaron: 40 (47,6%) estatus tónico-clónico, 18 (21,4%) estatus parcial complejo, 15 (17,9%) estatus focal o parcial motor, 5(6%) estatus no convulsivo parcial simple (estatus parcial simple sin manifestaciones motoras), 3 (3,6%) estatus mioclónico y 3 (3,6%) estatus sutil. No se encontraron diferencias estadísticamente significativas entre el tipo de estatus y tener historia de epilepsia previa o no.
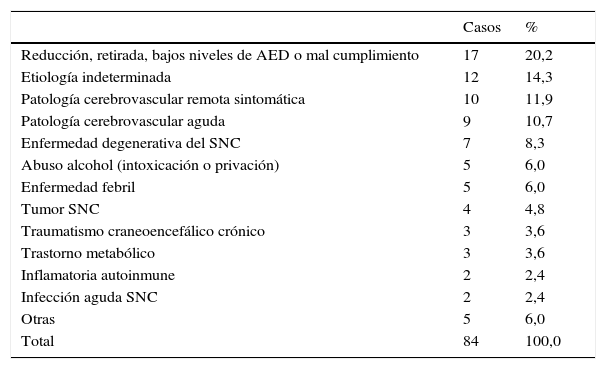
La etiología del estatus se recogió para este estudio en diferentes categorías etiológicas según se muestra en la tabla 1, encontrando que la más frecuente fue reducción, retirada, cambio o mal cumplimiento del tratamiento antiepiléptico en un 20,2% de los casos, seguida de patología cerebrovascular remota en un 11,9%, patología cerebrovascular aguda en un 10,7% y en un 14,3% la etiología fue idiopática o criptogénica (etiología estatus indeterminada). Se había realizado en 59 (70,2%) episodios un electroencefalograma, aunque no se especifica en la recogida de datos en qué momento.
Etiología del estatus
| Casos | % | |
|---|---|---|
| Reducción, retirada, bajos niveles de AED o mal cumplimiento | 17 | 20,2 |
| Etiología indeterminada | 12 | 14,3 |
| Patología cerebrovascular remota sintomática | 10 | 11,9 |
| Patología cerebrovascular aguda | 9 | 10,7 |
| Enfermedad degenerativa del SNC | 7 | 8,3 |
| Abuso alcohol (intoxicación o privación) | 5 | 6,0 |
| Enfermedad febril | 5 | 6,0 |
| Tumor SNC | 4 | 4,8 |
| Traumatismo craneoencefálico crónico | 3 | 3,6 |
| Trastorno metabólico | 3 | 3,6 |
| Inflamatoria autoinmune | 2 | 2,4 |
| Infección aguda SNC | 2 | 2,4 |
| Otras | 5 | 6,0 |
| Total | 84 | 100,0 |
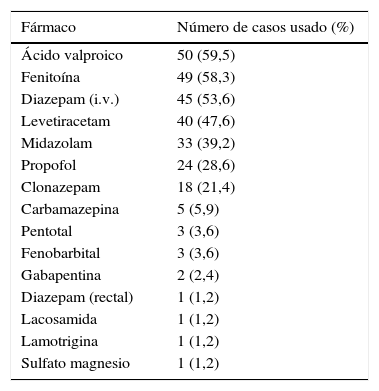
Los fármacos utilizados en algún momento a la largo del tratamiento de los pacientes durante los estatus fueron: ácido valproico en 50 casos (59,52%); fenitoína en 49 (58,33%); diazepam intravenoso (i.v.) en 45 (53,57%); levetiracetam en 40 (47,62%); midazolam en 33 (39,8%); propofol en 24 (28,57%); clonazepam en 18 (21,4%); carbamazepina en 5 (5,9%); pentotal en 3 (3,57%); fenobarbital en 3 (3,57%); gabapentina en 2 (2,3%); diazepam rectal en uno (1,2%); lamotrigina en uno (1,2%); sulfato de magnesio en uno (1,2%), y lacosamida en uno (1,2%) (tabla 2).
Fármacos utilizados durante el tratamiento
| Fármaco | Número de casos usado (%) |
|---|---|
| Ácido valproico | 50 (59,5) |
| Fenitoína | 49 (58,3) |
| Diazepam (i.v.) | 45 (53,6) |
| Levetiracetam | 40 (47,6) |
| Midazolam | 33 (39,2) |
| Propofol | 24 (28,6) |
| Clonazepam | 18 (21,4) |
| Carbamazepina | 5 (5,9) |
| Pentotal | 3 (3,6) |
| Fenobarbital | 3 (3,6) |
| Gabapentina | 2 (2,4) |
| Diazepam (rectal) | 1 (1,2) |
| Lacosamida | 1 (1,2) |
| Lamotrigina | 1 (1,2) |
| Sulfato magnesio | 1 (1,2) |
El porcentaje acumulativo de éxito alcanzado con el primer tratamiento fue 8,3%, segundo fármaco 27,3%, tercer fármaco 48,7%, cuarto fármaco 58,2%, quinto fármaco 70,1%, sexto fármaco 80,8%, séptimo fármaco 83,2% y octavo fármaco 84,4% (fig. 1). (Datos perdidos en el 3,7%).
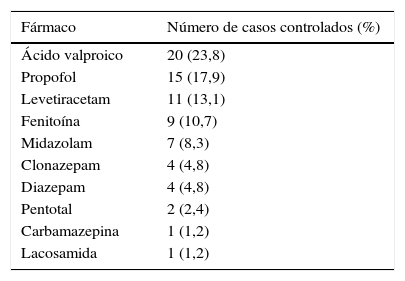
Los fármacos que controlaron el estatus fueron: 20 (23,8%) casos con ácido valproico, 15 (17,9%) con propofol, 11(13,1%) con levetiracetam, 9 (10,7%) con fenitoína, 7 (8,3%) con midazolam, 4 (4,8%) con clonazepam, 4 (4,8%) con diazepam, 2 (2,4%) con pentotal, 1 (1,2%) con carbamazepina, 1 (1,2%) con lacosamida. Diez casos (11,9%) fallecieron sin controlar el estatus con el tratamiento (tabla 3). No se encontraron diferencias significativas en el fármaco de control según el tipo de estatus.
Si analizamos el momento o fase en la que cedió el estatus, encontramos 11 casos (13,1%) en fase precoz (hasta 30 min de duración), 17 (20,2%) en fase establecida (entre 30-120 min), 35 (41,7%) en refractario (definido como más de 120 min de duración), 11 (13,1%) en superrefractario (continúan o recurren después de más de 24h de anestesia) y 10 (11,9%) fallecieron sin haber controlado el estatus. No se encontraron diferencias significativas en la fase de cese para los diferentes tipos de estatus. Veintiún casos (25,0%) presentaron efectos adversos de la medicación: en 16 (19,0%) tuvieron solo uno, en 4 (4,8%) hubo 2 y en un caso (1,2%) hasta 3 efectos adversos.
Evolución y pronósticoIngresaron en la UCI 40 casos (47,6%), con una duración media de 8,73 días (mediana 5, rango 1-55). De los estatus tónico-clónico, un 62,5% precisaron ingreso en UCI, frente a un 38,9% de estatus parcial complejo (p=0,004) y un 26,7% de estatus parcial motor (p=0,039).
Necesitaron intubación 32 (38,1%), durante una media de 7,75 días (mediana 4,5, rango 1-55). Un 55% de los de estatus tónico-clónico fueron intubados, frente a solo un 13,3% en estatus parcial motor (p=0,013); también fue menos frecuente en estatus parcial complejo, con un 27,8%, pero la diferencia no resultó estadísticamente significativa.
Tuvieron complicaciones sistémicas 46 (54,8%), presentándose en más casos en el estatus tónico-clónico (65,5%) que en el parcial complejo (35,3%) (p=0,038).
Fallecieron durante el ingreso un total de 15 (17,9%) de los casos. Con respecto a la evolución neurológica al alta, se recuperaron a su situación basal 55 (65,5%), déficit neurológico leve 4 (4,8%), moderado uno (1,2%), severo 5 (6%) y no definido en 3 (3,6%). No se encontraron diferencias en fallecimiento o secuelas en los diferentes tipos de estatus.
Con respecto a la mortalidad, encontramos diferencias significativas en la edad media superior en los fallecidos (75,8 años versus 55,4 años); la mayoría de los fallecidos no habían ingresado en UCI (86,7%) y un 80% habían presentado complicaciones sistémicas, frente a un 49,3% en los que no fallecieron (p=0,038). La etiología del estatus en los fallecidos fue: uno con relación a proceso infeccioso, uno de origen metabólico, 3 de patología vascular aguda, 5 de patología vascular remota, 2 de tumores del sistema nervioso central y uno de etiología indeterminada.
Si tenemos en cuenta la etiología y comparamos la evolución de los casos debidos a reducción, retirada, cambio o mal cumplimiento del tratamiento antiepiléptico frente al resto de las etiologías, obtenemos: con respecto a ingreso en UCI (64,7% vs. 43,3%), intubación (47,5% vs. 35,8%) y complicaciones sistémicas (58,8% vs. 53,7%); las diferencias no son estadísticamente significativas, sin embargo, con respecto a la evolución en los casos debidos a modificaciones farmacológicas, ningún paciente falleció o presentó secuelas neurológicas.
Si analizamos los pacientes con historia previa de epilepsia y los que no tenían, encontramos: con respecto a ingreso en UCI (56,8% vs. 37,5%), intubación (43,2% vs. 32,1%), complicaciones sistémicas (59,1% vs. 50%), complicaciones severas como secuelas graves (muerte o severas) (15,9% vs. 22,5%) o fallecimiento (11,4% vs. 25%); las diferencias no son estadísticamente significativas.
DiscusiónPresentamos un estudio retrospectivo recogiendo datos de la práctica clínica habitual en 5 hospitales de área, en el que analizamos el manejo terapéutico y la evolución de los diferentes tipos de estatus. Encontramos que cede el estatus en fase precoz (en menos de 30 min) en el 13,1%, en establecido (entre 30-120 min) en el 20,2%, en refractario (más de 120 min) en el 41,7% y en superrefractario en el 13,1%, falleciendo 10 (11,9%) sin haber controlado el estatus. Es decir, el estatus no se controló en las primeras 2h en casi la mitad de los casos. Hay que tener en cuenta que las definiciones utilizadas en los distintos estudios de estatus varían de unos a otros9,1,13. Se define estatus como una crisis que persiste durante el suficiente tiempo o se repite frecuentemente sin recuperar la función neurológica basal entre los ataques. En nuestro trabajo, al ser retrospectivo, incluimos los casos de acuerdo al diagnóstico médico al alta de estatus, sin especificar la duración como criterio de inclusión, aunque si se analiza, encontramos que solo un 13,1% ceden en fase precoz (menos de 30 min).
La definición de estatus refractario es variable en la literatura7,8,11. Según trabajos previos, el estatus refractario supone un 30-40% de todos los casos11,14. Un estudio prospectivo más reciente encuentra un 22,6% definido como aquellos en que falla la primera y segunda línea de tratamiento18.
Nosotros encontramos que 35 casos (41,7%) ceden en estatus refractario, que para nuestro trabajo son aquellos de una duración mayor de 120 min; en otros se define como en los que se requiere inducción de anestesia, pero en nuestro estudio incluimos todo tipo de estatus, y la inducción anestesia quizás no se requiere siempre o no se administra tan temprano en algunos tipos de estatus como los estatus no convulsivos. Si tenemos en cuenta los intubados durante estatus refractario fueron 25 (el 71,4% de los casos refractarios), es decir, el 29,76% del total de casos.
Otros autores estiman que un 10-15% de todos los estatus que se presentan en un hospital desarrollan estatus superrefractario19; nosotros encontramos que ceden en fase superrefractario un 13,1%, si bien esta cifra tal vez podría ser algo mayor, pues no analizamos las fases de duración del estatus en las que se encontraban los que fallecieron sin haber controlado el estatus, aunque estos en su mayoría no habían ingresado en UCI.
Con respecto al tratamiento, analizamos los distintos fármacos administrados, tanto anticomiciales como anestésicos; tal y como se muestra en la figura 1 encontramos que aproximadamente la mitad de los casos alcanzaron el control con el tercer fármaco, pero algunos necesitaron hasta 8 tratamientos. En el tratamiento del estatus epiléptico, de acuerdo con las guías terapéuticas y documentos de consenso, puede haber algunas variaciones entre los distintos países debido a la diferente disponibilidad de algunos fármacos15,16,21; así, en el nuestro no está disponible un fármaco muy eficaz de primera línea o fase inicial como es el lorazepam (i.v.), pero sí disponemos de otras benzodiacepinas como diazepam, clonazepam y midazolam; tampoco está comercializado algún antiepiléptico como la fosfenitoína (con mejor perfil de seguridad que fenitoína).
Hemos analizado únicamente el número de tratamientos que se administran, sean antiepilépticos o anestésicos, no especificando las dosis alcanzadas ni en qué línea de tratamiento ceden, y probablemente habría que analizarlo de modo separado para cada tipo de estatus. Pero lo que sí parece es que una vez que fallan los primeros fármacos, el porcentaje de éxito que se va alcanzando para cada tratamiento es cada vez menor, tal y como se ilustra en la figura 1.
El estudio realizado en 5 hospitales de área tiene varias limitaciones, entre ellas que es retrospectivo, y que por el tamaño de la muestra puede que no permita encontrar diferencias significativas en algunos tipos de estatus o de acuerdo a las diferentes etiologías. Del mismo modo, aunque encontramos que ninguno de los casos debidos a reducción, retirada, cambio o mal cumplimiento de tratamiento antiepiléptico presentaron secuelas neurológicas, hay que tener en cuenta las limitaciones que suponen recoger este tipo de datos de manera retrospectiva.
Encontramos que el estatus no se controló en las 2 primeras h en casi la mitad de los casos, sin diferencias según el tipo de estatus. En aproximadamente la mitad de los casos se alcanzó el control con el tercer fármaco, pero en algunos necesitaron hasta 8 tratamientos. En este estudio retrospectivo no se comparan ni las dosis ni el momento de administración de cada fármaco, ni el número de fármacos concomitantes. Además, el estudio incluye diferentes tipos de estatus y etiologías —entre ellas, patologías neurológicas progresivas—, por lo que no podemos establecer comparaciones sobre la eficacia de las distintas líneas de tratamiento con respecto a otros estudios.
Con relación a la evolución, el ingreso en la UCI y las complicaciones sistémicas fueron más frecuentes en estatus tónico-clónico que en parcial complejo, pero no encontramos diferencias en secuelas o fallecimiento según el tipo de estatus.
A pesar de los importantes avances desde el punto de vista diagnóstico y terapéutico en la epilepsia, incluyendo el desarrollo de fármacos con formulaciones intravenosas, continúan existiendo grandes dificultades metodológicas a la hora de poder diseñar estudios sobre el estatus epiléptico6,17. Son necesarios nuevos registros amplios que incluyan los diferentes tipos y etiologías, de manera que se pueda evaluar la eficacia de las distintas líneas de tratamientos y el pronóstico para cada tipo de estatus, teniendo en cuenta la etiología y si se trata de un estatus de novo o de un paciente con historia previa de epilepsia.
FinanciaciónNo hubo financiación para este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.