La hemorragia subaracnoidea no aneurismática (HSANA), es una entidad poco frecuente, que comprende aproximadamente el 15% de casos de HSA espontánea1. Dentro de las HSANA, existe un subgrupo particular que se caracteriza por su localización en las cisternas peritroncales y excelente evolución clínica, denominado HSA perimesencefálica (HSAPM)2,3. El origen del sangrado en las HSAPM es desconocido, aunque las teorías más aceptadas sugieren una etiología venosa, incluyendo anomalías del drenaje o estenosis de la vena de Galeno1,2. Recientemente se ha publicado la detección de 2 casos de fístulas arteriovenosas durales (FAVD) en el seguimiento de una serie de pacientes con HSAPM4. Sin embargo, la relación causal entre ambas enfermedades (FAVD y HSAPM) sigue siendo muy discutida, y de hecho existe muy poca bibliografía al respecto, lo que contribuye a dificultar la toma de decisiones terapéuticas en los casos de HSAPM en los que se detecta una FAVD subyacente.
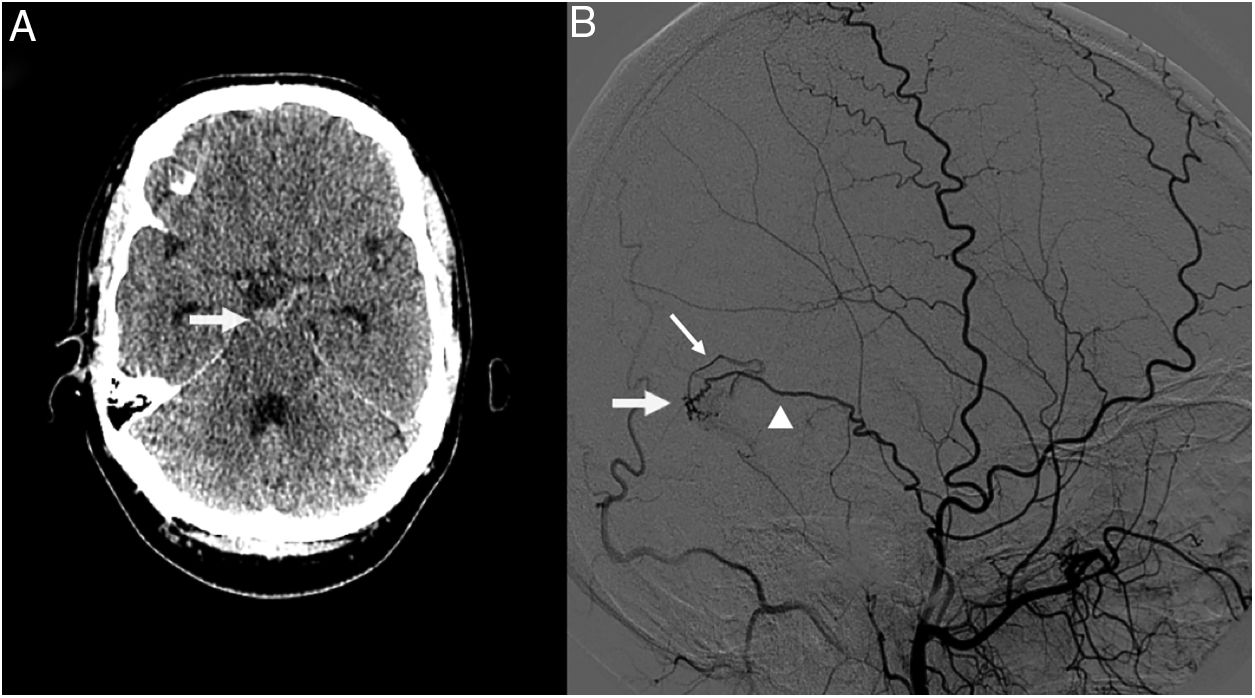
Presentamos el caso de un paciente varón de 39 años, que acudió al hospital por un cuadro de cefalea y cervicalgia intensas de instauración súbita. El examen físico inicial mostró severa rigidez de nuca, sin claros signos de focalidad neurológica asociados. Se realizó una tomografía computarizada (TC) craneal, en la que se identificó una HSA que ocupaba la cisterna interpeduncular (fig. 1A), y una angio-TC de vasos supra aórticos y cerebrales urgente que no mostró aparente enfermedad neurovascular subyacente. Ante estos hallazgos se completó el estudio del paciente con la realización de una angiografía por sustracción digital (ASD) de vasos cerebrales a las 24h de su ingreso. Este estudio detectó una FAVD del seno transverso derecho, con aporte proveniente desde una rama temporal de la arteria meníngea media homolateral, que drenaba de forma retrograda hacia una vena cortical (grado 3 de la clasificación de Cognard) (fig. 1B)5. La fístula fue tratada exitosamente mediante embolización vía arterial con cianoacrilato. El paciente evolucionó favorablemente, y fue dado de alta 15 días después del evento inicial, asintomático.
A) La TC craneal muestra un acúmulo focal de HSA que ocupa la cisterna interpeduncular (flecha). B) La ASD de vasos cerebrales que muestra la FAVD del seno transverso derecho (flecha), con aporte proveniente desde una rama temporal de la arteria meníngea media homolateral (cabeza de flecha), con reflujo retrogrado hacia una vena cortical (flecha fina).
Las FAVD son conexiones anormales entre arterias meníngeas y pequeñas vénulas de la duramadre, y constituyen aproximadamente el 10% de los shunts intracraneales. Se dividen generalmente según el patrón de drenaje venoso (clasificaciones de Cognard y Borden), y se considera que son susceptibles de tratamiento aquellas que han sangrado, o las que presentan un drenaje venoso retrógrado (en especial a través de venas corticales dilatadas), ya que asocian un elevado riesgo hemorrágico espontáneo, denominándose por ello fístulas durales malignas5,6. Clásicamente, las FAVD malignas se asocian a hemorragias cerebrales, por un mecanismo de rotura de las estructuras venosas de la fístula. En ocasiones existe un componente subdural acompañante, y así mismo existen muchas publicaciones que establecen claramente la relación de las FAVD con las HSA difusas (no perimesencefálicas)7,8.
Sin embargo, la relación de las FAVD con las HSAPM, así como con las HSA de pequeño tamaño que ocurren en los surcos (las llamadas HSA «sulcales»), no está bien establecida, al existir poca bibliografía publicada al respecto, dudas acerca del mecanismo fisiopatológico, y discrepancias entre la localización de la fístula y el sangrado. En los pocos casos similares publicados, Heit et al. encontraron una FAVD de localización no especificada en un caso de HSA sulcal9, Ohshima et al. hallaron una FAVD del seno transverso derecho en una HSA sulcal contralateral4, y los pocos casos de HSAPM se han descrito en casos de FAVD de localización espinal10,11. Por las razones referidas, los diferentes autores expresan sus dudas acerca de la relación causal entre ambas entidades, pero sin embargo advierten que no se puede ignorar que la frecuencia de FAVD en las HSAPM es mucho mayor que en la población general (por ejemplo, Ohshima et al. encuentran 2 FAVD en el seguimiento de 20 HSAPM, un 10×100, frente a la incidencia de 0,29 FAVD×100.000 personas/año en la población general japonesa4 o de 0,15×100.000 personas/año en Minnesota7). Además, para complicar más la situación, algunas de estas FD se encontraron no en el estudio angiográfico inicial, sino en los sucesivos controles angiográficos, lo que puede indicar, como ya refieren los autores, que «el mecanismo puede estar relacionado con anomalías venosas preexistentes como trombosis venosas»4. La consecuencia de esta controversia es que existen dudas acerca del manejo terapéutico de las FD encontradas en el contexto de una HSAPM: ¿deben tratarse como las posibles causantes del sangrado o no?
En nuestro centro hemos detectado un caso de FD en la angiografía inicial de 96 pacientes con HSAPM recogidos en los últimos 5 años (1,04%). En este caso (el aquí presentado) se detectó una FD del seno transverso con drenaje directo a vena cortical tras una HSAPM. A pesar de las evidentes dudas neuroanatómicas entre la localización de la FD y el sangrado, y dada la controversia comentada en el párrafo anterior, se decidió realizar un cierre endovascular de la fístula, siendo conscientes de que el manejo conservador también habría sido una opción. Pensamos que este caso aislado puede resultar interesante de cara a aumentar la escasa bibliografía relacionada. Es posible que, dada la baja incidencia de esta patología, la acumulación de casos aislados permita en un futuro aclarar en un futuro la relación entre ambas entidades y establecer la mejor opción terapéutica.