Las anteriores Guías oficiales de práctica clínica en epilepsia elaboradas por el Grupo de Estudio de Epilepsia de la Sociedad Española de Neurología (GE-SEN) estaban basadas en la opinión de expertos.
La actual Guía de práctica clínica (GPC) en epilepsia se basa en el método científico que extrae recomendaciones a partir de evidencias científicas constatadas. Su principal función es disminuir la variabilidad de la práctica clínica a través de la homogeneización de la práctica médica.
Alcance y objetivosEsta GPC se centra en la atención integral de personas afectadas por una epilepsia, como síntoma principal y predominante, independiente de la edad de inicio y ámbito asistencial.
Metodología1) Constitución del grupo de trabajo integrado por neurólogos del GE-SEN, con la colaboración de neuropediatras, neurofisiólogos y neurorradiólogos; 2) determinación de los aspectos clínicos a cubrir: diagnóstico, pronóstico y tratamiento; 3) búsqueda y selección de la evidencia científica relevante; 4) formulación de recomendaciones basadas en la clasificación de las evidencias científicas disponibles.
ResultadosContienen 192 recomendaciones. El 57% son de consenso entre autores y editores, como consecuencia del desconocimiento en muchos campos de esta patología.
ConclusionesEsta GPC, en epilepsia, con una metodología formal y rigurosa en la búsqueda de evidencias explícitas donde ha sido posible, formula recomendaciones extraídas de las mismas.
En este artículo incluimos el capítulo de la GPC dedicado a situaciones de urgencia en crisis epilépticas y epilepsia, que pueden presentarse como una primera crisis epiléptica, una evolución desfavorable en un paciente con una epilepsia conocida o en su forma más grave como un estado epiléptico.
Previous Official Clinical Practice Guidelines (CPGs) in Epilepsy were based on expert opinions and developed by the Epilepsy Study Group of the Spanish Neurological Society (GE-SEN).
The current CPG in epilepsy is based on the scientific method, which extracts recommendations from published scientific evidence. A reduction in the variability in clinical practice through standardization of medical practice has become its main function.
Scope and objectivesThis CPG is focused on comprehensive care for individuals affected by epilepsy as a primary and predominant symptom, regardless of the age of onset and medical policy.
Methodology1. Creation of GE-SEN neurologists working group, in collaboration with Neuropediatricians, Neurophysiologists and Neuroradiologists. 2. Identification of clinical areas to be covered: diagnosis, prognosis and treatment. 3. Search and selection of the relevant scientific evidence. 4. Formulation of recommendations based on the classification of the available scientific evidence.
ResultsIt contains 161 recommendations of which 57% are consensus between authors and publishers, due to an important lack of awareness in many fields of this pathology.
ConclusionsThis Epilepsy CPG formulates recommendations based on explicit scientific evidence as a result of a formal and rigorous methodology, according to the current knowledge in the pre-selected areas.
This paper includes the CPG chapter dedicated to emergency situations in seizures and epilepsy, which may present as a first seizure, an unfavorable outcome in a patient with known epilepsy, or status epilepticus as the most severe manifestation.
La epilepsia se compone de un conjunto heterogéneo de enfermedades con una elevada prevalencia y es una de las causas de consulta más frecuentes en un servicio de Neurología. Se puede definir como una alteración del cerebro caracterizada por la predisposición mantenida a generar crisis epilépticas (CE) y por las consecuencias neurobiológicas, cognitivas, psicológicas y sociales de esta alteración, y requiriéndose al menos la existencia de una CE. Es una de las enfermedades que más afectan a la calidad de vida del paciente.
Se han llevado a cabo con anterioridad 2 ediciones de las guías oficiales para el diagnóstico y el tratamiento de la epilepsia por el Grupo de Epilepsia de la Sociedad Española de Neurología (GE-SEN). Estas guías estaban basadas fundamentalmente en la opinión de expertos. Las actuales guías, elaboradas durante el año 2012, se basan en el método científico que extrae recomendaciones a través de evidencias constatadas.
El grupo de trabajo lo han constituido 47 expertos en epilepsia: neurólogos, neurofisiólogos, neurorradiólogos y neuropediatras. Ha estado coordinada por 5 editores y un director general de la Guía.
Las recomendaciones para la búsqueda y selección de la evidencia científica relevante fueron:
- 1.
Búsqueda selectiva de las palabras clave en PubMed-MEDLINE, utilizando los filtros de evidencia científica para la selección de metaanálisis y ensayos cínicos controlados.
- 2.
Otros buscadores de evidencia:
- -
Tripdatabase (www.tripdatabase.com).
- -
Biblioteca Cochrane/Biblioteca Cochrane Plus (http://www.update-software.com/Clibplus/Clibplus.asp).
- -
Sobre tratamiento: DARE (http://www.crd.york.ac.uk/crdweb).
- -
Sobre pronóstico o etiología: EMBASE (http://www.embase.com).
- -
- 3.
Consulta de otras GPC o recomendaciones de sociedades científicas: American Academy of Neurology; National Institute for Health and Clinical Excellence; Scottish Intercollegiate Guidelines Network; International League Against Epilepsy; European Federation Neurologycal Societies (EFNS); Guía oficial para el diagnóstico y tratamiento de la epilepsia SEN 2008, y Guía andaluza de epilepsia 2009. Para la clasificación de las evidencias científicas, seguiremos las indicaciones de la EFNS del año 20041 (tabla 1).
Tabla 1.Clasificación del nivel de evidencia para actuaciones terapéuticas
EVIDENCIAS Nivel I Ensayos clínicos controlados, prospectivos, con evolución ciega realizados sobre población representativa
Revisiones sistemáticas de ensayos clínicos controlados en población representativa
En ambos se requieren las siguientes características:
a) Muestreo aleatorizado
b) Objetivos claramente definidos
c) Criterios de exclusión/inclusión claramente definidos
d) Adecuado control de pérdidas de seguimiento
e) Las características basales de los pacientes son explícitas en el texto y equivalentes entre los grupos o las diferencias han sido ajustadas estadísticamenteNivel II Estudios de cohortes prospectivos en una población representativa con evolución ciega que reúne los criterios a-e
Ensayos clínicos controlados, prospectivos, con evolución ciega realizados sobre población representativa que no cumple alguno de los criterios a-eNivel II Todos los demás estudios controlados en una población representativa, en los que la evolución es independiente del tratamiento del paciente Nivel IV Estudios no controlados, series de casos, casos aislados u opiniones de expertos Graduación de las recomendaciones Grado A Recomendación definitivamente efectiva, ineficaz o peligrosa
Requiere al menos un estudio concluyente de nivel i o 2 estudios convincentes de nivel iiGrado B Recomendación probablemente efectiva, ineficaz o peligrosa
Requiere al menos un estudio concluyente de nivel ii o varios estudios de nivel iiiGrado C Recomendación posiblemente efectiva, ineficaz, o peligrosa
Requiere al menos 2 estudios concluyentes de nivel iiiGE-SEN Recomendación eventualmente efectiva, ineficaz, o peligrosa
No reúne los requisitos mínimos para grado C pero es una recomendación de consenso por parte de los miembros del grupo elaborador de la GPC - 4.
En el caso de estudios sobre pronóstico, se utilizará una versión modificada de la clasificación de evidencias propugnada por el Oxford Centre for Evidence-Based Medicine.
- 5.
En el caso de ausencia de evidencias científicas, hemos seguido las instrucciones generales de las GPC de otras sociedades científicas que entienden que la ausencia de prueba no debe ser considerada como prueba de falta de eficacia; en otras palabras, «la ausencia de evidencia no es evidencia de ausencia». En estos supuestos le asignan un grado de recomendación de consenso de la propia sociedad científica. En nuestro caso, le asignaremos la recomendación de consenso del GE-SEN.
El número total de recomendaciones de la Guía fueron 193, algunas de ellas expresadas en forma de tablas o algoritmos de actuación. Al desconocerse la fisiopatología de la epilepsia y en algunos casos su causa, y el hecho de que la aprobación de nuevos fármacos antiepilépticos (FAE) obedece más a criterios administrativos que de otra índole clínica, condiciona que las evidencias científicas en todos los campos de la epilepsia sean reducidas. Este hecho se traduce en que en nuestras guías el 57% de las recomendaciones son de consenso entre autores y editores, expresadas como recomendación del GE-SEN y no basadas en evidencias científicas.
La terminología y la clasificación de las CE y síndromes epilépticos utilizada en esta GPC son las propuestas por la Comisión de Clasificación y Terminología de la Liga Internacional contra la Epilepsia de 1989, y que es la predominante entre la bibliografía revisada para su elaboración2.
Ha demostrado ser una herramienta de consulta útil para la práctica clínica en consultas de Neurología, áreas de Urgencia y de Atención Primaria durante el año 2013.
La consulta completa de esta guía puede realizarse en la página web de la SEN y se publicarán extractos de la misma en la revista Neurología, dirigidos al tratamiento de la epilepsia, bajo los siguientes epígrafes.
- -
Urgencias en CE y epilepsia.
- -
Tratamiento farmacológico de la epilepsia (2 artículos).
- -
Epilepsia refractaria a fármacos. Terapias no farmacológicas.
Las CE comprenden aproximadamente el 1% de las consultas a las áreas de urgencias. Sus motivos los podemos diferenciar en3:
- 1.
Pacientes que asocian a su CE, síntomas o signos de afectación aguda, sistémica o del sistema nervioso central. Constituyen las denominadas crisis sintomáticas agudas (CSA) y su tratamiento implica tanto el de la causa como el dirigido al control de las CE.
- 2.
Pacientes con una primera CE. Inicialmente, en la mitad de los casos no podemos determinar su causa.
- 3.
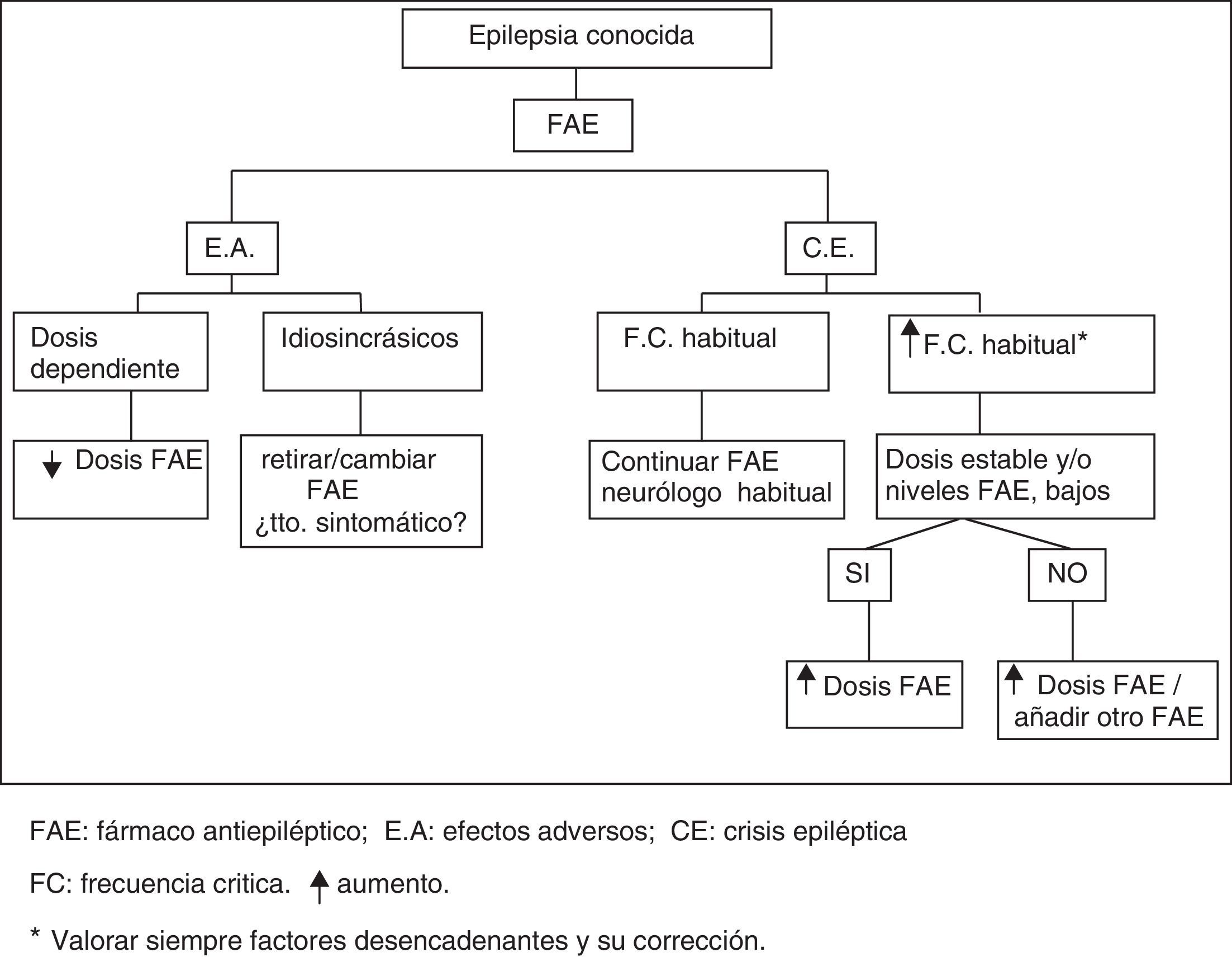
Pacientes con epilepsia conocida que presentan cambios desfavorables en su evolución, tanto a nivel de la frecuencia crítica como de la tolerancia a los FAE.
- 4.
Pacientes con CE en salvas o prolongadas que conforman distintos tipos de estados epilépticos (EE) y que, por su mal pronóstico, precisan tratamiento adecuado y urgente.
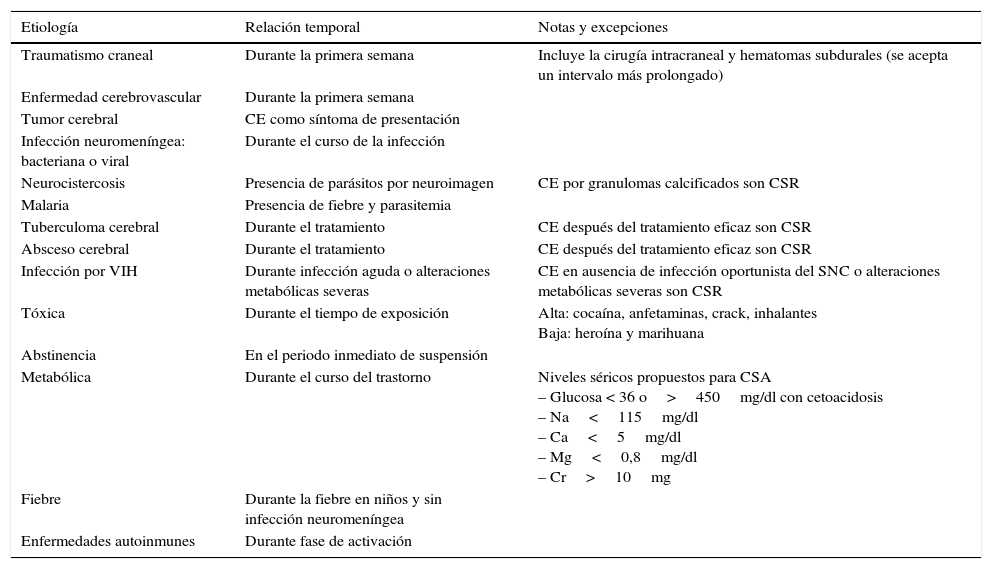
Las CE sintomáticas son aquellas que se presentan como consecuencia de una agresión cerebral. Dentro de ellas se distinguen 2 tipos: las CSA y las crisis sintomáticas remotas (CSR). Las CSA, también denominadas provocadas, son aquellas que acontecen como consecuencia directa o en estrecha relación temporal con un factor precipitante: metabólico, tóxico, estructural, infeccioso o inflamatorio, que causa una afectación aguda cerebral (tabla 2). En cambio, las CSR son las producidas por lesiones cerebrales estáticas o progresivas, preexistentes, y pueden presentarse de forma aislada o presentar recurrencias (epilepsia).
Crisis epilépticas sintomáticas agudas
| Etiología | Relación temporal | Notas y excepciones |
|---|---|---|
| Traumatismo craneal | Durante la primera semana | Incluye la cirugía intracraneal y hematomas subdurales (se acepta un intervalo más prolongado) |
| Enfermedad cerebrovascular | Durante la primera semana | |
| Tumor cerebral | CE como síntoma de presentación | |
| Infección neuromeníngea: bacteriana o viral | Durante el curso de la infección | |
| Neurocistercosis | Presencia de parásitos por neuroimagen | CE por granulomas calcificados son CSR |
| Malaria | Presencia de fiebre y parasitemia | |
| Tuberculoma cerebral | Durante el tratamiento | CE después del tratamiento eficaz son CSR |
| Absceso cerebral | Durante el tratamiento | CE después del tratamiento eficaz son CSR |
| Infección por VIH | Durante infección aguda o alteraciones metabólicas severas | CE en ausencia de infección oportunista del SNC o alteraciones metabólicas severas son CSR |
| Tóxica | Durante el tiempo de exposición | Alta: cocaína, anfetaminas, crack, inhalantes Baja: heroína y marihuana |
| Abstinencia | En el periodo inmediato de suspensión | |
| Metabólica | Durante el curso del trastorno | Niveles séricos propuestos para CSA – Glucosa < 36 o>450mg/dl con cetoacidosis – Na<115mg/dl – Ca<5mg/dl – Mg<0,8mg/dl – Cr>10mg |
| Fiebre | Durante la fiebre en niños y sin infección neuromeníngea | |
| Enfermedades autoinmunes | Durante fase de activación |
La actual Clasificación Internacional de los Síndromes Epilépticos4 encuadra las CSA en las condiciones que cursan con CE, pero que no conllevan un diagnóstico de epilepsia. Las CSA no precisan tratamiento antiepiléptico a largo plazo, aunque en ocasiones puede ser necesario un tratamiento a corto plazo, hasta que la situación aguda se resuelva.
Evidencias científicas para el tratamiento farmacológico de las crisis sintomáticas agudas- -
Carbamacepina, fenobarbital (PB), fenitoína (PHT) y valproico (VPA), denominados FAE clásicos, son efectivos en la prevención de las CSA por traumatismos craneoencefálicos graves. PHT es eficaz para la prevención de las CSA por craneotomía5,6. Nivel de evidencia (NE) I.
- -
Los FAE clásicos son eficaces para la prevención de las CSA por las siguientes causas: traumatismos craneoencefálicos o craneotomías, medios de contraste, malaria y síndrome de abstinencia de alcohol, pero no previenen las CSR ni la epilepsia futura por estas mismas causas5,6. NE I.
- -
Las benzodiacepinas (BZD) son eficaces para la prevención de las CSA relacionadas con la abstinencia de alcohol5,6. NE I.
- -
Los pacientes con tumores cerebrales que reciban tratamiento antineoplásico, radioterápico o corticoideo deben evitar los FAE clásicos por sus interacciones o por sus efectos adversos idiosincrásicos6. NE IV.
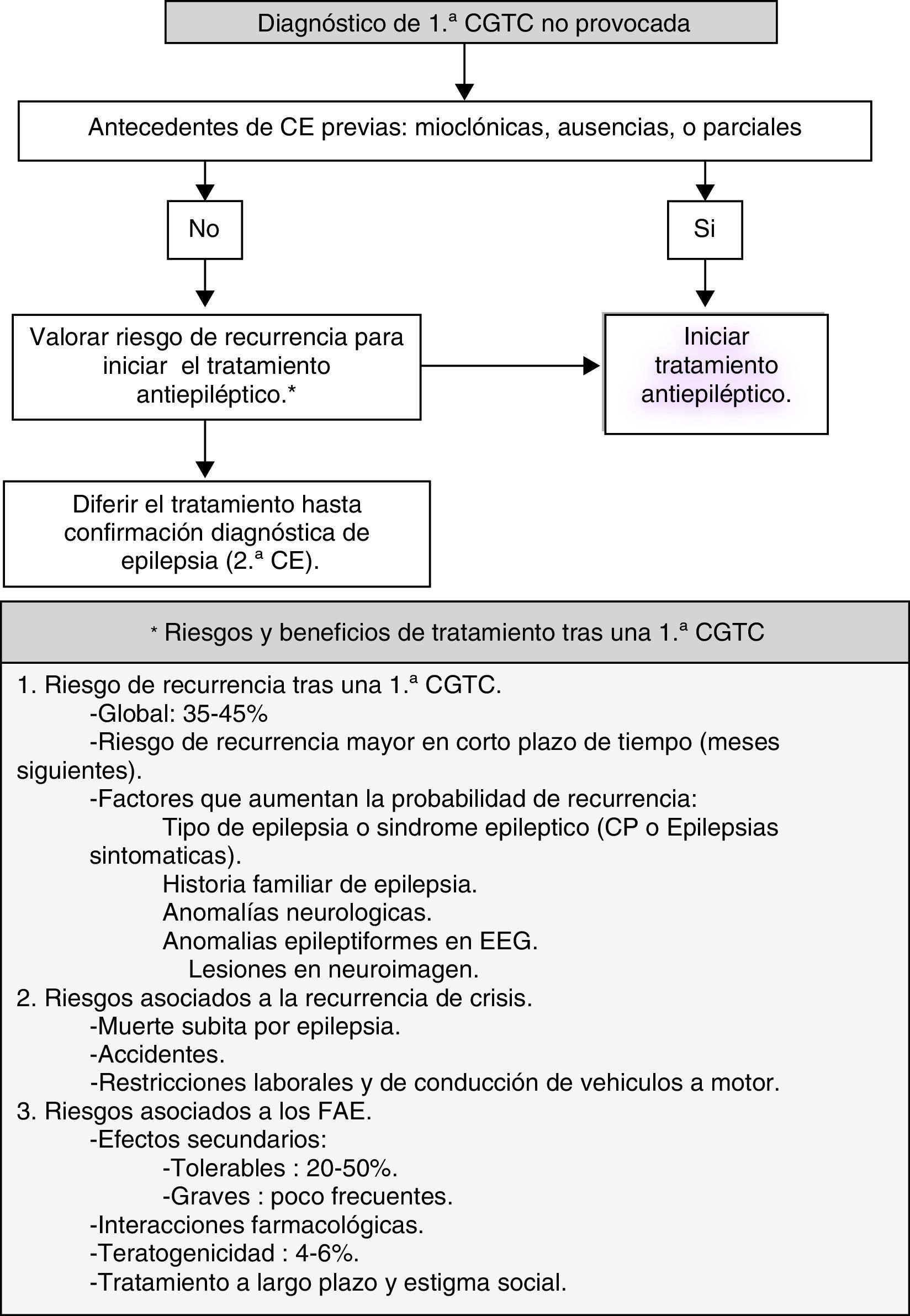
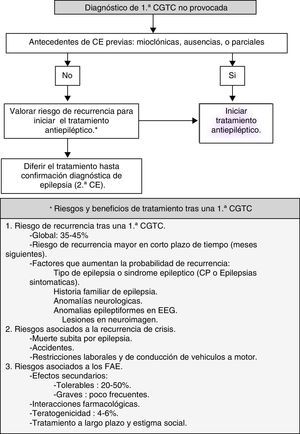
La mayoría de los pacientes que consultan en una urgencia por CE presentan una primera crisis generalizada tónico-clónica (CGTC), cuya causa no podemos determinar (fig. 1).
- -
Basadas en estudios observacionales aleatorizados, la mayoría de GPC indican no iniciar el tratamiento con FAE hasta la segunda CGTC de causa desconocida7. NE I.
- -
El tratamiento con FAE reduce el riesgo de recurrencia en el corto plazo de tiempo (semanas-meses, siguientes), pero no altera el pronóstico a largo plazo para la remisión de las CE8. NE I.
Algoritmo de actuación en una primera CGTC (fig. 1).
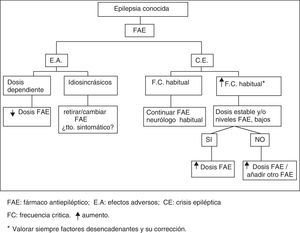
Cambios desfavorables en la evolución de una epilepsia, ya diagnosticada, tanto por un aumento de su frecuencia crítica habitual como por la intolerancia a los FAE. Algoritmo de actuación de urgencia ante este tipo de situación clínica (fig. 2).
Pacientes con CE en salvas o prolongadas que conforman distintos tipos de EE.
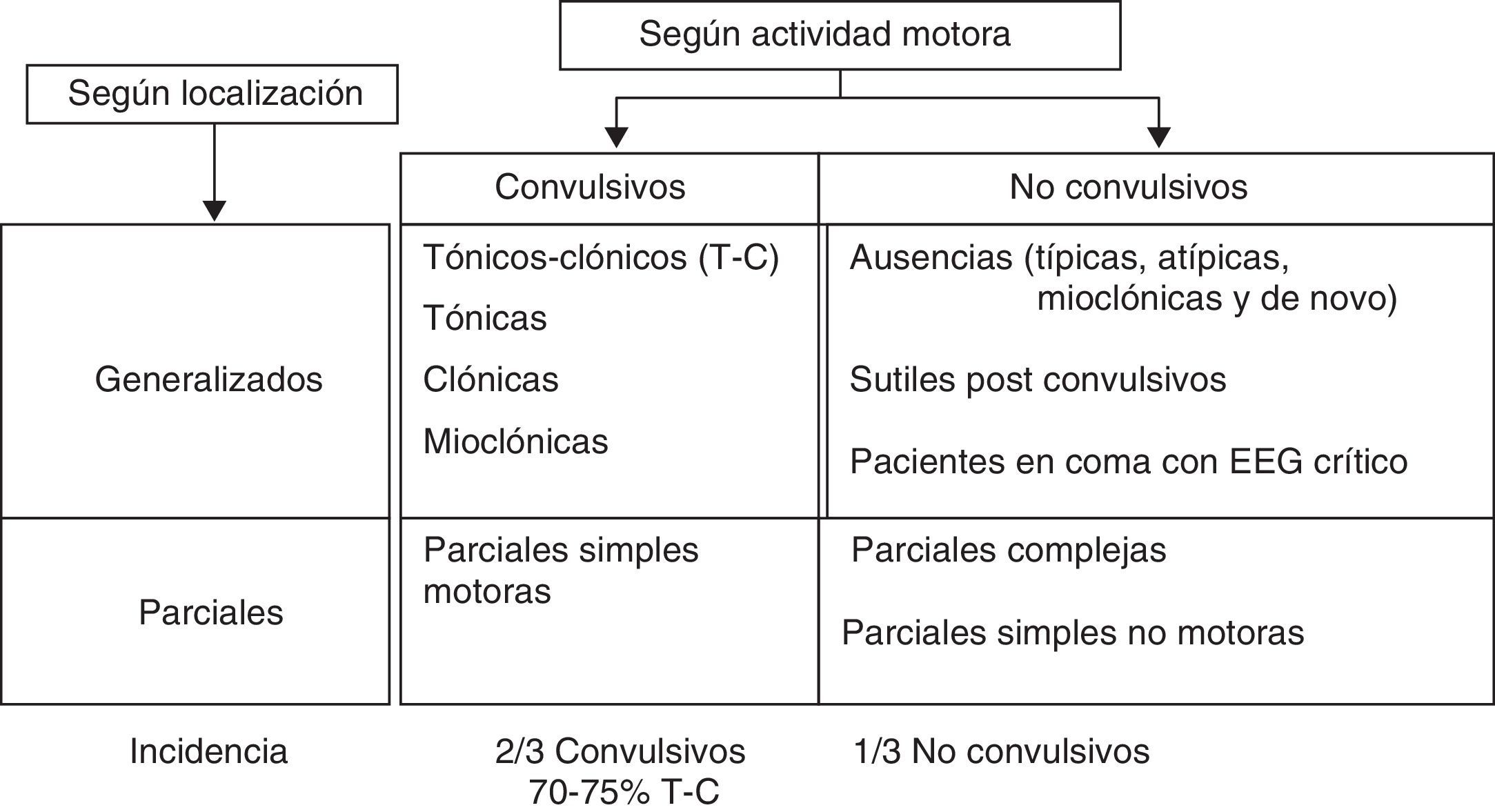
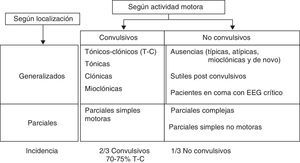
El EE es una CE de duración superior a 30 min o una serie de CE repetidas entre las cuales no se recupera el estado neurológico previo, durante un periodo superior a 30 min 9. Hay tantos EE como CE. Clasificación más habitual empleada para los EE (fig. 3).
La experiencia clínica y la monitorización vídeo-electroencefalográfica evidencian que una convulsión de duración superior a 5 min se prolonga y desemboca en un EE convulsivo, con aumento de la mortalidad cuando su duración supera los 30 min.
En la bibliografía se recogen distintas definiciones y clasificaciones de los EE con fines terapéuticos prácticos7,10.
- •
EE convulsivo tónico-clónico:
- -
Crisis convulsiva generalizada continua de duración superior o igual a 5 min.
- -
Dos o más crisis convulsivas generalizadas sin recuperación de la consciencia entre ellas.
- -
Crisis en salvas: 2 o más crisis convulsivas generalizadas en una hora.
- -
- •
EE refractario (EER): EE continuo a pesar del empleo de 2 FAE indicados, a dosis adecuadas.
- •
EE no convulsivo: crisis sin actividad motora reconocible (o predominante) y con trazado EEG crítico continuo. Habitualmente, se manifiesta en la clínica con un descenso del nivel de consciencia.
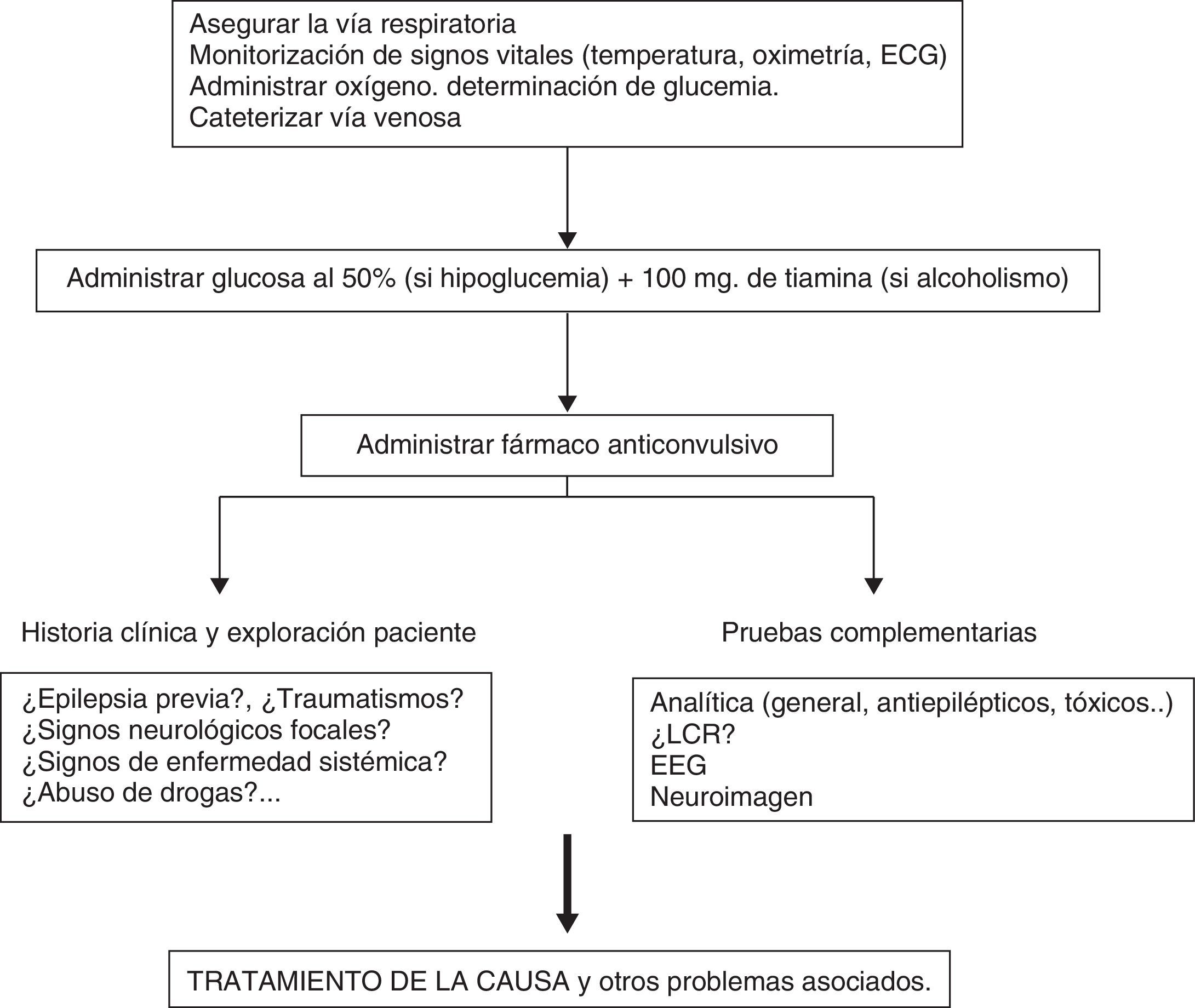
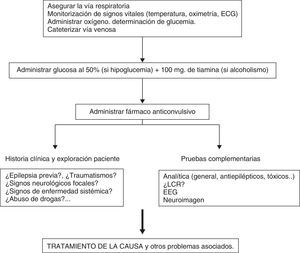
La actuación clínica en un EE convulsivo debe inicialmente asegurar las constantes vitales y a continuación administrar el tratamiento anticonvulsivo y tratar la causa u otros problemas asociados (fig. 4).
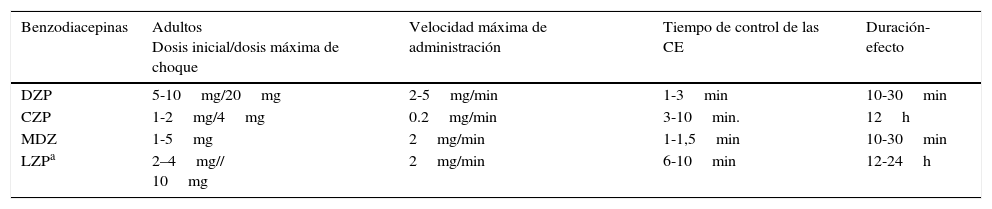
La mayoría de las GPC aconsejan el empleo de las BZD lorazepam (LZP) o diazepam (DZP) por vía intravenosa (iv) como fármacos de primera línea para el control inicial de todos los EE7,11.
Evidencias científicas en el tratamiento inicial de los estados epilépticos convulsivos- -
LZP y DZP son eficaces en el tratamiento de los EE convulsivos12. NE I.
- -
Midazolam (MDZ) no iv (bucal, nasal, intramuscular y rectal) es igual de efectivo que DZP iv y MDZ bucal es superior a DZP rectal13. NE II.
- -
MDZ intramuscular es de eficacia similar al LZP iv en el tratamiento inicial extrahospitalario. NE II14.
Las dosis de choque, la vía de administración y la duración de su eficacia varía con cada BZD (tabla 3).
Pautas de administración (iv) y farmacocinética de las benzodiacepinas en los EE convulsivos
| Benzodiacepinas | Adultos Dosis inicial/dosis máxima de choque | Velocidad máxima de administración | Tiempo de control de las CE | Duración-efecto |
|---|---|---|---|---|
| DZP | 5-10mg/20mg | 2-5mg/min | 1-3min | 10-30min |
| CZP | 1-2mg/4mg | 0.2mg/min | 3-10min. | 12h |
| MDZ | 1-5mg | 2mg/min | 1-1,5min | 10-30min |
| LZPa | 2–4mg// 10mg | 2mg/min | 6-10min | 12-24h |
Pautas de administración no iv: DZP rectal: 10-30mg; MDZ oral/nasal/intramuscular: 5-10mg.
CZP: clonazepam; DZP: diazepam; LZP: lorazepam; MDZ: midazolam.
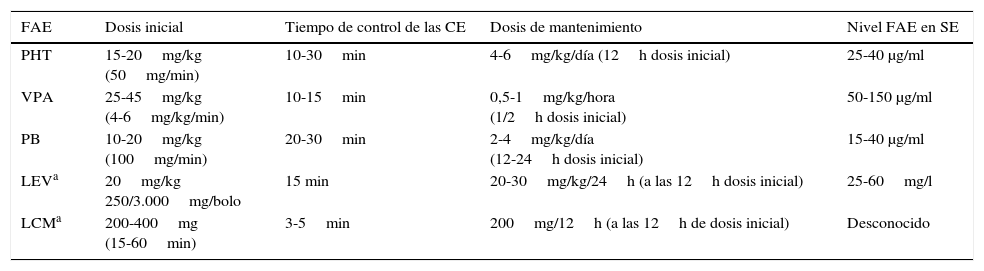
Si la pauta inicial con BZD no consigue el control del EE convulsivo (incluida una segunda dosis), deben administrarse FAE de segunda línea (tabla 4).
Pautas de administración (iv) y farmacocinética de los fármacos antiepilépticos en los estados epilépticos convulsivos
| FAE | Dosis inicial | Tiempo de control de las CE | Dosis de mantenimiento | Nivel FAE en SE |
|---|---|---|---|---|
| PHT | 15-20mg/kg (50mg/min) | 10-30min | 4-6mg/kg/día (12h dosis inicial) | 25-40 μg/ml |
| VPA | 25-45mg/kg (4-6mg/kg/min) | 10-15min | 0,5-1mg/kg/hora (1/2h dosis inicial) | 50-150 μg/ml |
| PB | 10-20mg/kg (100mg/min) | 20-30min | 2-4mg/kg/día (12-24h dosis inicial) | 15-40 μg/ml |
| LEVa | 20mg/kg 250/3.000mg/bolo | 15 min | 20-30mg/kg/24h (a las 12h dosis inicial) | 25-60mg/l |
| LCMa | 200-400mg (15-60min) | 3-5min | 200mg/12h (a las 12h de dosis inicial) | Desconocido |
FAE: fármaco antiepiléptico; LCM: lacosamida; LEV: levetiracetam PB: fenobarbital; PHT: fenitoína; VPA: valproico.
- -
DZP+PHT, PB y LZP (iv) son igual de eficaces en el control del EE convulsivo a los 20 min de inicio de la perfusión y durante la primera hora12. NE I.
- -
PHT y VPA; VPA y LEV (iv) son igual de eficaces en el control de EE a los 30 min de inicio de la perfusión y en efectos adversos10,15. NE II.
- -
Lacosamida (LCM) iv ha demostrado su eficacia en distintos estudios no prospectivos ni controlados y en series de casos para distintos tipos de EE. NE IV16.
- -
La mayoría de GPC recomienda el empleo de LZP (4mg/iv) o de DZP (10mg/iv) seguido de PHT (18mg/kg/iv) o PB (20mg/kg/iv)7,11. NE IV.
- -
El empleo de VPA, LEV o LCM estaría indicado en el caso de contraindicación de la PHT, como alternativa al PB iv o EER17,18. NE III. LEV y LCM no tienen indicación autorizada para su empleo en los EE.
En la actualidad, están en desarrollo varios ensayos clínicos aleatorizados comparativos de la eficacia en los EE convulsivos de la PHT, fosfofenitoína, VPA y LEV19.
Simultáneamente al tratamiento anticonvulsivo, debe tratarse tanto la causa, si es conocida, como las complicaciones sistémicas del propio EE (fiebre, trastornos metabólicos, rabdomiólisis, etc.).
Estado epiléptico refractarioNo existe consenso en la definición de EER. Se define en la literatura médica por su duración: superior a 60 min, o el fracaso de 2 fármacos de segunda línea empleados correctamente y a dosis adecuadas.
Los pasos terapéuticos en el EER son:
- 1.
Ingreso en UCI. Sostén de constantes vitales. Continuar tratamiento o investigación de su causa.
- 2.
Mantener FAE empleados previamente.
- 3.
Coma anestésico durante 24-48 h. No existe evidencia de superioridad de la inducción del coma anestésico con barbitúricos (tiopental) o no barbitúricos (propofol, midazolam)10,11,20 (tabla 5). NE IV. La elección de los fármacos dependerá de la comorbilidad asociada, la farmacocinética y los efectos adversos.
Tabla 5.Pautas de administración (iv) y farmacocinética de los fármacos anestésicos en los estados epilépticos refractarios
Fármaco Dosis inicial Ritmo de infusión Dosis de mantenimiento Nivel
en EEMidazolam 0,1-0,2mg/kg en bolo 4mg/2min 0,1-0,4mg/kg/h 0,2-1 μg/ml Propofol 3-5mg/kg en bolo Lento 5-10mg/kg/h Desconocido Tiopental 2-3mg/kg en bolo 30 s 3-5mg/kg/h 25-50 μg/ml Pentobarbitala 5-15mg/kg Lento 0,5-3mg/kg/h Desconocido - 4.
Retirada de fármacos inductores del coma en 12-24 h. Si se constata su control clínico y EEG (monitorización).
- 5.
Iniciar/continuar la administración de un FAE crónico.
- 6.
Tratamiento causal y de las complicaciones.
Si persiste el EER después de 24h del comienzo de la terapia anestésica o reaparece el EE durante la reducción o retirada de este tratamiento (estadio clínico denominado por algunos autores como EE superrefractario) deben probarse otras terapias no anestésicas, como son: sulfato de magnesio, piridoxina (niños), esteroides, inmunoglobulinas, plasmaféresis, hipotermia, dieta cetógena, electroshock, neurocirugía en EE lesionales, estimulación del nervio vago, etc., en diferentes secuencias, según la causa y autores20. NE IV.
Estado epiléptico no convulsivoSu definición se basa en la ausencia de actividad motora manifiesta y patrón EEG indicativo. La sospecha es clínica y la confirmación la realiza el EEG. La falta de terminología EEG unificada dificulta la clasificación de los EE no convulsivos (EENC).
La mayoría de autores los clasifican, según datos electroclínicos, en 2 grupos: con o sin estupor-coma.
El grupo sin estupor-coma lo subdividen en: comienzo generalizado (EE de ausencias: típicas, atípicas o mioclónicas), con comienzo focal (EENC con o sin afectación de la consciencia, afásico, etc.) y de origen desconocido (EENC autonómicos)21.
No existen evidencias de alto nivel para la elección del tratamiento de cada tipo.
En el caso de pacientes ambulatorios con cuadros confusionales prolongados, se aconseja emplear BZD, preferentemente por vía oral7.
En pacientes en coma, tras un EE convulsivo previo, llamados EENC sutiles, su tratamiento será similar al de los EER. En los casos de pacientes críticos por distintas causas graves (anoxia cerebral posparada cardiaca, traumatismos craneoencefálicos e intoxicaciones graves, etc.), y en coma, se acompañan en el 20-30% de casos de una actividad crítica en el registro EEG. En estos casos, debe tratarse la causa, que es la que determina el pronóstico, y añadir FAE no sedantes12.
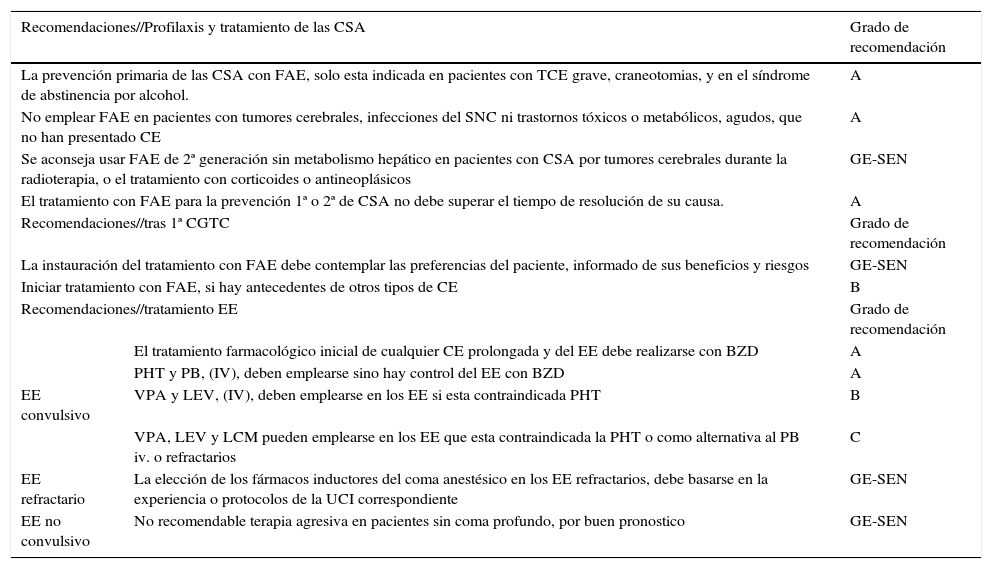
Se recogen las recomendaciones de las distintas situaciones clínicas que pueden presentarse en al área de urgencia (tabla 6).
Cuadro general de recomendaciones de epilepsia en el área de urgencias
| Recomendaciones//Profilaxis y tratamiento de las CSA | Grado de recomendación | |
|---|---|---|
| La prevención primaria de las CSA con FAE, solo esta indicada en pacientes con TCE grave, craneotomias, y en el síndrome de abstinencia por alcohol. | A | |
| No emplear FAE en pacientes con tumores cerebrales, infecciones del SNC ni trastornos tóxicos o metabólicos, agudos, que no han presentado CE | A | |
| Se aconseja usar FAE de 2ª generación sin metabolismo hepático en pacientes con CSA por tumores cerebrales durante la radioterapia, o el tratamiento con corticoides o antineoplásicos | GE-SEN | |
| El tratamiento con FAE para la prevención 1ª o 2ª de CSA no debe superar el tiempo de resolución de su causa. | A | |
| Recomendaciones//tras 1ª CGTC | Grado de recomendación | |
| La instauración del tratamiento con FAE debe contemplar las preferencias del paciente, informado de sus beneficios y riesgos | GE-SEN | |
| Iniciar tratamiento con FAE, si hay antecedentes de otros tipos de CE | B | |
| Recomendaciones//tratamiento EE | Grado de recomendación | |
| El tratamiento farmacológico inicial de cualquier CE prolongada y del EE debe realizarse con BZD | A | |
| PHT y PB, (IV), deben emplearse sino hay control del EE con BZD | A | |
| EE convulsivo | VPA y LEV, (IV), deben emplearse en los EE si esta contraindicada PHT | B |
| VPA, LEV y LCM pueden emplearse en los EE que esta contraindicada la PHT o como alternativa al PB iv. o refractarios | C | |
| EE refractario | La elección de los fármacos inductores del coma anestésico en los EE refractarios, debe basarse en la experiencia o protocolos de la UCI correspondiente | GE-SEN |
| EE no convulsivo | No recomendable terapia agresiva en pacientes sin coma profundo, por buen pronostico | GE-SEN |
No se declara ningún conflicto de intereses entre los autores.