La granulomatosis eosinofílica con poliangitis (GEPA) es una vasculitis necrosante sistémica de pequeños y medianos vasos perteneciente al espectro de las vasculitis asociadas a anticuerpos anticitoplasma del neutrófilo (ANCA). En su evolución se distinguen tres fases, las cuales pueden o no ser secuenciales: una fase alérgica (asma, rinitis y poliposis), una fase eosinofílica (eosinofilia en sangre periférica, tejido pulmonar o gastrointestinal) y una fase vasculítica, pudiendo implicar múltiples órganos, incluidos el sistema nervioso periférico y, en raras ocasiones, el sistema nervioso central (SNC). En 1990 el American College of Rheumatology creó unos criterios diagnósticos (asma, eosinofilia en sangre periférica superior al 10%, mononeuropatía o polineuropatía, infiltrados pulmonares transitorios, anomalías de los senos paranasales y eosinofilia extravascular), siendo necesario cumplir 4 de 6, y que cuentan con una sensibilidad del 85% y una especificidad del 99,7%1. El tratamiento consiste en corticoterapia o inmunosupresores como ciclofosfamida en casos refractarios. Las series actuales sugieren una clara mejoría en la tasa de supervivencia, del 70 al 90% a los 5años2. La afectación cardiaca es la principal causa de muerte relacionada con la GEPA, seguida de la hemorragia cerebral.
Describimos el caso de un varón de 54años diagnosticado de GEPA por antecedentes de asma grave corticodependiente, poliposis paranasal, dermatitis eosinofílica, eosinofilia periférica y polineuropatía sensitiva axonal de reciente diagnóstico. En tratamiento exclusivamente con prednisona 5mg diarios.
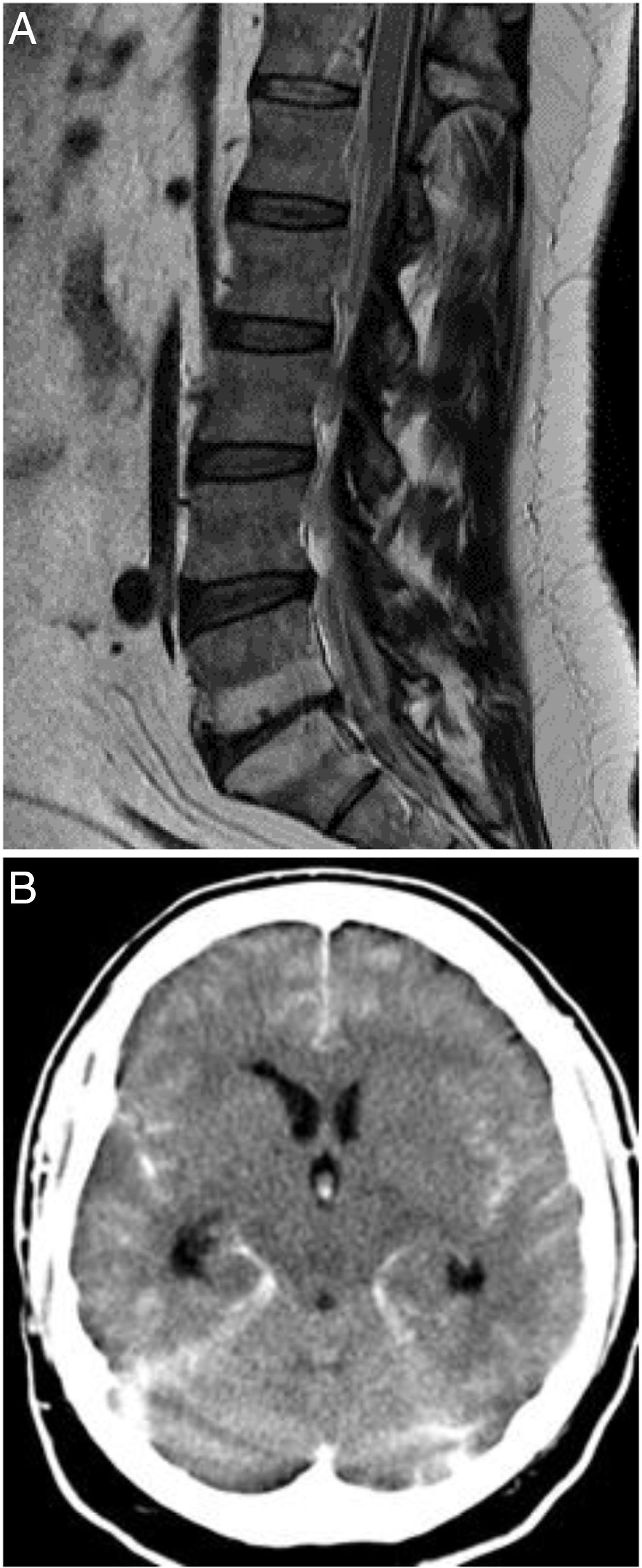
Es valorado de urgencia por un cuadro de 48h de evolución de dolor lumbar espontáneo y súbito, a partir del cual desarrolló una debilidad progresiva en la extremidad inferior izquierda, parestesias en el muslo izquierdo, polaquiuria y estreñimiento. En la exploración se mostraba afebril y con presión arterial de 157/111mmHg. En la exploración neurológica se apreciaba una debilidad proximal con balance muscular 3/5 en la extremidad inferior izquierda, hipoestesia tacto-algésica con nivel L1, hiperreflexia rotuliana y aquílea izquierdas y Babinski izquierdo. La analítica básica (glucemia, iones, función renal y hepática), así como la coagulación, fueron normales. El hemograma revelaba una leucocitosis (20.000/μl; normal <10.200/μl) con eosinofilia (1.300/μl, supone el 14,8%; normal <500/μl, <5% del total). La radiografía de tórax fue normal. La RM dorsolumbar urgente mostró una hemorragia epidural entre D8-L1 y S1-S2 (fig. 1A), por lo que se procedió a una laminectomía D12-L1 y evacuación del sangrado con carácter urgente. A las 24h de la intervención se le realizó una arteriografía medular, que fue normal.
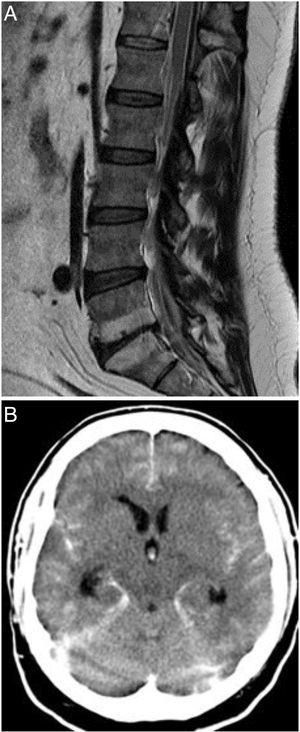
A) RM medular, corte sagital, T1. Hemorragia epidural dorsolumbar. Se observan loculaciones con mayor acúmulo posterior en D12 y L1; también en el sacro S1 y S2. El cordón medular presenta una morfología dentro de la normalidad. B)Imagen de TC cerebral sin contraste. Se evidencia una hemorragia subaracnoidea perimesencefálica, intraventricular y en tienda cerebelo. Fisher IV.
Al tercer día de ingreso presentó una disminución súbita del nivel de conciencia, evidenciándose en la TC cerebral una hemorragia subaracnoidea espontánea (HSAE) FisherIV (fig. 1B) y siguiéndose de angioTC sin alteraciones relevantes. A las 36h se le realizó una arteriografía cerebral, que fue normal. Falleció al sexto día.
Nuestro paciente cumplía los criterios de GEPA con 3años de evolución, y dado su reciente diagnóstico de polineuropatía, podría considerarse en fase vasculítica3.
La afectación del SNC se da en el 6-10% de los pacientes con GEPA4, sobre todo en forma de ictus isquémico y hemorragias cerebrales, cuya presentación en ocasiones es múltiple y pueden suponer el debut de la enfermedad4-12. La aparición de hemorragias espinales es mucho más infrecuente13,14.
Sabio et al.3 describieron la que creemos serie más amplia publicada en la literatura de complicaciones hemorrágicas del SNC en GEPA. De 28 pacientes con diagnóstico de GEPA, el 50% (14/28) presentaron hemorragia subaracnoidea espontánea (HSAE); el 46% (13/28) hemorragia intraparenquimatosa; el 17,9% (5/28) intraventricular, y el 10,7% (3/28) hematomas espinales. Ross et al.14 recogen 6 pacientes con GEPA y complicaciones espinales, 4 de ellos hemorragias subdurales o subaracnoideas.
Nuestro paciente debutó con un hematoma epidural espinal espontáneo (HEEE), tal como se observó en la neuroimagen y se confirmó en el procedimiento quirúrgico, y se siguió de una HSAE.
Se postula que la HSAE en la GEPA podría deberse tanto a la propia afectación vasculítica con disrupción de la lámina elástica interna, como a la rotura de la dilatación postestenótica originada a raíz de la formación de granulomas en los pequeños vasos. Los HEEE son de causa desconocida en el 40% de los casos. Algunos autores postulan su origen en la afectación de los plexos venosos, mientras otros consideran su origen en las arterias epidurales.
En nuestro caso, el hecho de que el HEEE se dé en el contexto de una GEPA y su presentación casi simultánea con una HSAE sugiere la afectación vasculítica como la causa más probable15. Que sepamos, es el primer caso descrito de un HEEE en un paciente con GEPA. Es peculiar, además, la presentación simultánea de HSAE cerebral.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
ConsentimientoEl consentimiento no fue obtenido por el paciente debido a su deceso. El autor figurante en último lugar certifica la atención depositada en la búsqueda de contactos familiares, así como la completa anonimización del caso descrito.
Al Dr. J.M. Sabio, del Servicio de Medicina Interna, Hospital Universitario Virgen de las Nieves, Granada, España, por su recopilación de pacientes con GEPA y complicaciones en el SNC.