La enfermedad cerebrovascular constituye la tercera causa de muerte y la segunda de discapacidad y demencia.
ObjetivoDeterminar la incidencia y los factores de riesgo de ictus en adultos de 65 años y más en La Habana y Matanzas, Cuba.
Material y métodoSe realizó un estudio prospectivo longitudinal, entre abril del 2008 y abril del 2011, que reevaluó a 2.916 adultos mayores, con una media de seguimiento de 4 años, incluidos 2.316 adultos vivos y 600 autopsias verbales. Las variables utilizadas fueron: edad, sexo, nivel educacional, autorreporte y descripción de enfermedades crónicas y hábitos tóxicos. Se realizaron exámenes de laboratorio, incluido el genotipo de la APOE. El diagnóstico de ictus se basó en la definición de la Organización Mundial de la Salud. Se calculó la tasa de incidencia de ictus global, por sexos y grupos de edad, y los factores de riesgo de ictus incidente.
ResultadosLa incidencia de ictus fue de 786,2 por 100.000 personas/año (IC del 95%, 672,3-906,4). El antecedente de consumo de alcohol (HR: 3,5; IC del 95%, 3,3-3,7) y la demencia (HR: 3,0; IC del 95%, 1,6-5,5) y el sexo masculino (HR: 1,8; IC del 95%, 1,2-2,8) constituyeron factores de riesgo de ictus incidente.
ConclusionesLa incidencia de ictus es similar a la reportada en países desarrollados y menor que la reportada en otros países de bajos y medianos ingresos. Como la diabetes mellitus, enfermedad cardiaca, la hipertensión arterial, el hábito de fumar y APOE4, entre otros, se asocian con una mayor mortalidad requieren un análisis diferente en el estudio de factores de riesgo de ictus.
Cerebrovascular disease is the third-leading cause of death and the second-leading cause of disability and dementia.
ObjectiveDetermine stroke incidence and risk factors in a population of adults aged 65 and over in Cuba (Havana and Matanzas).
Material and methodsThis prospective longitudinal study, completed between April 2008 and Abril 2011, re-evaluated 2916 elderly adults with an average follow-up time of 4 years. Cases included 2316 living subjects and 600 verbal autopsies. Study variables were age, sex, educational level, self-reported health, and description of chronic diseases and substance abuse. Laboratory tests included genotyping APOE. Stroke was diagnosed based on the World Health Organization definition. We calculated the global incidence rate for stroke, broken down by sex, age group, and risk factors for incident stroke.
ResultsStroke incidence was 786.2 in 100000 persons/year (95% CI: 672.3-906.4). History of alcohol consumption (HR: 3.5; 95% CI: 3.3-3.7), dementia (HR: 3.0; 95% CI, 1.6-5.5) and male sex (HR: 1.8; 95% CI, 1.2-2.8) were shown to be risk factors for incident stroke.
ConclusionsStroke incidence was similar to rates reported in developed countries and lower than that in low- to middle-income countries. Given that diabetes mellitus, heart disease, arterial hypertension, smoking, APOE4, etc. are associated with higher mortality rates, they will require separate analysis in a study of stroke risk factors.
El ictus es la tercera causa de muerte en el mundo; la mayor parte ocurre en países de bajos y medianos ingresos1,2.
A nivel mundial, se ha observado en las últimas 4 décadas una disminución en la incidencia de ictus del 42% en los países de altos ingresos y un incremento de más del 100% en los países de bajos y medianos ingresos. En el año 2008, las tasas de incidencia de ictus en los países de bajos y medianos ingresos excedieron por primera vez las tasas de incidencia en los países de altos ingresos2.
Los datos epidemiológicos de ictus existentes en Cuba dependen de los registros médicos del sistema nacional de estadísticas y de una encuesta de autorreporte de enfermedad realizada en el 20023. No se han realizado estudios poblacionales sobre la epidemiología de la enfermedad cerebrovascular que cumplan con los criterios de estudio ideal de ictus4.
Por tal motivo, decidimos realizar el siguiente estudio, con el objetivo de determinar la incidencia y los factores de riesgo de ictus en la población de 65 años y más de La Habana y Matanzas, Cuba.
Material y métodoDiseño del estudioSe trata de un estudio prospectivo longitudinal de una cohorte de 3.000 adultos de 65 años y más, con 2 fases bien definidas: un estudio de corte transversal de los conocidos estudios de prevalencia realizado entre junio del 2003 y mayo del año 20075, seguido de un estudio prospectivo longitudinal de 4 años, entre junio del 2008 y julio del 2011, con el objetivo de determinar la incidencia y los factores de riesgo de ictus en la población de 65 años y más de La Habana y Matanzas.
La muestra total de seguimiento fue de 2.944 adultos mayores, de los cuales 608 (20,7%) fallecieron y 28 (0,95%) rechazaron participar en el estudio (de ellos 20 pacientes rechazaron ser reentrevistados y 8 familiares no desearon realizar la autopsia verbal). Se reentrevistó a 2.316 (78,7%) adultos mayores y se realizaron 600 autopsias verbales. La cohorte para el análisis de la incidencia de ictus se definió como todos aquellos que estuvieran libres de ictus en el estudio base, correspondiente a 2.731 adultos mayores, de los que se excluyó a los 28 casos que rechazaron participar en el estudio, utilizando 2.703 pacientes para el análisis de la incidencia.
Diagnóstico de ictusSe basó en la definición propuesta por la Organización Mundial de la Salud. Se obtuvo del participante y de un informante confiable la información de: a) comienzo súbito o rápido de signos de disfunción neurológica focal (o global) con una duración mayor de 24 h, en ausencia de una causa no vascular (traumatismo craneal, neoplasia, coma atribuible a un trastorno metabólico o desequilibrio hidroelectrolítico, vasculitis o infección del sistema nervioso central, así como neuropatía periférica)6.
A todos los encuestados se les realizó un examen físico-neurológico estructurado, que permitió una medición objetiva y cuantitativa de signos focales, parkinsonismo, ataxia, apraxia y reflejos primitivos (NEUROEX)7. Este focaliza síntomas y signos de ictus usando la escala para el Ictus del Instituto Nacional de Salud de los Estados Unidos (NIHSS)7.
El estudio se realizó como parte del proyecto internacional 10/66; detalles del mismo han sido publicados7.
En el estudio longitudinal, se aplicó un protocolo similar de entrevistas y algoritmo diagnóstico al usado en el estudio base (evaluación clínica con pruebas cognitivas, entrevista clínica y evaluación neurológica; exámenes complementarios, incluyendo genotipificación de la APOE y entrevista al familiar, cuidador u otro informante), y una segunda fase en la cual fueron visitados nuevamente los pacientes con sospecha de enfermedad cerebrovascular por un neurólogo vascular.
En esta segunda fase fueron reentrevistados todos aquellos participantes que:
- 1.
Reportaron en el seguimiento que tuvieron un ictus desde que fue realizada la evaluación inicial (con o sin diagnóstico clínico).
- 2.
Aquellos que en la evaluación de los NIH en la entrevista de seguimiento mostraron que pudieron haber tenido un ictus (todos aquellos que tienen una puntuación de 4 o más en la NIHSS incluida en el NEUROEX).
La entrevista utilizada fue estructurada, pero contaba con espacio para notas clínicas, las cuales se utilizaron para una mejor evaluación. Se determinó al final de la entrevista si el participante tuvo un ictus después de la evaluación inicial o no (y otros detalles de sus características). Esta entrevista, con todas las notas clínicas, fue proporcionada a un segundo neurólogo, que realizó la misma determinación. Si discrepaban, los 2 eran consultados para alcanzar un consenso.
En aquellos pacientes que contaban con un estudio imaginológico (tomografía computarizada o resonancia magnética), se precisó si existían imágenes indicativas de ictus o los hallazgos de las neuroimágenes descritos en el informe.
Descripción de la incidenciaSe describe la incidencia de ictus persona/año riesgo, teniendo en cuenta para el cálculo el intervalo entre la evaluación inicial y el estudio de seguimiento. Se estimó la incidencia global de ictus con sus intervalos de confianza (IC) del 95%, así como la incidencia por sexo, grupos de edad dividiendo el número de casos por el número de persona/año en cada grupo de edad y según la procedencia.
Se utilizó la regresión de riesgo proporcional de Cox para estimar las asociaciones de riesgo.
Se describe la tasa de incidencia de ictus anual por 1.000, según grupos de edad, sexo y variables seleccionadas (educación, historia familiar de demencia, hábito de fumar, genotipo APOE4, hipertensión arterial, ictus, ingestión de alcohol, obesidad, diabetes, colesterol, triglicéridos) utilizando la regresión de Cox, la tasa de incidencia de demencia vascular y ataque transitorio de isquemia (ATI), así como el riesgo de ictus incidente ajustada para edad, sexo y educación.
Se utilizó el comando Stata stcrreg para estimar según la regresión de Cox el riesgo de competencia (modelo de riesgos proporcionales)8.
Los siguientes factores de riesgo, sexo, demencia, genotipo de la APOE (presencia de uno o 2 alelos de APOE4 vs. ausencia), hipertensión arterial, hábito de fumar (fumador actual o en el pasado vs. nunca fumó), bebedor de riesgo, enfermedad cardiovascular y diabetes mellitus) se evaluaron como variable dicotómicas. Los efectos del incremento por cada 5 años en la edad y el nivel educacional fueron analizados como variables categóricas.
Los análisis se realizaron utilizando la versión 9,2 de Stata (StatCorp 2007, Stata Statistical Software: release 10; StataCorp, College Station, EE. UU.). Para el análisis multivariado, fueron incluidos solo los participantes con datos no perdidos para todas las variables independientes.
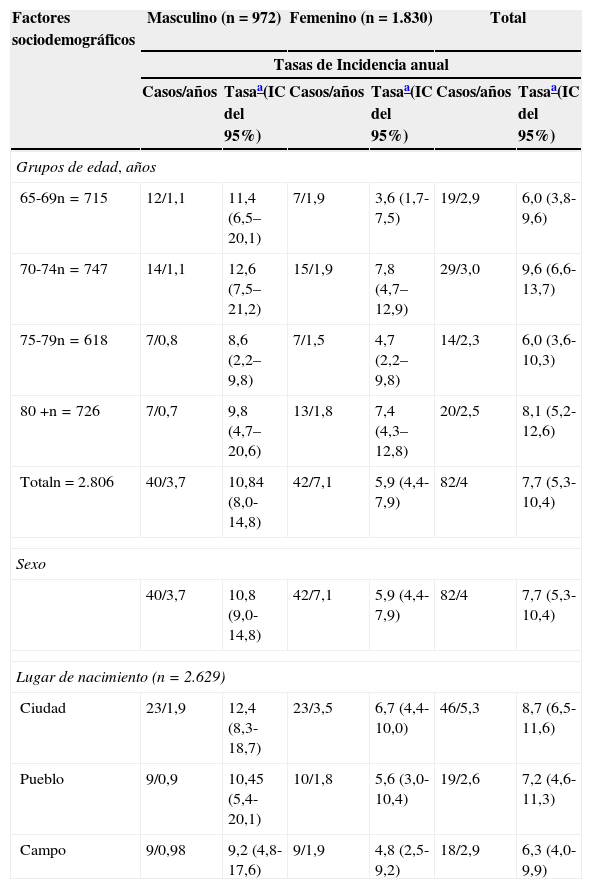
ResultadosIncidencia de ictusLa tasa de incidencia global de ictus en mayores de 65 años fue de 786,2 por 100.000 personas/año (IC del 95%, 672,3-906,4), con una tasa de incidencia de ATI de 525,8 por 100.000 personas/año (IC del 95%, 416,3-676,2). La incidencia según características sociodemográficas se muestra en la tabla 1. La incidencia de ictus se incrementó con la edad, con excepción del grupo de 75 a 79 años en que fue inferior al grupo de 70-74 años, que presentó una incidencia de 9,6 por 1.000 (IC del 95%, 6,6-13,7), superior a todos los grupos de edad. Fue mayor en hombres 10,8 por 1.000 (IC del 95%, 9,0-14,8) que en mujeres 5,9 por 1.000 (IC del 95%, 4,4-7,9). Observándose un gradiente en la incidencia según el lugar de nacimiento, desde 8,7 por 1.000 (IC del 95%, 6,5-11,6) en los nacidos en la ciudad, 7,2 por 1.000 (IC del 95%, 4,6-11,3) en los nacidos en el pueblo, hasta 6,3 por 1.000 (IC del 95%, 4,0-9,9) entre los nacidos en el campo.
Tasas de incidencia anual (por 1.000 personas/año) según variables sociodemográficas. La Habana y Matanzas, Cuba
| Factores sociodemográficos | Masculino (n=972) | Femenino (n=1.830) | Total | |||
|---|---|---|---|---|---|---|
| Tasas de Incidencia anual | ||||||
| Casos/años | Tasaa(IC del 95%) | Casos/años | Tasaa(IC del 95%) | Casos/años | Tasaa(IC del 95%) | |
| Grupos de edad, años | ||||||
| 65-69n=715 | 12/1,1 | 11,4 (6,5–20,1) | 7/1,9 | 3,6 (1,7-7,5) | 19/2,9 | 6,0 (3,8-9,6) |
| 70-74n=747 | 14/1,1 | 12,6 (7,5–21,2) | 15/1,9 | 7,8 (4,7–12,9) | 29/3,0 | 9,6 (6,6-13,7) |
| 75-79n=618 | 7/0,8 | 8,6 (2,2– 9,8) | 7/1,5 | 4,7 (2,2– 9,8) | 14/2,3 | 6,0 (3,6-10,3) |
| 80 +n=726 | 7/0,7 | 9,8 (4,7–20,6) | 13/1,8 | 7,4 (4,3–12,8) | 20/2,5 | 8,1 (5,2-12,6) |
| Totaln=2.806 | 40/3,7 | 10,84 (8,0-14,8) | 42/7,1 | 5,9 (4,4-7,9) | 82/4 | 7,7 (5,3-10,4) |
| Sexo | ||||||
| 40/3,7 | 10,8 (9,0-14,8) | 42/7,1 | 5,9 (4,4-7,9) | 82/4 | 7,7 (5,3-10,4) | |
| Lugar de nacimiento (n=2.629) | ||||||
| Ciudad | 23/1,9 | 12,4 (8,3-18,7) | 23/3,5 | 6,7 (4,4-10,0) | 46/5,3 | 8,7 (6,5-11,6) |
| Pueblo | 9/0,9 | 10,45 (5,4-20,1) | 10/1,8 | 5,6 (3,0-10,4) | 19/2,6 | 7,2 (4,6-11,3) |
| Campo | 9/0,98 | 9,2 (4,8-17,6) | 9/1,9 | 4,8 (2,5-9,2) | 18/2,9 | 6,3 (4,0-9,9) |
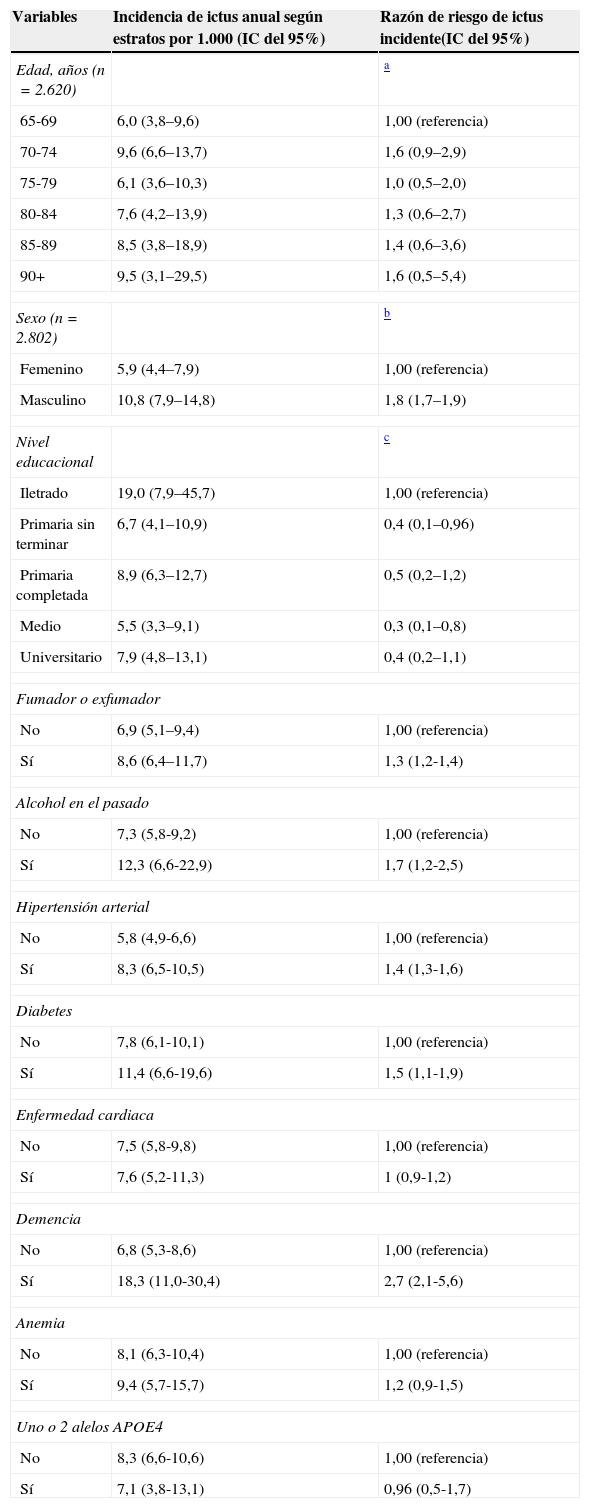
La incidencia de ictus se asoció a incremento de la edad, sexo masculino, menor nivel educacional, hábito de fumar, antecedentes de alcoholismo en el pasado, hipertensión arterial, diabetes mellitus, enfermedad cardiaca, demencia, anemia y ser portador de uno o 2 alelos de la APOE4 (tabla 2). En el caso de la edad, se observó un incremento del riesgo con la edad, con la excepción del grupo de 70-74 años que presentó una razón de riesgo mayor que el resto de los grupos y similar al grupo de 90 años y más. En relación con el sexo, y tomando como referencia al sexo femenino, encontramos que la razón de riesgo fue de 1,8, lo que significa que el riesgo de ictus es 1,8 veces mayor en el sexo masculino después de controlar edad y nivel educacional. El riesgo de ictus fue 2,7 veces mayor entre los pacientes con demencia, 1,7 veces mayor para el antecedente de consumo de alcohol, 1,5 veces mayor para los diabéticos, y 1,4 veces mayor para los hipertensos. Llama la atención que si bien el riesgo fue 2,44 veces mayor para los pacientes con uno o 2 alelos de la APOE4, esto no resulto estadísticamente significativo.
Incidencia de ictus y razón de riesgo según variables sociodemográficas y factores de riesgo. Ajustado para edad, sexo y educación, La Habana y Matanzas
| Variables | Incidencia de ictus anual según estratos por 1.000 (IC del 95%) | Razón de riesgo de ictus incidente(IC del 95%) |
|---|---|---|
| Edad, años (n=2.620) | a | |
| 65-69 | 6,0 (3,8–9,6) | 1,00 (referencia) |
| 70-74 | 9,6 (6,6–13,7) | 1,6 (0,9–2,9) |
| 75-79 | 6,1 (3,6–10,3) | 1,0 (0,5–2,0) |
| 80-84 | 7,6 (4,2–13,9) | 1,3 (0,6–2,7) |
| 85-89 | 8,5 (3,8–18,9) | 1,4 (0,6–3,6) |
| 90+ | 9,5 (3,1–29,5) | 1,6 (0,5–5,4) |
| Sexo (n=2.802) | b | |
| Femenino | 5,9 (4,4–7,9) | 1,00 (referencia) |
| Masculino | 10,8 (7,9–14,8) | 1,8 (1,7–1,9) |
| Nivel educacional | c | |
| Iletrado | 19,0 (7,9–45,7) | 1,00 (referencia) |
| Primaria sin terminar | 6,7 (4,1–10,9) | 0,4 (0,1–0,96) |
| Primaria completada | 8,9 (6,3–12,7) | 0,5 (0,2–1,2) |
| Medio | 5,5 (3,3–9,1) | 0,3 (0,1–0,8) |
| Universitario | 7,9 (4,8–13,1) | 0,4 (0,2–1,1) |
| Fumador o exfumador | ||
| No | 6,9 (5,1–9,4) | 1,00 (referencia) |
| Sí | 8,6 (6,4–11,7) | 1,3 (1,2-1,4) |
| Alcohol en el pasado | ||
| No | 7,3 (5,8-9,2) | 1,00 (referencia) |
| Sí | 12,3 (6,6-22,9) | 1,7 (1,2-2,5) |
| Hipertensión arterial | ||
| No | 5,8 (4,9-6,6) | 1,00 (referencia) |
| Sí | 8,3 (6,5-10,5) | 1,4 (1,3-1,6) |
| Diabetes | ||
| No | 7,8 (6,1-10,1) | 1,00 (referencia) |
| Sí | 11,4 (6,6-19,6) | 1,5 (1,1-1,9) |
| Enfermedad cardiaca | ||
| No | 7,5 (5,8-9,8) | 1,00 (referencia) |
| Sí | 7,6 (5,2-11,3) | 1 (0,9-1,2) |
| Demencia | ||
| No | 6,8 (5,3-8,6) | 1,00 (referencia) |
| Sí | 18,3 (11,0-30,4) | 2,7 (2,1-5,6) |
| Anemia | ||
| No | 8,1 (6,3-10,4) | 1,00 (referencia) |
| Sí | 9,4 (5,7-15,7) | 1,2 (0,9-1,5) |
| Uno o 2 alelos APOE4 | ||
| No | 8,3 (6,6-10,6) | 1,00 (referencia) |
| Sí | 7,1 (3,8-13,1) | 0,96 (0,5-1,7) |
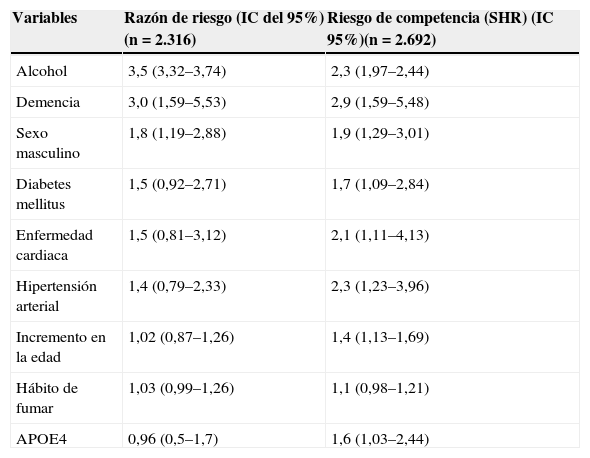
En el análisis multivariado, utilizando la regresión de Cox, y controlando el resto de las variables, encontramos que en la cohorte estudiada el riesgo de presentar un ictus estuvo significativamente influido por el antecedente de consumo de riesgo de alcohol HR 3,5 (IC del 95%, 3,32-3,74), demencia, HR 3,0 (IC del 95%, 1,59-5,53), sexo masculino HR 1,8 (IC del 95%, 1,19-2,88) y diabetes mellitus HR 1,5 (IC del 95%, 0,92-2,71).
Como los pacientes con diabetes mellitus, enfermedad cardiaca, hipertensión arterial, hábito de fumar, ser portador de uno o dos alelos de la APOE4, incremento de la edad y bajos niveles de colesterol unido a lipoproteínas de alta densidad tienen mayor riesgo de morir antes de desarrollar ictus, realizamos un análisis del riesgo de competencia, comprobando su asociación a ictus incidente (tabla 3). El riesgo relativo (RR) más alto entre las variables cualitativas dicotómicas lo mostró el antecedente de consumo de riesgo de alcohol con 3,5, lo que significa que el riesgo de presentar un ictus incidente es 3,5 veces mayor entre los adultos mayores con consumo de riesgo de alcohol. El RR para los ancianos con demencia fue de 3. El sexo masculino presentó un RR de 1,8, la diabetes mellitus y la enfermedad cardiaca de 1,5 cada una, y la hipertensión arterial de 1,4.
Factores de riesgo de ictus incidente ajustado para edad, sexo y educación, La Habana y Matanzas
| Variables | Razón de riesgo (IC del 95%)(n=2.316) | Riesgo de competencia (SHR) (IC 95%)(n=2.692) |
|---|---|---|
| Alcohol | 3,5 (3,32–3,74) | 2,3 (1,97–2,44) |
| Demencia | 3,0 (1,59–5,53) | 2,9 (1,59–5,48) |
| Sexo masculino | 1,8 (1,19–2,88) | 1,9 (1,29–3,01) |
| Diabetes mellitus | 1,5 (0,92–2,71) | 1,7 (1,09–2,84) |
| Enfermedad cardiaca | 1,5 (0,81–3,12) | 2,1 (1,11–4,13) |
| Hipertensión arterial | 1,4 (0,79–2,33) | 2,3 (1,23–3,96) |
| Incremento en la edad | 1,02 (0,87–1,26) | 1,4 (1,13–1,69) |
| Hábito de fumar | 1,03 (0,99–1,26) | 1,1 (0,98–1,21) |
| APOE4 | 0,96 (0,5–1,7) | 1,6 (1,03–2,44) |
La recurrencia de ictus entre los ancianos con ictus en el estudio de incidencia fue elevada, con una tasa del 29,4%. Con una incidencia de ictus recurrente de 231,2 por 100.000 personas/año; es significativo que en el análisis solo tuvimos en cuenta para el cálculo de la tasa de recurrencia la presencia de un nuevo ictus, sin tener en cuenta los pacientes que presentaron más de un episodio después del ictus incidente, por lo que realmente la recurrencia debe haber sido muy superior.
DiscusiónEl presente es uno de los primeros resultados sobre la incidencia y los factores de riesgo de ictus en la población cubana basados en el estudio poblacional 10/665. La estrategia de encuestar a toda la población dentro del área seleccionada eleva el índice de respuesta y facilita el posterior seguimiento longitudinal.
El diagnóstico de ictus se basó en el autorreporte del paciente y un familiar confiable, una encuesta estructurada en la búsqueda de síntomas y signos focales de disfunción neurológica y un examen físico y neurológico estructurado realizado por un médico especialista, estableciéndose el diagnóstico final por 2 clínicos independientes, lo cual aumentó la precisión del diagnóstico clínico. El 56% de los casos tenían confirmación mediante tomografía computarizada o resonancia magnética en el estudio base, y el 64,7% en el estudio de seguimiento. Ello constituye una limitación del estudio pues el diagnostico del ictus se basó en la clínica en un amplio porcentaje. Por ello, quedaron probablemente excluidos sujetos con infartos cerebrales silentes sin síntomas o signos focales.
En nuestro estudio, que evaluó la incidencia de ictus en adultos de 65 años y más, reportamos una incidencia global de ictus ajustada de 786,2 por 100.000 personas/año, el doble de la reportada en Chile9 entre los años 2000 y 2002 de 340,3 por 100.000 personas/año; similar a la reportada en Hai10, Tanzania, del 2003 al 2006, con 967,6 por 100.000 personas/año; Trivandrum rural11, India, en el 2005, de 997,7 por 100.000 personas/año; en el Oxford Vascular Study12, de 843 por 100.000 personas/año, del 2002 al 2004; y muy inferior a la reportada en Mashhad13, Irán, del 2006 al 2007, con 1.673,8 por 100.000 personas/año; Grodno14, Bielorrusia, del 2001 al 2003, con 1.569 por 100.000 personas/año; Dar-Essalaam10, Tanzania, del 2003 al 2006, con 2.902,8 por 100.000 personas/año; Trivandrum urbano11, India, en el 2005, con 1.059,7 por 100.000 personas/año; OSCSP12, Reino Unido, de 1981 a 1984, con 1.157,5 por 100.000 personas/año; Oyabe15, Japón, con tasas de incidencia para hombres y mujeres, respectivamente, de 3.366 y 3.360 por 100.000 personas/año (1977-1981), 2.509 y 2.384 por 100.000 personas/año (1982-1986), 2.533 y 2.639 por 100.000 personas/año (1987-1991), y similares a las reportadas en Dijon16, Francia, de 1995 al 2003 para hombres y mujeres, respectivamente, de 790 y 600 por 100.000 personas/año. Es significativo cómo la incidencia de ictus en el estudio se comporta de manera similar a como se comporta actualmente en países de altos ingresos y en zonas rurales de países de bajos y medianos ingresos en los cuales se han reportado tasas inferiores a las zonas urbanas.
La creciente y alta incidencia de ictus en los países de bajos y medianos ingresos durante las últimas 4 décadas es debida probablemente a la transición demográfica y en salud en estos países17.
El incremento de la incidencia de ictus con el incremento de la edad en nuestro estudio guarda relación con lo reportado en la literatura. La edad es el factor de riesgo no modificable más importante para todos los tipos de ictus, incluyendo el ictus isquémico. Para cada década sucesiva de la vida después de los 55 años, las tasas de ictus se duplican tanto en hombres como en mujeres. Los reportes indican que del 75-89% de todos los ictus ocurren en individuos > 65 años18.
La incidencia de ictus en La Habana y Matanzas fue superior en el sexo masculino para todos los grupos de edades, incluidos los mayores de 85 años. El análisis de la incidencia de ictus según diferencias de género en el Framingham Heart Study19 reportó una incidencia de ictus mayor en hombres que en mujeres (p < 0,001). Sin embargo, el efecto del género se revierte en el grupo más envejecido, con una incidencia mayor en mujeres que en hombres entre aquellos con edades de 85-94 años. Resultados similares reportó el Oxford Vascular Study12, el cual mostró una mayor incidencia de ictus para mujeres mayores de 85 años.
En el South London Study20, la incidencia total de ictus fue mayor en negros comparados con los blancos (razón de riesgo de incidencia [IRR] 1,27; IC del 95%, 1,10-1,46 en hombres; IRR 1,29, IC del 95%, 1,11-1,50 en mujeres). Lo que se cree se deba a que los avances en la reducción de los factores de riesgo observada en la población blanca, no se han logrado transferir aún a la población negra.
Observamos una tendencia en nuestro estudio a una mayor incidencia de ictus en los nacidos en la ciudad que en el campo. No encontramos referencias en la literatura a la incidencia de ictus según lugar de nacimiento, pero sí reportes en relación con la prevalencia e incidencia de ictus según la zona de residencia encontrándose diferencias entre los países de alto, medio y bajo desarrollo humano21.
Los factores de riesgo de ictus en nuestro estudio se comportaron de forma similar a lo reportado en la literatura, si bien algunos factores de riesgo tradicionales no parecieron ser estadísticamente significativos, lo cual pudiera deberse a la teoría de que estos factores operan sobre todo en la edad media de la vida.
En el Longitudinal Gerontological and Geriatric Population Studies in Göteborg, Sweden22,23, en pacientes de 85 años y más, entre los factores de riesgo tradicionales de ictus (sexo, hipertensión tratada, presión arterial sistólica, presión arterial diastólica, diabetes mellitus, sobrepeso, hábito de fumar, fibrilación auricular, infarto agudo del miocardio y consumo de alcohol) solo la presión arterial sistólica (RR 1,14; IC del 95%, 1,02-1,28) y el sexo femenino (RR 2,1; IC del 95%, 1,0-4,8) estuvieron relacionados con un incremento del riesgo de ictus.
La incidencia de ictus en La Habana y Matanzas fue superior en pacientes diabéticos, y el RR de ictus fue 1,5 veces superior en diabéticos. El Northern Sweden MONICA Stroke Study encontró que la incidencia de ictus fue 5 y 8 veces mayor en diabéticos que en no diabéticos, en hombres y en mujeres, respectivamente24.
Contrario a lo descrito, la incidencia de ictus en nuestro estudio fue inferior en pacientes con obesidad abdominal. En un metaanálisis de 25 estudios con 2.274.961 participantes y 30.757 eventos, basados en las estimaciones de riesgo, los individuos con sobrepeso y obesos tuvieron un 22 y un 64%, respectivamente, de mayor probabilidad de ictus isquémico comparados con sujetos de peso normal25.
La incidencia de ictus en nuestro estudio resultó ser 3 veces superior en los pacientes con demencia y el RR de ictus fue 3 veces superior en los pacientes con demencia, siendo estadísticamente significativo. La demencia es común después del ictus y ambos contribuyen a la discapacidad en la edad avanzada. El ictus incrementa el riesgo de demencia en más de 9 veces. Sin embargo, la relación entre ictus y demencia es compleja. Se ha indicado que los individuos libres de ictus con disfunción cognitiva o demencia leve tienen un riesgo incrementado de ictus26,27.
En el presente estudio, la incidencia de ictus se duplicó en los pacientes con antecedentes de depresión. El estudio Framingham28 reportó un incremento de más de 4 puntos en el riesgo de ictus entre aquellos con síntomas depresivos. En el Longitudinal Gerontological and Geriatric Population Studies en Göteborg, Sweden22,23, la incidencia de un primer episodio de ictus fue mayor entre los sujetos con depresión a la edad de 85 años (116,5 por 1.000 personas/año) que en el resto de la muestra (46,1 por 1.000 personas/año. El riesgo de ictus incidente fue similar en aquellos con depresión mayor (RR 1,9; IC del 95%, 0,9-3,9) y en aquellos con trastorno distímico (RR 2,5; IC del 95%, 0,9-5,8) en la evaluación inicial.
La recurrencia de ictus en nuestro estudio fue de un 29,4% y solo consideramos en el análisis un nuevo episodio después del ictus incidente. El estudio Rochester reportó una recurrencia del 24,4% el primer año y del 29,3% a los 2 años29; Sacco et al.30 en el Northern Manhattan Stroke Study, otro estudio epidemiológico extenso, reportaron una tasa de recurrencia del 26,5% en el primer año.
ConclusionesLa incidencia de ictus es similar a la reportada en países desarrollados y menor que la reportada en otros países de bajos y medianos ingresos. El perfil de riesgo identificado incluye los factores de riesgo clásicos.
Conflictos de interesesLos autores declaran que no tienen ningún conflicto de interés.
Este estudio es parte del proyecto de investigación 10/66 en la población cubana, un convenio de colaboración entre el Instituto de Psiquiatría de Londres y la Universidad de Ciencias Médicas de La Habana, auspiciado por la Fundación Wellcome Trust (GR066133) y el Ministerio de Salud Pública de Cuba. Agradecemos a todas las personas que participan en este estudio poblacional.