Con la creciente disponibilidad de las terapias endovasculares, la demostración de oclusión arterial en el ictus isquémico agudo ha cobrado mayor relevancia. Este estudio evalúa la frecuencia de oclusión arterial y los factores asociados a la misma, así como las complicaciones derivadas del uso de angio-TC en el ictus agudo.
MétodosSe analizan retrospectivamente a los pacientes con ictus isquémico entre el 1 de julio y el 31 de diciembre del 2011.
ResultadosCiento cincuenta y siete pacientes (edad media de 74±11 años, NIHSS 5 [2-13]). Un 56,7% llegó al hospital con menos de 8 h de evolución. Se realizó angio-TC en 71 casos (45,2%), detectando oclusión de gran vaso en 37 (52,1%). La localización más frecuente fue M1 (40%). En el análisis univariante se halló asociación de la escala NIHSS (17 vs. 7, p<0,001) y la fibrilación auricular (64% vs. 32%, p=0,006) con la presencia de oclusión arterial. Posteriormente, se realizó una regresión logística, confirmando dicha asociación. No se observó ningún caso de nefropatía por contraste. El tiempo puerta-aguja para fibrinólisis intravenosa fue de 61,2±24,5min en los pacientes en que se realizó angio-TC y 53,5±34,3 en los que no se realizó (p=0,495).
ConclusionesLa oclusión de gran vaso se detecta en el 23,6% de la muestra, especialmente en los pacientes traídos en las primeras horas. La escala NIHSS es un buen factor predictor.
Demonstrating artery occlusion in ischaemic stroke has gained importance due to the increasing availability of endovascular therapies. This study evaluates the frequency of artery occlusion, its associated factors, and complications following the use of CT-angiography in acute stroke.
MethodsWe retrospectively analysed a cohort of patients who suffered acute ischaemic stroke between July and-December 2011.
ResultsWe included 157 patients (mean age, 74±11; mean NIHSS score, 5 [2-13]). Of that total, 56.7% of the patients were admitted to hospital during the first 8hours. CT-angiography was performed in 71 cases (45.2%); arterial large-vessel occlusion was detected in 37 (52.1%) of these cases, and the most frequent site was M1 (40%). Univariate analysis showed that the NIHSS score (17 vs 7, P<.001) and atrial fibrillation (64% vs 32%, P=.006) were associated with artery occlusion. A logistic regression analysis was performed subsequently, confirming these associations. There were no cases of contrast-induced nephropathy. Door-to-needle time for intravenous thrombolysis was 61.2±24.5minutes in patients who underwent CT-angiography, and 53.5±34.3minutes in those who did not (P=.495).
ConclusionsArterial occlusions are seen in 23.6% of patients, especially in those who are admitted during the first few hours. NIHSS score serves as a useful predictive factor.
En los últimos años, se ha producido un avance importante en el tratamiento del ictus isquémico agudo1. La demostración de oclusión de los vasos de la circulación extra e intracraneal se ha señalado como un factor pronóstico en la respuesta a los tratamientos de revascularización2–4. Asimismo, se utiliza para la selección de pacientes candidatos a tratamiento endovascular mediante trombectomía mecánica5,6.
La angiografía mediante tomografía computarizada (angio-TC) es una prueba cada vez más utilizada en el ictus agudo por su rapidez de uso y fiabilidad7,8. Sin embargo, la utilidad y los riesgos de un uso extendido de esta prueba es un tema abierto en la literatura. La frecuencia de oclusión arterial en los pacientes con ictus isquémico agudo en nuestro medio es desconocida, dato que tiene interés para el conocimiento de los pacientes que serían susceptibles de tratamiento endovascular9. La hipótesis del estudio es que la oclusión arterial de gran vaso es frecuente en el ictus agudo y la realización de angio-TC es segura. Una serie de factores clínicos podrían ayudar a seleccionar a los pacientes que deberían someterse a angio-TC, optimizando así el diagnóstico. Para ello, el objetivo de este estudio fue analizar, en una serie de pacientes consecutivos, la frecuencia de oclusión de gran vaso, los factores asociados a la presencia de oclusión y las complicaciones derivadas del uso de la angio-TC.
Material y métodosSe seleccionó retrospectivamente a todos los pacientes con diagnóstico de ictus isquémico agudo ingresados en la Unidad de Ictus, Neurología general y Unidad de Cuidados Intensivos de nuestro centro entre el 1 de julio y el 31 de diciembre del 2011. Se excluyó a los pacientes con ataque isquémico transitorio con resolución de la sintomatología previamente a su llegada al hospital, los pacientes trasladados desde otros centros para tratamiento endovascular y aquellos trasladados desde otros centros con más de 8 h de evolución de la clínica.
Con la implementación del tratamiento endovascular en nuestro centro en 2009, se ha generalizado el uso de angio-TC en el manejo diagnóstico del ictus agudo. El protocolo de atención al paciente con ictus isquémico agudo seguido en nuestro centro incluye la realización de TC y angio-TC a todos aquellos pacientes con sospecha clínica de oclusión arterial y posibilidad de tratamiento endovascular. Ambas pruebas se realizan previamente a la aplicación de trombólisis por vía intravenosa, en caso de estar indicada. Se realiza un estudio de TC craneal basal y TC con angiografía dirigido a la evaluación de los troncos supraaórticos y el polígono de Willis, desde el cayado aórtico hasta el vértex craneal. El medio de contraste utilizado es Optray Ultrayect® 300mg/mL. La adquisición de las imágenes se realiza con bolus Trucking con disparo guiado, por lo que el volumen final de contraste inyectado es variable entre los pacientes, pero nunca superior a 100mL. Tras la adquisición de las imágenes se realiza posprocesado manual de las mismas. La oclusión arterial de gran vaso se define como la ausencia de repleción de material de contraste en alguna de las siguientes arterias: carótida interna, cerebral media (segmentos M1 y M2), cerebral anterior, vertebral, basilar y cerebral posterior. Además, durante el ingreso se realiza una exploración vascular adicional (estudio neurosonológico, angiografía por resonancia magnética), habitualmente en las primeras 24-48 h del ingreso.
En cuanto a los riesgos y las complicaciones, en este estudio se evaluó la nefropatía por contraste, la reacción alérgica a contraste y el retraso en el tiempo de administración de fibrinólisis por vía intravenosa en caso de haberse realizado angio-TC. Para la detección de la nefropatía por contraste, se revisaron las determinaciones de creatinina obtenidas previamente a la realización de angio-TC (creatinina basal) y en las 24-72 h posteriores. Se comparó el resultado de determinación mayor a las 24-72 h con la obtenida basalmente, definiendo la nefropatía por contraste como un aumento en 0,5mg/dL o más del 25% del valor de creatinina basal, de acuerdo con el criterio más utilizado en la literatura10. Para la obtención de las otras complicaciones, se realizó la revisión retrospectiva de la historia clínica.
Para el análisis estadístico se utilizó el paquete SPSS versión 16.0. Los resultados se expresaron como media±desviación típica y mediana (rango intercuartílico). Las comparaciones se realizaron mediante el test de la chi-cuadrado o la prueba de la t, según el tipo de variables analizadas. Valores de p menores de 0,05 fueron considerados significativos.
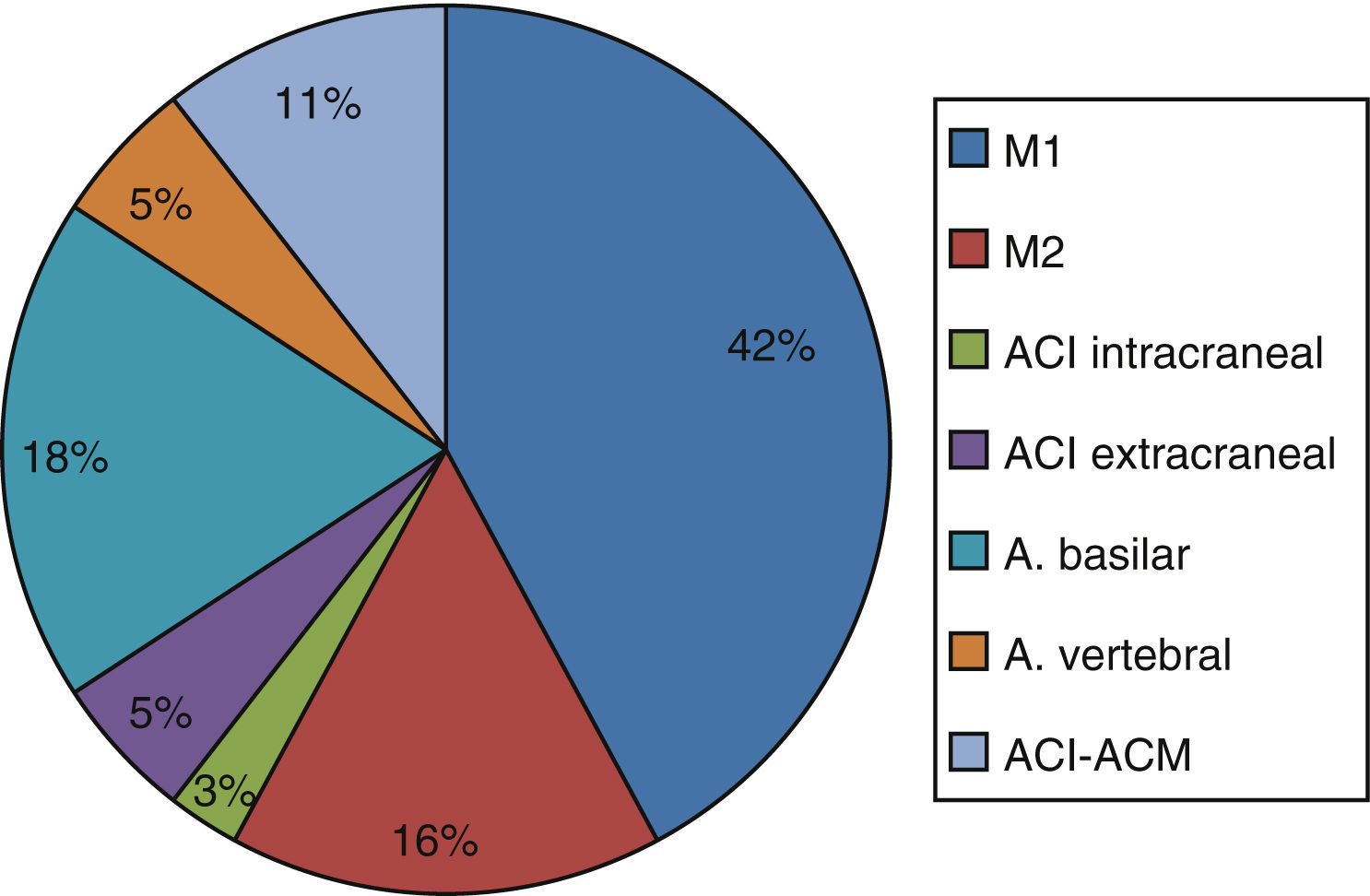
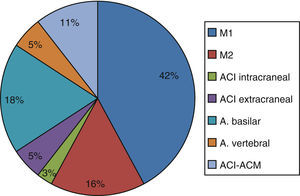
ResultadosSe incluyó a 157 pacientes, 76 (48,4%) varones, de 74,3±11 años de edad, con una puntuación basal en la escala NIHSS de 5 (2-13]. Un 56,7% llegó al hospital con menos de 8 h de evolución (170 [90-421] min). Se realizó angio-TC en 71 casos (45,2%), detectándose oclusión arterial en 37 pacientes (52,1% de los casos en que se realizó angio-TC, 23,6% de la muestra total). Se detectó oclusión arterial en 12 pacientes más mediante otras pruebas diagnósticas (31,2%). La arteria cerebral media fue la localización más frecuente de oclusión, seguida de arteria basilar, tándem arteria carótida interna-cerebral media y otras localizaciones (fig. 1).
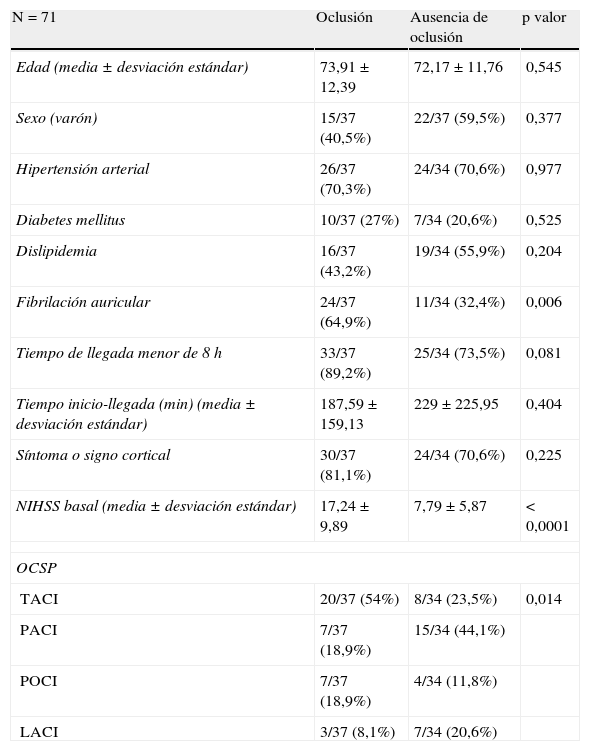
Se comparó el grupo de pacientes con hallazgo de oclusión arterial en angio-TC y el grupo sin oclusión en esta prueba, con el fin de detectar factores asociados a la presencia de oclusión. Se compararon factores demográficos (edad, sexo, comorbilidades) y clínicos (semiología, NIHSS, tiempo de evolución). En el análisis univariante (tabla 1), un 64,9% tenía fibrilación auricular, comparado con un 32,4% en el grupo sin oclusión (p=0,006). La presencia de un síntoma o signo cortical (afasia, negligencia, etc.) se encontró en el 81,1% del grupo con oclusión y en el 70,6% de los pacientes sin oclusión (p=0,225). La media de NIHSS basal fue superior en los pacientes con oclusión (17,24±9,89 versus 7,79±5,87), como también fue mayor el porcentaje de pacientes que llegaron en las primeras 8 h tras el inicio de la clínica. Más pacientes en que se demostró oclusión fueron clasificados como TACI, PACI o POCI en la Oxfordshire Classification Stroke Project, en lugar de LACI, que fue más frecuente en el grupo sin oclusión (p=0,014).
Comparación de los grupos con oclusión arterial y sin oclusión tras la realización de angio-TC
| N=71 | Oclusión | Ausencia de oclusión | p valor |
| Edad (media ± desviación estándar) | 73,91±12,39 | 72,17±11,76 | 0,545 |
| Sexo (varón) | 15/37 (40,5%) | 22/37 (59,5%) | 0,377 |
| Hipertensión arterial | 26/37 (70,3%) | 24/34 (70,6%) | 0,977 |
| Diabetes mellitus | 10/37 (27%) | 7/34 (20,6%) | 0,525 |
| Dislipidemia | 16/37 (43,2%) | 19/34 (55,9%) | 0,204 |
| Fibrilación auricular | 24/37 (64,9%) | 11/34 (32,4%) | 0,006 |
| Tiempo de llegada menor de 8h | 33/37 (89,2%) | 25/34 (73,5%) | 0,081 |
| Tiempo inicio-llegada (min) (media ± desviación estándar) | 187,59±159,13 | 229±225,95 | 0,404 |
| Síntoma o signo cortical | 30/37 (81,1%) | 24/34 (70,6%) | 0,225 |
| NIHSS basal (media ± desviación estándar) | 17,24±9,89 | 7,79±5,87 | < 0,0001 |
| OCSP | |||
| TACI | 20/37 (54%) | 8/34 (23,5%) | 0,014 |
| PACI | 7/37 (18,9%) | 15/34 (44,1%) | |
| POCI | 7/37 (18,9%) | 4/34 (11,8%) | |
| LACI | 3/37 (8,1%) | 7/34 (20,6%) | |
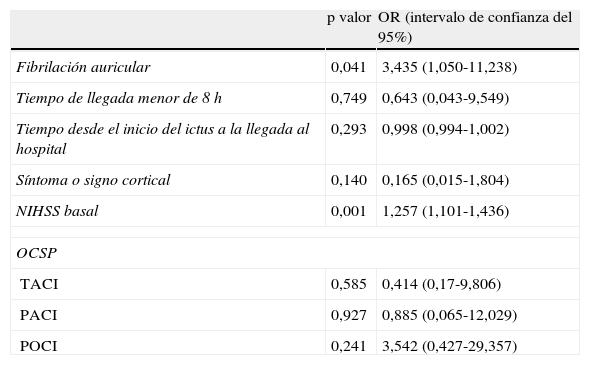
A partir de las variables significativas o con tendencia a la significación en el análisis univariante, se estimó un modelo de regresión logística (tabla 2). De las anteriores variables, la fibrilación auricular y la NIHSS basal demostraron asociación estadísticamente significativa con la presencia de oclusión.
Análisis de regresión logística
| p valor | OR (intervalo de confianza del 95%) | |
| Fibrilación auricular | 0,041 | 3,435 (1,050-11,238) |
| Tiempo de llegada menor de 8h | 0,749 | 0,643 (0,043-9,549) |
| Tiempo desde el inicio del ictus a la llegada al hospital | 0,293 | 0,998 (0,994-1,002) |
| Síntoma o signo cortical | 0,140 | 0,165 (0,015-1,804) |
| NIHSS basal | 0,001 | 1,257 (1,101-1,436) |
| OCSP | ||
| TACI | 0,585 | 0,414 (0,17-9,806) |
| PACI | 0,927 | 0,885 (0,065-12,029) |
| POCI | 0,241 | 3,542 (0,427-29,357) |
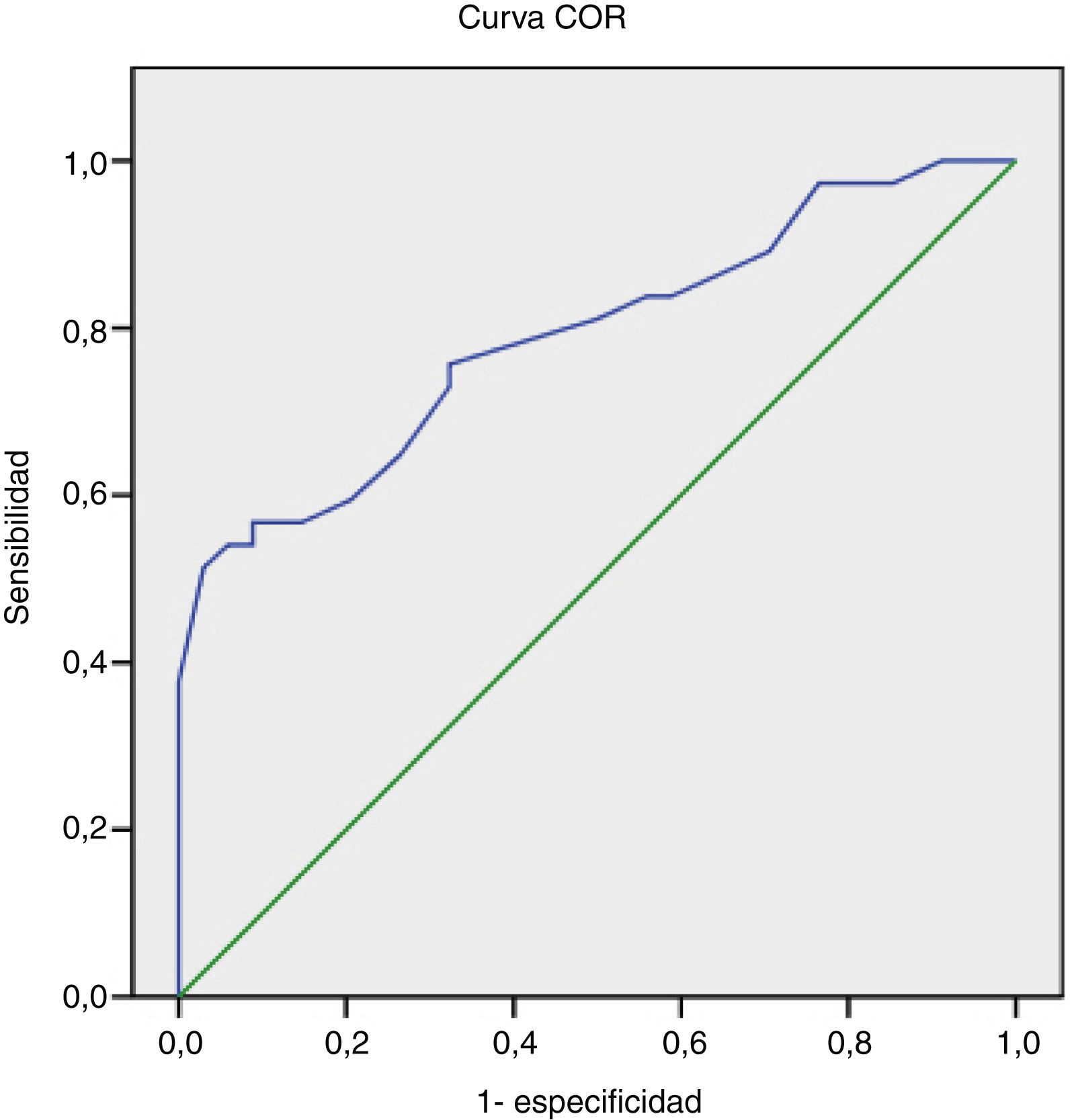
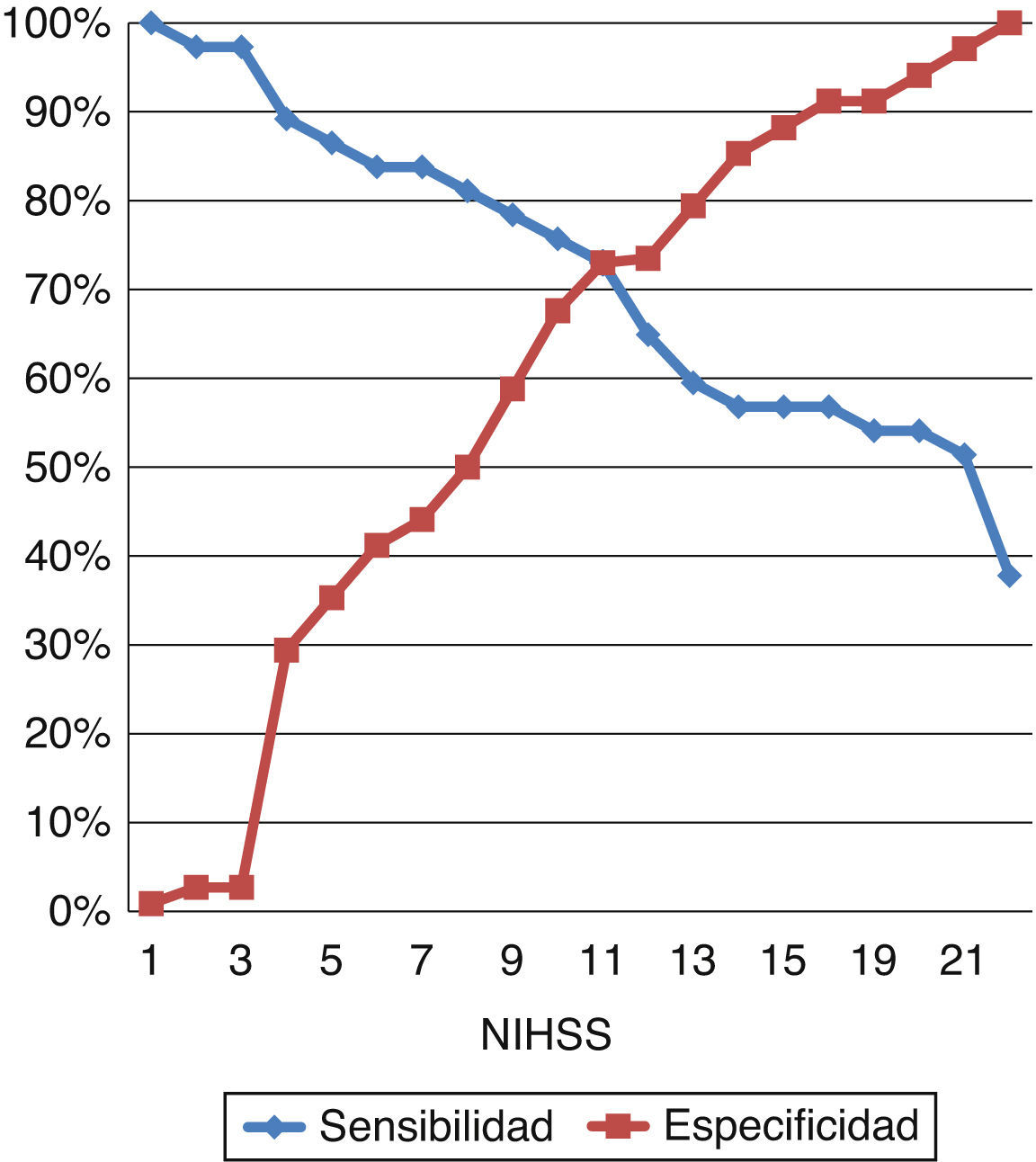
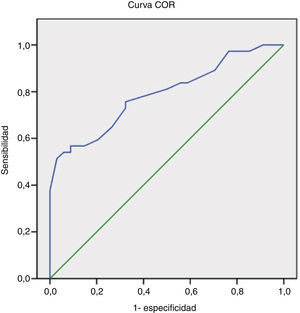
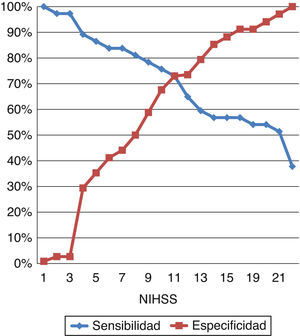
Con el fin de evaluar la capacidad de clasificación de la escala NIHSS entre los pacientes con presencia o ausencia de oclusión, se construyó una curva COR, que muestra un área bajo la curva de 0,789 (fig. 2). En la figura 3 se representa asimismo la sensibilidad y la especificidad de cada punto de corte de la escala NIHSS para el diagnóstico, siendo el valor de NIHSS 10 el punto en el que se alcanza una máxima sensibilidad para una máxima especificidad.
Respecto a la seguridad, no se encontró ningún caso de nefropatía por contraste de acuerdo con el criterio previamente establecido. Se observó un caso (1,5% de la muestra) de reacción alérgica a contraste. El tiempo puerta-aguja para fibrinólisis por vía intravenosa fue de 61,2±24,5min en los pacientes en que se realizó angio-TC y 53,5±34,3 min en los pacientes en que no se realizó dicha prueba diagnóstica (p=0,495).
DiscusiónLos resultados del estudio muestran que la oclusión arterial en los grandes vasos de la circulación cerebral es frecuente en el ictus agudo, siendo superior al 20%. Este porcentaje asciende al 56,9% si se consideran únicamente los casos con menos de 8 h de evolución de la clínica.
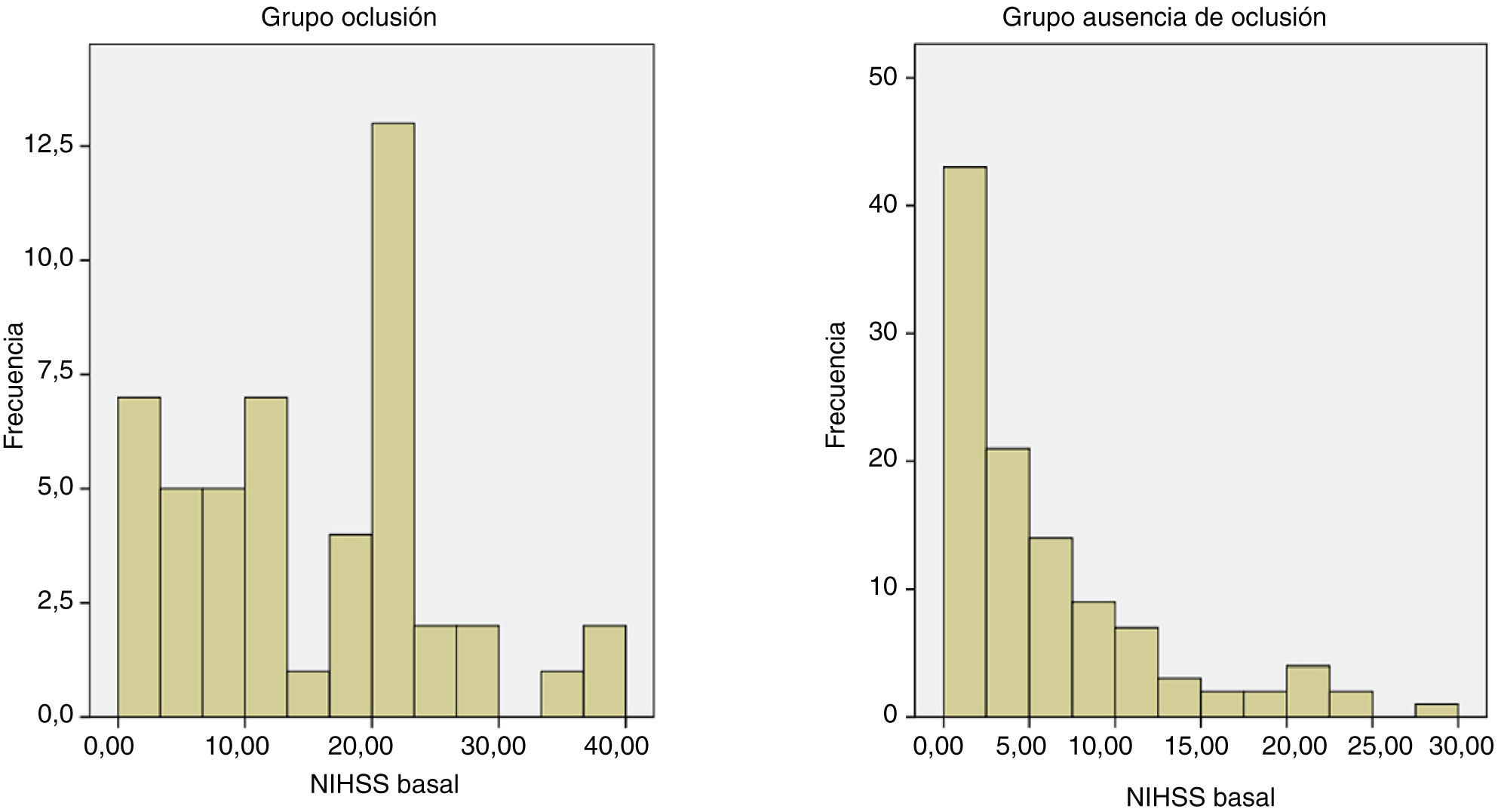
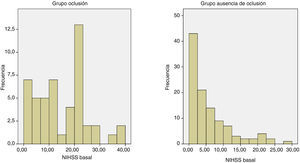
Cuando se comparan los pacientes en que se encontró oclusión arterial con aquellos sin oclusión, se encuentran, principalmente, 2 factores que se distribuyen de forma distinta entre ambos grupos: la puntuación en la escala NIHSS y el diagnóstico de fibrilación auricular. De acuerdo con los resultados del estudio, un punto de corte de 6 para la realización de angio-TC permitiría una sensibilidad del 83% y una especificidad del 45% para el diagnóstico de oclusión arterial. Este punto de corte se encuentra por debajo del propuesto en otros estudios11,12, que lo sitúan entre 10 y 12, lo que en la muestra del presente estudio habría significado una sensibilidad de 60-75%. Estas diferencias pueden deberse a que los estudios previos están basados en pacientes sometidos a arteriografía para tratamiento endovascular, por lo que probablemente el número de pacientes excluidos de un posible diagnóstico de oclusión es mayor que en el presente estudio, basado en angio-TC, una técnica de menor invasividad. Aunque la capacidad discriminatoria de la escala NIHSS es alta en nuestro estudio, un número importante de pacientes escapan a su detección. Así, existen pacientes con NIHSS elevada que no tienen oclusión y pacientes con NIHSS relativamente baja que sí la tienen (fig. 4). Es por ello que sería interesante contar con otros factores que ayudaran en la decisión diagnóstica de la valoración angiográfica en el ictus agudo, como pueden ser la fibrilación auricular o la hiperdensidad vascular13.
No se han encontrado casos de nefropatía por contraste, lo que está en concordancia con otros trabajos publicados que han evaluado la seguridad de la realización de angio-TC en el ictus agudo14,15, encontrando una tasa de nefropatía por contraste de 2-3% en pacientes sometidos a angio-TC y TC de perfusión. Se halló un caso de reacción alérgica con edema lingual, que se resolvió con tratamiento en un paciente sometido primero a angio-TC, fibrinólisis por vía intravenosa y, posteriormente, tratamiento endovascular, y apareciendo la reacción alérgica al final de este último tratamiento. Otro posible riesgo de la realización de angio-TC es la demora del tratamiento con activador del plasminógeno tisular por vía intravenosa. En este estudio se ha encontrado una diferencia de 7 min en el tiempo medio, que no es estadísticamente significativa, al igual que en otro estudio publicado16.
El presente estudio tiene algunas limitaciones. La frecuencia global de oclusión puede estar infraestimada debido al hecho de que no se ha realizado angio-TC u otras exploraciones vasculares complementarias en la fase aguda a toda la muestra. Por otra parte, puede existir un sesgo de selección de los pacientes a los que se ha realizado angio-TC, realizado en función de la sospecha clínica de oclusión arterial por parte del neurólogo que atiende al paciente y de la posibilidad de aplicar tratamiento revascularizador al paciente individual. Sin embargo, este hecho probablemente no afecta a las conclusiones principales del estudio, dado que el porcentaje de pacientes a los que se ha realizado angio-TC en la muestra es elevado, y una extensión mayor de su uso probablemente reafirmaría algunos de los resultados presentados.
En conclusión, la oclusión arterial de gran vaso se detecta en el 23,6% de la muestra del estudio, especialmente en los pacientes traídos en las primeras horas, necesitándose más estudios para contrastar la prevalencia de oclusión arterial en el ictus agudo. La realización de angio-TC en este contexto clínico presenta una baja tasa de complicaciones y sin una demora significativa del tratamiento fibrinolítico. La escala NIHSS es un factor predictor útil para la presencia de oclusión, sugiriéndose un punto de corte de 6 para lograr una adecuada sensibilidad. Otros factores, como la fibrilación auricular, pueden estar asociados a la presencia de oclusión y ayudar en la selección de los pacientes en los que estaría indicada la realización de angio-TC.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo fue presentado durante la LXIV Reunión Anual de la Sociedad Española de Neurología (noviembre del 2012).