La timectomía radical ampliada para el tratamiento de la miastenia gravis es una opción efectiva en la población adulta. No ocurre lo mismo en el caso de la miastenia gravis juvenil, ya que existen pocos reportes que demuestren su efectividad.
ObjetivoEl principal objetivo de esta investigación fue el de demostrar que la timectomía transesternal radical ampliada es una alternativa validada para el tratamiento de esta enfermedad en este grupo de pacientes.
ResultadosCon esta técnica fueron intervenidos 23 pacientes con miastenia gravis juvenil en el periodo comprendido entre abril del 2003 y abril del 2014. La edad media fue de 12,13 años y hubo un predominio en el sexo femenino. La principal indicación quirúrgica fue, en 22 pacientes, la forma generalizada de la enfermedad (estadio ii de Osserman) sin respuesta al tratamiento médico luego de 6 meses. El diagnóstico histológico fue de hiperplasia tímica en 22 pacientes y timoma linfocitico tipo i en un paciente. No hubo fallecidos y no se presentaron complicaciones mayores en el periodo postoperatorio. Con un seguimiento medio de 58,87 meses, 22 pacientes se encuentran sin tratamiento o necesitando menor cantidad de medicamentos para el control de los síntomas miasténicos.
ConclusionesLa timectomía transesternal ampliada es una opción segura y efectiva para el tratamiento quirúrgico de la miastenia gravis juvenil.
Radical or extended thymectomy is an effective treatment for myasthenia gravis in the adult population. There are few reports to demonstrate the effectiveness of this treatment in patients with juvenile myasthenia gravis.
ObjectiveThe main objective of this study was to show that extended transsternal thymectomy is a valid option for treating this disease in paediatric patients.
ResultsTwenty-three patients with juvenile myasthenia gravis underwent this surgical treatment in the period between April 2003 and April 2014; mean age was 12.13 years and the sample was predominantly female. The main indication for surgery, in 22 patients, was the generalised form of the disease (Osserman stage II) together with no response to 6 months of medical treatment. The histological diagnosis was thymic hyperplasia in 22 patients and thymoma in one patient. There were no deaths and no major complications in the postoperative period. After a mean follow-up period of 58.87 months, 22 patients are taking no medication or need less medication to manage myasthenic symptoms.
ConclusionsExtended (radical) transsternal thymectomy is a safe and effective surgical treatment for juvenile myasthenia gravis.
La miastenia gravis juvenil (MGJ) es una enfermedad autoinmune de etiología desconocida en la cual existen anticuerpos séricos que, al unirse a los receptores de acetilcolina de la membrana muscular de la placa motora, alteran la transmisión neuromuscular. El resultado es fatiga muscular precoz con progresión a parálisis durante estados de contracción muscular. La incidencia de miastenia gravis (MG) en los primeros 18 años de vida es de 4 por cada 100.000 habitantes. La forma adquirida autoinmunológica juvenil es la más frecuente (18%), seguida por la forma adquirida inmunológica transitoria neonatal (1,5%) y la congénita (0,5%). Las formas de presentación de la MGJ son generalizadas (47%), ocular (43%) y crisis miasténicas (10%). Al cabo de 1-3 años, la forma generalizada aumenta al 80%, las formas oculares disminuyen al 20% y las crisis miasténicas, que ocurren solamente en las formas generalizadas, disminuyen al 5%1-5. El timo se ha implicado como posible lugar de origen, porque el 75% de los pacientes tienen anormalidades tímicas, un 85% tiene hiperplasia con centros germinales activos y un 15% tiene timomas en mayores de 20 años. La timectomía, por otra parte, mejora a la mayoría de los pacientes. Los receptores para la acetilcolina de las células mioides del timo podrían actuar como autoantígenos y poner en marcha la reacción autoinmunológica a nivel del timo. Los linfocitos del timo (T) estimularían a través de los CD4 a los linfocitos sanguíneos (B), que a su vez iniciarían la producción de anticuerpos contra los receptores para la acetilcolina6,7.
La MGJ es heterogénea desde el punto de vista fisiopatológico. Aunque en la mayoría de los casos se asocia a la presencia de anticuerpos antirreceptor de acetilcolina, hay casos asociados a anticuerpos anti-MuSK y otros «seronegativos» en los que no se detectan los anticuerpos con las técnicas de que disponemos actualmente. Por lo tanto, el diagnóstico no se basa exclusivamente en la detección de estos anticuerpos. El perfil clínico y los estudios neurofisiológicos, como la estimulación repetitiva y, sobre todo, el jitter, tienen un papel importante en el diagnóstico de la enfermedad. También son útiles los test farmacológicos. El tratamiento es sintomático y etiológico. En las formas generalizadas que no responden completamente, se añaden numerosas medidas para frenar la respuesta autoinmunológica. Entre estas se encuentran la timectomía, los agentes inmunosupresores, la plamaféresis y las inmunoglobulinas6,8-14. Muchas controversias han existido sobre el tratamiento de esta enfermedad, pero está demostrada la superioridad del tratamiento quirúrgico sobre solamente el tratamiento médico, incluso en la MGJ12,13,15-22. El principal objetivo de esta investigación fue el de demostrar que la timectomía transesternal radical ampliada es una alternativa válida para el tratamiento de esta enfermedad en este grupo de pacientes.
Pacientes y métodosÁmbito del estudioEsta es una investigación cooperada que fue realizada en el Servicio de Cirugía Cardiaca del Cardiocentro de Santa Clara, Cuba, y en el Servicio de Neurología del Hospital Pediátrico de Santa Clara, Cuba. Es un estudio no experimental de seguimiento prospectivo, en el que fueron incluidos 23 pacientes con diagnóstico de MGJ y a los que se les realizó la timectomía radical ampliada para su tratamiento, en el periodo comprendido entre abril del 2003 y abril del 2014.
ProcedimientosPara el diagnóstico, indicaciones para la timectomía radical ampliada y evaluación de los resultados de los pacientes, se tuvieron en cuenta los criterios reportados por Cheng et al.21: criterios clínicos, siguiendo los criterios de la clasificación de Osserman y Genkins14; criterios imagenológicos (radiografía de tórax y tomografía computarizada), para descartar timoma; criterios neurofisiológicos: prueba de estimulación repetitiva y la electromiografía de fibra única positivas, y criterios farmacológicos: test de Tensilón positivo.
El procedimiento quirúrgico realizado fue la timectomía transesternal ampliada o radical20, que incluye la resección del timo, ambas pleuras mediastínicas y todo el tejido graso desde el tiroides por arriba, el diafragma por debajo y ambos nervios frénicos lateralmente (fig. 1 a y b). Las indicaciones para el tratamiento quirúrgico se hicieron siguiendo los siguientes criterios21: resistencia a la piridostigmina o al tratamiento inmunosupresor, miastenia generalizada sin mejoría, luego de 6 meses de tratamiento médico, miastenia ocular con respuesta parcial a la piridostigmina y ausencia de una remisión completa estable por un periodo mayor de 2 años. Todos los pacientes recibieron tratamiento previo a la cirugía con intacglobin 400mg/kg, que se administró en 5 dosis, 3 previo a la cirugía y 2 luego de la misma.
VariablesDe cada paciente se obtuvieron las variables edad, sexo, estadio en la clasificación de Osserman, comienzo de los síntomas, fecha del diagnóstico, fecha de la cirugía, tiempo en meses entre el comienzo de los síntomas y la cirugía, y entre el diagnóstico y la cirugía, tratamiento preoperatorio, complicaciones postoperatorias, estancia en la Unidad de Cuidados Intensivos y estancia postoperatoria en general, complicaciones, diagnóstico histológico, tiempo de seguimiento postoperatorio total en meses, y evaluación de los resultados de la cirugía al año, a los 3 y a los 5 años. Para la evaluación de los pacientes se procedió a clasificarlos en 4 grupos21: sin tratamiento, mejorado con tratamiento (necesitando menos dosis de medicamentos), con igual tratamiento y sin mejoría, y empeoramiento.
Se investigó la influencia que sobre los resultados de la timectomía tuvo el tiempo que medio entre el comienzo de los síntomas de la enfermedad y la realización del tratamiento quirúrgico.
Análisis estadístico utilizadoLos datos de cada paciente fueron introducidos en una base de datos en el sistema estadístico SPSS versión 15 para Windows, con el cual efectuamos el procesamiento estadístico. Estadística descriptiva de todas las variables incluidas en el estudio: las variables cuantitativas se expresaron como media±desviación típica. Las variables cualitativas se expresaron como valor absoluto y porcentaje. Se realizó un estudio para determinar la influencia que tiene el tiempo que media entre el comienzo de los síntomas miasténicos y la realización de la cirugía en los resultados de la timectomía radical ampliada. La significación estadística de esta correlación fue calculada con la prueba exacta de Fisher. Se asume que la correlación entre las variables cualitativas tiene significación estadística cuando el valor de p es ≤ 0,05.
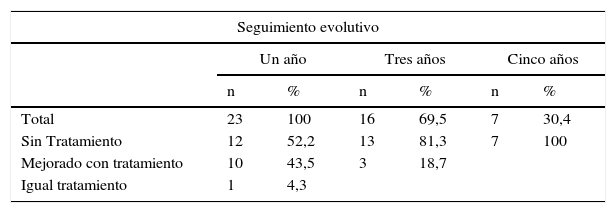
ResultadosLa tabla 1 muestra las variables cuantitativas estudiadas. Resaltan la edad media de la serie (12,13 años) y un seguimiento postoperatorio medio de 58,87 meses. El tiempo promedio entre el comienzo de los síntomas de la enfermedad y la timectomía fue de 20 meses y entre la realización del diagnóstico y la cirugía fue de 10 meses. La media de la estancia postoperatoria fue de 8,3 días. Predominaron en el sexo femenino (60,9%) y el estadio ii a de la clasificación de Osserman. El diagnóstico histológico fue hiperplasia tímica en 22 pacientes y timoma linfocítico tipo 1 en un paciente; fueron encontrados restos tímicos en 3 pacientes (tabla 2). Se debe señalar que la paciente con el timoma comenzó con una miastenia ocular con 10 años de edad y que 2 años más tarde se hizo generalizada con síntomas bulbares. No hubo fallecidos. Todos los pacientes fueron extubados en las primeras 6 h y estuvieron menos de 48 h en la Unidad de Cuidados Intensivos. No tuvimos que lamentar ninguna crisis miasténica en el periodo postoperatorio. Solo se reportó, como complicación posquirúrgica, un derrame pleural, el cual fue evacuado por punción. En el periodo postoperatorio se redujo la dosis de los colinomiméticos y sus reacciones adversas fueron monitorizadas. Todos los pacientes continuaron con tratamiento por un periodo de 6 meses después de la cirugía, luego del cual se comenzó a reducir los medicamentos y sus dosis. Se debe destacar que el 95,6% de los pacientes estaban sin tratamiento o necesitando menos dosis de medicamentos para el control de los síntomas miasténicos al año, cifra que se elevó al 100% a los 3 años de seguimiento (tabla 3). En la tabla 4 se muestra la influencia que tiene el tiempo que media entre el comienzo de los síntomas de la enfermedad y la realización de la cirugía sobre los resultados del tratamiento quirúrgico. De los 12 pacientes estudiados, en los cuales el tiempo fue inferior a un año, 11 estaban sin tratamiento al año de la timectomía radical ampliada; en cambio, de los 11 pacientes con un tiempo previo a la cirugía mayor de un año solo un estaba sin tratamiento al año de la cirugía. La prueba exacta de Fisher, con un valor de p=0,003, demuestra que, de forma significativa, los resultados de la timectomía radical ampliada son mejores cuando el tiempo que media entre el inicio de los síntomas de la enfermedad y la realización de la intervención quirúrgica es menor de un año.
Distribución de los pacientes según las variables cuantitativas estudiadas
| Variables cuantitativas | Media | Mín. | Máx. | Desv. típica |
|---|---|---|---|---|
| Edad (años) | 12,13 | 6 | 18 | 3,87 |
| Tiempo en meses entre el inicio de los síntomas y la cirugía | 20,00 | 6 | 72 | 18,03 |
| Tiempo en meses entre diagnóstico y la cirugía | 10,00 | 2 | 26 | 6,88 |
| Estancia postoperatoria en días | 8,13 | 6 | 14 | 1,89 |
| Seguimiento postoperatorio en meses | 58,87 | 14 | 147 | 37,33 |
Fuente: Departamento de Estadísticas.
Distribución de los pacientes según sexo y otras variables cualitativas estudiadas
| Variables | n | % |
|---|---|---|
| Sexo | ||
| Masculino | 9 | 39,1 |
| Femenino | 14 | 60,9 |
| Total | 23 | 100 |
| Osserman | ||
| I | 1 | 4,3 |
| IIa | 13 | 56,5 |
| IIb | 9 | 39,2 |
| Tratamiento preoperatorio | ||
| Piridostigmina | 18 | 78,3 |
| Prednisona | 12 | 52,2 |
| Azatioprina | 3 | 13,1 |
| Inmunoglobulinas | 23 | 100 |
| Diagnóstico histológico | ||
| Hiperplasia tímica | 22 | 95,7 |
| Timoma | 1 | 4,3 |
Fuente: Departamento de Estadísticas.
Influencia del tiempo que media entre el comienzo de los síntomas miasténicos y la realización de la timectomía
| Evolución al año | |||
|---|---|---|---|
| Tiempo entre el comienzo de la enfermedad y la timectomía | Sin tratamiento | Con tratamiento | Total |
| ≤ un año | 11 | 3 | 14 |
| > un año | 1 | 8 | 9 |
| Total | 12 | 11 | 23 |
Prueba exacta de Fischer p=0,003
Fuente: Departamento de Estadísticas.
La MGJ se subdivide en prepuberal y pospuberal (que se presenta alrededor o después de la pubertad). Ambas tienen características clínicas distintivas. En la forma prepuberal, es más frecuente la forma ocular y no existe predominio en lo que al sexo se refiere, en contraste con un predominio en el sexo femenino en la peri y pospuberal. Además tiene mejor pronóstico pues existen mayores posibilidades de remisión espontanea. En la MG del adulto más del 80% de las MG oculares progresan a la forma generalizada; en cambio, en la MGJ se reporta que esta progresión es menos frecuente, sobre todo en las formas prepuberales6,22,23,25–29. En este estudio 7 pacientes (30,4%) eran portadores de la forma prepuberal y 16 (69,6%) fueron post puberales, todos con la forma generalizada al momento de la cirugía y con un franco predominio del sexo femenino.
A pesar de que se plantea que la remisión espontánea, o seguida de un periodo de tratamiento médico, es posible sobre todo en la etapa prepuberal23-26, todos los pacientes a los que se hizo el diagnóstico de MGJ prepuberal, y que fueron seguidos durante la década de los 90 por el servicio de Neurología del Hospital Pediátrico Provincial, continuaban con tratamiento para el control de los síntomas miasténicos cuando alcanzaron la etapa puberal. La frecuencia de remisión está influida también por el origen étnico6,21-23. Se conoce que el timo desempeña un papel importante en la etiopatogenia de la MGJ y que la timectomía es una opción válida para su tratamiento, ya que al desaparecer los centros tímicos germinales se elimina la producción y diversificación de los anticuerpos30,31. Gronseth y Barohn en su artículo reportan un incremento en la probabilidad de remisión o mejoría de los síntomas de la enfermedad en la MG autoinmune seropositiva32. Revisiones más recientes, que incluyen pacientes prepuberales, también indican un incremento de la remisión de esta enfermedad, pero luego de la timectomía33,34. No obstante se debe tener precaución en los niños más pequeños, que son la subpoblación donde la probabilidad de remisión es más frecuente. En esta serie de pacientes el de menor edad tenía 6 años. Mención aparte se debe hacer con respecto a la MGJ ocular pura, donde no está demostrado que la timectomía evite su ulterior progresión a la forma generalizada y solo debe reservarse para los pacientes refractarios al tratamiento médico21,27. En los pacientes estudiados, solo uno tenía la forma ocular de la enfermedad en el momento de la cirugía. Esta fue indicada ya que el paciente, luego de un año de tratamiento, no tenía mejoría y en el estudio tomográfico el timo había duplicado su tamaño con respecto al realizado un año atrás. Otra de las razones para considerar la timectomía en el tratamiento de esta enfermedad es la posibilidad real de que los síntomas miasténicos estén en relación con un timoma, aun cuando la tomografía muestre un timo de características morfológicas normales, como sucedió en el paciente al que se le hizo el diagnóstico histológico de timoma linfocítico tipo i luego de la timectomía.
Existen diferentes vías de abordaje para el tratamiento quirúrgico y la evidencia demuestra que los resultados son independientes de la vía de abordaje, siempre que se logre resecar el timo y toda la grasa que lo acompaña16–22. Bulkey et al.20 y Masaoka et al.19 comenzaron realizando la timectomía simple por vía cervical o transesternal, para luego cambiar a la timectomía radical por vía transesternal, donde se obtuvieron los mejores índices de remisión de la enfermedad. También hacen referencia a que los resultados de la cirugía pueden estar latentes hasta 5 años después de la realización de la timectomía ampliada y que los porcentajes de remisión estuvieron relacionados significativamente con el tiempo que media entre la aparición de los síntomas miasténicos y la realización de la cirugía16-22,33,34. Todo esto motivó que realizáramos a nuestros pacientes la timectomía radical ampliada, luego de un periodo de 6 meses de tratamiento médico de la enfermedad sin poder lograr la remisión de los síntomas miasténicos. Otro factor que influye en los resultados es la técnica quirúrgica empleada. Está demostrado que la timectomía radical ampliada es superior a la timectomía convencional, pues se eliminan todos aquellos tejidos que pudieran contener restos tímicos y que pueden ser responsables de la no remisión de la enfermedad luego de la cirugía. Resultados similares a los nuestros son reportados por Essaa et al.22 y Cheng et al.21: con esta técnica, el 90 y el 91,1% de sus pacientes estaban sin tratamiento o necesitando menos dosis para el control de los síntomas miasténicos. A pesar de reportes que demuestran la efectividad de la timectomía ampliada videotoracoscópica, aún no existe consenso sobre cuál es la mejor vía de abordaje para realizar la timectomía radical15,17. Con los resultados de este trabajo de investigación demostramos que la timectomía transesternal ampliada es una opción segura y efectiva para el tratamiento quirúrgico de la MGJ.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.