La hipertensión es una patología crónica no curable que debe ser sometida a tratamiento de por vida y que es susceptible de provocar alteraciones a medio y largo plazo en función del paciente.
La hipertensión arterial (HTA) constituye el principal riesgo de enfermedad cardiovascular y, por tanto, es una de las principales causas de morbilidad y mortalidad cardiovascular causando graves problemas en la expectativa de vida y en su calidad.
La prevalencia de la HTA varía de forma considerable entre las distintas poblaciones según factores sociales, ambientales y genéticos, pero en general su prevalencia oscila entre el 10 y el 20%. En España, la HTA ocupa el primer lugar en la lista de patologías crónicas en cuanto a motivo de consulta en atención primaria, afectando aproximadamente a un 20% de la población.
No hay una definición clara del concepto de HTA, pero de una forma simple se puede definir como un aumento de la presión arterial por encima de los valores considerados como normales. La definición de hipertensión ha estado influida históricamente por la percepción clínica de la relación entre la presión sanguínea y los efectos derivados que afectan a diferentes órganos del cuerpo humano.
El mayor problema radica en la inexistencia de una clara línea divisoria en los límites de presión arterial que permitan diferenciar individuos normotensos de hipertensos y de cuáles son los valores que deben considerarse factores de riesgo.
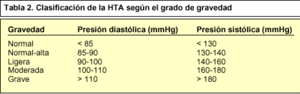
En 1984, el Comité Americano para el Control, Evaluación y Tratamiento de la HTA (NJC) propuso una nueva clasificación que es la que se utiliza con mayor frecuencia en la actualidad. Ésta considera normales los valores de presión diastólica inferiores a 85 mmHg, mientras que los comprendidos entre 85 y 90 mmHg también son considerados normales, pero ya son indicativos de alarma.
Los datos señalados con anterioridad se refieren a población normal, pero los valores considerados como normales o patológicos pueden variar en función de diversos estados fisiológicos. La hipertensión gestacional o preeclampsia se caracteriza por un aumento en la presión sistólica mayor o igual a 30 mmHg, y de 15 mmHg en la diastólica con respecto a los valores normales de la paciente antes del embarazo. El hallazgo aislado de un valor elevado de la presión arterial no es indicativo de hipertensión, sino que implica la necesidad de encontrar valores elevados de forma repetida, excepto en el caso de una urgencia hipertensiva.
Clasificación de la hipertensión
La clasificación se puede hacer atendiendo a varios criterios: según el valor de la presión arterial, según el grado de repercusión visceral, según la etiología y según el grado de actividad de renina plasmática.
Según el valor de la presión arterial
Hipertensión arterial diastólica. Leve: 90-104 mmHg; moderada: 105-114 mmHg, y grave: superior a 115 mmHg.
Hipertensión arterial sistólica. Superior a 160 mmHg.
Según el grado de repercusión visceral (OMS, 1978)
Fase I. No aparecen signos objetivos de afectación orgánica.
Fase II. Aparecen uno o más de los siguientes signos: hipertrofia del ventrículo izquierdo, arterias de la retina con estrechez focal o generalizada, proteinuria y/o aumento de la concentración de creatinina en plasma.
Fase III. Se producen los siguientes signos clínicos en diferentes órganos: corazón (insuficiencia ventricular izquierda y a veces angina de pecho e infarto de miocardio), cerebro (hemorragia cerebral, trombosis y encefalopatía hipertensiva), fondo del ojo (hemorragias y exudados retinianos), riñón (insuficiencia renal) y vasos (aneurisma disecante).
Según la etiología
Hipertensión arterial esencial. Cuando no existen causas fisiológicas de origen conocido.
Hipertensión secundaria. Se debe a una gran variedad de causas. Se trata de una manifestación de otra patología. Según la enfermedad, los mecanismos que contribuyen a la patogenia de la HTA varían desde efectos hormonales sobre la musculatura lisa vascular a cambios en la hemodinámica. En la mayoría de los casos la hipertensión secundaria se debe a enfermedades renales o tiene su origen en trastornos endocrinometabólicos con alteración en la producción de hormonas como la estimulante del tiroides, tiroideas, aldosterona, glucocorticoides o mineralocorticoides.
Según el grado de actividad de renina plasmática
HTA con actividad de renina plasmástica baja.
HTA con actividad de renina plasmática normal.
HTA con actividad de renina plasmática elevada.
Patogenia de la hipertensión
La HTA puede ser debida a diversas causas y multitud de factores se han relacionado con la patogenia y agravamiento de la hipertensión. A la hora de clasificar la HTA desde un punto de vista etiológico, a grandes rasgos se puede hablar de HTA renal, endocrina, genética, neurogénica y pendiente de renina.
Hipertensión renal
Las alteraciones en la hemodinámica intrarrenal contribuyen a la patogenia de la HTA, y cualquier oclusión en las arterias renales produce un aumento en la presión arterial. La nefroesclerosis, la glomerulonefritis, la nefropatía diabética, infartos renales, trombosis renales, tumores, etc. pueden provocar HTA.
Otro mecanismo por el cual la enfermedad renal posee un papel en la patogenia de la hipertensión está relacionado con la capacidad que tiene el riñón para excretar sal y agua. Un aumento en la retención de sodio y líquidos produce un incremento de la presión arterial.
Hipertensión endocrina
La aldosterona provoca HTA como consecuencia de un aumento en la retención de sodio. Esta hormona es secretada por la zona glomerular de la corteza suprarrenal, y en el aldosteronismo primario la velocidad de secreción aumenta y se vuelve autónoma. La hipertensión resultante es consecuencia del aumento en la retención de sodio y en el volumen plasmático.
Los esteroides también poseen un efecto mineralocorticoide, por lo que en el síndrome de Cushing es característica la HTA. También la hiperplasia renal congénita se acompaña de un exceso de mineralocorticoides e hipertensión.
Hipertensión genética
Los sujetos procedentes de progenitores con HTA padecen la enfermedad con mayor frecuencia que aquellos cuyos padres no la padecieron, demostrándose que la hipertensión puede tener una base genética. En la actualidad ya es un hecho, constatado mediante estudios epidemiológicos, que existe una mayor incidencia de la HTA en familiares de sujetos con la patología establecida, fenómeno denominado como «agrupación familiar».
Hipertensión neurogénica
En las regiones laterales y posteriores del hipotálamo hay centros presores que producen aumentos agudos de la presión arterial, por lo que la lesión cerebral de estructuras que controlan la actividad simpática puede inducir HTA crónica.
El sistema nervioso constituye el mecanismo de control más rápido de la presión. Un aumento de la actividad nerviosa simpática modifica la liberación de renina y de aldosterona, alterando la capacidad renal para excretar sodio y agua, al mismo tiempo que provoca vasoconstricción arteriolar.
Hipertensión dependiente de renina
El sistema renina-angiotensina-aldosterona puede participar en la patogenia de la HTA. La angiotensina II se forma a partir de la angiotensina I por acción de la enzima de conversión de la angiotensina (ECA), siendo un potente vasoconstrictor. Además, la ECA inhibe la formación de cininas, que actúan como sustancias vasodilatadoras.
Riesgos derivados de la HTA
Mortalidad
La importancia que la hipertensión tiene sobre la mortalidad por problemas cardiovasculares es difícil de valorar. Mediante estudios epidemiológicos se observó una relación directa entre hipertensión y mortalidad, incrementándose el riesgo a medida que lo hace la hipertensión. Si se valora el índice de mortalidad por accidentes vasculares cerebrales, cuyo principal desencadenante es la HTA, se llega a idénticas conclusiones. Cuanto antes aparece la HTA menor es la expectativa de vida.
Enfermedad cardiovascular
No cabe duda de que la HTA está reconocida como el mayor factor de riesgo en todo tipo de patologías cardiovasculares, incluida la insuficiencia cardíaca, la cardiopatía isquémica y las enfermedades periféricas vasculares. La incidencia de infarto de miocardio y de enfermedad coronaria es mucho mayor en la población hipertensa que en la normotensa, por lo que la HTA constituye una de las principales causas de muerte cardíaca.
El estudio de la función ventricular izquierda del enfermo hipertenso es de gran interés para estimar el pronóstico evolutivo de la HTA y valorar la terapia a emplear. El sistema cardiovascular se debe adaptar a la sobrecarga funcional, pudiendo aparecer:
Insuficencia cardíaca. La HTA aguda puede ocasionar insuficiencia cardíaca global debido a una sobrecarga mecánica que hace que el corazón sea incapaz de responder a las necesidades metabólicas del organismo. Aparece palidez, disnea, ortopnea, ritmo de galope, sudación, tercer o cuarto tono, cirrosis y distensión en las venas del cuello. En respuesta al aumento de la poscarga, el organismo debe adaptarse a la situación hipertensiva mediante una serie de pasos compensatorios como el aumento de la tasa de filtración glomerular y diuresis, el aumento de la presión de perfusión coronaria y del flujo a través de las arterias, o la reducción en el tono simpático.
Insuficiencia miocárdica sistólica y diastólica. Se altera la cinética del calcio intracelular, con un incremento en las concentraciones de este ión en el interior de las mitocondrias que puede provocar insuficiencia miocárdica sistólica debida a alteraciones en el inotropismo. La disminución de la concentración de calcio en el exterior de las células por desplazamiento anormal hacia el interior de las mitocondrias produce una mayor relajación ventricular que lleva a una insuficiencia miocárdica diastólica.
Arteriolitis. El sistema vascular está compuesto de pequeñas arterias que poseen elasticidad y capacidad contráctil, siendo capaces de regular el tono circulatorio. Durante el estado de hipertensión sostenida las arterias sufren cambios en su distensibilidad, que depende mucho de su calibre.
El aumento de la presión arterial provoca anomalías en la contractibilidad de la musculatura vascular, originando zonas de sobredistensión que provocan turbulencias lesivas sobre la pared. Se produce degeneración de la pared arteriolar, necrosis tisular y estenosis luminal progresiva.
Cuando la HTA es leve, se produce un depósito de material hialino que difunde a las distintas capas del vaso, y con el paso del tiempo tiende a formar colágeno, lo que lleva a la arteriosclerosis hialina. En caso de tratarse de HTA grave las lesiones dependen mucho del calibre del vaso, pero en general son de mayor importancia. Debido a la respuesta adaptativa al incremento de la presión arterial, se produce una cicatrización de los depósitos de fibrinioides que emigran hacia la íntima por fenestraciones de la lámina interna, produciéndose un engrosamiento concéntrico de los vasos con depósitos hialinos focales; es lo que se conoce como arteriolitis hiperplásica.
Riñón
En el riñón, la HTA produce nefroangiosclerosis. En los estadios iniciales coexisten glomérulos normales con lesionados. Éstos muestran aspecto isquémico con engrosamiento de las paredes capilares. Los glomérulos isquémicos se contraen de forma progresiva y la cápsula de Bowman sufre un depósito de colágeno intracapsular en su cara interna. A medida que la lesión progresa se convierte en nefrosclerosis maligna y aparecen hemorragias capsulares, se forman gotas lipídicas y los glomérulos muestran separaciones entre el endotelio y la membrana basal, con depósitos de fibrina. Se acompaña de un cuadro de hematuria, proteinuria e insuficiencia renal, pudiendo llegar a la anuria.
Globo ocular
Aparecen una serie de lesiones oculares relacionadas con el grado de hipertensión. Se produce un estrechamiento generalizado de las arteriolas. En principio aparece un brillo de las arteriolas, que sufren una ligera depresión marcando las partes del estrechamiento. Cada vez sufren una depresión más clara y se habla de arteriolas en hilo de cobre. Cuando ya es muy avanzada aparecen cambios en el trayecto de las venas, que se denominan «en hilo de plata».
El aumento de la presión arterial provoca anomalías en la contractibilidad de la musculatura vascular, originando zonas de sobredistensión que provocan turbulencias lesivas sobre la pared
Pueden presentarse hemorragias y exudados que se clasifican en función del número de cuadrantes que afectan. Cuando la hipertensión es de predominio diastólico se produce una vasoconstricción segmentaria, disminuyendo el calibre arteriolar y perdiéndose la relación arteria/vena; con el tiempo aparecen lesiones como hemorragias, accidentes vasculares e infiltrados de lípidos. Cuando fracasa la perfusión retiniana se necrotiza la arteriola terminal.
Cerebro
Una de las mayores complicaciones de la HTA son los accidentes cerebrovasculares. El aumento de la presión arterial puede provocar hemorragias cerebrales y, en presencia de aterosclerosis, trombosis. También son frecuentes las encefalopatías hipertensivas, que es un síndrome neurológico caracterizado por cefaleas, somnolencia, vértigo, confusión y, en último termino, convulsiones y un estado de coma.
Entre los accidentes cerebrovasculares destacan los siguientes:
Hemorragias subaracnoideas. Se produce una rotura del aneurisma que provoca cefalea intensa, rigidez de la nuca y ausencia de signos neurológicos focales.
Hemorragias intraparenquimatosas. Ocasiona una intensa cefalea, náuseas, vómitos y defectos sensoriales. Las alteraciones neurológicas dependen de la localización, siendo las talámicas las que presentan un pronóstico más complicado, mientras que las pontianas producen cuadriparesia y un coma profundo.
Factores que alteran la HTA
Una vez establecido el diagnóstico de hipertensión, se debe llevar a cabo un tratamiento no farmacológico y aplicarlo a todos los sujetos, con independencia de que éste pueda ser suficiente o sea necesario añadir una terapia farmacológica. Dicho tratamiento se basa en reducir el consumo de ciertas sustancias y modificar algunos hábitos de vida.
Peso corporal
La HTA desciende con la pérdida de peso derivada de la restricción calórica mediante dietas con bajo contenido en grasas. Asimismo, se recomienda aumentar el consumo de fibras y disminuir el de alimentos de origen animal. Con ello se reducen los niveles de colesterol total y aumenta la fracción HDL; pero estos pacientes vuelven a los niveles previos de HTA tan pronto como abandonan el régimen y recuperan el peso perdido.
Existe una relación entre hipertensión y obesidad, siendo ésta un factor predictivo de la HTA, aunque sobre ambos factores influye el componente genético. Por eso, la reducción del sobrepeso en ocasiones es suficiente para controlar la HTA, y además se evita la sobrecarga del corazón y la aparición de diabetes e hiperlipemia.
Para lograr una mayor efectividad es aconsejable que una dieta pobre en calorías se acompañe de ejercicio físico que, además de ayudar a controlar el peso, produce una disminución de la resistencia vascular periférica.
Sal
Una de las mayores incógnitas es la relación real existente entre el consumo de sal y los niveles de HTA. Uno de los datos más curiosos surge en países o zonas con un consumo de sal muy bajo o casi nulo, donde se ha observado que los habitantes raramente padecen hipertensión; pero a medida que éstos emigran a sociedades industrializadas, la incidencia de hipertensión aumenta igual que lo hace el consumo de sal. En la actualidad hay diversos estudios que demuestran la relación cuantitativa directa entre el consumo de sal y la HTA. En países con dietas bajas en sodio es poco frecuente la hipertensión, mientras que en países con gran consumo de sal la incidencia es mayor.
No hay duda de la conveniencia de limitar el consumo de sal en todos los sujetos hipertensos, pero hay que tener en cuenta que el 40% de éstos son lo que podríamos llamar «salrresistentes», por lo que esta medida no modifica los niveles de presión sanguínea.
Sin embargo, en los demás casos la reducción de la ingesta de sodio es a veces ya suficiente para controlar la HTA sin necesidad de recurrir a tratamientos farmacológicos. Hay que recordar que la reducción no debe ser drástica, ya que se pueden producir depleciones salinas que pueden favorecer la hipotensión ortostática.
El sujeto hipertenso no debe consumir más de 5 g al día de sal, reduciendo ésta como condimento de cocina y no consumiendo aquellos alimentos que ya son ricos en sal.
Café
Un sujeto hipertenso no debe sobrepasar los 300 mg de cafeína por día (aproximadamente unas 3 tazas). La cafeína es un excitante que produce taquicardia y un aumento en la resistencia vascular cerebral, siendo capaz de elevar la presión arterial sistólica de forma transitoria, aunque carezca de efectos a largo plazo o sobre la prevalencia de la HTA en la población.
Alcohol
En general, parece aconsejable limitar el consumo de alcohol a los 30 g diarios y no sobrepasar los 80. Se cree que el consumo excesivo de alcohol aumenta la HTA y altera la eficacia de las medidas terapéuticas aplicadas, aunque no existe acuerdo general sobre esta relación cuando el consumo es moderado, e incluso parece que puede resultar beneficioso para el flujo coronario.
Se ha encontrado una correlación positiva entre el consumo de alcohol y la aparición de hemorragias cerebrales que están ligadas a hipertensión, pero, por otra parte, la relación es inversa cuando se relaciona el alcohol con la frecuencia de cardiopatías trombóticas.
Tabaco
No ha podido comprobarse una relación directa entre el consumo de tabaco y la elevación de la presión sanguínea, aunque sí se ha establecido con el riesgo de padecer enfermedad cardiovascular, por lo que el tabaco también debe ser tomado en consideración.
Aunque en algunos casos la población fumadora tiene unos valores de HTA inferiores a los de la no fumadora, este hecho probablemente se debe a una reducción del peso corporal, parámetro que incide directamente en la presión sanguínea. En cualquier caso, las innumerables repercusiones cardiovasculares desfavorables hacen recomendable reducir o suprimir el consumo de tabaco.
El tabaco, además, disminuye la eficacia de algunos fármacos antihipertensivos, aumenta el colesterol total y los triglicéridos y afecta de forma negativa a la circulación sanguínea y a la hemostasia.
Existe una relación entre hipertensión y obesidad, siendo ésta un factor predictivo de la HTA, aunque
sobre ambos factores influye el componente genético
Estilo de vida
Los problemas psicológicos y el estrés favorecen la hipertensión, por lo cual se debe intentar llevar una vida relajada. Por otra parte, el sedentarismo facilita la obesidad, que es uno de los principales factores de riesgo en el desarrollo de la hipertensión, mientras que el ejercicio físico practicado de forma habitual y moderada ayuda a controlar el peso corporal y favorece la relajación.
Medidas dietéticas
Se sugiere que puede haber una correlación inversa entre la ingesta de potasio y la HTA. El exceso de sodio produce menos efectos sobre la presión si éste se administra con potasio, debido a que aumenta la excreción de sodio por el riñón. Algunos investigadores también consideran que el calcio puede afectar a la presión arterial, pero hay datos que apoyan distintas teorías y es difícil extraer conclusiones. Si se confirma su influencia, sería recomendable tenerlo en consideración, sobre todo al analizar la dureza de las aguas. *
Bibliografía general
Abellán J. Consumo alcohólico e hipertensión arterial. Hipertensión 1989; 6: 319-326.
Ames R, Hill P. Antihypertensive therapy and the risk of coronary heart disease. J Cardiovas Pharmacol 1982; 4: S206-S212.
Ames R. Metabolic disturbances increasing the risk of coronary heart disease during diuretic-based antihypertensive therapy: lipid alterations and glucose intolerance. Am Heart J 1983; 106: 1207-1214.
Ames R. Serum lipids and lipoprotein disturbances during antihypertensive therapy. Hosp Form 1981; I: 1476-1486.
Berry CL. Mechanical vascular changes and hypertension: phatological consequences. Path Res Pract 1985; 180: 336-337.
Castelli WP. Cholesterol and lipids in the risk coronary artery disease. The Framingham heart study. Can J Cardiol 1988; 5A-10A.
Erley C, Haefele U, Heyne N, Braun N, Risler T. Microalbuminuria in essential hypertension. Reduction by differnt antihypertensive drugs. Hypertension 1993; 21: 810-815.
Fernández ML, Figuera M. Hipertensión arterial. Problemas diagnósticos y terapéuticos. 1.ª ed. Barcelona: Ediciones Doyma, 1992.
Flórez J, Armijo JA, Mediavilla A. Farmacología Humana. 1ª ed. Pamplona: EUNSA, 1988.
Frohlich ED, Apstein C, Chobanian AV et al. The heart in hypertension. N Engl J Med 1992; 14: 998-1008.
Gil Extremera B. Hipertensión arterial. 1.ª ed. Granada: Universidad de Granada, 1991.
Greenberg G, Thompson SG, Brennan PJ. The relationship between smoking and the response to antihypertensive treatment in mild hypertensives in the Medical Research Council Trial of Treatment. Int J Epidemiol 1987; 16: 25-30.
Helgeland A, Hjermann I, Holme I, Leren P. Serum triglycerides and serum uric acid. En: Hernández E, Rodicio JL. Hipertensión arterial. Inforun 1992; 5: 15-48.
Hipertensión arterial y consumo de sal. 1.ª ed. Madrid: Liga Española para la Lucha contra la Hipertensión Arterial.
Hobbs M, Hockey R, Jamrozik K. Review of the benefit of treating hypertension. J Human Hypertens 1992; 6: 427-435.
Horan M. Antihypertensive therapy and atheroesclerosis. Am J Med Sci 1991; 301: 402-405.
Insull W. Coronary risk handbook: Estimating the risk for coronary heart disease in daily practice. Nueva York: American Heart Association. Committee on Risk Reductions, 1973.
Jiménez M, Rapado A. La exploración del enfermo hipertenso. 1.ª ed. Madrid: Daimón, 1968.
Joint National Committee on Detection, Evaluation and Treatment of High Blood Pressure (JNC). The 1988 report. Arch Intern Med 1993; 148: 1023-1048.
Joint National Committee on Detection, Evaluation and Treatment of High Blood Pressure (JNC). The 1993 report. Arch Intern Med 1993; 153: 154-180.
Katz SM, Lavin L, Schwartz. Glomerular lesions in benign essential hypertension. Arch Pathol Lab Med 1979; 103: 199-203.
Lideman R, Tobin J, Shock NW. Hypertension and the kidney. Nephron 1987; 47: 12-17.
Lipid research clinics program. The Lipid Research Clinics Coronary Primary Prevention Trials Results: I y II. Jama 1984; 251: 351-359.
Luque M et al. Genética de la hipertensión arterial esencial. En: Lecciones sobre la hipertensión. Madrid: Rodríguez F & López Vidriero, 1985.
Macdonald M, Grimm R. Compliance with hypertension treatment. Post Med 1985; 77: 233-242.
McGregor GA, Cappuccio FP, Markandu ND. Sodium intake, high blood presure and calcium chanel blockers. Am J Med 1987; 82: 16-22.
MRFIT Research Group. Is the relationship between serum cholesterol and risk of premature death from coronary heart disease continuos and graded? Findings in 356222 primary screens of the Multiple Risk Factor Intervention Trial (MRFIT). Jama 1986, 256: 2823-2828.
Peto R, Yusuf S, Collins R. Cholesterol-lowering trial results in their epidemiological context. Circulation 1987; 75: 451.
Puig JG, Mateos FA, Ramos TH, et al. Albumin excretion rate and metabolic modifications in patients with essential hypertension. Effects of two angiotensin converting enzyme inhibitors. Am J Hypertens 1994; 7: 46-51.
Robertson JI. El sistema renina-angiotensina. 1ª ed. Madrid: Ergon, 1987.
Rodríguez F, López Vidriero E. Guía práctica para el tratamiento de la hipertensión arterial. Madrid: 2ª edición. F Rodríguez & E López Vidriero, 1988.
Rodríguez F, López Vidriero E. Lecciones sobre Hipertensión (Vol. 4). 1ª ed. Madrid: Saned, 1988.
Rodríguez F, López Vidriero E. Lecciones sobre Hipertensión (Vol. 5). Madrid: 1ª edición. Saned, 1989.
Romero JC, Raig L, Granger LF et al. Multiple effects of calcium entry blockers on renal function in hypertension. Hypertension 1987: 10: 140-151.
Romero R, Salinas I, Lucas A et al. Renal function changes in microalbuminuric normotensive type II diabetic patients treated with angiotensin-converting enzyme inhibitors. Diabetes Care 1993: 16: 597-600.
Rossi A, Ziachi V. Haemodynamic effects of slow-release nifedipine in sever congestive heart filature due to ischaemic heart disease. Cardiology 1990; 77: 450-458.
Ruilope LM. Hipertensión arterial. 1.ª ed. Madrid: Idepsa, 1989.
Tudor J. Hipertensión. Su control en la comunidad. 1.ª edición. Barcelona: Ediciones Doyma, 1989.