Causas, diagnóstico y tratamiento
La capacidad reproductiva de la especie humana es baja, si tenemos en cuenta que la probabilidad máxima de embarazo en período fértil es de 30-35%. La incapacidad de obtener un embarazo que finalice con un nacido vivo después de un año de relaciones se define como infertilidad. Se calcula que alrededor de un 15% de parejas están afectadas por este problema y la causa masculina es el motivo de ello en un 40% de los casos.
La imposibilidad de procrear supone para la pareja una situación de crisis emocional que en los últimos años está representando un motivo de consulta creciente en la salud pública.
La consecución de la reproducción, llevada a término con el nacimiento del hijo esperado, supone objetivamente el cumplimiento de una serie de factores que son inherentes al proceso: la producción de espermatozoides por los testículos, la liberación cíclica de los óvulos por la mujer (ovulación), la unión del espermatozoide con el óvulo (fecundación) y la existencia de un equilibrio en la madre que permita la evolución del embarazo hasta el desarrollo de un feto con capacidad de sobrevivir.
Factores condicionantes
La influencia del contexto socioeconómico, cultural y ambiental en la calidad de los factores inherentes al proceso de reproducción es un hecho. La prevalencia de los casos de infertilidad ha aumentado en los últimos años. La edad de la mujer es cada vez mayor. Se ha constatado que el índice de fertilidad humana en la mujer es máximo alrededor de los 25 años y disminuye de forma brusca a los 35, y se considera que a los 40 años la tasa de esterilidad estaría entre el 65-70%. Por otra parte, los estudios en el campo muestran una disminución en la calidad del semen que puede deberse a factores ambientales, como la temperatura, las radiaciones, los fármacos, el estrés, los estimulantes (drogas, alcohol, tabaco) o las deficiencias nutricionales (selenio, cinc, vitaminas).
El pronóstico es más negativo cuanto más largo es el período infértil en la pareja. Así se ha probado que parejas con un período de infertilidad menor a 3 años tienen más probabilidad de éxito que las que tienen una duración más larga. Asimismo, las parejas que han tenido un embarazo previo (infertilidad secundaria) tienen un porcentaje más elevado de tener descendencia.
Causas de infertilidad masculina
El conocimiento etiológico de la infertilidad masculina conlleva la realización de un buen diagnóstico y la posibilidad de un tratamiento adecuado que permita obtener resultados positivos en el proceso reproductivo.
Las principales causas de la infertilidad masculina son los trastornos hormonales, genéticos y vasculares, los procesos infecciosos y los factores inmunológicos, entre otros. También hay un porcentaje de la población (15%) que presenta infertilidad por causas inexplicadas.
Trastornos hormonales
La existencia de una alteración en la hipófisis o hipotálamo puede dar lugar a un hipogonadismo hipogonagotrópico, que se manifestará con una disminución de los valores de gonadotropinas. Esta alteración puede ser congénita y debida a una deficiencia en la producción de GnRH, o secundaria a la aparición de adenomas hipofisiarios tipo prolactinomas, craneofaringiomas, otros tumores cerebrales o la radioterapia. Se puede diagnosticar clínicamente y las pruebas analíticas confirman el diagnóstico. La incidencia es baja, pero es interesante, porque los tratamientos son específicos. Las condiciones enumeradas en la tabla 1 pertenecen a este grupo.
Trastornos genéticos o moleculares
La existencia de abortos de repetición, azoospermia u oligozoospermia alta puede indicar alguna alteración genética o molecular.
Anomalías cromosómicas
El síndrome de Klinefelter es la anomalía cromosómica más común (1:500 recién nacidos varones). Se caracteriza por el cariotipo 47XXY (aunque puede haber múltiples variantes) y se relaciona con un 10,8% de los pacientes que presentan azoospermia. La presencia de traslocaciones u anomalías cromosómicas se traduce en la existencia de anomalías estructurales. En la forma clásica del síndrome, los individuos presentan testículos pequeños, ginecomastia, azoospermia, gonadotrofinas elevadas y testosterona baja.
Hay otras alteraciones, como el síndrome de Turner, síndrome XYY, síndrome XX, que se podrán revelar con alteración de gonadotropinas, azoospermia o disminución de testosterona, entre otras manifestaciones. En síntesis, se produce una alteración de la producción o la función de esperma.
Se ha constatado que la delección de un segmento específico del cromosoma Y (factor de la azoospermia humana) es la causa molecular más frecuente del fallo espermatogénico (7-20%). Es importante conocer la imposibilidad de tratamiento médico del problema y la seguridad de descendencia masculina con la misma alteración.
Dentro de este apartado se encuentran:
• Los síndromes asociados a alteraciones en la actividad de las enzimas esteroideogénicas. Se incluyen diversas formas de hiperplasia suprarrenal congénita. Se caracterizan por manifestarse con estados hiperandrogénicos combinados, con alteración en la espermatogénesis y elevación de gonadotrofinas.
• El trastorno relacionado con resistencia parcial a la acción de los andrógenos. Se caracteriza por cuadros hormonales con valores de andrógenos plasmáticos normales o elevados y valores de LH elevados debido a receptores androgénicos defectuosos a nivel hipofisiario. Los casos típicos son los de feminización testicular (completa o incompleta) y el seudohermafroditismo masculino tipo 2.
Criptorquidia
En el momento del nacimiento, o poco tiempo después, los testículos deben encontrarse en el interior de las bolsas. La alteración de ese descenso se denomina criptorquidia. La incidencia varía según la edad y se discute la causa genética u hormonal. En muchos síndromes genéticos es característica. El tratamiento puede ser hormonal o quirúrgico.
Otros
Los fallos en la espermatogénesis pueden deberse a la presencia única de células de Sertoly y al descenso de las células germinales. Entre las causas que contribuyen a la disminución de producción de esperma encontramos falta de descenso testicular, la existencia de cáncer testicular, exposición a agentes citotóxicos o irradiación, o criptorquidia, entre otras.
Trastornos vasculares
El varicocele es una de las causas que se diagnostican con mayor frecuencia (alrededor de un 25-40%) en los pacientes tratados. Es la existencia de varices en el plexo pampinifome, así como en las venas del grupo anterior del cordón espermático. El aumento de temperatura, la acumulación de CO2 u otras sustancias nocivas, debido al reflujo venoso, parece ser que sería la causa de la alteración del semen. La oligospermia moderada y los trastornos morfológicos o funcionales son las alteraciones más frecuentes.
Procesos infecciosos
La infección sistémica que más se asocia a la afección testicular y daño del epitelio germinal es la orquitis por parotiditis. La esterilidad se da en la mitad de los casos de afectación bilateral.
Se ha demostrado que las infecciones sistémicas de origen bacteriano o viral pueden causar disminución en la producción del esperma.
Los últimos estudios señalan como factor probable de esterilidad la infección por Micoplasma T.
La epididimitis inespecífica, y en particular la gonorreica, puede dar lugar a obstrucción al paso de los espermatozoides y, por lo tanto, se asocia a azoospermia y oligospermia grave.
El aumento de temperatura, la acumulación de CO2 u otras sustancias nocivas, debido al reflujo venoso, parece ser que sería la causa de la alteración del semen
Factores inmunológicos
En el 5-10% de varones tratados por infertilidad, se observa una reacción autoinmunitaria frente a los espermatozoides. Se han demostrado 2 tipos de anticuerpos, los aglutinantes de espermatozoides y los inmovilizantes.
Otros factores
Neurológicos
Las lesiones neurológicas por diversas causas son capaces de provocar con disfunción eyaculatoria, oligozoospermia y azoospermia.
Ambientales
Se ha comprobado que la exposición a determinados tóxicos, normalmente en el ámbito laboral, como el nematocida clorado dibromocloropropano (DBCP), el clordecone, carbaril, etilendibromuro, ciertos ésteres del glucol y metales, pueden alterar la producción de esperma.
Por otra parte, la función reproductora puede alterarse por afectación emocional, estrés y hábitos de vida inadecuados (dieta desequilibrada, vestimenta, ejercicio, consumo de alcohol, drogas, tabaco).
Medicamentosos
Hay estudios que certifican que el tratamiento con determinados fármacos puede llevar a una reducción de la calidad del semen (tabla 2).
Infertilidad inexplicada
Un 15% de las parejas no tienen una causa específica que pueda explicar su infertilidad. Ahora bien, la aparición de nuevos métodos de evaluación del esperma ha ampliado horizontes en la detección de causas definidas de la infertilidad.
Evaluación diagnóstica
El establecimiento del diagnóstico de la infertilidad masculina supone la realización previa de una anamnesis y exploración física, para luego continuar con otra serie de estudios que permitan conocer la etiología del problema.
Anamnesis
Se debe hacer un estudio exhaustivo del paciente, y recavar información sobre posibles intervenciones quirúrgicas, alergias, edad de las primeras eyaculaciones y existencia de episodios de hemospermia o dolor al eyacular.
Se debe conocer la frecuencia de las relaciones sexuales, forma de vestir (se desaconseja el uso de pantalones ajustados), hábitos (se debe evitar exposición al calor), consumo de estimulantes (drogas, tabaco, alcohol), la existencia de algún tipo de medicación y la topología de actividad laboral.
El control de todos estos factores y la eliminación de los inadecuados pueden ayudar a resolver el problema.
Exploración física
Se debe evaluar el estado del aparato reproductor masculino con un examen de los testículos (tamaño, consistencia, etc.), epidídimos (que no manifiesten dilataciones, dolor a la palpación) y deferentes.
Es importante descartar la presencia de varicocele y verificar la normalidad del pene (tamaño, que no presente hipospadias o hipispadias, etc.).
Seminograma y otras pruebas de función espermática
Teniendo en cuenta la variabilidad biológica en un mismo individuo, se recomienda un mínimo de 2 análisis que incluyan estudio de las características macroscópicas (volumen, viscosidad, color) y microscópicas: recuento, movilidad, vitalidad, aglutinación y morfología; recuento de elementos anormales (leucocitos y hematíes) y estudio químico. La tabla 3 recoge los valores normales aceptados por la Organización Mundial de la Salud para las diferentes variables.
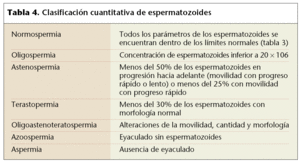
Según los resultados obtenidos, y teniendo en cuenta los criterios aceptados, podremos establecer una clasificación cuantitativa del esperma (tabla 4).
La baja calidad predictiva de la capacidad fertilizante del semen en los análisis rutinarios ha llevado a la creación de nuevas pruebas, entre las que encontramos evaluaciones específicas de la morfología, la valoración acrosómica y la unión esperma-zona.
Evaluación endocrina
Como se ha comentado con anterioridad, es interesante la determinación del déficit de gonadotropinas que podrá indicar un hipogonadismo hipogonotrófico. Asimismo, valores excesivamente elevados de FSH (> 30 U/l) indicarán fallo testicular. En el 30% de varones con oligospermia o azoospermia graves, con afectación grave del epitelio seminífero, tienen concentraciones de LH altas y de testosterona bajas.
Estudios cromosómicos
Ante un resultado de azoospermia combinado con otras variables, permitirán el diagnóstico de diferentes síndromes, como el del Klinefelter.
Otras pruebas
La realización de biopsia testicular o ecografía testicular permitirá confirmar otros diagnósticos, como el de azoospermia obstructiva.
Abordaje terapéutico
En general, es importante enfrentarse al problema con el tratamiento adecuado a la causa específica; ahora bien, dado que en muchos casos no es posible descubrir la etiología, cuando disponemos de semen subfértil se recurre a las técnicas de reproducción asistida.
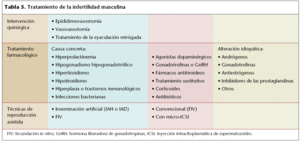
Podemos hablar de 3 líneas de abordaje terapéutico: intervención quirúrgica, tratamiento médico y técnicas de reproducción asistida (tabla 5).
Intervención quirúrgica
Se aconseja en los casos en los que haya obstrucción de los conductos excretorios. Puede ser una alteración de tipo congénita o adquirida.
Destaca, por ejemplo, la vasovasostomía, que es la intervención con la que se intenta conseguir la reversión de la vasectomía.
Tratamiento farmacológico
En el caso de determinarse un problema endocrino específico, el tratamiento estará bien definido. Sin embargo, en la mayoría de los casos se presentan oligozoospermias idiopáticas donde las gonadotrofinas y la testosterona son normales, y las espermatobioscopias anormales. Estos casos se intentan resolver con diferentes tratamientos empíricos.
Técnicas de reproducción asistida
Son las técnicas con que se quiere sustituir o complementar al contacto sexual para que la fertilización tenga lugar. Es la opción después del fracaso del tratamiento médico o quirúrgico.
En el cuadro de información adjunto se abordan 2 técnicas de reproducción asistida: inseminación artificial y fecundación in vitro.
Conclusión
Las repercusiones psicológicas en la pareja con un problema de infertilidad son constatables. La imposibilidad de procrear crea en la pareja una crisis que puede llevar a la depresión. Es importante contar con el respaldo de profesionales en el ámbito para poder responder con la mayor celeridad y evitar consecuencias mayores.
Podemos concluir que, pese a que ha habido numerosos avances en el campo de la infertilidad, el porcentaje de los casos sin etiología clara dificulta el tratamiento y nos deja con la imposibilidad de responder ante la desesperación de los afectados.
Fisiología del aparato reproductor masculino
La función reproductiva masculina se rige por un mecanismo de biofeedback del eje hipotálamo-hipofisario-testículo. La producción de esperma y la síntesis de andrógenos están relacionadas de forma muy estrecha.
El sistema reproductor masculino se compone de testículos que se alojan en el escroto, conductos excretorios (tubos seminíferos, rete testis, conductillos eferentes, el conducto del epidídimo, los vasos deferentes, la ampolla, el conducto eyaculador y la uretra) y glándulas accesorias.
Los testículos son los encargados de la producción de semen y la secreción de hormonas sexuales masculinas. El resto de componentes están implicados en la maduración de los espermatozoides, el transporte y eliminación, y en la producción de los diversos componentes del eyaculado.
El proceso de proliferación y diferenciación de las células germinales dentro de los tubos seminíferos se denomina espermatogénesis. La renovación de las células germinales es constante para obtener espermatogonias que se transformarán en espermatozoides en un período de unos 75 días.
Desde el sistema nervioso central y los testículos, el hipotálamo recibe el estímulo para regular la síntesis y la secreción de la hormona liberadora de gonadotropinas (GnRH). Su liberación estimula la producción de hormona luteinizante (LH) y hormona folículo estimulante (FSH) en la hipófisis anterior. Estas hormonas se unirán a los receptores de las células de Leyding (producción de testosterona) y de Sertoly (producción de otras sustancias como la proteína de unión con andrógenos). La producción de espermatozoides depende de la FSH y de la testosterona que producen las células de Leyding por estimulación de la LH.
Los espermatozoides generados pasarán del testículo hasta la cabeza del epidídimo a través de una serie de tubuelos pequeños llamados rete testis. Los espermatozoides recorrerán el epidídimo (tubo largo y enrollado) durante 12 días; en este tiempo madurarán y adquirirán mayor movilidad. El esperma quedará almacenado en un tercio en la cola del epidimo y el resto en la ampolla del conducto deferente. El esperma constituirá un 10% del volumen total de eyaculación, el 90% restante estará formado por el fluido de las vesículas seminales y las secreciones prostáticas.
Técnicas de reproducción asistida
Inseminación artificial (IA)
Se debe cumplir la premisa de un aparato genital femenino normal, permeabilidad tubárica y, tras capacitación espermática, una concentración superior a 3 millones de espermatozoides móviles con progresión. La inseminación de semen de la pareja o donante, con capacitación espermática previa, es la alternativa a casos de fallos en la espermatogénesis.
Se hiperestimula a la mujer con HCG para inducir la ovulación y se asegura la fase lútea con progesterona. Se selecciona el esperma y se introduce de forma intrauterina.
En algunos casos, se utiliza la electroeyaculación, que consiste en estimular eléctricamente al paciente con daño neuronal para provocar la eyaculación y obtener así esperma adecuado.
La aspiración microscópica de espermatozoides del epídimo (microscopical epidimal sperm aspiration) es adecuada cuando hay alteración de conductos.
Fecundación in vitro (FIV)
Tras una estimulación ovárica, se aspiran los folículos de la paciente en el quirófano, con punción ecoguiada y con sedación anestésica. En el laboratorio, los ovocitos se tratarán de diferente forma y serán inseminados con los espermatozoides que se habrán preparado previamente.
Bibliografía general
Balasch J. Diagnóstico de la esterilidad e infertilidad. Jano. 2004;67:72-4.
Brassesco M, Arnau B. Tratamiento médico de la infertilidad masculina. Jano. 2000;58:77-82.
Guerra D. Cómo afrontar la infertilidad. Barcelona: Planeta; 1998.
Pérez E. Infertilidad, esterilidad y endocrinología de la reproducción. 2.ª ed. México DF: Ciencia y Cultura de Latinoamérica; 1995.
Skakkebaek NE, Giwercman A, De Kretser D. Patogenia y tratamiento de la infertilidad masculina. Lancet (ed. española). 1994;25:309-15.
Smith S, Pfeifer S, Collins J. Diagnosis and management of female infertility. Jama. 2003;290:1767-70.
Vidal C. Esterilidad e infertilidad humanas. Abordaje y tratamiento. Farmacia Profesional. 2001;8:96-100.