El objetivo de este documento es ayudar a los profesionales de la asistencia sanitaria en su preparación para las emergencias pediátricas. Este informe clínico permite al profesional revisar las recomendaciones actuales del empleo de los medicamentos de emergencia en los niños agudamente enfermos que necesitan intervención farmacológica. Los nuevos agentes y los patrones cambiantes de la práctica hacen necesario revisar y actualizar este informe clínico.
Este documento no trata de ser una lista exhaustiva de los fármacos utilizados en emergencias pediátricas, ni ofrece información farmacológica detallada. No incluye antimicrobianos. Las descripciones de las indicaciones y los efectos adversos del medicamento son limitadas. Aunque no es exhaustiva, la información farmacológica citada en la tabla 1 debería ser útil a los profesionales y a las instituciones al seleccionar qué agentes farmacológicos tener a mano para su empleo en las emergencias pediátricas. La selección de los fármacos a tener a mano dependerá del marco; aunque los servicios de urgencia y los hospitales probablemente necesitarán la mayoría de los agentes citados, es probable que, para una consulta médica, fuera necesaria una selección mucho más limitada. Esta información también sería útil para crear o editar diagramas de posología de fármacos previamente impresos. La tabla 2 contiene una lista de medicamentos de rescate, de reversión y de antídotos que pueden resultar útiles en marcos específicos; sólo enumera los agentes y las indicaciones y no se acompaña de un texto descriptivo.
TABLA 1.Fármacos posiblemente útiles en las emergencias pediátricas
TABLA 1.Fármacos posiblemente útiles en las emergencias pediátricas (Continuación)
TABLA 1.Fármacos posiblemente útiles en las emergencias pediátricas (Continuación)
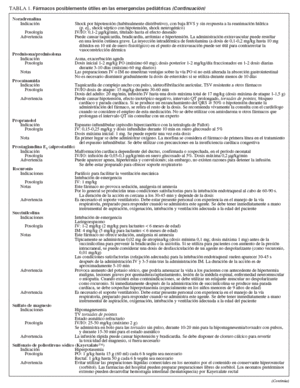
TABLA 1.Fármacos posiblemente útiles en las emergencias pediátricas (Continuación)
TABLA 1.Fármacos posiblemente útiles en las emergencias pediátricas (Continuación)
TABLA 1.Fármacos posiblemente útiles en las emergencias pediátricas (Continuación)
TABLA 1.Fármacos posiblemente útiles en las emergencias pediátricas (Continuación)
TABLA 1.Fármacos posiblemente útiles en las emergencias pediátricas (Continuación)
TABLA 2.Posible empleo de agentes de rescate, reversión, antídotos, o una combinación de estos efectos
La posología suele indicarse en mg/kg. El formato de la posología presentada es compatible con las recomendaciones de la American Academy of Pediatrics para disminuir los errores de medicación1. En los fármacos de gran potencia, como las prostaglandinas, las aminas vasoactivas, el nitroprusiato y el fentanilo, la posología se ofrece en µg/kg. Para la preparación de infusiones intravenosas de medicamentos vasoactivos se ha recomendado, históricamente, la “regla del 6” basada en el peso2. No obstante, la Joint Commission y otras organizaciones han recomendado que las concentraciones normalizadas de las infusiones intravenosas sustituyan a los cálculos de la “regla del 6” para disminuir la posibilidad de los errores de medicación3. La selección de fármacos a utilizar en emergencias pediátricas sólo es parte de un gran sistema o programa que debe ser diseñado para tratar a los pacientes pediátricos en una situación de emergencia. Es la creación, monitorización y evaluación de estos sistemas lo que resultará en un mejor resultado para los pacientes pediátricos4.
Los ritmos y las vías de administración son específicos del fármaco, y se debe utilizar el sistema de infusión adecuado. Tanto los episodios adversos como la eficacia terapéutica dependen de la dosis y del ritmo, especialmente cuando se administran medicaciones vasoactivas muy potentes. En general, la mayoría de los fármacos deben ser administrados durante varios minutos para evitar una concentración sanguínea excesiva transitoria. Sin embargo, existen excepciones. Un ejemplo es la adenosina, que necesita de una infusión rápida para ser eficaz. Otro ejemplo de la importancia del ritmo de administración es la fenitoína/fosfenitoína, con la que es necesaria una infusión lenta para reducir al mínimo los acontecimientos adversos. Véase el texto siguiente. A menos que se indique otra cosa, se prefiere la vía intravenosa (IV). En una emergencia, la administración intraósea (IO) es una alternativa aceptable cuando no se puede obtener rápidamente un acceso IV. Aunque determinados fármacos (lidocaína, adrenalina, atropina, naloxona [mnemotecnia: LAAN]) pueden ser administrados por vía endotraqueal si no se ha obtenido un acceso vascular, es preferible cualquier acceso vascular (IV o IO) porque la administración traqueal del fármaco resulta en unas concentraciones de fármaco menores y menos predecibles que la administración intravascular5. Si se utiliza la vía endotraqueal (ET), se debe administrar el fármaco con, o diluido en, de 1 a 5 ml de suero fisiológico, seguido de una ventilación manual. Ya no se recomienda la administración ET de naloxona a los neonatos6.
La mayoría de los medicamentos enumerados en este informe clínico se utilizan como tratamiento de la vía respiratoria, reanimación, sedación, analgesia, estado epiléptico o asma. El Committee on Drugs reconoce el vacío existente en las indicaciones pediátricas y en la información posológica de muchos de estos fármacos. Pese a estas lagunas, se debe consultar el prospecto, la etiqueta y la bibliografía disponible en busca de información adicional. La sostenida carencia de estudio clínico en las poblaciones pediátricas antes de la aprobación de los agentes terapéuticos por la Food and Drug Administration hace imposible contar con datos clínicos que apoyen todas las recomendaciones de posología pediátrica. Aunque existen patrones de práctica local y preferencias individuales para el empleo y la posología de muchos de estos medicamentos, la información ofrecida en este documento incluye las recomendaciones basadas en la coincidencia de opiniones y en la revisión bibliográfica. Este informe no ofrece referencias de indicaciones y posología de fármacos individuales. Las dosis deben individualizarse, teniendo en cuando la edad, el peso, la enfermedad subyacente, los fármacos administrados conjuntamente y la hipersensibilidad conocida del paciente. Este comité recomienda el empleo de los textos actuales de Advanced Pediatric Life Support7y Pediatric Advanced Life Support8, las pautas de la American Heart Association actualizadas5 y otra bibliografía para una información más detallada de los algoritmos de reanimación pediátrica, la secuencia rápida de intubación, la sedación para procedimientos y el tratamiento del asma9,10. Para los neonatos, los profesionales pueden consultar el Textbook of neonatal resuscitation11 y las pautas de la American Heart Association actualizadas6 en busca de información detallada sobre el tratamiento de las emergencias neonatales y los oportunos fármacos, dosis y vías de administración. Además, todos los centros que ofrezcan atención médica a los niños deben tener a mano tarjetas de medicación previamente impresas, cintas de reanimación basadas en la longitud (como la cinta de Broselow), o ambos recursos.
COMMITTEE ON DRUGS, 2005-2006Wayne Snodgrass, MD, Presidente Daniel Frattarelli, MD Mary A. Hegenbarth, MD Mark L. Hudak, MD Matthew Knight, MD Lynne Maxwell, MD Robert E. Shaddy, MD
MIEMBROS DE COMITÉS ANTERIORESBrian Bates, MD David J. Burchfield, MD Richard L. Gorman, MD
Richard P. Walls, MD
COORDINADORESJohn J. Alexander, MD Food and Drug Administration Donald R. Bennett, MD American Medical Association George P. Giacoia, MD National Institutes of Health Doreen M. Matsui, MD Canadian Paediatric Society Joseph Mulinare, MD Centers for Disease Control and Prevention Adelaide Robb, MD American Academy of Child and Adolescent Psychiatry Hari C. Sachs, MD Food and Drug Administration
PERSONALRaymond J. Koteras, MHA
Todas las declaraciones apoyadas por la American Academy of Pediatrics expiran automáticamente 5 años después de su publicación a menos que sean confirmadas, revisadas o retiradas antes o en este momento.
Las recomendaciones de este informe no indican un curso exclusivo del tratamiento o del procedimiento a seguir. Teniendo en cuenta las circunstancias individuales pueden estar indicadas las variaciones.
Este informe clínico ofrece las recomendaciones actuales acerca de la selección y el empleo de fármacos en la preparación para las emergencias pediátricas. No se trata de confeccionar una lista exhaustiva de todos los medicamentos que pueden ser utilizados en todas las situaciones de emergencia. En la medida de lo posible, las recomendaciones de administración son compatibles con las utilizadas actualmente en las actuales referencias de emergencias, como los textos Advanced Pediatric Life Support y Pediatric Advanced Life Support y las pautas de reanimación de la American Heart Association, recientemente revisadas.