Objetivos: Los objetivos de este estudio fueron determinar las variaciones de las decisiones de tratamiento de los lactantes pequeños febriles en los servicios de urgencias pediátricas de Canadá y documentar la amplitud de tales variaciones entre los profesionales de estos servicios.
Métodos: Se trata de un estudio prospectivo, coetáneo, de una cohorte de lactantes consecutivos de hasta 90 días de edad que acudieron a 6 servicios de urgencias pediátricas en Canadá con fiebre (temperatura rectal ≥ 38,0 °C). Recogimos la información en el servicio de urgencias y nos comunicamos telefónicamente con las familias para confirmar el destino final.
Resultados: Reclutamos a 257 lactantes durante 2 a 4 meses. Los pacientes de cada centro fueron similares respecto a la edad gestacional y el peso al nacer, la edad cronológica, el peso y el sexo. También fueron similares las temperaturas registradas en el domicilio y durante el proceso de clasificación (triaje) y la duración de la fiebre. En un centro, el número de niños con tos fue significativamente mayor; en otro hubo menos padres que informasen de otras personas enfermas en el domicilio. Las tasas de análisis sanguíneos y urinarios no mostraron diferencias significativas entre los centros, pero las tasas de punción lumbar, determinación del virus respiratorio sincitial y radiografía de tórax fueron distintas. El 55% de los lactantes recibió antibióticos, y se observaron significativas variaciones de la práctica respecto al número y tipo de antibióticos utilizados.
Conclusiones: La práctica de la evaluación de los lactantes pequeños con fiebre varió sustancialmente en los servicios de urgencias pediátricas terciarios. Se solicitaron análisis de sangre y orina en la mayoría de los centros, pero las tasas de examen del líquido cefalorraquídeo y de tratamiento antibiótico difirieron entre los centros.
La fiebre es una causa muy frecuente de consulta a los servicios de urgencias (SU) y a las consultas externas. Se estima que hasta la tercera parte de las visitas a los SU pediátricas es atribuible a una dolencia febril1,2. El 12% de los niños presenta fiebre sin causa evidente y, aunque la mayoría sufre una enfermedad menor, es difícil distinguir a los que padecen infecciones graves, amenazadoras de la vida3. Los lactantes de < 90 días de vida corren mayor riesgo de infecciones bacterianas graves, como la meningitis bacteriana, la bacteriemia, la neumonía bacteriana y las infecciones de las vías urinarias4-8.
Estudios anteriores trataron de desarrollar listas o índices para detectar la presencia de bacteriemia y meningitis en los lactantes9-12 y para dirigir el tratamiento de la fiebre sin foco en los niños13. Pese a la disponibilidad de varias pautas clínicas en la bibliografía, se ha demostrado la existencia de variaciones entre los pediatras del tratamiento de los lactantes febriles de 0 a 90 días de edad14-23. Todos los informes, menos uno, eran revisiones o utilizaron métodos retrospectivos.
El objetivo de este estudio fue determinar prospectivamente las variaciones de las decisiones de tratamiento de los lactantes febriles de hasta 90 días de edad en los SU pediátricas de Canadá. También quisimos describir los síntomas y la exploración física, los estudios de laboratorio y por la imagen de estos lactantes y documentar el destino final de los niños. Esta información debería facilitar la evaluación del cumplimiento de las pautas publicadas y ayudar a los órganos de decisión a diseñar un abordaje que tradujese a la práctica nuestro conocimiento actual.
MÉTODOSSe trata de un estudio prospectivo, coetáneo, de una cohorte de lactantes consecutivos de ≤90 días de edad que acudieron a 6 SU pediátricas, pertenecientes al grupo Pediatric Emergency Research de Canadá. Cada uno de estos centros atiende anualmente a entre 20.000 y 60.000 niños; son 6 de los 10 hospitales infantiles de Canadá y abarcan una amplia distribución geográfica. Todos los niños tenían una dolencia principal febril, definida como una temperatura rectal ≥38,0 °C, medida en las 24 h anteriores o a su llegada al SU.
El estudio fue aprobado por los 6 comités de Ética. Este artículo es el informe principal y presenta gran parte del estudio. No se estaba realizando otro estudio que pudiera modificar el reclutamiento ni la representatividad global. Los padres otorgaron el consentimiento informado por escrito (disponible en inglés y en francés). Los padres fueron entrevistados por un ayudante de investigación o por el médico asistencial utilizando una encuesta estructurada, o bien se revisó la historia clínica para obtener información sobre el embarazo, el parto y el período posnatal. Tras examinar al paciente, el médico responsable del SU cumplimentó un impreso estructurado que incluía preguntas sobre los hallazgos de la exploración física y la impresión diagnóstica. Los médicos del SU sabían que estaban recogiendo datos sobre lactantes pequeños con fiebre, pero no conocían el objetivo exacto del estudio, para evitar el efecto Hawthorne. Los ayudantes de investigación de los 6 centros revisaron los informes cumplimentados antes de transcurridos 3 o 4 días y completaron la información de las historias del SU o del hospital, incluyendo la dolencia principal, información del destino al alta, detalles del ingreso hospitalario, el diagnóstico final y el tratamiento. También recogieron informes de las pruebas de laboratorio (análisis de sangre, orina y líquido cefalorraquídeo) y de la imagen, si se realizaron. Cuando fue necesario, los ayudantes de investigación se comunicaron con el médico que incluyó al niño para aclarar la información o para recabar la información omitida. Por último, de 7 a 10 días después del alta del SU o de la sala hospitalaria (si el paciente ingresó) se realizó una entrevista telefónica estructurada de seguimiento, de 5 min de duración (en inglés o en francés), con los padres. Esta entrevista incluía preguntas sobre el diagnóstico final y si los padres solicitaron atención médica tras su visita al SU/ingreso.
Incluimos a todos los niños de 0 a 90 días de edad con temperatura ≥38,0 °C, medida con un termómetro rectal al menos una vez en las 24 h previas a la llegada al SU, si los padres podían entender y firmar el impreso de consentimiento informado. Las familias que regresaron antes de 72 h del reclutamiento no fueron entrevistadas de nuevo.
La medida principal del resultado fue la variación en las decisiones de tratamiento en los distintos SU pediátricas de Canadá, y los resultados secundarios fueron las frecuencias de solicitud de los exámenes y los antibióticos administrados. Comparamos los resultados entre los 6 centros participantes. Realizamos análisis descriptivos univariados de todas las variables, centrándonos en los resultados principal y secundarios. Las variables dicotómicas se expresaron como proporciones con intervalos de confianza del 95% y las variables continuas como medias con intervalos de confianza del 95%, si era adecuado, o como medianas y valores intercuartiles.
En las comparaciones de las frecuencias se utilizó el test χ2o el test exacto de Fisher, y en las comparaciones de las variables continuas el análisis unilateral de la variancia. Los análisis paramétricos se realizaron tras la comparación de la distribución de la muestra con una distribución normal (tests de Shapiro y Wilk y de Kolmogorov y Smirnov).
Recogimos los datos con ayuda de Excel (Microsoft, Redmond, WA) y los analizamos utilizando SPSS 14.0 (SPSS, Chicago, IL). Los resultados se expresan como media e intervalos de confianza del 95% en las distribuciones normales, medianas y valores intercuartiles en las distribuciones no gaussianas y en cifras absolutas y proporciones en las variables categóricas. Los resultados se consideraron significativos a p < 0,05.
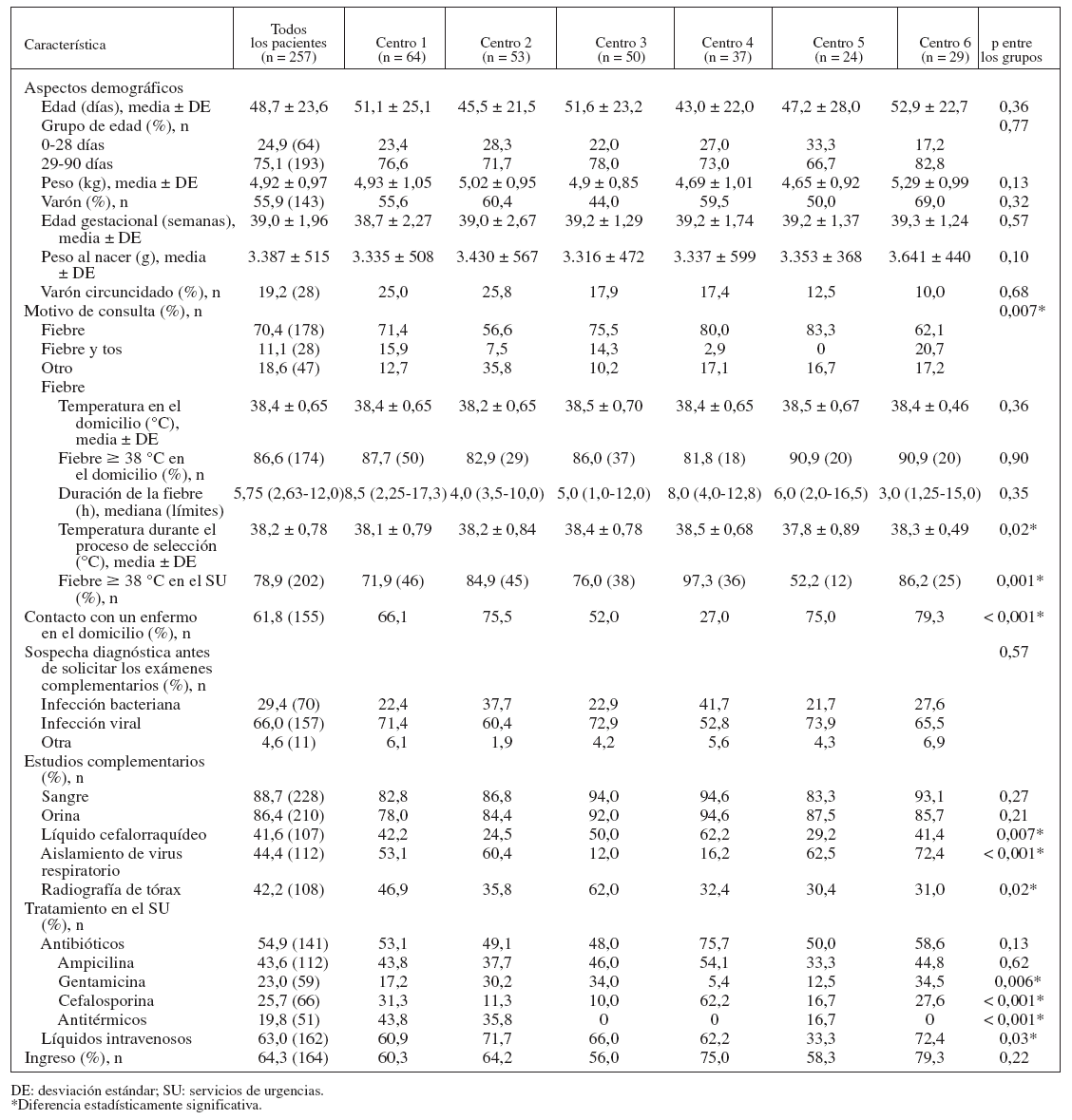
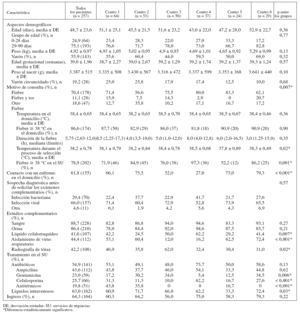
RESULTADOS Población de pacientesLos 6 centros reclutaron a 257 lactantes en un período de 2 a 4 meses. Pudimos reclutar al 70% de los pacientes elegibles. La cifra de pacientes reclutados por cada centro osciló entre 24 y 64 lactantes. La fecha de inicio del reclutamiento osciló entre enero y febrero, y la de finalización entre marzo y abril. La mayoría de los pacientes (57%) acudieron de forma espontánea; el resto fue remitido por un pediatra (16%), un médico de familia (5,9%), otro SU (7,6%), un servicio de telemedicina (8,4%) u otra fuente (5,1%). La tabla 1 muestra la comparación de los 6 centros. La población de pacientes fue similar en todos los centros respecto a la edad gestacional y el peso al nacer, la edad cronológica a la llegada, el peso, el sexo y el estado de circuncisión de los niños. Se consignó la temperatura medida en el domicilio y durante el proceso de selección y el tiempo desde la primera observación de la fiebre. Aunque la temperatura medida en el domicilio y la duración de la fiebre fue similar entre los centros, en uno de ellos la temperatura medida durante el proceso de selección y la proporción de niños febriles en el SU fueron significativamente menores.
TABLA 1. Características del paciente
Motivo de la consultaLas dolencias principales, declaradas por los padres, fueron algo distintas entre los centros, y uno de ellos mostró un número significativamente mayor de niños que acudieron con tos, mientras que otro tuvo menos padres que informasen de alguna persona enferma en el domicilio (tabla 1). Pese a las diferencias de los motivos de consulta, las impresiones diagnósticas notificadas por los médicos según la historia y la exploración física no fueron significativamente distintas entre los centros, y se sospechó una infección bacteriana en el 29% de los lactantes.
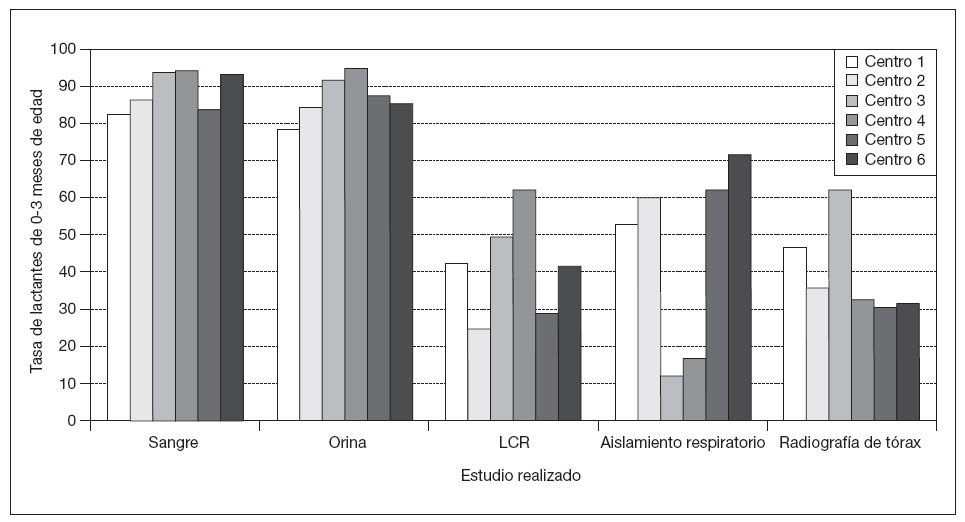
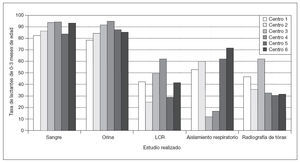
Pruebas complementarias solicitadasEncontramos significativas variaciones en las pruebas complementarias solicitadas por los centros (fig. 1). Aunque todos los centros solicitaron análisis de sangre para la mayoría de los lactantes, un centro solicitó análisis de orina al 78% de los lactantes y otro al 95%. Aun más notable fue la diferencia en las tasas de punción lumbar (PL), que osciló entre el 29% y el 62% en los distintos centros. Hubo diferencias significativas entre los centros en el empleo de la radiografía de tórax y de las determinaciones virales.
Fig. 1. Estudios diagnósticos realizados en los distintos centros de estudio. Los valores indican las proporciones de pacientes en los centros. LCR: líquido cefalorraquídeo.
Tratamiento y destinoEl 55% de los lactantes recibió antibióticos en el SU, con unas tasas similares entre los centros. En la mayoría de los casos se prescribió ampicilina; sin embargo, los médicos de un centro administraron gentamicina a sólo el 5% de los lactantes, mientras que en otros la administración de gentamicina llegó al 34% de los lactantes. De forma similar, la administración de cefalosporinas osciló entre el 10% y el 62% en los distintos centros. También hubo diferencias significativas en la administración de antipiréticos y en la de líquidos intravenosos entre los centros. No obstante, las diferencias del destino de los lactantes no fueron significativas.
ANÁLISIS ContextoÉste es el primer estudio multicéntrico que documenta de forma prospectiva el diagnóstico y el tratamiento de los lactantes de 0 a 90 días de edad que acudieron a un SU pediátricas con una dolencia febril. Encontramos significativas variaciones en la práctica entre los médicos de nuestros 6 centros, especialmente en el empleo de estudios diagnósticos (principalmente del líquido cefalorraquídeo y de la radiografía) y en la elección de antibióticos para el tratamiento.
Aunque no existen pautas claramente avaladas para el tratamiento de estos lactantes, sí hay normativas de aceptación relativamente generalizada8-15. Como nuestros hallazgos muestran significativas variaciones de la práctica entre los médicos de los SU pediátricas terciarios, muchos de ellos formados en pediatría de urgencias (PU), no es sorprendente que los informes anteriores mostrasen muy amplias variaciones entre los demás especialistas que tratan a estos lactantes pequeños14-23. Las proporciones de médicos con formación en PU variaron entre los centros, con una media del 70% al 90% de los médicos formados en PU.
Variaciones de la prácticaExcepto un pequeño informe de observación de la práctica21, los demás informes sobre el tratamiento de los lactantes febriles14-20,22,23 fueron retrospectivos20 o utilizaron métodos de revisión limitados14-19. Entre 94 pediatras de Utah, ninguno siguió pautas en los 3 supuestos que se les remitieron por correo19 (tasa de respuesta 48%). Casi el 40% cumplió las pautas para un neonato febril de 21 días de edad, pero sólo el 10% cumplió las de un lactante febril de 60 días de edad. Un estudio más reciente, que comparó a 568 niños de un SU pediátricas con 81 niños en un SU generales, encontró diferencias de la práctica aun mayores20. Sin embargo, la población de estudio sólo incluyó a niños de 3 meses de edad, y el estudio utilizó métodos retrospectivos y excluyó a muchos pacientes.
Aunque la bibliografía contiene pautas clínicas, muchos médicos no las han seguido19,22,23 y la práctica clínica apenas ha cambiado24. Las razones de la falta de cumplimiento de las pautas clínicas pueden estar relacionadas con las propias pautas o con los médicos. La razón sugerida para la variabilidad en el cumplimiento de las pautas publicadas ha sido las significativas diferencias entre las prácticas de los SU pediátricas y generales13,24-26. Zerr et al27 indicaron que la variabilidad suele estar fundamentada en la especialidad médica y estar influida por la experiencia y la confianza en el diagnóstico de infecciones bacterianas graves en los lactantes pequeños. La red Pediatric Research in Office Setting indicó hace poco28, mediante un modelo estadístico, que los profesionales y el lugar de la asistencia eran responsables de una pequeña proporción de la variabilidad de la práctica, mientras que las diferencias de la presentación clínica y de la gravedad de la enfermedad subyacen a gran parte de la variabilidad de la práctica observada. Hubo diferencias en el tratamiento de los lactantes febriles de 0 a 3 meses de edad entre los pediatras y otros médicos, como los médicos de familia15,16 y los médicos de urgencias generales13,15-18,20,25,26, así como entre los pediatras14,19,22,23. Muchos de los profesionales principales de los centros incluidos en este estudio son pediatras con cierta formación en PU, aunque, en todos los centros, algunos médicos son pediatras generales que también trabajan en la comunidad. Parte de las variaciones de la práctica podría ser atribuible a las posibles diferencias de las proporciones de médicos principales de PU entre los centros, siendo mayores las tasas de evaluaciones completas de sepsis (con análisis de sangre, orina y líquido cefalorraquídeo) en los neonatos en los centros con más médicos formados en PU. Nuestro estudio de un grupo relativamente homogéneo de médicos de pediatría de urgencias todavía mostró significativas variaciones de la práctica, lo que parece contradecir muchas de estas ideas.
Características demográficasLas características demográficas de las poblaciones de lactantes de nuestros 6 centros fueron similares, así como los diagnósticos provisionales de los médicos tras la toma de la historia y la exploración física, con un 30% de los pacientes sospechosos de padecer una enfermedad bacteriana y un 60% de una enfermedad viral. En algunos centros abundaron más los padres que informaron de una dolencia con tos y fiebre. Aunque la mayoría de los pacientes fueron reclutados durante la misma estación, 2 de los centros realizaron la inclusión con mayor rapidez, lo que resultó en un mayor reclutamiento durante la estación de la bronquiolitis positiva al virus respiratorio sincitial, y otros 2 se unieron al ensayo colaborativo varias semanas después, lo que podría explicar estos hallazgos. Las diferencias de los motivos de consulta también podrían estar relacionadas con la distinta notificación de contacto con enfermos en los distintos centros. Pese a las diferencias en la presentación, la mayoría de las pautas publicadas siguen recomendando un estudio exhaustivo (como una evaluación completa de sepsis) a los neonatos, con independencia de la historia de contacto con infecciones y de los motivos de consulta. Además, algunos informes identifican tasas significativas de infección de las vías urinarias en los lactantes febriles que se presentan con enfermedades respiratorias4,29. Por lo tanto, los lactantes con sospecha de bronquiolitis pueden ser estudiados como los demás pacientes (quizá con la adición de un estudio viral nasofaríngeo).
Estudios complementariosEncontramos unas tasas similares de análisis de sangre y de orina en la cohorte de estudio. Esto difiere respecto a una revisión anterior de médicos de 150 centros académicos de Estados Unidos, que informó de una falta de consenso entre los centros acerca del estudio de laboratorio15.
Nos sorprendió observar que las tasas de PL fueron muy distintas entre los centros (media 42% [límites 25%-62%]). Como se aconseja la PL a todos los neonatos de 0 a 28 días de edad y a los lactantes de 29 a 90 días de edad según los hallazgos de la historia y la exploración física25, sería de esperar unas tasas de PL similares en los centros. Se puede aducir varias explicaciones para estas variaciones de la práctica. Es posible que, en algunos centros, los lactantes que presentan una enfermedad respiratoria no se sometan a una PL, comparados con los niños sin enfermedad respiratoria. También es posible que las tasas de PL sean distintas en los centros con más médicos formados en PU, de forma similar a los hallazgos de Leduc y Pless21. Estos autores revisaron la práctica y observaron que, aun cuando los resultados de la enfermedad fueron similares, los centros de pediatría de urgencias solicitaron 5 veces más cultivos que los médicos de urgencias generales. No obstante, en otra revisión con una tasa de respuesta limitada al 25%, los pediatras mostraron menos probabilidades de realizar una PL a un lactante febril de 7 semanas de edad que los médicos de urgencias16.
Nuestro estudio también mostró diferencias significativas en la solicitud de radiografías de tórax (media 42% [límites 30%-62%]). Esto podría deberse a la existencia de más lactantes con tos como dolencia principal, lo que resultaría en la solicitud de más radiografías de tórax. La solicitud de radiografías de tórax no mostró correlación con la tasa de contacto con enfermos notificada.
Tratamiento y destinoEncontramos tasas similares de tratamiento antibiótico. La mayoría de los lactantes recibió ampicilina, en concordancia con las actuales recomendaciones5; sin embargo, hubo diferencias significativas en el empleo de gentamicina (tasas bajas en 2 centros) y de cefalosporinas (tasa muy alta en un centro). Anteriormente se publicó que los médicos de urgencias utilizan mucho más la ceftriaxona en los niños febriles que los médicos de pediatría de urgencias18 (p = 0,01), pero no pudimos encontrar una explicación de las significativas diferencias en la decisión de incluir la gentamicina (con ampicilina).
También encontramos diferencias entre los centros en la decisión de administrar líquidos intravenosos y antipiréticos. No hubo una explicación clara para estas diferencias en la práctica local, aunque las pruebas no indican que estas diferencias influyesen sobre los resultados.
Observamos unas tasas de ingreso similares en los 6 centros de estudio (media 64%). La tasa de ingreso de los neonatos de 0 a 28 días de edad fue de 50 de 64 neonatos (78%), y la de los lactantes de 29 a 90 días de edad fue de 103 de 193 lactantes (53%). Aun cuando informes anteriores mostraron diferencias significativas en esta variable, la mayoría de las revisiones y de las poblaciones incluyeron a niños mayores. Una revisión de la American Academy of Pediatrics Section on Emergency Medicine y de la American College of Emergency Physicians Washington State Section en 1994 mostró diferencias significativas en el tratamiento de un neonato febril en buen estado general entre los médicos de pediatría de urgencias (tasa de ingreso 87%) y los médicos de urgencias generales18 (tasa de ingreso 68%; p < 0,01). Hubo concordancia en el ingreso de los lactantes mayores. Una revisión de pediatras, médicos de familia y médicos de urgencias en 1991-1992 encontró una significativa variabilidad de las tasas de ingreso al presentar a los médicos casos teóricos de lactantes febriles de 3 y 7 semanas de edad15. Casi todos los pediatras y médicos de urgencias dijeron que ingresarían al neonato de 3 semanas de edad, mientras que sólo lo haría el 80% de los médicos de familia. Casi todos (95%) los médicos de urgencias informaron que ingresarían a un lactante de 7 semanas de edad con fiebre, pero sólo lo haría el 80% de los pediatras y el 63% de los médicos de familia. La tasa de respuesta a la revisión fue del 30%. Wittler et al16 repitieron la revisión 6 años después, con una tasa de respuesta aun menor (25%). Los pediatras fueron más propensos que los médicos de urgencias a ingresar al neonato febril. El tratamiento de los lactantes febriles pasado el período neonatal varió notablemente entre los profesionales. Un estudio anterior con una tasa doble de respuesta mostró hallazgos similares; el 99% de los pediatras y el 82% de los directores de programas de residencia en medicina de urgencias indicaron que enseñaban la necesidad de ingresar a los neonatos febriles17. Sin embargo, en este estudio no hubo una distinción específica de grupos de edad entre los lactantes pequeños.
Pese a las importantes diferencias de cobertura, se dispuso gratuitamente de vacunas conjugadas contra el neumococo en sólo 2 de las 4 provincias en que se realizó el estudio. Este variable acceso a las vacunas pudo desembocar en diferencias en el estudio y el tratamiento de los lactantes febriles.
LimitacionesNuestro estudio tiene algunas limitaciones. En primer lugar, la cobertura con vacunas conjugadas contra el neumococo no fue constante en el país en el momento de realizar el estudio. No obstante, el tratamiento del paciente siempre se basó en las decisiones del médico, en lugar de en un protocolo. Otro factor de confusión fue la diferencia de frecuencia de los pacientes con una dolencia principal de fiebre y problemas respiratorios. Además, el estudio se realizó en SU pediátricas terciarios, y la posibilidad de generalizar los hallazgos a otros marcos puede ser limitada. Aunque cada centro recogió datos durante un período de 2 meses, esta recogida no fue simultánea, ya que 2 de los 6 centros comenzaron más tarde. Esto pudo influir en las decisiones a causa de la estacionalidad de las enfermedades virales de las vías respiratorias altas. Un estudio mayor, realizado durante un período de 1 año, podría haber superado este impedimento. Además, un centro tuvo un número significativamente mayor de niños con tos, lo que pudo sesgar los resultados. El empleo del estudio viral en el centro también pudo modificar las tasas de evaluación de la fiebre. No reclutamos a todos los pacientes elegibles, porque algunos pacientes acudieron cuando no se disponía de un ayudante de investigación. Sin embargo, pudimos incluir al 70% de los pacientes elegibles, y es probable que esta cohorte sea una muestra representativa de nuestra población.
CONCLUSIONESDescribimos las variaciones en la evaluación y el tratamiento de lactantes de 0 a 90 días de edad con fiebre en 6 SU pediátricas de Canadá. Encontramos significativas diferencias en el estudio diagnóstico, incluyendo la PL, y en los tipos de antibióticos utilizados para estos pacientes. Se debería diseñar estudios para aclarar el razonamiento y el fundamento utilizado por los médicos para sus decisiones de tratamiento, a fin de diseñar estrategias de traducción del conocimiento para los profesionales de la asistencia sanitaria.
Correspondencia: Ran D. Goldman, MD, MHRM, FRCPC, Division of Pediatric Emergency Medicine, BC Children’s Hospital, 4480 Oak St, Vancouver, BC V6H 3V4, Canadá.
Correo electrónico: rgoldman@cw.bc.ca