INTRODUCCIÓN
Las precarias condiciones socioeconómicas de muchos de los países tropicales y subtropicales, junto con una mayor accesibilidad a los viajes internacionales han comportado que en las últimas décadas se haya registrado un considerable aumento de población inmigrante procedente del trópico hacia los países desarrollados. Asimismo, son también cada vez más frecuentes los viajes desde países industrializados a países en vías de desarrollo, ya sea con finalidad turística, comerciante o cooperante. Estos movimientos han conllevado la llegada y la aparición de diversas enfermedades infecciosas importadas en países en los que dicha enfermedad hasta hace poco podía ser considerada como excepcional. Estas enfermedades no suelen representar un riesgo de salud pública, ya que la mayoría corresponden a endemias tropicales que no pueden ser transmitidas a la población autóctona, al no existir en los países desarrollados unas condiciones medioambientales idóneas. Sin embargo, como consecuencia de su baja prevalencia y al hecho de que a menudo no existen guías diagnosticoterapéuticas protocolizadas, dichas enfermedades suelen implicar dificultades diagnósticas y terapéuticas para un colectivo de facultativos médicos no habituados ni preparados para su correcta identificación.
Definimos como ulceración cutánea a una pérdida de sustancia que afecta la epidermis, la dermis y, en ocasiones, la hipodermis, que cura con formación de cicatriz. La causa de ulceraciones cutáneas es extraordinariamente variada: desde lesiones cutáneas causadas por una agresión exterior (p. ej., presión), a insuficiencia venosa, úlceras por isquemia y necrosis inflamatoria, secundarias a diversos procesos infecciosos, tumorales, etc. En los países desarrollados, las causas más frecuentes son la insuficiencia venosa (45-60%), la insuficiencia arterial (10-20%), la diabetes (15-25%) o la combinación de éstas (10-15%), seguidas de la úlceras por decúbito, las infecciones (principalmente por Streptococcus haemolyticus) y la vasculitis leucocitoclástica1. En contraste, en países tropicales y subtropicales, la causa de ulceración predominante es la infecciosa, favorecida por las pobres condiciones socioeconómicas y, por tanto, higienicosanitarias que presentan.
Este artículo pretende ofrecer una revisión de las causas infecciosas de úlcera cutánea no prevalentes en España, que se pueden encontrar en un paciente procedente de países tropicales y subtropicales (tabla I). No se incluyen las úlceras genitales por enfermedades de transmisión sexual.
ÚLCERAS INFECCIOSAS DE ORIGEN TROPICAL
Úlcera tropical o úlcera fagedénica
Se trata de una enfermedad bacteriana sinérgica polimicrobiana que suele observarse en países tropicales y subtropicales con clima caluroso y húmedo. Se ha postulado que Fusobacterium sp. podría ser el principal patógeno (especialmente F. ulcerans), habitualmente en combinación con ciertas espiroquetas y otras bacterias anaerobias2. Se postula que la infección se produce por inoculación, a través de soluciones de continuidad en la piel (heridas, traumatismos, picaduras, etc.)3.
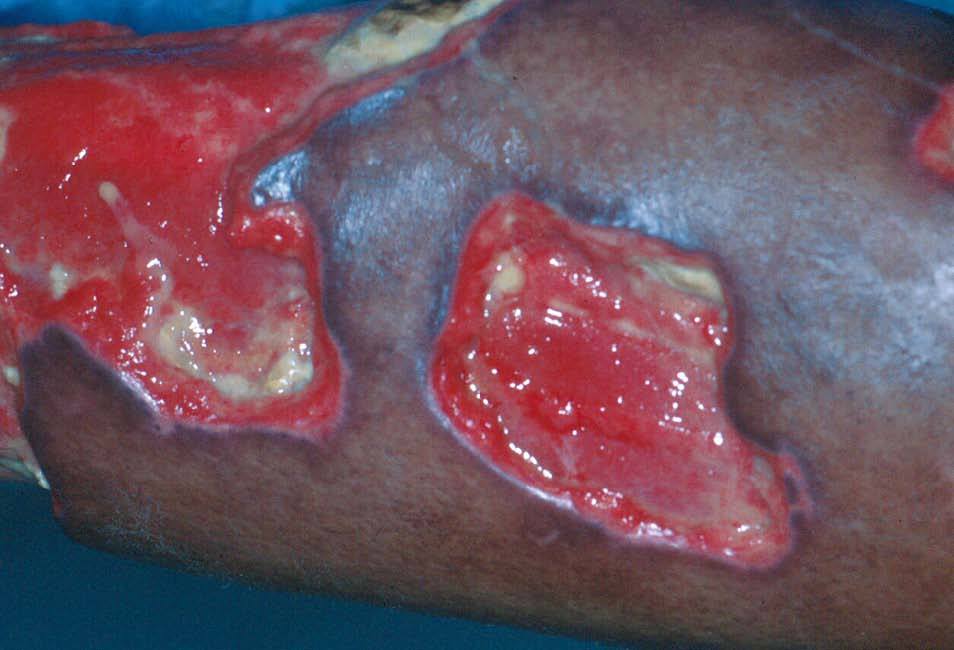
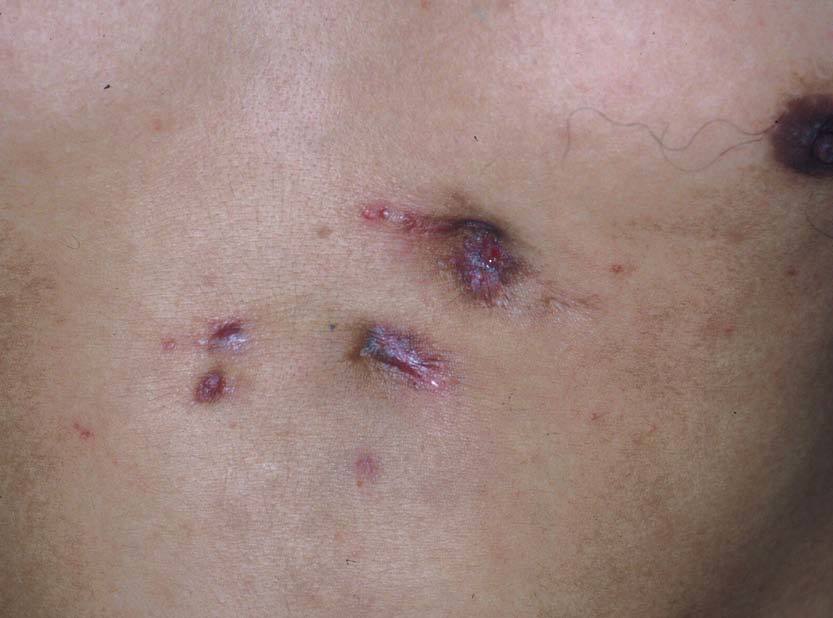
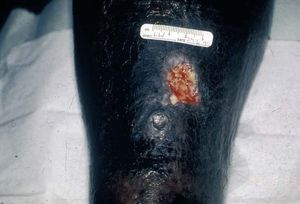
Tras un período de incubación de varias semanas, se desarrolla la lesión inicial en zonas expuestas, principalmente en las extremidades inferiores. Se manifiesta por una pápula, una vesícula o una pústula que evoluciona rápidamente a una úlcera dolorosa, de crecimiento rápidamente progresivo, que alcanza un tamaño variable (desde escasos milímetros a varios centímetros de diámetro), con unos márgenes bien delimitados y ligeramente indurados e hiperpigmentados (fig. 1). El fondo de la úlcera suele estar cubierto por un material necrótico purulento que desprende un olor fétido3,4. Puede acompañarse de fiebre y otros síntomas constitucionales. No suelen palparse adenopatías regionales. La úlcera puede autolimitarse y deja una cicatriz extensa, regular y deprimida. Sin embargo, la complicación más frecuente es su cronificación, favorecida por las pobres medidas higienicosanitarias que existen en los países endémicos. La cronificación de la úlcera puede implicar la afección de estructuras profundas e, incluso, propiciar el desarrollo tardío de un carcinoma escamoso.
Figura 1. Úlcera tropical fagedénica: úlceras extensas, con tendencia a la confluencia, dolorosas, con unos márgenes hiperpigmentados bien delimitados, en una paciente procedente de Guinea.
El estudio histopatológico de las lesiones precoces evidencia una necrosis cutánea extensa que afecta la dermis media, profunda y el tejido celular subcutáneo. Suele acompañarse de una respuesta inflamatoria de característica aguda, más intensa en el borde activo de la lesión. Tras la resolución de la infección, se desarrolla un tejido de granulación basándose en la úlcera y, a partir de los bordes de la lesión, se inicia un proceso de proliferación epitelial y migración (reepitelización).
Los cultivos microbiológicos suelen aislar bacterias anaerobias, en particular del género Fusobacterium, y con menor frecuencia, bacterias aerobias-anaerobias facultativas. Sin embargo, el aislamiento de una combinación de agentes patógenos es un fenómeno frecuente4. En muchas ocasiones, el estudio microbiológico puede ser negativo o bien evidenciar únicamente una sobreinfección por microorganismos banales.
El diagnóstico suele ser clínico: debe sospecharse una úlcera tropical ante todo paciente procedente de una zona endémica que presente una lesión ulcerada con las características clínicas señaladas y que se ha desarrollado de una forma rápida. La exclusión de otras entidades etiológicas mediante exploraciones complementarias pertinentes, así como una evolución favorable con el tratamiento específico permitirá confirmar el diagnóstico5.
El tratamiento de la úlcera tropical fagedénica suele consistir en una antibioterapia sistémica, habitualmente amoxicilina-ácido clavulánico y/o metronidazol3. En los estadios iniciales esta combinación de antibióticos podría abortar la infección y evitar la progresión de la lesión. Una vez establecida la necrosis cutánea, se hace necesario un abordaje quirúrgico, con desbridamiento del tejido necrótico, junto con un tratamiento médico específico. Resulta, asimismo, fundamental el reposo con elevación de la extremidad y un adecuado soporte nutricional.
Noma
El noma o Cancrum oris, es una estomatitis necrosante devastadora que da lugar a una intensa destrucción tisular grave habitualmente localizada en la región facial. Es un proceso endémico en muchos países tropicales de África y Asia, con elevada morbimortalidad, que representa un problema de salud pública. Si bien habitualmente se observa en niños malnutridos, recientemente se han descrito casos de noma ocasionales en adultos inmunodeprimidos afectados por el sida. Se desconoce la prevalencia exacta de esta enfermedad, pero se estima que aproximadamente unas 770.000 personas presentan secuelas de ésta6. En algunas regiones de África, la incidencia varía de 2 a 4 casos por 10.000 niños7.
La causa de esta enfermedad es desconocida. Se han identificado diversos factores de riesgo, como la malnutrición, una alteración funcional del sistema inmunológico (inmunodepresión), una escasa higiene bucal, junto con una solución de continuidad o herida de la barrera gingival, y un agente bacteriano no identificado que podría actuar como desencadenante de la enfermedad6. Se ha sugerido que podrían existir algunas lesiones precursoras, como una gingivitis necrosante o ulceraciones herpéticas orales, y recientemente se ha propuesto que la rápida progresión de estas lesiones al noma se vería favorecida por una infección polibacteriana, con F. necrophorum y Prevotella intermedia como microorganismos fundamentales8.
Clínicamente, el noma se presenta como una ulceración destructiva facial de evolución rápidamente progresiva. Las localizaciones habituales son las mejillas (42%), el labio superior (37,1%), el labio inferior y la comisura bucal (9,1%)9. Se suele iniciar en forma de una tumefacción local, con signos inflamatorios, que progresa a una úlcera indolora cubierta de un exudado maloliente e intensa necrosis tisular, que da lugar a una importante destrucción local.
El estudio histopatológico muestra signos de infección aguda o mixta, con necrosis cutánea. De forma similar a la úlcera tropical fagedénica, los cultivos microbiológicos suelen aislar diversos microorganismos, entre los cuales destacan las bacterias anaerobias.
El diagnóstico se establece basándose en el cuadro clínico, de localización facial característica, y que suele afectar a una población de corta edad.
Un tratamiento antibiótico temprano puede detener la progresión de la enfermedad. La penicilina y el metronizadol se han utilizado de forma eficaz. Junto con la terapia antimicrobiana, el tratamiento de la malnutrición subyacente es, asimismo, fundamental. La intensa destrucción local y el desarrollo de secuelas funcionales y cosméticas pueden requerir complejas cirugías reconstructivas, que deben realizarse una vez resuelta la fase aguda y restablecidas las condiciones nutricionales del niño.
Úlcera de Buruli
Es la tercera enfermedad más frecuente producida por micobacterias en individuos inmunocompetentes, por detrás de la tuberculosis y la lepra. Es frecuente en varios países tropicales y endémica de algunas regiones africanas. Está producida por Mycobacterium ulcerans, que se adquiere desde el ambiente, a través de pequeñas soluciones de continuidad, que con frecuencia pasan inadvertidas. Las lesiones suelen localizarse en las extremidades inferiores10.
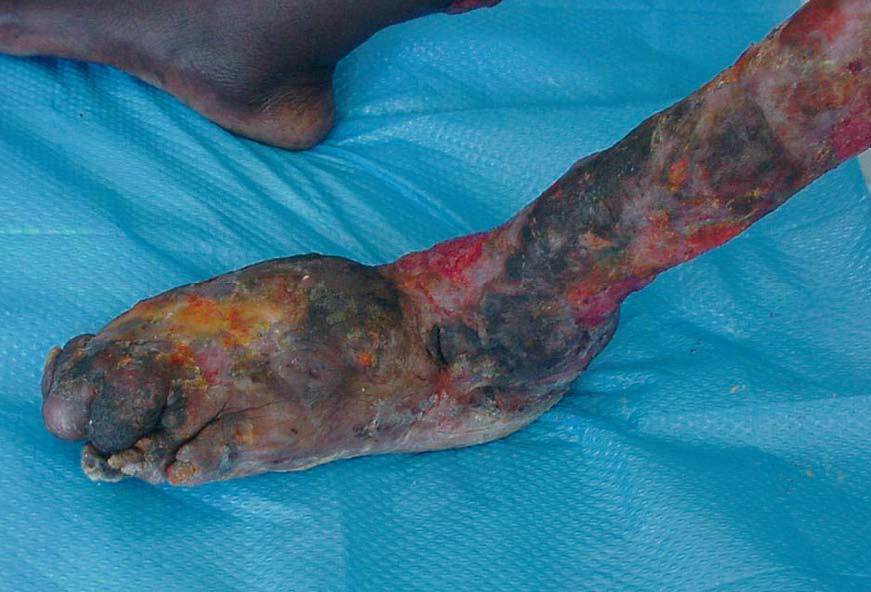
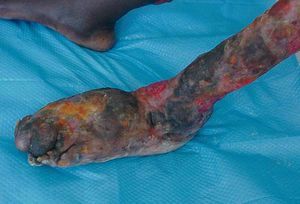
El período de incubación de la enfermedad suele ser inferior a 3 meses. Se inicia como un nódulo indoloro, bien delimitado, de consistencia dura, adherido a la piel pero no a las estructuras profundas. Puede acompañarse de un discreto eritema, edema e induración periférica. No suele existir una linfadenitis asociada. La lesión experimenta un crecimiento progresivo y evoluciona a la formación de una úlcera indolora con fondo necrótico y bordes socavados, indurados e hiperpigmentados10 (fig. 2). La tendencia natural de esta lesión es a la curación, con el desarrollo de cicatrices de gran tamaño que pueden ocasionar grandes deformidades, contracturas musculares, subluxaciones y anquilosis, atrofia por desuso o linfedema distal. En raras ocasiones, y especialmente en niños, la infección puede extenderse a la fascia profunda, el músculo o, incluso, el hueso subyacente, y da lugar a una osteomielitis.
Figura 2. Úlcera de Buruli: extensa úlcera indolora con fondo necrótico sobreinfectado que presenta cambios cicatriciales y linfedema distal secundario. La técnica de amplificación por reacción en cadena de la polimerasa (PCR) para Mycobacterium ulcerans fue positiva.
El diagnóstico de la úlcera de Buruli es eminentemente clínico, ante una úlcera de gran tamaño, indolora y persistente, en pacientes que provienen de una zona endémica. Los cultivos micobacteriológicos, aunque específicos, son poco sensibles, y M. ulcerans se aísla en sólo un 35% de los casos. El estudio histopatológico evidencia extensas zonas de necrosis grasa coagulativa11. Las lesiones precoces contienen, en su zona necrótica central, un elevado número de bacilos extracelulares ácido-alcohol resistentes que forman microcolonias asociadas a una mínima respuesta inflamatoria. Sin embargo, debe tenerse en cuenta que una tinción de Ziehl-Neelsen negativa no excluye el diagnóstico. Finalmente, la amplificación de secuencias genéticas específicas de M. ulcerans por reacción en cadena de la polimerasa (PCR) es una técnica de gran valor pero de disponibilidad limitada10.
El tratamiento de la úlcera de Buruli es básicamente quirúrgico, dado que las distintas pautas de tratamiento antibiótico sistémico intentadas han demostrado una escasa eficacia. El tratamiento de elección de las lesiones preulcerativas de pequeño tamaño es su exéresis temprana, que suele conseguir la resolución del proceso12. En lesiones ulceradas, debe practicarse un abordaje quirúrgico amplio y completo, que elimine todo el tejido necrótico, incluyendo tejido sano, con un margen de resección superior a la necrosis, para prevenir la recidiva por persistencia de infección subcutánea. En casos con lesiones extensas, deformantes o invalidantes, puede ser incluso necesaria la amputación de la extremidad afectada.
Leishmaniasis
La leishmaniasis es un grupo de zoonosis producidas por Leishmania, un protozoo flagelado que afecta a varios mamíferos domésticos y salvajes en las regiones tropicales y templadas. Se transmite al hombre a través de la picadura de un díptero (género Phlebotomus en el Viejo Mundo, y Lutzomyia en el Nuevo Mundo). Las distintas especies de leishamania distribuidas entre el Viejo Mundo (Afganistán, Algeria, Irán, Iraq, Arabia Saudí y Siria) y el Nuevo Mundo (Perú y Brasil), junto con la respuesta inmunitaria específica de cada huésped, determinarán las características clínicas y evolutivas del proceso (tabla II).
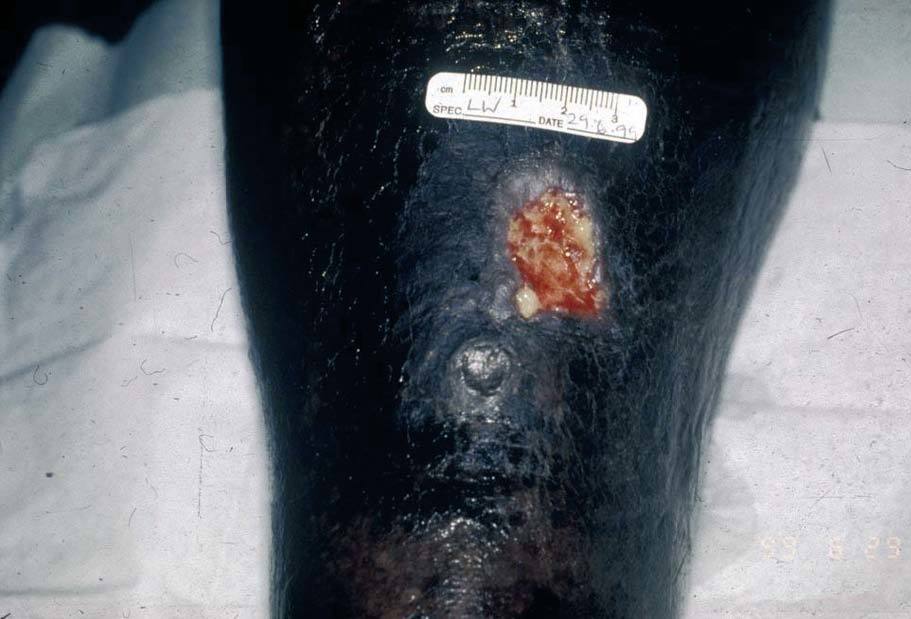
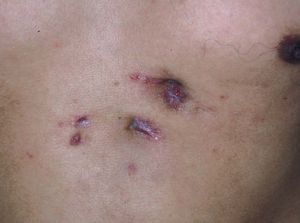
La leishmaniasis cutánea localizada (LCL) representa más del 90% de los casos. Se desarrolla a las 2-8 semanas tras la picadura, y se inicia como una pequeña pápula eritematosa en el punto de inoculación, habitualmente en zonas expuestas. Dicha pápula suele progresar lentamente hacia la formación de una úlcera indolora con bordes sobreelevados e infiltrados, y un fondo ulceroso con un tejido necrótico cubierto por un exudado seco13 (fig. 3). La lesión tiende a persistir durante meses e incluso años, y suele resolverse espontáneamente dejando una cicatriz atrófica. En caso de afección de una mano o un pie, puede acompañarse de linfangitis con vasos linfáticos palpables junto con una cadena de nódulos subcutáneos14. Existen distintas variedades clínicas: formas vegetativas, verrugosas o nodulares.
Figura 3. Leishmanisis cutánea local: úlcera indolora con bordes sobreelevados e infiltrados, y un fondo ulceroso cubierto por un exudado seco.
La leishmaniasis cutánea difusa es la forma más grave de esta infección, y se produce por diseminación hematógena del parásito. Se caracteriza por papuloplacas o nódulos eritematosos o de color piel, con poca tendencia a la ulceración.
Las formas mucocutáneas son de gravedad intermedia, y afectan a la piel y la mucosa del tracto respiratorio superior. Se inicia de forma idéntica a la LCL, en la región nasal, pero con tendencia a una progresión local destructiva, y afecta a la mucosa oronasal y al cartílago subyacente. Aproximadamente un tercio de los pacientes no refieren antecedentes de lesiones cutáneas iniciales. Esta forma de leishmaniasis da lugar a la formación de intensas deformaciones faciales y puede llegar a comprometer las vías respiratorias superiores (tráquea y bronquios).
La confirmación diagnóstica de las distintas formas de leishmaniasis cutáneas se establece con la detección de los amastigotes intrahistiocitarios característicos (tinción de Giemsa), a partir del exudado de la lesión o de una biopsia realizada en el margen de la úlcera13. Los estudios microbiológicos pueden ser útiles, y permiten aislar el parásito en medios de cultivo específicos (Novy-MacNeal-Nicole [NNN] o con medios similares que contengan agar-sangre). Los parásitos suelen evidenciarse a los 10 días aunque, en ocasiones, los resultados pueden demorarse por largos períodos. La técnica de amplificación por PCR suele ser también de utilidad para el diagnóstico de esta infestación, aunque puede ocasionar problemas en la identificación de las distintas especies de Leishmania (especialmente las causantes de las leishmaniasis del Nuevo Mundo).
Los estudios serológicos suelen ser de escasa utilidad, ya que los títulos de anticuerpos específicos suelen ser bajos o, incluso, indetectables. La prueba de intradermorreacción con leishmanina, análogo a la prueba de la tuberculina, permite detectar inmunidad específica mediada por células; suele ser positiva una vez aparecida la costra y permanece indefinidamente positiva, lo que no permite diferenciar las infecciones previas de las ac tuales.
No existe un único tratamiento óptimo para todas las formas de leishmaniasis cutáneas13. En los casos con úlceras limitadas y no desfigurantes puede intentarse un tratamiento tópico: crioterapia, calor local, antimoniales intralesionales, ungüento de paramomicina o, incluso, la exéresis de la lesión. En los casos de úlceras más extensas, o acompañadas de linfagitis, o en pacientes en los que se sospeche una infección por L. braziliensis (Belice, Colombia, Costa Rica, Guayana, Honduras, Surinam, Panamá, Venezuela, la vertiente oeste de los Andes y la sierra argentina) suele requerirse un tratamiento intramuscular o intravenoso con antimoniales pentavalentes. Los antifúngicos azólicos (cetoconazol e itraconazol) también han demostrado cierta eficacia. En los pacientes que no responden o que recidivan con los tratamientos anteriores podrían estar indicados tratamientos sistémicos con amfotericina B o pentamidina.
Amebiasis cutánea
Es una enfermedad poco frecuente causada por Entamoeba histolytica. Se trata de un germen oportunista que causa infección en pacientes inmunodeprimidos, especialmente en afectados de sida. Se han descrito casos en México y Sudáfrica.
La amebiasis cutánea suele producirse a través un mecanismo de inoculación directa o indirecta15. La transmisión directa suele ser la consecuencia de una extensión por contigüidad a partir del colon y/o el recto en la zona anal, perianal, perineal o genital. La transmisión indirecta acontece cuando, a partir de una diseminación hematógena, se invade cualquier órgano, incluyendo la piel.
Clínicamente, la amebiasis cutánea suele manifestarse como úlceras muy dolorosas, irregulares, con un fondo granuloso, necrótico-hemorrágico y unos márgenes serpiginosos inflamatorios, que progresan centrífugamente de forma rápida16. Suelen localizarse en los genitales externos, y la región perineal y/o inguinal.
Recientemente, Pritzker et al17 describieron un paciente inmunocompetente con encefalitis granulomatosa amébica por Balamuthia mandrillaris que comenzó con un nódulo eritematoso e indurado localizado en el dorso nasal y que progresó lentamente a una extensa úlcera necrótica. A pesar de que los casos de infección por esta especie de Acanthamoeba son excepcionales, debe sospecharse ante un cuadro neurológico largo e insidioso con lesiones granulomatosas cutáneas localizadas en la zona nasal. Otras localizaciones descritas son la oral, la glútea y las extremidades.
El diagnóstico de la amebiasis cutánea suele ser de sospecha clínica, con confirmación histopatológica, en el contexto de un cuadro de amebiasis digestiva. Suele evidenciarse una necrosis dérmica y un infiltrado inflamatorio de características mixtas15. Las amebas no son fácilmente identificadas a partir de biopsias teñidas con hematoxilina-eosina. Los microorganismos miden entre 10 y 60 µm de diámetro, y suelen localizarse en la dermis y el tejido subcutáneo, con preferencia en el interior de los vasos sanguíneos y linfáticos. Pueden fagocitar diversos tipos celulares (incluyendo eritrocitos y bacterias). El examen microscópico del frotis también puede mostrar los trozofoitos hematófagos móviles.
El diagnóstico definitivo se establece mediante cultivos o estudios inmunológicos con anticuerpos monoclonales específicos contra distintos grupos de Acanthamoeba16. Las pruebas serológicas suelen ser de escasa utilidad. Recientemente se han utilizado técnicas de amplificación por PCR para la identificación de esta infestación.
El tratamiento para la amebiasis cutánea es médico, y es muy eficaz la terapia con metronidazol por vía oral a dosis de 30-40 mg/kg/día en 3 tomas diarias, durante 7-10 días o dihidroemetina inyectable, 1,5 mg/kg/día por vía intramuscular, durante 7-10 días. Algunos autores aconsejan una terapia combinada con metronidazol y dihidroemetina16. Otros tratamientos que han demostrado una eficacia in vitro son la pentamidina, el isotianato, la 5-flucitosina, el clotrimazol, el cetoconazol, la neomicina, la polimixina B, la paramomicina, la rifampicina, la sulfadiazina, la clorhexidina y la kanamicina.
Difteria cutánea
La difteria, causada por Corynebacterium diphtheriae, es otra entidad infecciosa que puede manifestarse por úlceras cutaneomucosas. Es un proceso endémico en países tropicales y representa la manifestación no respiratoria más frecuente causada por C. diphtheriae toxigénico18. El mecanismo de transmisión de la enfermedad suele ser de persona a persona, a través de portadores faríngeos o de pacientes con difteria cutánea activa. Ocasionalmente, se ha asociado con picaduras de insectos infectados19.
Clínicamente suele iniciarse con una o varias vesiculopústulas, preferentemente en zonas expuestas, que evolucionan a úlceras superficiales. Estas úlceras suelen presentar un fondo rojizo recubierto por una seudomembrana marrón-grisácea y unos bordes sobreelevados, edematosos y de coloración azulada. Suelen ser lesiones dolorosas, aunque se ha descrito la aparición de hipoestesia a partir de la segunda semana. Su apariencia clínica puede verse modificada por una sobreinfección bacteriana (Staphylococcus aureus y Sreptococcus pyogenes)19. Las manifestaciones sistémicas son poco frecuentes, aunque ocasionalmente pueden acompañarse de un cuadro faríngeo.
El diagnóstico se establece a partir de los cultivos microbiológicos, obtenidos tras frotis y/o biopsias de las úlceras. El microorganismo responsable puede aislarse en medios de cultivo apropiados (Loeffler, agar-sangre). El frotis del material del borde de la membrana teñido con azul de metileno puede mostrar los característicos bacilos con tinción metacromática en cuentas de collar. El estudio histológico no presenta ninguna característica específica de la infección diftérica. La membrana está compuesta por necrosis de coagulación y células inflamatorias.
El tratamiento de elección es la penicilina y la antitoxina diftérica en los casos en que se demuestre la toxigenicidad de la bacteria.
La difteria cutánea es un importante reservorio desde la que se pueden contagiar los convivientes, y ocasiona una infección respiratoria y/o cutánea.
Lepra
La lepra, o enfermedad de Hansen, es otra enfermedad infecciosa que puede ocasionar lesiones ulceradas. Es un proceso endémico en Brasil, India y Sudeste Asiático. El reservorio es el hombre, y la infección suele transmitirse por vía respiratoria. Mycobacterium leprae es un germen con un especial tropismo para la piel y los nervios periféricos de las regiones de menor temperatura corporal.
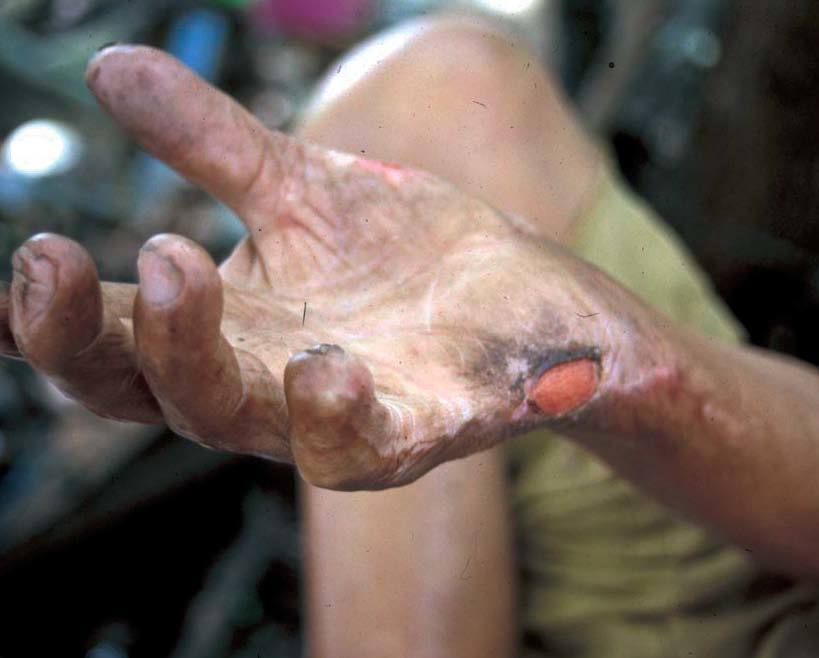
La enfermedad se desarrolla en individuos susceptibles, y existe un espectro clínico de manifestaciones que vendría determinado por la respuesta inmunológica del huésped. La infección progresiva por M. leprae da lugar a una afección neural sensitiva, motora y autonómica. Las extremidades anestésicas, son más susceptibles a traumatismos repetidos, presión, necrosis e infecciones secundarias. La alteración de la función autonómica lleva a la anhidrosis de la piel, que fácilmente se ulcera, con poca tendencia a la curación (fig. 4).
Figura 4. Lepra: úlcera palmar de origen neurógeno, por afección del nervio cubital.
Otro mecanismo de ulceración de la piel es por reblandecimiento de un leproma. Los lepromas son las lesiones más típicas de la lepra lepromatosa. Son nódulos indoloros, de consistencia elástica y sin tendencia a la curación espontánea. Suelen localizarse en la cara (región supraciliar, malar, orejas, mentón) y en las extremidades (codos, rodillas) y pueden ulcerarse. La ulceración de los lepromas puede desencadenarse en el contexto de una reacción lepromatosa reversa (tipo I), en la que las lesiones cutáneas se vuelven más eritematosas, edematosas y sobreelevadas. En pacientes con coinfección por el virus de la inmunodeficiencia humana (VIH), la reacción reversa suele ser más grave y más frecuente después de iniciar el tratamiento antirretroviral de alta actividad (síndrome inflamatorio de reconstitución inmune)20.
Frambesia21,22
La frambesia, también llamada buba, pian o parangi, es una infección crónica y contagiosa causada por la espiroqueta rígida Treponema pallidum ssp. pertenues. Es un proceso endémico de zonas con clima caluroso, húmedo y con unas pobres condiciones socioeconómicas: es frecuente en el Caribe, Centro y Sudamérica, África tropical, el norte de Australia y las islas tropicales del Pacífico. En los últimos años, la Organización Mundial de la Salud (OMS) estima una afección de más de 50 millones de individuos, con un reservorio principal localizado en África Central.
La frambesia afecta principalmente a los niños (el 75% de los casos en menores de 15 años). La transmisión más frecuente es por contacto directo con otra persona infectada. Se postula que la infección se produce a través de una solución de continuidad cutánea (por traumatismo, rascadura, picadura, etc.) tras el contacto con un individuo o fomites contaminados.
La enfermedad consta de 3 estadios. La frambesia primaria, llamada buba madre o mamanpian, se origina en el punto de inoculación a las 3 semanas (9-21 días), habitualmente localizada en las extremidades inferiores, los pies o las nalgas. Se caracteriza por la aparición de una pápula infiltrada eritematosa, no dolorosa, que se ulcera y se cubre de una costra amarillenta formada por el exudado. La lesión se va expandiendo periféricamente por crecimiento de ésta o por confluencia con otras lesiones satélites. Se desarrolla una úlcera extensa (1-5 cm) redondeada u oval, indolora o poco dolorosa, con un fondo vegetante o papilomatoso que recuerda a una fram. Suele persistir entre 2 y 6 meses y cicatriza espontáneamente, y deja una cicatriz atrófica y extensa. Se considera una lesión muy contagiosa. Puede acompañarse de síntomas constitucionales, artralgias y, en raras ocasionales, adenopatías regionales.
La frambesia secundaria se desarrolla entre el segundo y cuarto mes después de la cicatrización de la lesión primaria. Se caracteriza por la aparición de brotes de pequeñas pápulas que rápidamente se abultan, se ulceran y se cubren de costras amarillentas. Se distribuyen de forma difusa por todo el cuerpo, pero es típica la localización periorificial (boca, nariz, pene, ano, vulva). Suele acompañarse de lesiones palmoplantares hiperqueratósicas, afección ósea (osteoperiostitis y polidactilits dolorosa), linfadenopatías generalizadas y anormalidades asintomáticas del líquido cefalorraquídeo. Otras formas cutáneas características de este estadio son las lesiones condilomatosas en las axilas y las ingles, y una erupción morbiliforme. Los síntomas constitucionales son más frecuentes en este estadio (fiebre, cefalea, artralgias). Después de un período de 6 meses a 3 años, las lesiones cutáneas secundarias involucionan, y dejan pequeñas cicatrices o, simplemente, máculas hiperpigmentadas.
En un 10% de los casos, a los 3-4 años de la infección, la enfermedad entra en el tercer estadio que, característicamente, es muy destructivo. Aparecen lesiones cutáneas ulceradas, nodulares y tuberosas, una queratodermia palmoplantar, nódulos yuxtaarticulares y lesiones mucosas, como consecuencia de la destrucción de la línea media facial, por afección intraoral e intranasal). Suele acompañarse de lesiones óseas muy deformantes (periostitis, osteítis, sinovitis).
Desde un punto de vista histopatológico, las lesiones tempranas se caracterizan por un edema epidérmico, acantosis y papilomatosis, con exocitosis neutrofílica y formación de microabscesos neutrofílicos intraepdérmicos. La dermis presenta un infiltrado inflamatorio mixto con predominio de linfocitos y células plasmáticas de intensidad variable.
El diagnóstico suele ser clínico, y se confirma a partir de los resultados de las exploraciones complementarias. El treponema se aísla tanto a partir de las lesiones primarias como de las secundarias, y suele identificarse fácilmente mediante un examen en microscopia de campo oscuro o mediante tinciones argénticas. Los estudios serológicos son también útiles, con unos resultados positivos tanto en las pruebas treponémicas como en las no treponémicas. Ante una serología positiva, el diagnóstico diferencial de la frambesia con la sífilis y las otras treponematosis no venéreas se establece según los distintos cuadros clínicos que ocasionan.
El tratamiento de la frambesia es médico; se administra un única dosis de 2,4 mU de penicilina benzatina intramuscular. La OMS recomienda tratar todos los casos y los contactos mayores de 10 años con una inyección de 1,2 mU de penicilina benzatina (mitad de dosis en menores de 10 años). Como alternativa a la penicilina, se recomiendan tetraciclinas o eritromicina por vía oral a dosis de 500 mg, 4 veces al día.
Micosis profundas y sistémicas
En el diagnóstico diferencial de las úlceras infecciosas de países tropicales deben considerarse las micosis profundas y las sistémicas con afección cutánea.
Las micosis profundas, o micetomas, son infecciones subcutáneas crónicas, localizadas, causadas por actinomicetes u hongos. Presenta una distribución mundial, aunque son mas frecuentes en regiones tropicales y subtropicales. Se diferencian 2 tipos de micetomas según su etiología: los cuadros producidos por agentes fúngicos verdaderos o eumicetomas, y los causados por actinomicetos aerobios o actinomicetomas. Clínicamente, se manifiestan como un pequeño nódulo indoloro subcutáneo que progresivamente va extendiéndose y evoluciona a la formación de abscesos que drenan al exterior a través de múltiples fístulas, y producen un exudado serosanguinolento. Como complicación local, pueden presentar una ulceración, por lo que entran en el diagnóstico diferencial de las úlceras infecciosas de las zonas tropicales.
El diagnóstico se establece basándose en la observación microscópica de pus y gránulos con una preparación de hidróxido de potasio, tinción de Gram y Ziehl-Neelsen, junto con el cultivo de los gránulos. La forma y el color de los gránulos, junto con su apariencia en el estudio histológico, pueden ser útiles en la identificación del agente etiológico.
El tratamiento del micetoma es difícil, debido, especialmente, al estado avanzado de la enfermedad en el momento del diagnóstico. El tratamiento del actinomicetoma es el desbridamiento quirúrgico acompañado de una terapia farmacológica prolongada con antibióticos como cotrimoxazol-estreptomicina, dapsona-estreptomicina, penicilina, tetraciclina y rifampicina. Los eumicetomas son resistentes a la terapia antimicrobiana, aunque presentan respuestas parciales a la amfotericina B, miconazol, ketoconazol, itraconazol y tiabendazol.
Con respecto a las micosis sistémicas, las entidades que pueden manifestarse como úlceras incluyen, principalmente, la blastomicosis, la coccidiomicosis, la paracoccidiomicosis y la histoplasmosis, especialmente la variedad africana. Las lesiones cutáneas suelen ser un signo frecuente de infección diseminada, por vía hematógena y/o linfática. El diagnóstico de las micosis sistémicas se basa en estudios microbiológicos, a través del hidróxido de potasio (KOH) del pus o de otros materiales biológicos, y del cultivo. El tratamiento es médico, según el hongo causante del cuadro.
Otras
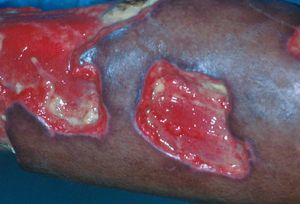
La tuberculosis cutánea es una infección cuya incidencia, a pesar de los programas preventivos, continúa aumentando en los países en vía de desarrollo. Existen diversas formas anatomoclínicas de tuberculosis cutánea, y en el momento actual la forma más frecuente es el lupus vulgar, especialmente en África e India23. Se trata de lesiones crónicas, originadas por diseminación hematógena (aunque también se ha postulado un posible origen por inoculación). Clínicamente son placas eritematomarronáceas, sobreelevadas, que característicamente recuerdan a la jalea de manzana, a la diascopia. Pueden evolucionar a formas ulcerativas, con necrosis y formación de costra. Es posible que se produzca afección de los tejidos profundos y el cartílago, y que se originen contracturas y deformidades importantes. El escrofuloderma es otra forma frecuente de tuberculosis cutánea, causada por el drenaje de un foco de tuberculosis subyacente al exterior. En la piel, aparece un nódulo que se ulcera, con múltiples fístulas que conectan el foco subyacente con el exterior (fig. 5). Por tanto, la tuberculosis cutánea, y en especial estas 2 formas descritas, se deben considerar en el diagnóstico diferencial de úlceras en pacientes procedentes del trópico y subtrópico.
Figura 5. Escrofuloderma: úlceras y lesiones cicatriciales en el tórax, con presencia de fístulas que conectan un foco de tuberculosis subyacente con el exterior.
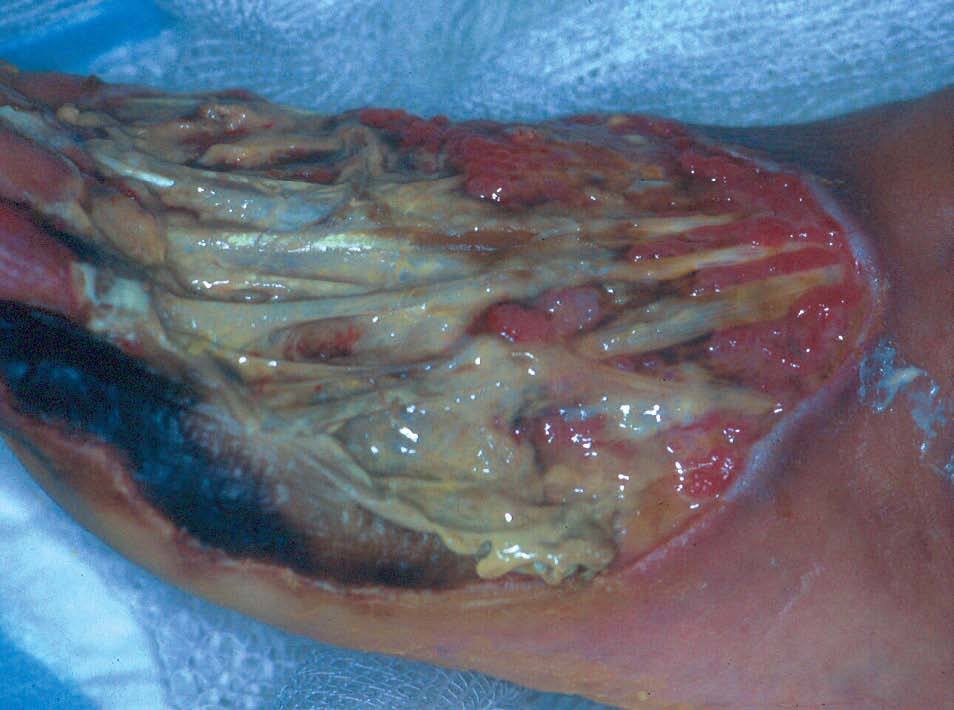
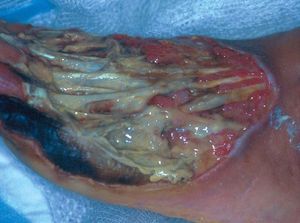
Figura 6. Fascitis necrosante: úlcera extensa dolorosa con afectación de fascia pero conservación de músculo y tendones.
Finalmente, no hay que olvidar otras etiologías infecciosas que también podemos encontrar en nuestro medio y que entran el diagnóstico diferencial de las úlceras infecciosas en inmigrantes, como la fascitis necrosante. Se trata de una infección cutánea polimicrobiana que evoluciona rápidamente a una necrosis del tejido graso y de la fascia superficial y profunda (fig. 6). Se acompaña de una grave toxicidad sistémica que determina una elevada morbimortalidad. Un diagnóstico temprano es fundamental y es necesaria una aproximación terapéutica multidisciplinaria agresiva con desbridamiento del tejido necrótico y antibiótico.
SISTEMÁTICA DIAGNÓSTICA
Ante una úlcera cutánea en un paciente que proviene de un país tropical y subtropical debemos seguir una metodología diagnóstica sistemática que nos permita llegar al diagnóstico etiológico (tabla III). La anamnesis es fundamental, no sólo para conocer la evolución de la lesión, sino también para averiguar los datos epidemiológicos de la infección (zona endémica, contactos, áreas pantanosas, etc.).
La exploración física debe focalizarse en las características de la úlcera, principalmente en los márgenes y el fondo: unos márgenes socavados orientaran hacia una úlcera de Buruli; un fondo rojizo papilomatoso, a una frambesia. Es importante buscar adenopatías regionales, así como síntomas sistémicos. La presencia de un cuadro digestivo sugerirá una infección amébica, mientras que los síntomas faríngeos orientarán a una difteria cutánea.
Deben realizarse cultivos de la úlcera, para bacterias, hongos y micobacterias, y siempre que sea posible, se preferirá el cultivo de biopsia al del exudado.
El estudio anatomopatológico con tinciones específicas para bacterias, hongos y micobacterias es una maniobra indispensable que permite demostrar, no sólo las características histológicas del proceso, sino también, en ocasiones, la presencia de los microorganismos responsables.
Las técnicas de biología molecular son una herramienta útil en la identificación de las especies causantes de la infección. Sin embargo, su utilización sólo es accesible para algunos laboratorios de referencia.
La serología puede orientar sobre el origen etiológico de la úlcera, pero debemos tener en cuenta que una serología positiva puede ser un hallazgo incidental y no diagnóstica. Muchos inmigrantes presentan serológias positivas para microorganismos endémicos en sus países de origen.
Deben solicitarse exploraciones radiológicas en caso de úlceras profundas, con el objetivo de descartar una afectación de estructuras subyacentes, que condicionarán la actitud terapéutica a seguir.
ACTITUD TERAPÉUTICA
El tratamiento de una úlcera en pacientes procedentes de países tropicales y subtropicales dependerá del microorganismo causante (tabla I). Sin embargo, en este contexto parece aconsejable el ingreso hospitalario del paciente con el objetivo de realizar la sistemática diagnóstica de forma rápida, iniciar reposo con elevación de la extremidad y corregir un posible estado de malnutrición.
Hasta que no se conozca el agente etiológico, se debe realizar un desbridamiento del tejido necrótico e iniciar tratamiento antibiótico empírico con derivados de la penicilina (amoxicilina-ácido clavulánico) y metronidazol. Si la lesión no responde al tratamiento o ante la sospecha de úlcera de Buruli, se debe proceder a la exéresis quirúrgica.
CONCLUSIÓN
Las infecciones son las causas más frecuente de úlcera en los países tropicales y subtropicales. Sin embargo, no hay que olvidar establecer un buen diagnóstico diferencial y considerar otras posibles etiologías no infecciosas, como el pioderma gangrenoso (tabla IV).
El creciente número de inmigrantes procedentes de zonas endémicas y el aumento de viajeros a estas zonas aumentan la probabilidad de observar úlceras infecciosas importadas en nuestro medio. Resulta importante conocer las características de este grupo de enfermedades de baja prevalencia en España, y así poder realizar un estudio sistemático que evite demoras diagnósticas o terapéuticas.
AGRADECIMIENTO
Deseamos expresar nuestro agradecimiento a la Dra. M. Pérez del Hospital de Sant Pau de Barcelona, por su colaboración en la aportación de material iconográfico.