La infiltración linfocítica cutánea de Jessner (ILCJ) fue descrita en el año 1953 por Max Jessner y Norman B. Kanof1. Se define como una enfermedad cutánea benigna, caracterizada por pápulas eritematosas asintomáticas, que pueden agruparse formando placas con una disposición anular o arciforme, localizadas en la cara y el dorso, las cuales resuelven sin dejar cicatriz2.
Histológicamente se caracteriza por presentar en la dermis un denso infiltrado en parches alrededor de vasos y anexos, compuesto de linfocitos, algunos histiocitos y células plasmáticas3.
Se trata de una entidad controvertida, ya que la mayoría de los autores consideran a la ILCJ como una variante del lupus eritematoso (LE). Además, presenta estrechas similitudes con la erupción polimorfa lumínica (EPL), la mucinosis reticular eritematosa (MRE), el LE subagudo, y con otros infiltrados linfocitarios, como el eritema anular profundo, la infiltración por Borrelia spp., los linfomas y los seudolinfomas1.
Se describen 2 casos de ILCJ, exponiendo sus características clínicas e histopatológicas y la respuesta a la terapéutica instaurada.
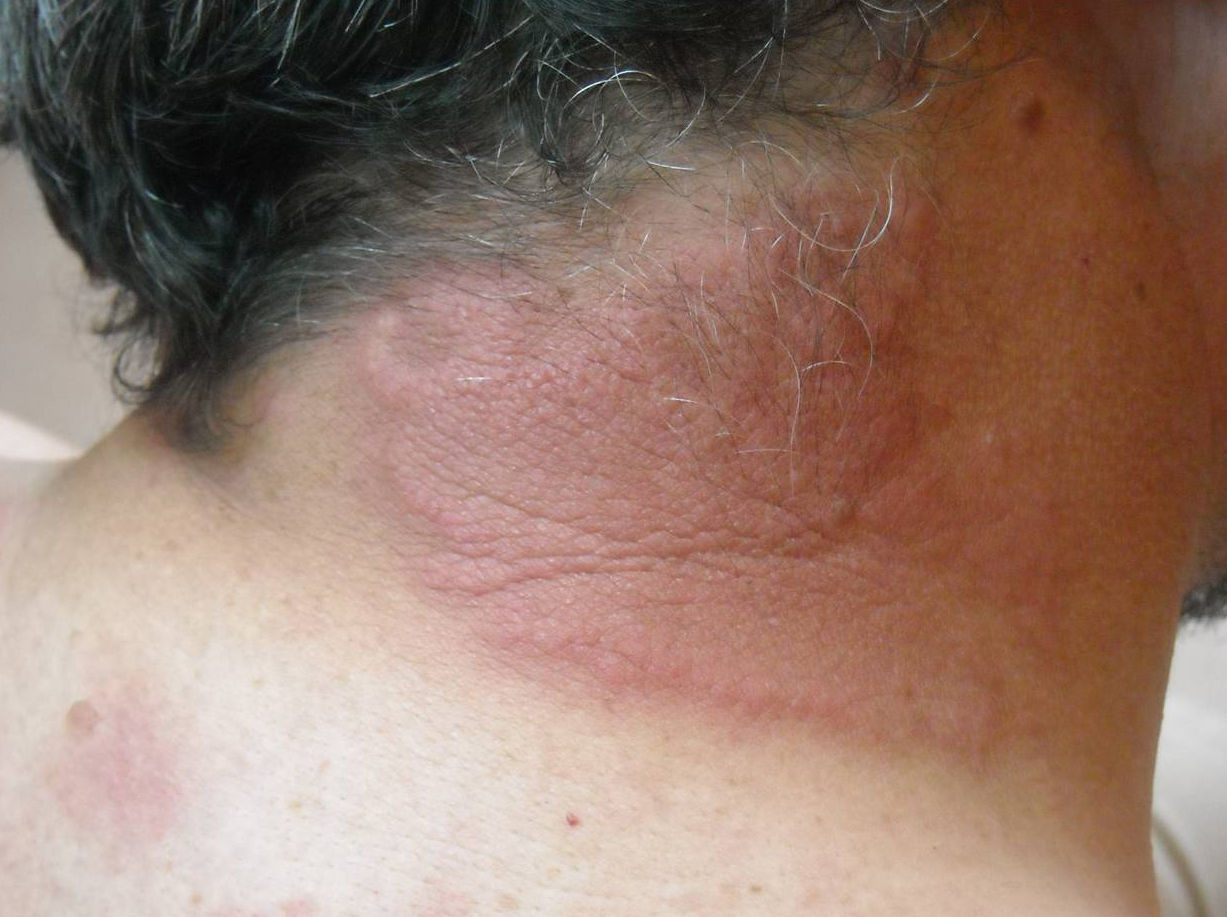
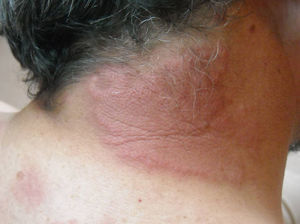
Caso clínicosCaso clínico n.° 1Varón de 44 años de edad, sin antecedentes personales patológicos de interés, que consultó por múltiples lesiones eritematosas en la región lateral de cuello, el dorso superior y la V del escote, asintomáticas, de 3 semanas de evolución (fig. 1).
En la exploración física presentaba placas eritematosas, numulares, de 0,5 a 8cm de diámetro y algunas con descamación superficial. Las lesiones estaban infiltradas a la palpación, sin signos de flogosis y no se objetivaban adenopatías regionales.
Se realizaron pruebas analíticas que incluyeron hemograma, bioquímica, eritrosedimentación, C3 y C4 cuyos resultados fueron normales. La determinación de ANA, Anti-ADN, Anti-Smith, Anti-RNPU, Anti Ro/La, fueron negativos.
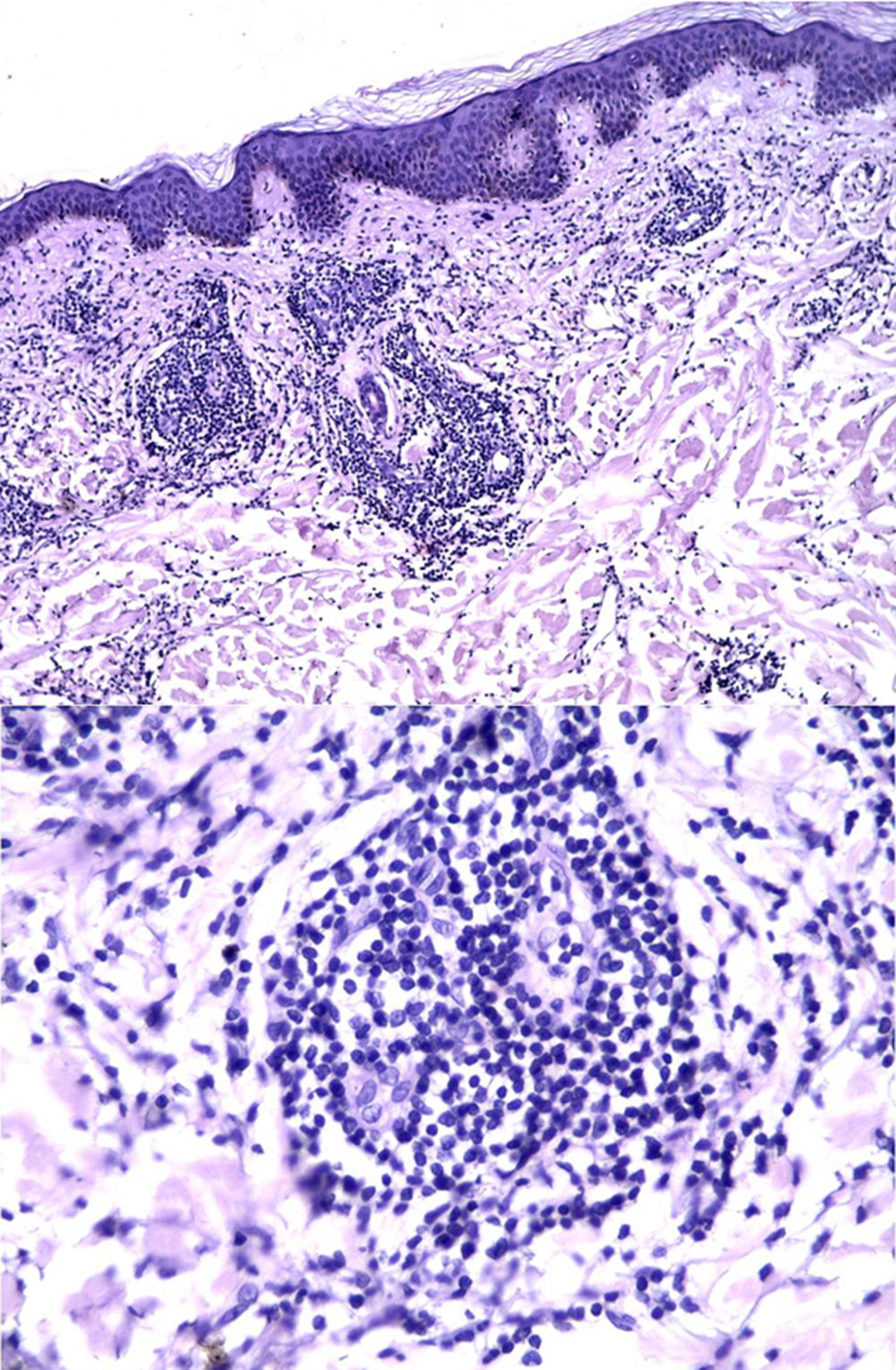
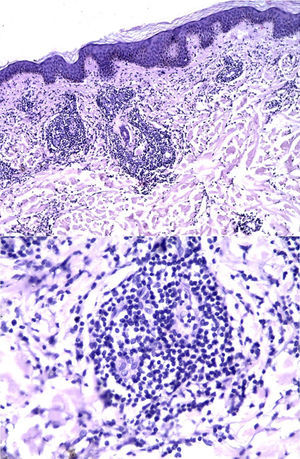
En el estudio anatomopatológico de piel se observó una epidermis conservada, junto a la presencia en la dermis de numerosos parches perivasculares y perianexiales de linfocitos maduros, con aislados plasmocitos. El diagnóstico histopatológico fue compatible con infiltración linfocítica de Jessner (fig. 2).
Se indicó tratamiento con corticoide tópico (17-propionato de clobetasol) 2 veces/día y loratadina 10mg/betametasona 0,6mg 1 comprimido/día durante 20 días con resolución total de las lesiones.
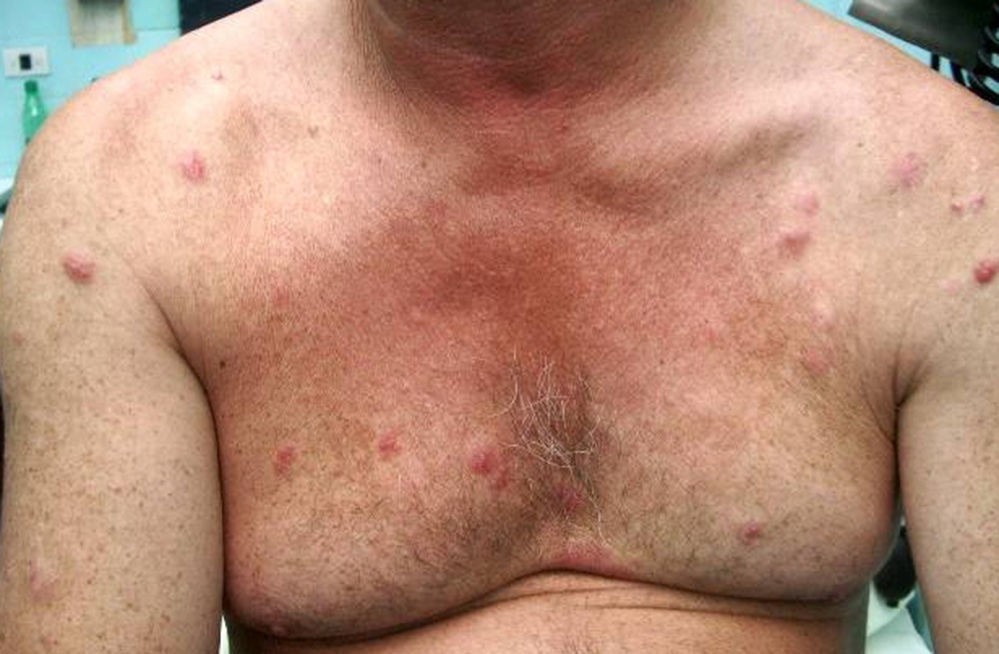
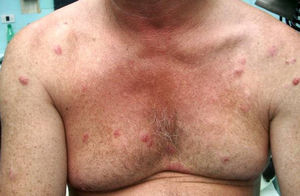
Caso clínico n.° 2Varón de 53 años de edad, sin antecedentes personales patológicos de importancia, consultó por lesiones eritematosas en tórax y espalda, discretamente pruriginosas de un año de evolución.
Al examen físico presentaba placas y nódulos eritematosos, de bordes netos, de 0,5 a 3cm de diámetro, que comprometían la región superior de tórax y el dorso y raíz de los miembros superiores (fig. 3). A la palpación, la piel estaba infiltrada y de consistencia firme. No se palpaban adenomegalias.
Se realizó hemograma completo, bioquímica, eritrosedimentación, C3 y C4, que resultaron dentro de los parámetros normales. El perfil inmunológico (ANA, Anti-ADN, Anti-Smith, Anti-RNPU, Anti Ro/La) resultaron negativos.
En el estudio anatomopatológico de la biopsia de piel, la epidermis no mostraba alteraciones y en la dermis superficial y profunda se observaba un infiltrado mononuclear, de disposición predominantemente perianexial y perivascular que se extendía hacia la hipodermis.
Se instauró tratamiento con corticoide tópico (17-propionato de clobetasol) 2 veces al día y desloratadina 5mg asociado a betametasona 0,6mg por vía oral/día, con resolución parcial de las lesiones.
ComentarioLa enfermedad de Jessner-Kanof fue descrita en el año 1953. Su relación con el LE, ya planteado en aquel entonces por Jessner, permanece todavía en debate4.
Su etiología es desconocida. Con respecto a la fotosensibilidad, estudios previos han reportado un agravamiento de la enfermedad que varía del 0 al 100% de los pacientes en distintas series. Poenitz et al.5 refieren un empeoramiento de las lesiones luego de la exposición solar en la mayoría de sus pacientes, especialmente en la fase inicial de la enfermedad. Sin embargo, luego del fototest, no se desarrollaron lesiones específicas y la gran mayoría presentó lesiones activas durante el invierno. La EPL y el lupus tumidus (LT) también se relacionan con la fotosensibilidad, la cual suele ser más pronunciada en estas últimas 2 entidades que en la ILCJ.
Además de la luz ultravioleta (LUV), se han propuesto factores etiológicos genéticos, infecciosos, algunos casos asociados a fármacos, y otros secundarios a contacto alérgico5,6.
Los casos familiares son extremadamente raros, y la presencia de Borrelia burgdorferi se ha descrito en algunos pacientes con ILCJ5,7.
Usualmente comienza en la vida adulta y varios artículos reportan un predominio en el sexo masculino1.
Clínicamente se manifiesta con pápulas y placas eritematosas, infiltradas a la palpación, asintomáticas de configuración anular o en herradura, localizadas sobre todo en el dorso, pudiendo comprometer también la cara, el cuello y/o el área proximal de las extremidades. Se caracteriza por presentar un curso benigno, con períodos de brotes y remisiones durante meses o años1,5.
En el examen histopatológico, la ILCJ no presenta compromiso de epidermis ni de la unión dermoepidérmica. Existe un denso infiltrado, perivascular, constituido por células pequeñas mononucleares monomorfas con núcleo basófilo, que compromete toda la dermis (excepto dermis papilar), sin edema significativo. El infiltrado puede extenderse alrededor de los folículos pilosebáceos hasta el tejido subcutáneo. También se han descrito algunos macrófagos y células plasmáticas. La mucina está aumentada de forma variable (tabla 1)2,4,5,8.
Criterios diagnósticos histopatológicos de la ILCJ
| Epidermis y UDE |
| Sin alteraciones |
| Dermis |
| Denso infiltrado perivascular y perianexial |
| Células monomorfas pequeñas, mononucleares con núcleo basófilo |
| Sin edema dérmico significativo |
| Depósito de mucina variable |
ILCJ: infiltración linfocítica cutánea de Jessner; UDE: unión dermoepidérmica.
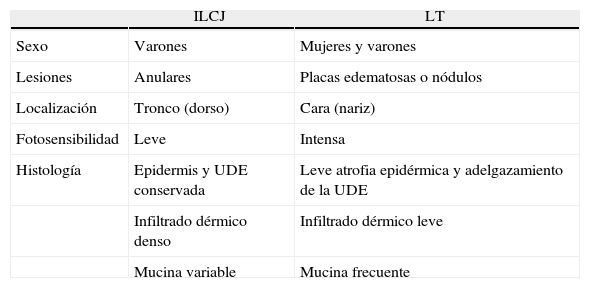
Desde su descripción, existe una controversia con respecto a si la ILCJ y el LT constituirían una misma entidad. Existen diversos trabajos en donde se describe la presencia de ANA + y banda lúpica en pacientes con diagnóstico de ILCJ1,4. Algunos autores consideran que se trataría de 2 entidades altamente superpuestas, tanto en la clínica como en la histopatología, pero con aisladas y sutiles diferencias (tabla 2). Por ejemplo, el LT se presenta en igual proporción en varones y mujeres9, en cambio, la ILCJ es más común en varones1,5. Clínicamente, las lesiones del LT tienden a ser placas edematosas o nódulos que comprometen la cara, especialmente la nariz y las de la ILCJ, son generalmente anulares y se localizan con mayor frecuencia en el dorso2,4. Los casos presentados corresponden a varones de mediana edad, con lesiones típicas de ILCJ localizadas en tronco y miembros, sin compromiso facial.
Características clínicas e histopatológicas
| ILCJ | LT | |
| Sexo | Varones | Mujeres y varones |
| Lesiones | Anulares | Placas edematosas o nódulos |
| Localización | Tronco (dorso) | Cara (nariz) |
| Fotosensibilidad | Leve | Intensa |
| Histología | Epidermis y UDE conservada | Leve atrofia epidérmica y adelgazamiento de la UDE |
| Infiltrado dérmico denso | Infiltrado dérmico leve | |
| Mucina variable | Mucina frecuente |
ILCJ: infiltración linfocítica cutánea de Jessner; LT: lupus tumidus; UDE: unión dermoepidérmica.
Con respecto a la histología, el infiltrado más denso se localizaría a nivel perianexial en el LT y perivascular en la ILCJ. Además, el LT estaría asociado con mayor frecuencia a depósito de mucina dérmica2,4. Lipsker et al.4 consideran poco relevante distinguir a la ILCJ del LT, debido a que ambas entidades comparten las siguientes características: a) son probablemente variantes dérmicas de LE; b) existe asociación con otras formas de LE cutáneo y sistémico; c) raramente los pacientes cumplen 4 de los criterios de LE de la American College of Rheumatology (ACR), y d) ambas son marcadores de un subtipo de LE de excelente pronóstico. Por lo tanto, proponen clasificar a las lesiones cutáneas específicas de LE en variantes dermoepidérmicas, dérmicas e hipodérmicas. El subtipo dérmico está caracterizado por un infiltrado linfocítico exclusivo (ILCJ), un depósito predominante de mucina (MRE) o una combinación de ambos (LT).
Tomasini et al.10, analizaron la presencia y distribución de las células dendríticas plasmocitoides (CDP) en diversas enfermedades inflamatorias de la piel, sobre todo en el LE cutáneo e ILCJ, comprobando una distribución idéntica de CDP en estos 2 procesos, sugiriendo que se trata de una misma entidad.
Con respecto a la terapéutica, desde la descripción de la ILCJ, se han puesto a prueba una serie de tratamientos empíricos con éxito variable y limitado. La utilización de corticoides tópicos, intralesionales o sistémicos está descrita y en los casos presentados, se instauró corticoide tópico asociado a corticoide y antihistamínico sistémicos, con buena respuesta. También está descrito el uso de antimaláricos, talidomida, tetraciclinas, crioterapia y fotoprotección. Se publicaron algunos casos de tratamiento exitoso con dapsona, auranofina y quimioterápicos. Los antimaláricos son usualmente efectivos en casos de fotosensibilidad. Laurinaviciene et al.6, observaron que con el uso de metotrexato, las lesiones de piel desaparecieron completamente y no recurrieron durante 2 años de seguimiento, por lo que lo consideran útil en casos refractarios, que no respondan a las terapéuticas establecidas. El láser de colorante pulsado de 595nm podría ser una alternativa, inclusive como primera línea de tratamiento, sin efectos adversos11.
Según a la revisión bibliográfica llevada a cabo, creemos importante destacar que muchas de las publicaciones relativas a la ILCJ, excluyen desde el principio a los pacientes con características clínicas, inmunopatológicas y biológicas de LE, lo que dificulta hacer una correcto análisis de estas 2 entidades que muestran más similitudes que diferencias.
Por otra parte, consideramos útil y didáctica la clasificación de lesiones cutáneas de LE enunciada por Lipsker et al.4, la cual propone incluir la ILCJ dentro del subtipo dérmico de LE, junto al LT, teniendo en cuenta que en la mayoría de los casos será dificultoso considerarlas entidades independientes, debido a sus escasas diferencias9.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.