Comentario
Edición Española
"EFECTODELAPROFILAXISSISTÉMICACONANTIBIÓTICOSYDELAIRRIGACIÓN DELAHERIDAENUNAPOBLACIÓNDECOMBATIENTESCONORDENDERETORNOALCOMBATEYCONHERIDASPENETRANTESDECOMBATE"
EL OBJETIVO DE LA SANIDAD MILITAR EN OPERACIONES ES SALVAR LA VIDA, EXTREMIDAD Y FUNCIÓN. No es menos importante, lograr el más rápido restablecimiento posible del soldado para el servicio, o sea, para el combate. En este artículo se revisa la capacidad de 2 simples maniobras, la irrigación y la administración profiláctica de antibióticos, para disminuir la incidencia de infecciones en heridas traumáticas penetrantes de tejidos blandos. Estas lesiones son muy frecuentes, y sin un tratamiento adecuado pueden provocar la inactividad del soldado y necesidad de tratamiento especializado.
En la actualidad, los contingentes militares, y especialmente en el contexto del combate urbano en el que se ha realizado el estudio, están formados por personal altamente especializado, limitado y escaso. Las misiones se realizan a gran distancia del país de origen y hay grandes limitaciones logísticas (asistencia sanitaria, reemplazo de personal, etc.). El mantenimiento de la salud del combatiente es un pilar fundamental para alcanzar los objetivos de las actuales misiones militares.
Podemos analizar el presente artículo desde 3 puntos: metodológico, resultados del estudio e implicaciones asistenciales.
La realización de estudios en situaciones de combate, al igual que en situaciones de catástrofes, presenta una gran dificultad. Los autores realizan una revisión retrospectiva de historias clínicas, haciendo hincapié en la discusión sobre los sesgos de recogida de datos, que se acentúan aún más por el bajo número de pacientes. Debido al contexto, los pacientes sin complicaciones o lesiones leves no precisan habitualmente más controles, por lo que la incidencia de infección puede estar sobrestimada en el estudio.
Los resultados del artículo son coherentes. Destacar la importancia de la irrigación de las heridas ante lesiones que por definición están contaminadas, una maniobra simple que la puede llevar a cabo la propia víctima o su buddy (compañero asignado al soldado), y valorado normalmente por el combat medic (paramédico). Una mínima formación en primeros auxilios (obligatoria en todo soldado de la OTAN) reduciría la incidencia de infección en un 58%.
La adición del antibiótico reduce en un 13,4% más la probabilidad de infección, siendo ésta del 2,6%. Destacar que en el 17% de los pacientes no se realizó irrigación, infectándose más del 50% de las heridas.
En conclusión, mediante una formación básica en primeros auxilios (irrigación de las heridas) y una pauta predeterminada de antibioticoterapia para lesiones penetrantes de partes blandas sin signos de gravedad o cuerpo extraño, podemos reducir la incidencia de infección en un 72,4%. Estas simples maniobras permiten que sólo el 2,6% de los combatientes con estas lesiones pueda ser baja para el servicio y deba ser valorado por un médico. La traducción a la vida civil de este artículo, en una situación de catástrofes, sería que a los pacientes con lesiones de partes blandas sin signos de gravedad, aplicando las medidas expuestas, la mayoría de los pacientes no precisarían controles posteriores, disminuyendo de forma importante la carga asistencial.
Félix Maimir Jané
Unidad de Cuidados Intensivos. Hospital Central de la Defensa. Madrid. España.
EFECTODELAPROFILAXISSISTÉMICACONANTIBIÓTICOSYDELAIRRIGACIÓNDELAHERIDAENUNAPOBLACIÓNDECOMBATIENTESCONORDENDERETORNOALCOMBATEYCONHERIDASPENETRANTESDECOMBATE
INTRODUCCIÓN
En el contexto médico militar:
¿ Las heridas de combate se infectan con una probabilidad mayor que las heridas de características similares en el ámbito civil.
¿ Además de las cuestiones de tipo balístico, las heridas que se producen en el combate también conllevan dificultades específicas para su tratamiento debido al contexto y a las circunstancias.
¿ Con una frecuencia mayor que en la práctica médica del ámbito civil, los médicos militares persiguen el objetivo que sus pacientes recuperen su capacidad operativa lo antes posible para que puedan apoyar los objetivos de las operaciones de combate en las que participan. A consecuencia de ello, en el ámbito militar se presta una atención mayor a las intervenciones preventivas primarias y secundarias iniciales, incluyendo la profilaxis antibiótica, siempre que es apropiada.
OBJETIVO
El análisis de las evoluciones respectivas de las víctimas de combate que vuelven al combate tras la asistencia inicial de heridas causadas por traumatismos penetrantes en los tejidos blandos, con comparación de las tasas de infección en los casos en los que se administró la profilaxis sistémica con antibióticos (PSAN) y en los que se llevó a cabo la irrigación de la herida, con el objetivo de determinar si cualquiera de estas prácticas asistenciales, o ambas, pueden influir en el tratamiento de las heridas en el contexto de combate.
DISEÑO
Diseño retrospectivo de cohortes, consistente en una revisión cuantitativa de las historias clínicas correspondientes a una única estación de ayuda de batallón (BAS, battalion aid station) consolidada a lo largo de un período de 1 año de despliegue.
La BAS servía a 2 batallones de combate y se localizaba en una base austera de avance situada en una zona metropolitana importante de la parte central de Irak. Las unidades atendidas participaron en operaciones de combate urbano de elevada intensidad durante la mayor parte del período de estudio.
Los criterios de inclusión fueron los correspondientes a todas las víctimas de combate que recibieron tratamiento médico por heridas de combate penetrantes en la BAS del estudio, entre el 31 de marzo de 2004 y el 15 de febrero de 2005, y que pudieron volver al combate tras el tratamiento inicial sin necesidad de que fueran evacuadas a un nivel asistencial mayor.
Los antibióticos administrados fueron ceftriaxona por vía parenteral, fluoroquinolonas por vía oral o ambas, seguido de cefalosporinas de segunda generación y de la combinación de amoxicilina y clavulánico. La duración del tratamiento antibiótico osciló entre 7 y 10 días. De un total de 322 víctimas de combate, 58 cumplieron los criterios exigidos en nuestro estudio. De ellas, 4 fueron excluidas debido a la inexistencia de información acerca del seguimiento y la evolución final, y una quinta fue excluida debido a la presencia de múltiples lesiones penetrantes, lo que hizo que el grupo final de estudio estuviera constituido por 53 participantes (91%).
RESULTADOS
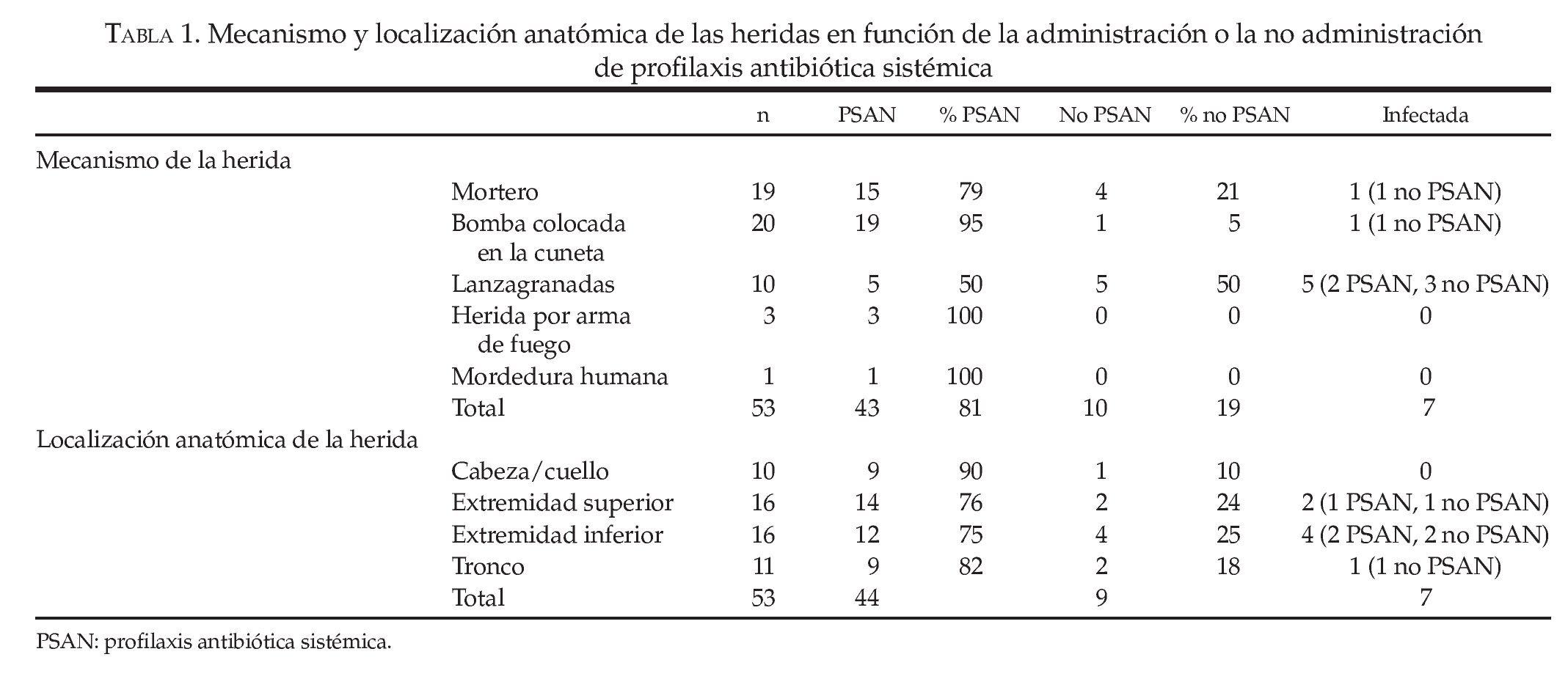
En el grupo de estudio, 43 participantes recibieron PSAN (81%). De los 10 participantes restantes, 9 no recibieron la PSAN (grupo no PSAN) y en el décimo paciente se inició un ciclo antibiótico que se interrumpió tras la dosis inicial.
¿ Aparecieron infecciones durante las primeras 48 h en 3 participantes del grupo PSAN (7%) y en 4 del grupo no PSAN (40%), lo que dio lugar a un CP de 0,11 (intervalo de confianza del 95%, 0,02-0,57) y a un NNT de 3 (2-14).
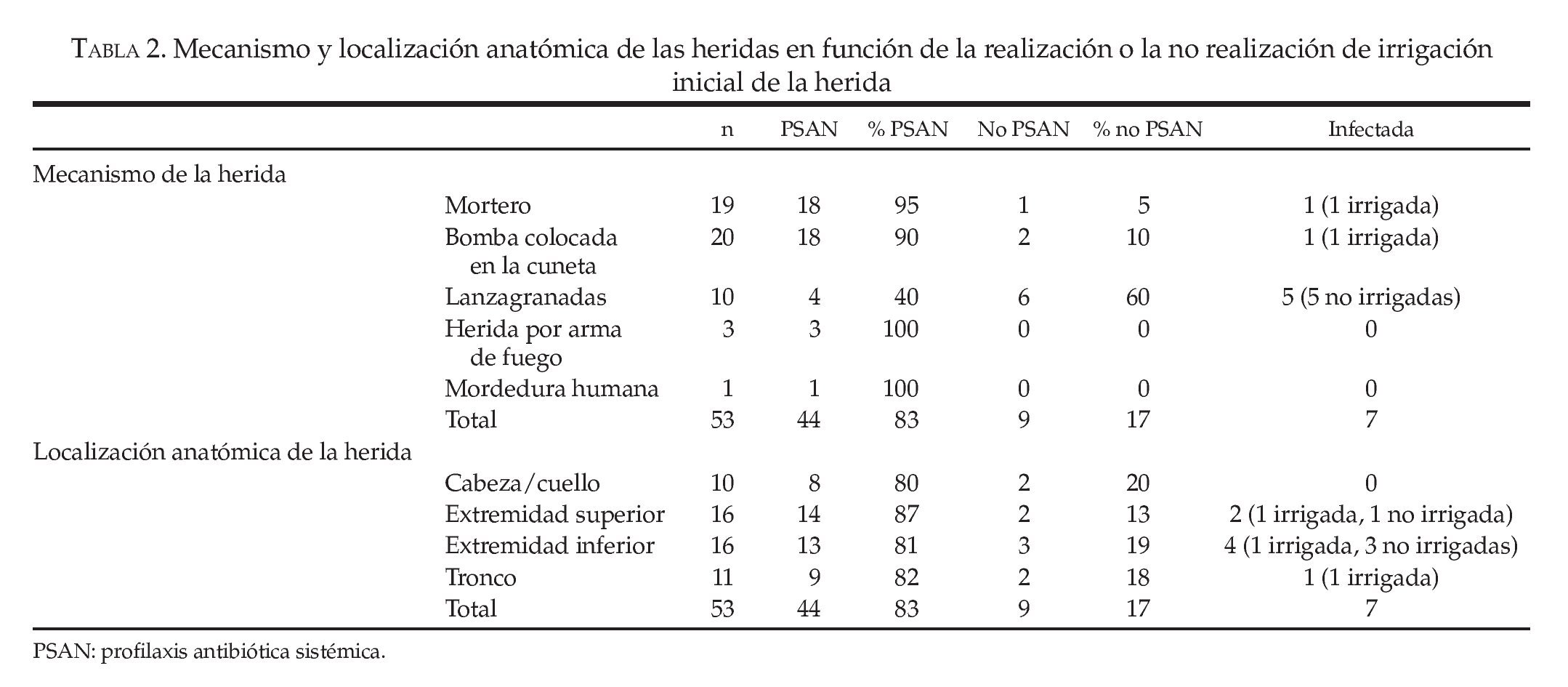
¿ En el grupo de estudio, 44 participantes recibieron irrigación sobre la herida (83%) como parte de la asistencia inicial de ésta. Aparecieron infecciones durante las primeras 48 h en 2 participantes del grupo con irrigación (4,5%) y en 5 del grupo sin irrigación (55%), lo que dio lugar a un CP de 0,04 (0,006-0,24) y a un NNT de 2 (1,4-4,7).
CONCLUSIONES
¿ En el estudio hemos detectado asociaciones independientes y combinadas entre la PSAN, la irrigación de la herida y la disminución significativa de las tasas de infección de la herida.
¿ Nuestros resultados indican que los efectos de la PSAN y de la irrigación de la herida pueden ser sinérgicos.
¿ Siempre que lo permitan las condiciones tácticas, recomendamos una irrigación copiosa con agua potable o con una solución isotónica estéril lo antes posible después de que se produce la herida.
¿ El uso sistemático de la PSAN puede ser adecuado en el contexto de combate y en otros contextos operativos en los que se puede acelerar el retorno de la víctima a la línea de fuego.
¿ A partir de la evidencia existente también recomendaríamos la aplicación de la PSAN en los casos en los que no es posible la irrigación de la herida durante el tratamiento inicial.
INTRODUCCIÓN
El tratamiento de las heridas es un componente fundamental de la práctica médica e influye en una amplia gama de especialidades. A pesar de que su aplicación es todavía frecuente en la práctica clínica, la profilaxis sistémica con antibióticos (PSAN), en la mayor parte de las lesiones no complicadas y de las lesiones agudas de los tejidos blandos, no ha demostrado un efecto beneficioso clínico superior al de la irrigación activa y a la aplicación de las medidas tópicas apropiadas para el tratamiento de la herida1,2. A pesar de esta observación, hay algunas circunstancias especiales en las que puede ser necesaria la PSAN, como ocurre con los pacientes que presentan inmunosupresión, los que han sufrido heridas por mordedura o fracturas abiertas, y aquellos en los que se produce retraso importante antes del tratamiento inicial3.
Teniendo en cuenta básicamente las recomendaciones de consenso de los expertos, el patrón prevalente actual de la práctica clínica en los elementos de apoyo sanitario de nivel I del Army Medical Department estadounidense (asistencia prehospitalaria y prequirúrgica) favorece el uso de la PSAN en el contexto de heridas penetrantes causadas por acciones de combate4-6. A pesar de que las heridas de combate afectan predominantemente a personas jóvenes y por lo demás sanas, en el contexto médico militar se considera de manera general que las heridas de combate se infectan con una probabilidad mayor que las heridas de características similares en el ámbito civil. Con independencia de los patrones patogénicos geográficos y de las prácticas agrícolas, hay una cierta lógica en apoyo de la hipótesis de que los proyectiles de velocidad relativamente elevada procedentes de municiones especiales y los objetos punzantes causados por estos elementos pueden conllevar una posibilidad mayor de causar heridas contaminadas o incluso sépticas. Sin embargo, no hay datos clínicos que apoyen esta suposición.
Además de las cuestiones de tipo balístico, las heridas que se producen en el combate también conllevan dificultades específicas debido al contexto y a las circunstancias. El tratamiento inicial de las heridas en el ámbito civil se suele retrasar o pasar por alto debido a limitaciones de carácter práctico, a consecuencia de los requerimientos de la misión o en el intento de facilitar la evacuación rápida de la víctima en situaciones de fuego hostil, para su asistencia definitiva posterior. A pesar de que generalmente se considera una práctica estándar, la PSAN no se utiliza en todos los casos debido a que se pasa por alto (como ocurre en los incidentes con víctimas en masa) o bien, en ocasiones, por decisión del médico.
A pesar de que la PSAN sigue siendo una medida controvertida en la medicina de emergencias del ámbito civil, la práctica de una irrigación activa de la herida con soluciones acuosas estériles e incluso con agua limpia de fuentes, ha demostrado reducir de manera efectiva la tasa de infección de las heridas en el contexto de los servicios de urgencia7. Tal como ocurre con el uso de la PSAN, la determinación de la posibilidad de que esta práctica asistencial se traslade de manera comparable al tratamiento de las heridas de combate también ha sido motivo de conjeturas.
El objetivo de nuestro estudio ha sido el análisis de las evoluciones respectivas de las víctimas de combate que vuelven al combate tras la asistencia inicial de heridas causadas por traumatismos penetrantes en los tejidos blandos, con comparación de las tasas de infección en los casos en los que se administró la PSAN y en los que se llevó a cabo la irrigación de la herida, con el objetivo de determinar si cualquiera de estas prácticas asistenciales —o ambas— pueden influir en el tratamiento de las heridas en el contexto de combate.
MÉTODOS
En nuestro estudio se ha utilizado un diseño retrospectivo de cohortes consistente en una revisión cuantitativa de las historias clínicas correspondientes a una única estación de ayuda de batallón (BAS, battalion aid station) consolidada a lo largo de un período de 1 año de despliegue. Los datos se obtuvieron a partir de los documentos médicos del despliegue redactados a mano y correspondientes a pacientes con capacidad de ambulación, y también a través de los registros electrónicos de consulta ambulatoria y evacuación de la BAS, así como de los informes de la situación de las víctimas elaborados por el cuartel general. La BAS servía a 2 batallones de combate y se localizaba en una base austera de avance situada en una zona metropolitana importante de la parte central de Irak. Las unidades servidas participaron en operaciones de combate urbano de elevada intensidad durante la mayor parte del período de estudio.
Los criterios de inclusión fueron los correspondientes a todas las víctimas de combate que recibieron tratamiento médico por heridas de combate penetrantes en la BAS del estudio, entre el 31 de marzo de 2004 y el 15 de febrero de 2005, y que pudieron volver al combate tras el tratamiento inicial sin necesidad de que fueran evacuadas a un nivel asistencial mayor. La víctima de combate se definió como una persona que había resultado muerta o herida a consecuencia de una acción hostil8. Hay que tener en cuenta que, en función de las características de la práctica militar, se realizan informes demográficos y epidemiológicos de las víctimas del combate en lo relativo a la práctica totalidad de los incidentes, un hecho que facilitó en sí mismo la realización de nuestro análisis.
Se extrajeron los datos demográficos, epidemiológicos y de tratamiento. Los datos clínicos relevantes recogidos fueron la localización anatómica y el mecanismo de la herida; el diagnóstico de campo; el hecho de que se aplicara o no irrigación, desbridamiento o cierre sobre la herida; el hecho de que se administraran o no antibióticos, y el tipo de antibióticos en caso afirmativo; los hallazgos en el seguimiento clínico y la modificación del plan terapéutico; el diagnóstico final, y la evolución clínica.
Se excluyeron los soldados en los que inicialmente había sido necesaria su evacuación a niveles superiores de asistencia para su hospitalización o su tratamiento quirúrgico; los soldados que habían sufrido lesiones oculares o por quemadura aisladas, y los soldados que habían recibido antibióticos tópicos como tratamiento de lesiones consistentes únicamente en abrasiones. También se excluyeron los soldados en los que no fue posible conseguir datos clínicos del seguimiento y de la evolución final. No se excluyeron los que fueron evacuados simplemente para la realización de estudios radiológicos y aquellos en los que no fue necesaria ninguna medida asistencial adicional antes de volver al combate.
El tipo de PSAN administrada estuvo a discreción del médico responsable. Los antibióticos administrados fueron ceftriaxona por vía parenteral, fluoroquinolonas por vía oral o ambas, seguido de cefalosporinas de segunda generación y de la combinación de amoxicilina y clavulanato. La duración del tratamiento antibiótico osciló entre 7 y 10 días.
Análisis de los datos
Las tasas relativas de infección entre los grupos fueron determinadas mediante un análisis con tablas de contingencia estándar, con aplicación de la prueba exacta de Fischer para las tablas de contingencia 2 × 2 y 4 × 2, el cálculo de los cocientes de posibilidades (CP) y la determinación del número de pacientes que es necesario tratar (NNT, number needed to treat).
Los datos se recogieron y mantuvieron con respecto de los criterios de privacidad institucionales. El estudio fue revisado y aprobado por el comité de revisión de pacientes institucional del Brooke Army Medical Center, que es responsable de la supervisión de la investigación clínica que se realiza en las áreas de combate.
RESULTADOS
Se obtuvieron datos demográficos y epidemiológicos de todas las víctimas de combate. Durante el período de estudio, la población de estudio se mantuvo estable y constituyó el 1,1% del censo total de las tropas estadounidenses desplegadas en el teatro de operaciones iraquí a lo largo de dicho período, según la información ofrecida por el Department of Defense estadounidense9. No hubo necesidad de excluir de los análisis a ninguna víctima.
De un total de 322 víctimas de combate, 58 cumplieron los criterios exigidos en nuestro estudio. De ellas, 4 fueron excluidas debido a la inexistencia de información acerca del seguimiento y la evolución final, y una quinta fue excluida debido a la presencia de múltiples lesiones penetrantes, una de las cuales se identificó posteriormente como portadora de un cuerpo extraño retenido que causó una infección crónica, lo que hizo que el grupo final de estudio estuviera constituido por 53 participantes (91%). Todos ellos eran de sexo masculino y todos tenían menos de 50 años de edad, con un rango intercuartílico de aproximadamente 19 a 25. Ninguno de los participantes era diabético ni presentaba otros problemas de inmunosupresión. Por otra parte, en ninguno de los participantes se llevó a cabo un cierre primario de la herida. Según el protocolo, todos los participantes recibieron la profilaxis antitetánica antes del despliegue y ninguno recibió inmunoglobulina antitetánica después de presentar la herida.
En el grupo de estudio, 43 participantes recibieron PSAN (81%). De los 10 participantes restantes, 9 no recibieron la PSAN (grupo no PSAN) y en el décimo paciente se inició un ciclo antibiótico que se interrumpió tras la dosis inicial. Este último participante fue incorporado en los análisis correspondientes al grupo no PSAN. Aparecieron infecciones durante las primeras 48 h en 3 participantes del grupo PSAN (7%) y en 4 pacientes del grupo no PSAN (40%), lo que dio lugar a un CP de 0,11 (intervalo de confianza del 95%, 0,02-0,57) y a un NNT de 3 (2-14). En la tabla 1 se recogen los mecanismos y las localizaciones anatómicas de las heridas en los subgrupos respectivos PSAN y no PSAN.
En el grupo de estudio, 44 participantes recibieron irrigación sobre la herida (83%) como parte de la asistencia inicial de ésta. En la tabla 2 se recogen los mecanismos y las localizaciones anatómicas de las heridas en los grupos respectivos con irrigación y sin irrigación inicial de la herida. Aparecieron infecciones durante las primeras 48 h en 2 participantes del grupo con irrigación (4,5%) y en 5 del grupo sin irrigación (55%), lo que dio lugar a un CP de 0,04 (0,006-0,24) y a un NNT de 2 (1,4-4,7). Después, evaluamos el efecto combinado de la PSAN y de la irrigación inicial de la herida respecto a la aparición de infecciones en las heridas. Los participantes fueron reclasificados mediante una tabla de contingencia 4 × 2 y en el análisis se demostraron las tasas de infección de la herida siguientes: participantes con irrigación de la herida pero sin PSAN, 17% (1 de 6); participantes con PSAN y sin irrigación de la herida, 40% (2 de 5); participantes con PSAN y con irrigación de la herida, 2,6% (1 de 38), y participantes sin PSAN y sin irrigación de la herida, 75% (3 de 4). En el análisis posterior se obtuvo un valor de p < 0,0005 en la prueba exacta de Fisher.
DISCUSIÓN
Hasta donde sabemos, nuestro estudio es el primer análisis cuantitativo acerca del efecto de la PSAN y de la irrigación de la herida sobre la evolución clínica de las heridas penetrantes en los tejidos blandos causadas en el contexto de operaciones de combate. Nuestra interpretación de este análisis apoya la práctica actual de aplicar la PSAN en este contexto y, especialmente, en circunstancias en las que no es posible una irrigación copiosa de la herida debido a limitaciones de tiempo o de recursos5,6.
Con una frecuencia mayor que en la práctica médica del ámbito civil, los médicos militares persiguen el objetivo de que sus pacientes recuperen su capacidad operativa lo antes posible para que puedan apoyar los objetivos de las operaciones de combate en las que participan. A consecuencia de ello, en el ámbito militar se presta una atención mayor a las intervenciones preventivas primarias y secundarias iniciales, incluyendo la profilaxis antibiótica, siempre que es apropiada.
En conjunto, la incidencia de la infección real de la herida es multifactorial. La evolución óptima del paciente depende del análisis de diversos factores predeterminados y básicamente incontrolables por parte del médico, como el mecanismo, la localización anatómica y el grado de contaminación de la herida, el nivel basal de salud de la víctima antes de sufrir la herida y, finalmente, la selección del método óptimo para el tratamiento de la herida. La utilización de la PSAN está respaldada frecuentemente en el contexto del combate precisamente debido a que los factores predisponentes señalados son a menudo impredecibles. Esta observación contrasta con el contexto de la práctica en el ámbito civil, en el que el uso sistemático de este tipo de tratamiento no está apoyado por la evidencia disponible. Por ello, los resultados de nuestro estudio son aplicables básicamente al contexto del combate o a otras aplicaciones médicas tácticas de incidentes con víctimas en masa en los que los mecanismos causantes de las heridas tienden a inducir su contaminación, en los que hay intervalos de tiempo prolongados antes del tratamiento inicial y en los que hay limitaciones de tiempo y de recursos para la asistencia detallada de las heridas.
LIMITACIONESEINVESTIGACIÓNFUTURA
Nuestro estudio se ha realizado en el contexto del combate, que por su propia naturaleza impone limitaciones significativas a los investigadores que pretenden llevar a cabo una investigación clínica de importancia sobre bases éticas. A consecuencia de ello, la mayor parte de los estudios de investigación relativos al combate tiene un diseño de observación o bien un diseño retrospectivo para evaluar los efectos de las nuevas intervenciones o tecnologías aprobadas para su uso durante el despliegue. Los resultados de nuestro estudio reflejan muchas de las limitaciones inherentes a este tipo de diseños, incluyendo el riesgo de sesgo de recuerdo y de selección, la existencia de datos de seguimiento incompletos respecto a algunos participantes, la imposibilidad de identificar fiablemente los intervalos de tiempo entre la aparición de la herida y la administración de la PSAN o la irrigación de la herida, y la necesidad de considerar los criterios subjetivos y sin control aplicados por los médicos respecto a la definición de infección de la herida.
Además de las limitaciones mencionadas, nuestros resultados y su interpretación están limitados por el tamaño relativamente pequeño de nuestra muestra de estudio. Por otra parte, en nuestro grupo de estudio fueron excluidas las víctimas con heridas importantes intratorácicas, abdominales, craneales y maxilofaciales, o con heridas complejas en las extremidades con afectación de estructuras neurovasculares o esqueléticas. Por ello, nuestras conclusiones no se pueden extrapolar a los casos de lesiones de gravedad intermedia o intensa.
A pesar de estas limitaciones, consideramos que nuestros resultados pueden ofrecer una perspectiva limitada y preliminar respecto a la eficacia relativa de la PSAN y de la irrigación inicial de las heridas en los casos de traumatismos penetrantes de los tejidos blandos en el contexto del combate. Dadas las limitaciones que impone el contexto de combate a la investigación clínica, y teniendo en cuenta la política predominante en la actualidad de los comités de revisión institucionales militares que son responsables de la supervisión de estos estudios de investigación, parece poco probable que en el futuro se puedan realizar ensayos clínicos prospectivos y con control diseñados para evaluar de una manera más rigurosa este tipo de práctica clínica. Por ello, los resultados de nuestro estudio y de los posibles estudios de observación que se realicen en el futuro, van a constituir la evidencia mejor que podemos esperar a corto plazo.
CONCLUSIONES
En este artículo se recogen los resultados obtenidos en un estudio retrospectivo acerca del efecto de la PSAN y de la irrigación de las heridas sobre las tasas de infección en víctimas de combate que se pretende vuelvan a la línea de fuego. En el estudio hemos detectado asociaciones independientes y combinadas entre la PSAN, la irrigación de la herida y la disminución significativa de las tasas de infección de la herida. Nuestros resultados indican que los efectos de la PSAN y de la irrigación de la herida pueden ser sinérgicos. Siempre que lo permitan las condiciones tácticas, recomendamos una irrigación copiosa con agua potable o con una solución isotónica estéril lo antes posible después de que se produce la herida. El uso sistemático de la PSAN puede ser adecuado en el contexto de combate y en otros contextos operativos en los que se puede acelerar el retorno de la víctima a la línea de fuego. A partir de la evidencia existente también recomendaríamos la aplicación de la PSAN en los casos en los que no es posible la irrigación de la herida durante el tratamiento inicial. Para la validación de nuestros resultados se deberían realizar estudios epidemiológicos de mayor envergadura respecto al tratamiento inicial de las heridas penetrantes en los tejidos blandos que tienen lugar en el contexto del combate.
Los autores agradecen la capacidad, la dedicación y el valor de nuestros compañeros médicos y de los médicos del combate que ofrecen una asistencia eficaz y compasiva a nuestros soldados que actúan en primera línea de fuego. Este artículo está dedicado a la memoria de Denise M. Gerhardt, PA-C (capitán retirado del ejército norteamericano), un veterano de la Primera Guerra del Golfo y fuente principal de inspiración y apoyo de este proyecto.
Recibido el 9 de enero de 2009 por parte del Department of Emergency Medicine, Brooke Army Medical Center/San Antonio Uniformed Services Health Education Consortium (RTG, JMM), Fort Sam Houston, Texas; el Department of Military and Emergency Medicine, Uniformed Services University of the Health Sciences (RTG), Bethesda, Maryland, y el 1st Battalion, 12th U.S. Cavalry Regiment, 1st Cavalry Division (RTG, SGS), Fort Hood, Texas; Prehospital Research Branch, U.S. Army Institute of Surgical Research (RTG), Fort Sam Houston, Texas. Revisión recibida el 17 de febrero de 2009; aceptado para publicación el 21 de abril de 2009.
Las conclusiones y las opiniones recogidas en este artículo pertenecen a los autores de éste y no reflejan necesariamente la posición oficial del Department of Defense estadounidense o de la United States Army.
Presentado en la reunión anual del American College of Emergency Physicians celebrada en Chicago, Illinois, en octubre de 2008.
Este estudio no ha tenido fuentes externas de financiación ni tampoco plantea conflictos de intereses potenciales.
Dirección para correspondencia: LTC Robert T. Gerhardt, MD, MPH, FACEP, Department of Emergency Medicine, BAMC, 3851 Roger Brooke Drive, Fort Sam Houston, TX 78234.
Correo electrónico: robert.gerhardt@us.army.mil
10.1080/10903120903144841