Comentario
Edición Española
“INTERRUPCIÓNDELAREANIMACIÓNENELESCENARIODELINCIDENTE: ANÁLISISDEUNPROTOCOLORECIÉNIMPLANTADO”
“LA RCP es una excepción dentro de las intervenciones terapéuticas, ya que no es necesaria una orden médica para iniciarla y sí para omitirla o suspenderla”. Esta frase resume el por qué de este estudio, realizado en un país que cuenta con sistemas de emergencia médica (SEM) extrahospitalarios tan diferentes al español, pero a la vez con similares problemas éticos y legales. Recordemos que en Estados Unidos la atención médica extrahospitalaria la presta mayoritariamente personal no médico, los Emergency Medical Technician, con diferentes capacitaciones: básico, intermedio y paramédico. En España la realizan unidades de soporte vital básico (SVB), con técnicos de emergencias sanitarias (TES), y unidades de soporte vital avanzado (SVA), con personal técnico, de enfermería y medicina.
El ILCOR 2005 y las guías 2005 de resucitación cardiopulmonar (RCP) y atención cardiovascular de urgencia de la American Heart Association mantienen las indicaciones ya publicadas en 2000 para la finalización de la resucitación en un SEM sin médico: recuperación de la circulación espontánea y de la ventilación, transferencia de la atención a un médico para que determine la no respuesta a los intentos de resucitación, presencia de signos inequívocos de muerte irreversible, reanimador exhausto, peligro en el entorno, retraso en la atención de otras víctimas con mayor probabilidad de supervivencia o aparición de una orden válida de no resucitación.
La mayoría de los SEM de Estados Unidos autoriza la finalización de los intentos de resucitación fuera del hospital, ya sea cumpliendo protocolos escritos supervisados por un director médico, o después del contacto verbal directo con el profesional del control médico on-line. Una vez interrumpida la RCP, el SEM avisa al médico forense para que se desplace al lugar y certifique el fallecimiento, de forma que se proceda al levantamiento del cadáver y pueda ser trasladado por los servicios funerarios. Cuando un SEM no permite a su personal no médico detener las maniobras de resucitación y dictaminar la muerte, el personal se verá forzado a transportar al hospital a una víctima de paro cardíaco fallecida que no respondió “in situ” al SVB/ SVA adecuado.
En este artículo, los investigadores pretenden conocer los resultados de la implementación de este tipo de protocolos de interrupción de la reanimación en un SEM mediante un estudio retrospectivo de las paradas cardíacas extrahospitalarias (PCEH) atendidas en un período de 3,5 años. Los resultados son desalentadores, ya que el 56% de las víctimas de PCEH trasladadas al hospital cumplía criterios de interrupción de la reanimación (IDR), y el 100% falleció en el hospital sin que de la lectura de los informes de asistencia del SEM ni de las historias clínicas hospitalarias se pueda deducir alguna circunstancia que justifique el traslado improcedente, con el consiguiente gasto ocasionado y el mal uso de los recursos disponibles.
Uno de los criterios de IDR que se mencionan es la aparición de directrices anticipadas, ejemplo de una de las normas éticas básicas, la autonomía del paciente. En España, la Ley 41/2002 también regula las instrucciones previas, vinculantes para el profesional sanitario.
Los TES que trabajan en las unidades de SVB españolas no pueden interrumpir las maniobras de resucitación hasta la llegada de una unidad de SVA o de un médico ajeno al SEM. En el supuesto de que sea imposible la presencia en el lugar de un facultativo que certifique el fallecimiento, deben trasladar al centro médico más cercano a la víctima de PCEH manteniendo la RCP. Por tanto, no hay protocolos estrictos y supervisados por médicos similares a los que cita el artículo. Tal vez podría considerarse su desarrollo en un futuro, dada la escasez de médicos de atención urgente prehospitalaria, cuando el trabajo de estos profesionales, con una formación ya regulada, sea contemplado en la Ley de Ordenación de las Profesiones Sanitarias.
Verónica Almagro González
Médico Jefe de Guardia SAMUR-Protección Civil. Madrid. España Coordinadora Autonómica Programa de Atención Cardiovascular de Urgencia SEMES-AHA.
INTERRUPCIÓN DE LA REANIMACIÓN EN EL ESCENARIO DEL INCIDENTE: ANÁLISIS DE UN PROTOCOLO RECIÉN IMPLANTADO
INTRODUCCIÓN
¿ Antecedentes:
– Los modernos SEM se crean en los años 60 con 2 objetivos principales: la atención médica rápida a las víctimas de parada cardiaca extrahospitalaria (PCEH) y de accidentes de tráfico.
– Hay un grupo muy numeroso de víctimas de PCEH que no sobreviven a pesar de la aplicación rápida y adecuada de maniobras de resucitación por testigos y SEM.
¿ Justificación:
– Estas maniobras en el ámbito extrahospitalario conllevan grandes costes económicos, riesgos para la seguridad del tráfico y riesgos biológicos para los profesionales sanitarios. Hay que identificar a los pacientes de PCEH con posibilidades de supervivencia para que los limitados recursos existentes se puedan aplicar con una rentabilidad terapéutica máxima.
– En 1999 la Nacional Association of EMS Physicians (NAEMSP) publica una serie de recomendaciones para la interrupción de la reanimación (IDR) en el lugar del suceso de pacientes adultos con PCEH de origen no traumático: resucitación avanzada sin recuperación de la circulación espontánea con mantenimiento de AESP o asistolia al menos 20 minutos desde el inicio de las maniobras.
– En 2003 la NAEMSP y el American College of Surgeons Committe on Trauma (ACS-COT) elaboran un documento similar relativo a los pacientes con PCEH traumática: traumatismo torácico contuso en situación de apnea, ausencia de pulso e inexistencia de ritmo organizado en el ECG, o herida penetrante sin otros signos de vida (p.ej. reflejos pupilares o movimientos espontáneos).
– En un estudio preliminar se comprobó la seguridad de las recomendaciones de IDR en víctimas de PCEH no traumática. Se implementan IDR en PCEH traumática y no traumática en el SEM.
¿ Objetivo del estudio:
– Determinar si los protocolos de IDR recién implementados se están aplicando adecuadamente, con valoración de las violaciones de dichos protocolos.
METODOLOGÍA
¿ Estudio retrospectivo de las PCEH traumáticas y no traumáticas atendidas por un SEM en un periodo de 3,5 años y trasladadas a los 2 servicios de urgencias de referencia manteniendo las maniobras de resucitación. Revisión de los informes asistenciales del SEM y de las historias clínicas hospitalarias para determinar la existencia de protocolos de IDR incumplidos y de posibles circunstancias atenuantes. Parámetros de evolución: supervivencia hasta el alta hospitalaria y supervivencia hasta la hospitalización
RESULTADOS
¿ De 865 pacientes atendidos con PCEH, 235 son trasladados al SU: el 56% (131) cumplían protocolos IDR; falleciendo todos.
– 43 son víctimas de PCEH traumática, cumpliendo el 63% (27) criterios de IDR y falleciendo todas. – 192 son víctimas de PCEH no traumática, cumpliendo el 54% (104) criterios de IDR y falleciendo todas.
¿ No se encuentra ninguna circunstancia atenuante que justifique los traslados improcedentes.
CONCLUSIONES
¿ Otros estudios similares señalan la posible influencia de distintos factores en el incumplimiento de los protocolos de IDR: demora en la realización de técnicas avanzadas, diferente aplicación según el supervisor médico, experiencia profesional de los EMS, existencia y tipo de directrices anticipadas, etc.
¿ Se necesita otro estudio prospectivo y con un mayor número de casos, con mejoría en la recogida de datos y posibilidad de entrevista con los profesionales poco tiempo después de los avisos, para recabar mayor información sobre las circunstancias que rodean estos episodios.
¿ De momento los protocolos de IDR no están cumpliendo su finalidad.
PREHOSPITAL EMERGENCY CARE. 2008;12:57-61
INTRODUCCIÓN
Los modernos sistemas de emergencias médicas (SEM) tuvieron su inicio en la década de los sesenta del s. XX con el objetivo de ofrecer una asistencia médica de emergencia en el contexto prehospitalario. Históricamente, los 2 objetivos en el desarrollo de los SEM fueron el ofrecimiento de una respuesta y un tratamiento médicos rápidos en los pacientes que presentaban cuadros de parada cardíaca en el contexto extrahospitalario (PCEH) y en las víctimas de accidentes de tráfico. A pesar de los significativos avances que han tenido lugar en las técnicas de reanimación cardiopulmonar (CPR) y en las posibilidades de control de la vía respiratoria, de la implementación generalizada de la desfibrilación cardíaca temprana, de la adopción de las técnicas de soporte vital avanzado y de la mejora de los sistemas de comunicación de los SEM, no está claro que la existencia de los SEM haya dado lugar una diferencia significativa en las tasas de supervivencia de los pacientes que presentan una parada cardíaca traumática o no traumática en el ámbito extrahospitalario1-6.
Está claramente demostrado que algunos pacientes tienen más posibilidades de responder a las maniobras de reanimación que otros. Por ejemplo, una persona que presenta un episodio de parada cardíaca que es contemplado por testigos y en el que los espectadores inmediatos aplican las maniobras de CPR, posiblemente va a responder mejor a los intentos de reanimación intensiva que una persona que es encontrada sin conocimiento después de que ha transcurrido un período indeterminado. Sin embargo, también hay un importante grupo de pacientes que no sobrevive a la PCEH traumática o no traumática a pesar de la aplicación apropiada, inmediata e intensa de maniobras CPR por parte de los espectadores y de los profesionales del SEM. Estos pacientes representan un problema importante para el sistema debido a que las maniobras de reanimación efectuadas en el ámbito prehospitalario son complejas y consumen grandes recursos, de la misma manera que la continuación de estas maniobras en los servicios de urgencias (SU). Por otra parte, también hay riesgos para los profesionales de la asistencia prehospitalaria y para la seguridad pública general a consecuencia del uso de las luces y sirenas durante el traslado, además de los riesgos de lesiones e infecciones de los profesionales prehospitalarios y hospitalarios cuando se realizan procedimientos de carácter invasivo, como la canulación intravenosa (i.v.) y de un acceso venoso central, los cortes en los vasos sanguíneos y la toracotomía. Teniendo en cuenta la inutilidad demostrada del intento o la continuación de las maniobras de reanimación en muchos de estos pacientes, no parecen ser aceptables los costes económicos y los riesgos de seguridad que ello conlleva. Por tanto, se considera como una prioridad la identificación de los pacientes con posibilidades de supervivencia tras una PCEH, de manera que los limitados recursos que hay se puedan aplicar con una rentabilidad terapéutica máxima, evitando al mismo tiempo los riesgos innecesarios.
En septiembre de 1999, la National Association of EMS Physicians (NAEMSP) publicó un documento de posicionamiento titulado «Interrupción de la reanimación en el contexto prehospitalario, en los pacientes adultos con parada cardíaca de origen no traumático» («Termination of resuscitation in the prehospital setting for adult patients suffering nontraumatic cardiac arrest»)7. Este documento estuvo fundamentado en una revisión de la gran cantidad de bibliografía relativa a la reanimación en el ámbito prehospitalario y al traslado urgente al SU de los pacientes con parada cardiopulmonar, con demostración de que el traslado urgente y la continuación de las maniobras de reanimación intensiva son inútiles en los casos en los que el paciente no ha respondido a las medidas de reanimación efectuadas antes de la llegada al hospital. Se recomienda la interrupción de la reanimación (IDR) en el propio escenario del incidente en las víctimas de PCEH no traumática que son tratadas mediante CPR, canulación i.v., control completo de la vía respiratoria y tratamiento eléctrico y químico apropiado, a pesar de lo cual no muestran una recuperación de la circulación espontánea (RCE) y se mantienen en una situación de actividad eléctrica sin pulso (AESP) o de asistolia, al menos después de transcurridos 20 min desde el inicio de las maniobras de reanimación.
En enero de 2003, la NAEMSP y el American College of Surgeons Committee on Trauma (ACS-COT) elaboraron un documento de posicionamiento similar relativo a los pacientes con PCEH traumática, en el que se ofrecieron conclusiones muy similares en función de la revisión de la bibliografía existente8. Se recomendaba la IDR en las víctimas de una PCEH secundaria a traumatismo torácico contuso en los casos en los que la evaluación primaria indicaba la presencia de apnea, la ausencia de pulso y la inexistencia de un ritmo organizado en el electrocardiograma (ECG), así como también en las víctimas de una PCEH traumática por herida penetrante que no mostraban ningún otro signo de vida (p. ej., reflejos pupilares o movimientos espontáneos) en la exploración.
En un estudio preliminar se evaluó la seguridad de las recomendaciones NAEMSP respecto a la PCEH no traumática en un conjunto de 501 pacientes adultos atendidos por 2 sistemas SEM (incluyendo el nuestro) que todavía no habían aplicado protocolos IDR formales9. Se observó que las recomendaciones eran seguras en el sentido de que ninguno de los pacientes que sobrevivía hasta el alta había cumplido los criterios propuestos para la IDR en el escenario del episodio. Tras este estudio, en nuestro sistema se implementaron directrices de IDR respecto a los cuadros de PCEH traumática y no traumática, con una aplicación prácticamente literal de las directrices recogidas en los 2 documentos de posicionamiento citados. El objetivo del estudio presente ha sido el de determinar si los protocolos recién implementados se están aplicando adecuadamente, con valoración de las razones de las violaciones de dichos protocolos. El objetivo del estudio ha sido la determinación de la frecuencia de las violaciones del protocolo IDR y el análisis de la evolución de los pacientes con parada cardíaca que fueron trasladados.
MÉTODOS
Diseño del estudio
Los datos se obtuvieron entre el 1 de abril de 2002 y el 15 de octubre de 2005, y correspondieron a todos los pacientes que durante este período habían presentado una parada cardiopulmonar traumática o no traumática después de lo cual fueron trasladados al SU del Yale-New Haven Hospital (YNHH) en New Haven, CT, o al SU del New Haven Shoreline Medical Center (SMC) en Guilford, CT. Para la detección de los casos se utilizaron 3 métodos. En primer lugar, se efectuaron búsquedas en el sistema informatizado de avisos (SIA) perteneciente al South Central Connecticut Regional Emergency Communications System para detectar todos los casos codificados como cuadros de parada cardíaca por causas médicas, parada cardíaca por traumatismo o fallecimiento potencial. En segundo lugar, se utilizó la base de datos del YNHH Medical Information System (MIS) (en la que se incluyen los pacientes atendidos en los SU del YNHH y del SMC) con el objetivo de generar una lista de todos los pacientes en los que se había utilizado el código de fallecimiento tras su llegada al hospital. En tercer lugar, se utilizó la base de datos del Departamento económico del YNHH (que contiene datos clínicos, económicos y operativos del YNHH y del SMC) para generar una lista de todos los pacientes con un diagnóstico principal o de ingreso correspondiente a parada cardíaca (código 427.5 de la ICD-9) o a parada respiratoria (código 799.1 de la ICD-9). Con independencia del hecho de que cuando se realizó el estudio previo9 todavía no existía el SMC, esta metodología en 3 fases fue básicamente idéntica a la utilizada en el mismo.
A partir de estas 3 listas de pacientes, se obtuvieron los números de las historias clínicas y se localizaron éstas. En todos los casos, 2 investigadores (EO y DH) revisaron manualmente el informe de asistencia del paciente (IAP) del SEM y la historia del SU. Cumplieron los criterios de participación los pacientes de 18 o más años de edad que habían presentado una parada cardiopulmonar de origen traumático o no traumático en el ámbito extrahospitalario. Los criterios de exclusión fueron: la testificación del cuadro de la parada cardiopulmonar por parte de profesionales del SEM; la aparición de la parada cardiopulmonar en el SU o en el hospital; la edad de los pacientes inferior a 18 años; la evidencia clínica de rigidez cadavérica, livideces o descomposición; los cuadros de parada cardiopulmonar secundarios a hipotermia o a ahogamiento, y la inexistencia o pérdida de los IAP sin que hubiera al mismo tiempo fuentes de información secundarias (notas de clasificación, registros del aviso, etc.) para complementar la información perdida. En los casos en los que el IAP no estaba incluido en la historia clínica hospitalaria, se realizó al menos un intento para conseguir una copia del servicio de traslado del SEM. Todas las historias de los SU y todos los IAP se evaluaron adicionalmente respecto a los datos clave y a la información exigida de manera obligatoria por los protocolos IDR.
Ámbito del estudio
El YNHH es un centro traumatológico de nivel I, que posee 924 camas y que tiene acreditación ACS; además, es sede de la aplicación de un programa acreditado de residentes en medicina de urgencias y de un programa de formación en SEM, también acreditado. En el SU del YNHH son atendidos 75.000 pacientes cada año, de los cuales alrededor de 25.000 llegan en ambulancia, constituyendo casi las dos terceras partes del tráfico de ambulancias en el área metropolitana de New Haven. El SMC es un SU satélite independiente atendido por los mismos médicos de urgencias y auxiliares médicos que atienden el YNHH. En el SU del SMC se atienden anualmente alrededor de 13.000 pacientes, con aproximadamente 1.200 llegadas de ambulancias. Dado su volumen menor, habitualmente los residentes no atienden el SU del SMC.
La zona cubierta por el sistema SEM está constituida por una combinación de agencias privadas, sistemas relacionados con departamentos de bomberos y agencias de servicios intermedios. El modelo predominante en esta región es el sistema de primera respuesta con aplicación de medidas de soporte vital avanzado por parte de los departamentos de bomberos, de manera que los traslados se realizan con una compañía privada de ambulancias. En varios núcleos de población también se aplica el sistema de primera respuesta con uso de medidas de soporte vital básico por parte de la policía. La supervisión médica directa la realiza un médico de urgencias en el hospital de destino, siempre que es necesario, aunque el uso generalizado de las «órdenes permanentes» hace que este tipo de supervisión sea infrecuente.
Desde el comienzo de este estudio, no se han producido modificaciones sustanciales en sistema SEM. Los médicos que realizan la supervisión médica directa (SMD) y que ejercen en el YNHH y en el SMC desconocían la realización del estudio, aunque recibieron una orientación breve respecto a los 2 protocolos IDR y fotocopias en papel de los propios protocolos en el momento en el que fueron implementados, antes del comienzo del estudio.
Parámetros de evolución
El parámetro principal de evolución fue la supervivencia hasta el alta hospitalaria. El parámetro secundario de evolución fue la supervivencia hasta la hospitalización. Todos los datos fueron registrados mediante la plantilla de Utstein.
Comité de revisión de pacientes
El estudio fue aprobado por el Comité de investigación en pacientes de la Yale University (protocolo n.º 0507000408).
RESULTADOS
Se evaluaron un total de 865 historias clínicas de pacientes con parada cardíaca, y 235 pacientes cumplieron los criterios de participación: 43 con una PCEH traumática y 192 con una PCEH no traumática. La mayor parte de los casos en los que no se cumplieron los criterios de participación correspondieron a pacientes que habían pesentado la parada cardíaca en el hospital o respecto a los cuales no fue posible localizar el IAP; no se efectuó el recuento de este tipo de razones. En el conjunto de los participantes, 131 (56%) cumplieron los criterios IDR y, a pesar de ello, fueron trasladados al SU. Todos estos pacientes fallecieron en el SU o en el hospital (131/131 = 100%; intervalo de confianza [IC] del 95%, 97,7-100). En ningún caso se documentó ninguna razón explicativa que justificara el traslado de un paciente que cumplía los criterios IDR.
Análisis de las violaciones del protocolo
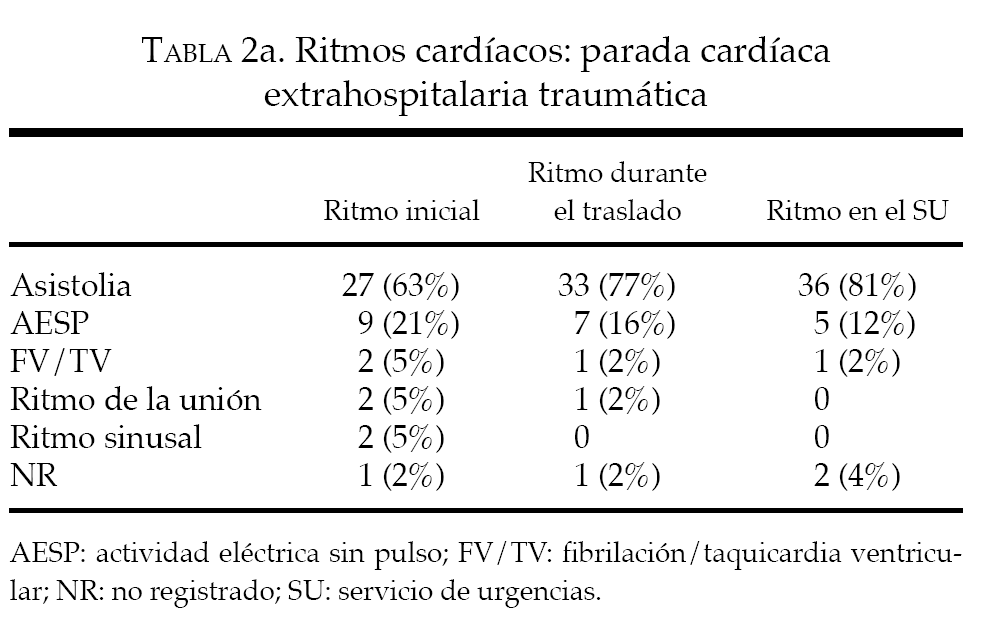
Hubo 43 casos de PCEH traumática; en 27 de ellos el ritmo inicial fue de asistolia, y los 16 restantes presentaron ritmos iniciales distintos. De los 27 pacientes con asistolia, 23 habían tenido un traumatismo contuso, por lo que cumplían los criterios IDR. Los 4 pacientes restantes habían tenido un traumatismo penetrante y —a menos que hubiera otros signos de vida en la evaluación inicial (p. ej., reflejos pupilares o movimientos espontáneos; nada de ello quedó documentado en los IAP)—, también estos pacientes cumplían los criterios IDR. La tasa de violación del protocolo en los casos de PCEH traumática fue, por tanto, de 27/43 (el 63%). Estos 27 pacientes fallecieron en el SU (27/27 = 100%; IC del 95%, 89,5-100).
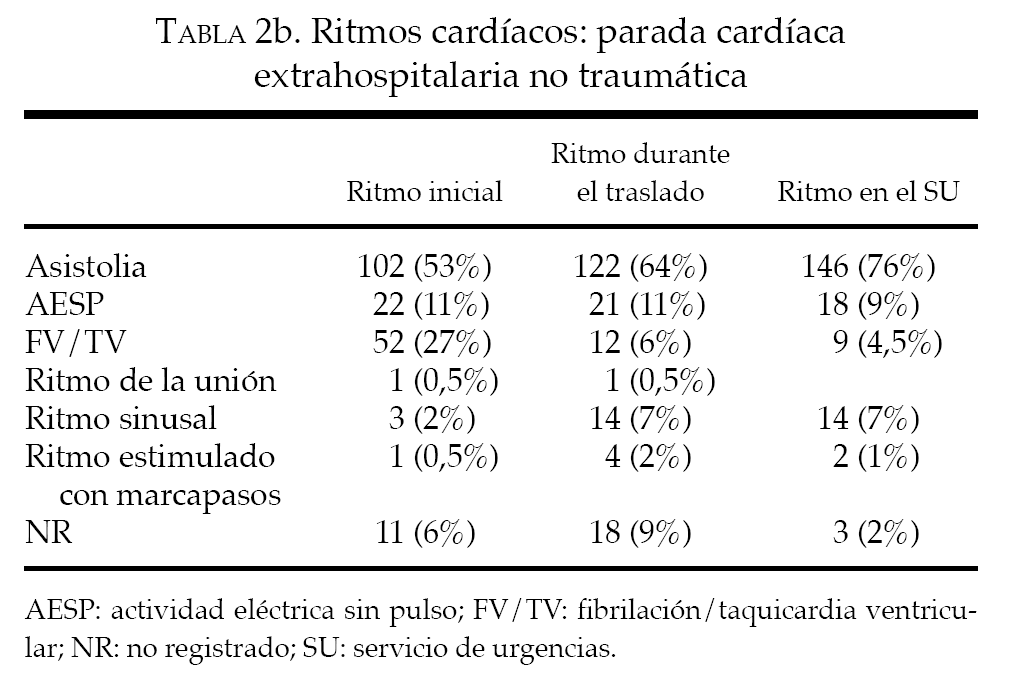
Hubo 192 casos de PCEH no traumática; 104 (54%) de estos pacientes cumplían todos los criterios para la IDR, pese a lo cual fueron trasladados y, por tanto, constituyeron violaciones del protocolo. Todos estos pacientes fallecieron en el SU o en el hospital (104/104 = 100%; IC del 95%, 97,2-100).
Características adicionales de los pacientes
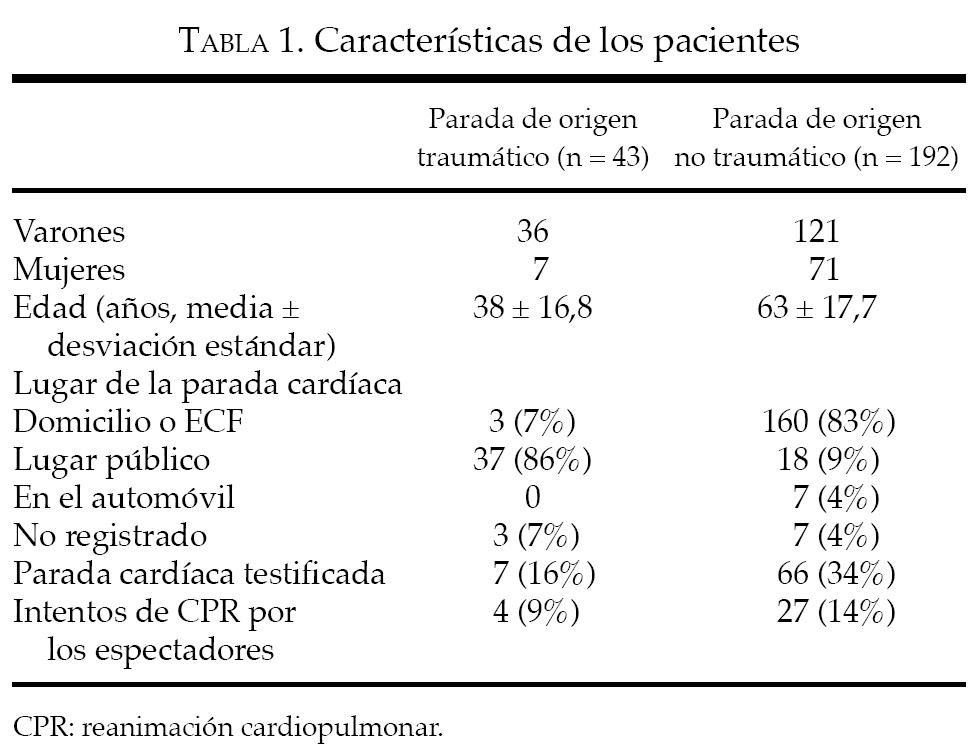
El 72% de los 43 pacientes con PCEH traumática había tenido un traumatismo contuso (13 accidentes de coche, 6 accidentes con motocicletas, 5 atropellos de peatones por vehículos de motor, 2 víctimas de ahorcamiento y 1 paciente en cada grupo de los siguientes: caída, ataque, accidente con una barca, accidente con una avioneta y atropello de un ciclista por un vehículo de motor); por otra parte, el 21% había tenido un traumatismo penetrante (en todos los casos, heridas por arma de fuego). En 3 casos, el mecanismo de la parada cardíaca no quedó registrado. Las características demográficas se recogen en la tabla 1, y la tabla 2a muestra los ruidos cardíacos en el momento de la primera evaluación, en el momento del traslado y tras la llegada al SU. Ninguno de los 43 pacientes de este grupo de parada cardíaca traumática sobrevivió hasta la hospitalización: todos fueron declarados fallecidos en el SU.
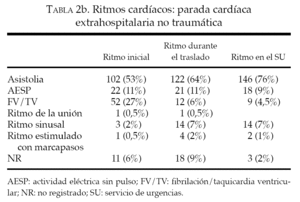
El análisis demográfico y las localizaciones de los 192 pacientes con PCEH no traumática se muestran en la tabla 1, mientras que en la tabla 2b se muestra la distribución de los ritmos cardíacos. En el grupo de los 86 pacientes que no cumplían los criterios IDR hubo 22 con RCE en el escenario del episodio, 22 con canulación i.v. sin resultados, 34 con control completo de la vía respiratoria sin resultados y 22 que presentaban un ritmo distinto de la AESP o la asistolia en el momento del traslado. (La cifra total es superior a 86 debido a que algunos de estos pacientes presentaban más de una razón para no cumplir el protocolo IDR.) En conjunto, 22 pacientes con PCEH no traumática sobrevivieron hasta la hospitalización y 17 de ellos sobrevivieron hasta el alta hospitalaria. Ninguno de los 17 pacientes que sobrevivió hasta el alta hospitalaria cumplía los criterios IDR.
DISCUSIÓN
Un objetivo planteado recientemente para la asistencia prehospitalaria ha sido el intento de seleccionar a los pacientes en los que pueden ser útiles las maniobras intensivas de reanimación tras una PCEH traumática o no traumática, así como los pacientes en los que estos intentos son inútiles. Es evidente que la decisión de interrumpir la reanimación no es sencilla y que puede estar influida por muchos factores. En reconocimiento de ello, se han efectuado intentos para estandarizar los protocolos IDR prehospitalarios, para aliviar la carga de trabajo de los profesionales de la asistencia prehospitalaria y para minimizar, al mismo tiempo, los esfuerzos continuados que son innecesarios y potencialmente peligrosos.
Además de nuestro estudio previo en el que se evaluó la IDR en pacientes con PCEH no traumática, se han publicado recientemente otros estudios relativos a la estandarización de la asistencia y a los factores de sesgo en lo relativo a la IDR. En uno de estos estudios, realizado por de Vos et al10 y publicado en 1998, se evaluaron los factores que influyen en la IDR. En él se revisaron de manera retrospectiva 36 cintas de audio correspondientes a procedimientos de reanimación hospitalaria en pacientes con parada cardíaca. Desde el inicio de las iniciativas de reanimación hasta la IDR, el intervalo mediano de tiempo transcurrido fue de 33 min, es decir, 13 min superior al intervalo de 20 min recomendado en las directrices NAEMSP. Las razones citadas para el mantenimiento de las maniobras de reanimación durante un período prolongado fueron los retrasos en la intubación, en la administración de adrenalina y en la determinación del ECG. Las extracciones de muestras de sangre para el laboratorio y los episodios temporales de RCE también prolongaron las maniobras de reanimación. La conclusión de los autores fue que, en el contexto hospitalario, la IDR está influida a menudo por otros factores. Su recomendación fue la revisión de los criterios actuales de la American Heart Association y del European Resuscitation Council para la interrupción de la reanimación. Hay que tener en cuenta que las directrices NAEMSP no fueron elaboradas para su aplicación en el contexto hospitalario, de manera que las comparaciones directas podrían no ser apropiadas; sin embargo, algunos de los factores de sesgo posiblemente son muy similares.
En un estudio realizado por Eckstein et al11 en 2005, se evaluaron la tasa de IDR prehospitalaria y la variabilidad que hay entre distintos hospitales de Los Angeles. En este estudio efectuado con diseño de observación y con 1 año de duración en pacientes adultos con PCEH no traumática participaron 13 hospitales que ofrecían supervisión médica directa a las unidades de los SEM. En conjunto, se evaluaron 1.700 pacientes con PCEH no traumática, en 151 (9%) de los cuales se había aplicado la IDR en el escenario del incidente a través de la supervisión médica directa. Los pacientes declarados fallecidos en el escenario fueron con mayor frecuencia personas de edad avanzada encontradas en un ECF y que habían presentado el episodio de parada sin testigos, o bien que habían mostrado un ritmo inicial de asistolia. Dos de los 13 hospitales presentaron una probabilidad mayor de interrumpir la reanimación (con tasas del 37 y el 14%), en comparación con el resto. Los 11 hospitales restantes mostraron una tasa de interrupción de la reanimación de aproximadamente el 5% de las ocasiones. La conclusión de los autores fue que había una variabilidad significativa en la IDR prehospitalaria entre los hospitales de Los Angeles, y su propuesta fue que es necesaria la insistencia acerca de las directrices actuales en la asistencia prehospitalaria y en la formación en supervisión médica, o bien su revisión para incrementar su congruencia con las exigencias actuales.
La posibilidad de que las directrices actuales relativas a la IDR prehospitalaria no cubran realmente las necesidades de los profesionales de la asistencia prehospitalaria y hospitalaria ha sido recogida también en un artículo publicado por Marco y Schears12 en 2003. El objetivo de este estudio fue la definición de las prácticas actuales implicadas en el inicio, la continuación y la interrupción de las maniobras de reanimación, así como el impacto de las directivas de avance (el testamento vital), en el contexto prehospitalario. Mediante un cuestionario de diseño transversal remitido por correo, fueron entrevistados 3.807 miembros de la National Association of EMTs, con preguntas relativas a la interrupción y el mantenimiento de las maniobras de reanimación en el ámbito prehospitalario, así como también relativas a las tasas de supervivencia, los protocolos locales y el cumplimiento de las directivas de avance. La tasa de respuesta entre los profesionales con una media de 9 años de experiencia fue del 41%. De ellos, el 89% señaló que interrumpiría las maniobras de reanimación si hubiera una directiva de avance con aprobación por un funcionario gubernamental. Fueron pocos los encuestados que señalaron que interrumpirían la reanimación en función de un documento no oficial (4%) o de una notificación verbal de la existencia de un documento oficial (10%). Los profesionales con más de 10 años de experiencia fueron los que presentaron una probabilidad mayor de interrumpir la reanimación en función de una confirmación verbal o en situaciones en las que consideraban que su continuación era inútil. La mayor parte de los encuestados (77%) señaló la existencia de directrices IDR locales, pero el 23% consideró que estas directrices eran inadecuadas. La conclusión de los autores fue la de que las directrices actuales no cubren las necesidades de los profesionales de la asistencia prehospitalaria y que no tienen en cuenta de manera completa las modificaciones que se han introducido recientemente en la asistencia sanitaria, tal como la reaparición de las directivas de avance.
En nuestro estudio, muchos de los pacientes fueron trasladados con un ritmo de asistolia y sin un mantenimiento avanzado de la vía respiratoria o una canulación i.v. La introducción reciente de dispositivos alternativos de la vía respiratoria y de dispositivos intraóseos para el adulto puede aliviar estas cuestiones. Sin embargo, desde un punto de vista práctico, es bastante frecuente que los profesionales de la emergencia prehospitalaria que ejercen en nuestro sistema soliciten una supervisión médica directa en los casos de pacientes que cumplen todos los demás criterios de la IDR, pero en los que no se ha podido llevar a cabo con buenos resultados la canulación i.v. o la intubación. Casi de manera invariable, el médico responsable de la SMD está de acuerdo y autoriza la IDR. Sin embargo, dado que en este estudio se obtuvieron únicamente datos correspondientes a los pacientes que habían sido trasladados, no hubo información acerca de la frecuencia real de ello.
Nuestro estudio tiene algunas otras limitaciones, la más importante de ellas es el número bastante pequeño de pacientes, especialmente de pacientes con PCEH traumática. A pesar de la revisión de 865 historias clínicas correspondientes a un período de 3,5 años, sólo cumplieron los criterios de participación en el estudio 43 pacientes con PCEH traumática y 191 con PCEH no traumática. La inexistencia de un sistema electrónico de recogida de datos en los SEM que participaron en nuestro estudio dificultó en gran medida nuestros intentos de conseguir los informes de los SEM, de manera que muchos pacientes fueron excluidos debido a la inexistencia del IAP. Además, la naturaleza retrospectiva del estudio hizo que los investigadores fueran incapaces de comentar los casos con los profesionales prehospitalarios implicados en ellos, en los casos en los que se consideró necesaria información adicional. En algunos casos, a través de las historias de los SU, fue posible inferir el ritmo cardíaco inicial, los medicamentos administrados en el escenario del episodio, etc., pero hubo numerosos casos en los que los datos se habían perdido y no pudieron ser incluidos en los análisis. Las razones subyacentes a las violaciones de los protocolos no siempre fueron evidentes en las historias clínicas. Tras la lectura de las historias clínicas hospitalarias y de los IAP existentes, no fue posible determinar las circunstancias que influyeron en el traslado de los pacientes (familiares, amigos, logística del escenario, etc.). No encontramos documentación de la existencia de escenarios inseguros o de problemas de logística en los escenarios que hubieran obligado al traslado, tal como la inexistencia de familiares, la acumulación de multitudes, los episodios en zonas públicas, las exigencias de la policía, etc.
En estudios futuros se deberían evaluar las circunstancias que dan lugar al traslado de los pacientes en situación de parada cardíaca y que cumplen los criterios IDR. Necesitamos más información para evaluar los aspectos psicosociales, logísticos, operativos y de seguridad que pueden influir en el proceso de toma de decisiones. Para ello, sería necesaria la realización de un estudio prospectivo en el que fuera posible la discusión con los miembros de las tripulaciones SEM poco después de los avisos o de los cambios de turno, de manera que estos profesionales pudieran ofrecer información acerca de lo acontecido en el escenario o de los aspectos logísticos que rodearon el episodio.
CONCLUSIONES
Los protocolos de interrupción de la reanimación no se están implementando tal como se pretende en el sistema SEM estudiado. Más de la mitad de los pacientes con parada cardíaca y con criterios para la interrupción de la reanimación fueron trasladados a pesar de ello. Estas violaciones del protocolo dan como resultado el traslado de emergencia a los SU de un número sustancial de pacientes en los que las maniobras continuadas de reanimación son inútiles, teniendo en cuenta que ninguno de los pacientes evaluados en nuestro estudio y que cumplían los criterios IDR sobrevivió hasta el alta hospitalaria.
Recibido el 6 de marzo de 2007, del Yale-New Haven Medical Center, Emergency Medicine Residency Program, New Haven, Connecticut (EO, DH), y de la Division of EMS, Section of Emergency Medicine, Yale University School of Medicine, New Haven, Connecticut (DCC). Revisiones recibidas el 5 de junio de 2007; aceptada para publicación del 8 de junio de 2007.
Presentación en forma de póster en la reunión anual de la National Association of EMS Physicians, celebrada en Naples FL, en enero de 2007.
Dirección para correspondencia y solicitud de separatas: Elizabeth O’Brien, MD, 41 Cordeiro Drive, Dover, NH 03820. Correo electrónico: <eaobrien76@comcast.net>.