INTRODUCCIÓN
La ventilación con presión positiva no invasiva (VPPNI) es una forma de soporte ventilatorio mecánico que se aplica a través de una mascarilla facial o nasal, sin uso de una sonda endotraqueal ni de otros dispositivos invasivos sobre la vía respiratoria1. Los clínicos hospitalarios utilizan a menudo la VPPNI en el tratamiento de la insuficiencia respiratoria aguda de los pacientes que muestran un nivel de consciencia normal y también reflejos en la vía respiratoria. En muchos casos, la VPPNI puede evitar la necesidad de aplicación de la intubación endotraqueal (IET), con los riesgos que conlleva. Los nuevos sistemas portátiles permiten la aplicación de la VPPNI en el contexto prehospitalario. Este documento de aportación resume los fundamentos del uso de la VPPNI en el contexto prehospitalario.
MECANISMOS DE LA VENTILACIÓN CON PRESIÓN POSITIVA NO INVASIVA
La VPPNI mejora la función pulmonar a través de diversos mecanismos1,2. Reduce el trabajo de la respiración e incrementa la distensibilidad pulmonar. Abre los alvéolos atelectásicos aumentando así la superficie para el intercambio de gases y reduciendo la discordancia ventilación-perfusión. La VPPNI incrementa la presión hidrostática desplazando así el líquido de edema hacia el sistema vascular. Además, la presión positiva aumenta la presión intratorácica reduciendo, de esta manera, el retorno venoso al corazón, la presión transmural y la poscarga. La presión positiva también puede mantener abiertas las vías respiratorias flexibles de calibre pequeño disminuyendo, por tanto, el atrapamiento de aire y facilitando la espiración. Dado que se coordina con el estímulo respiratorio espontáneo del paciente y lo potencia, en pacientes seleccionados la VPPNI puede dar lugar a resultados más favorables que la IET y que la ventilación mecánica controlada.
Hay 2 tipos de VPPNI: a) la presión positiva continua en la vía respiratoria (CPAP, continuous positive airway pressure), y b) la presión positiva con 2 niveles en la vía respiratoria (BiPAP, bilevel positive airway pressure). La presión positiva continua en la vía respiratoria aplica una presión de soporte uniforme durante la inspiración y la espiración. La presión positiva con 2 niveles en la vía respiratoria es similar a la CPAP, pero alterna niveles distintos de presión en la inspiración y en la espiración. Los sistemas de CPAP y de BiPAP aplican típicamente un soporte de presión de 4-20 cmH2O.
FUNDAMENTO PARA LA APLICACIÓN DE LA VENTILACIÓN CON PRESIÓN POSITIVA NO INVASIVA EN EL CONTEXTO PREHOSPITALARIO
La disnea aguda es una emergencia prehospitalaria frecuente que se puede deber a enfermedades de tipo médico como la insuficiencia cardíaca congestiva (edema pulmonar), el asma, la enfermedad pulmonar obstructiva crónica (EPOC) y la neumonía. La gravedad de la dificultad respiratoria va desde un nivel leve (sintomatología mínima que no requiere asistencia médica) hasta un nivel grave (apnea u obnubilación). Los pacientes con disnea de grado leve puedan responder a las medidas sencillas como la administración de oxígeno suplementario. Sin embargo, en los pacientes con disnea grave a menudo son necesarias la IET y la ventilación mecánica.
El tratamiento de un paciente con disnea moderada a intensa conlleva dificultades clínicas. Estas personas pueden requerir asistencia ventilatoria, aunque la IET puede ofrecer dificultades y acompañase de riesgos debido a la normalidad de los reflejos protectores de la vía respiratoria3. La intubación asistida por el bloqueo neuromuscular (intubación de secuencia rápida) es una opción viable, pero son pocos los profesionales de los servicios de emergencias médicas (SEM) con la formación suficiente como para aplicarla4. Muchos directores médicos también rechazan en estos pacientes la intubación facilitada únicamente mediante sedación debido a los riesgos de hipotensión y también a la relajación incompleta de la vía respiratoria3.
La VPPNI es una opción terapéutica prehospitalaria viable en el caso de los pacientes con disnea moderada a intensa y con insuficiencia respiratoria temprana. Al reducir el trabajo de la respiración, la VPPNI puede evitar la necesidad del tratamiento invasivo inmediato de la vía respiratoria. Además, también puede revertir los procesos fisiológicos subyacentes que causan la disnea.
EVIDENCIA DE APOYO RESPECTO A LA VENTILACIÓN CON PRESIÓN POSITIVA NO INVASIVA
Ventilación con presión positiva no invasiva en el contexto hospitalario
En la mayor parte de los estudios efectuados acerca de la VPPNI en el contexto hospitalario, los grupos de pacientes evaluados han tenido un tamaño pequeño o intermedio y, en ellos, generalmente, se ha observado una disminución de las tasas de intubación y de mortalidad1,5-22. Los efectos beneficiosos de la VPPNI en el contexto hospitalario han sido confirmados a través de varios metaanálisis. En una revisión sistemática con metaanálisis respecto a la aplicación de la VPPNI en pacientes con edema pulmonar agudo de origen cardiógeno, Masip et al observaron que la VPPNI se asociaba a una disminución en la necesidad de intubación (riesgo relativo [RR], 0,43; intervalo de confianza [IC] del 95%, 0,32-0,57) y de la mortalidad (RR, 0,55; IC del 95%, 0,40-0,78), en comparación con el tratamiento convencional23. En el metaanálisis efectuado por Peter et al respecto a la comparación de la CPAP y la BiPAP por un lado, y el tratamiento convencional por otro, la CPAP se asoció a una disminución de la necesidad de ventilación mecánica (RR, 0,44; IC del 95%, 0,29-0,66) y de la mortalidad (RR, 0,59; IC del 95%, 0,38-0,90)8. A pesar de que la BiPAP no se asoció a una reducción de la mortalidad (RR, 0,63; IC del 95%, 0,37-1,10), sí dio lugar a una disminución en la necesidad de ventilación mecánica (RR, 0,50; IC del 95%, 0,27-0,90).
Ventilación con presión positiva no invasiva en el contexto prehospitalario
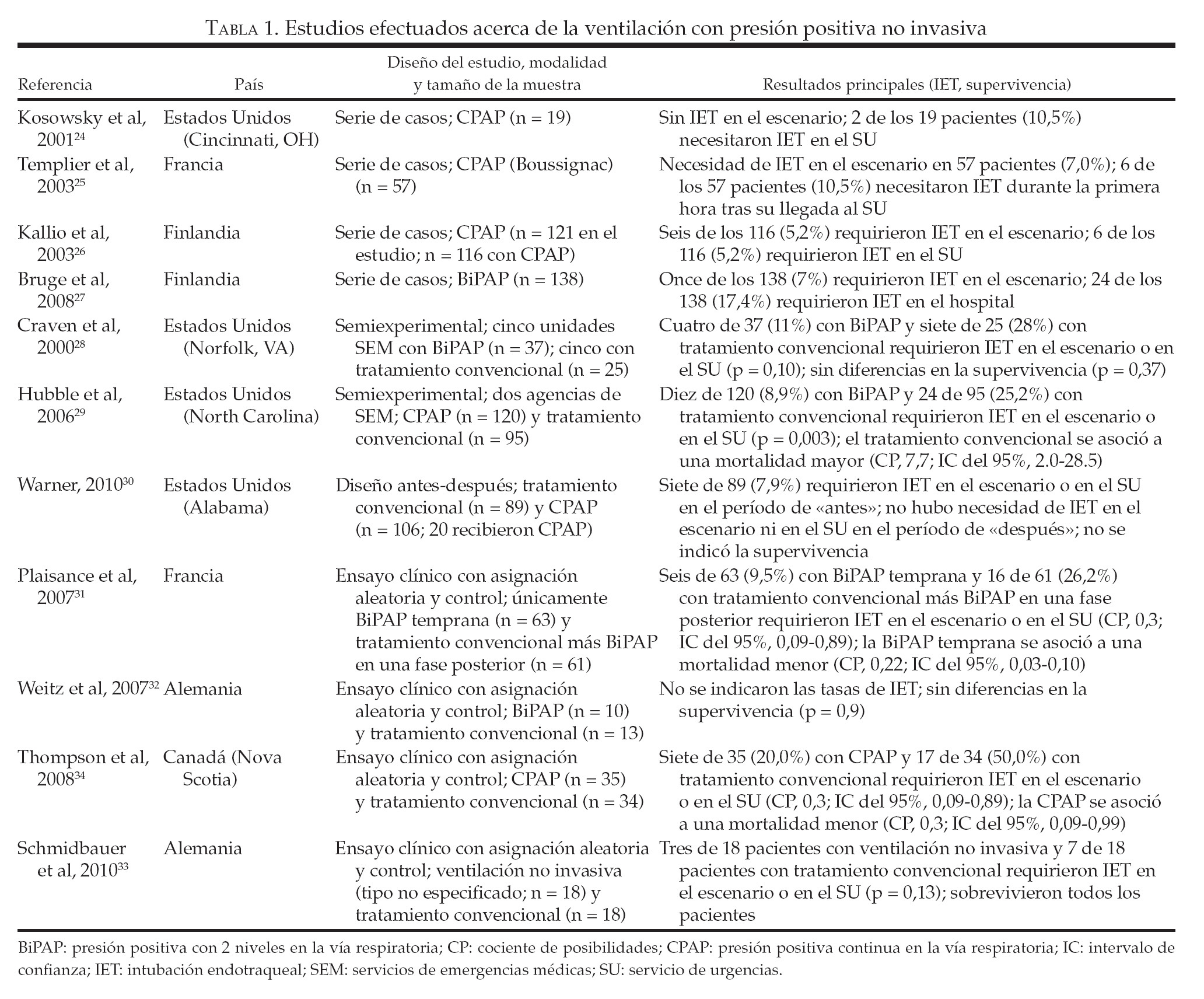
En los estudios realizados acerca de la VPPNI en el contexto prehospitalario se ha sugerido su efecto clínico beneficioso frente a la disnea aguda (tabla 1). A pesar de que muchos de estos estudios se han realizado en Europa, sus hallazgos pueden ser aplicables a los contextos SEM estadounidenses.
En las series de casos se verifica la viabilidad de la VPPNI prehospitalaria y se señalan las tasas relativamente bajas de necesidad subsiguiente de intubación en el contexto prehospitalario o en el servicio de urgencias (SU). Kosowsky et al estudiaron la aplicación de la CPAP prehospitalaria en una serie de casos constituida por 19 pacientes de Cincinnati; en 2 pacientes fue necesaria después la IET en el SU24. Templier et al evaluaron la CPAP aplicada por una agencia de SEM francesa en 57 pacientes con disnea aguda; en 4 de estos pacientes fue necesaria la intubación subsiguiente en el escenario del episodio y en otros 6 fue necesaria la intubación antes de transcurrida 1 h de su llegada al SU25. En un estudio finlandés, Kallio et al describieron la aplicación de la CPAP en 121 pacientes; en 6 fue necesaria la intubación subsiguiente en el escenario del episodio y en otros 6 fue necesaria la intubación subsiguiente en el SU26. En un estudio realizado en Francia, Bruge et al evaluaron la aplicación prehospitalaria de la BiPAP a 138 pacientes con disnea; el fracaso del tratamiento, definido como la necesidad de IET en el contexto extrahospitalario o en el contexto hospitalario, tuvo lugar en 35 pacientes27.Las comparaciones entre la VPPNI y el tratamiento convencional se han llevado a cabo en estudios con una amplia gama de diseños distintos, pero —en términos generales— se sugieren la mejora de la oxigenación y la disminución de la necesidad de la intubación prehospitalaria o en el SU. Craven et al efectuaron un estudio sin asignación aleatoria respecto a la aplicación prehospitalaria de la BiPAP en Norfolk, Virginia, comparando 5 unidades de SEM equipadas con BiPAP con 5 unidades sin estos equipos28. A pesar de que los autores observaron una mejoría en la saturación de oxígeno (SO2), las tasas de intubación, la duración de la hospitalización subsiguiente y las tasas de mortalidad fueron similares en ambos grupos.
Hubble et al llevaron a cabo un estudio de comparación sin asignación aleatoria en pacientes con edema pulmonar agudo y tratados por 2 sistemas SEM de North Carolina, uno de ellos equipado con CPAP y el otro con el equipo de tratamiento convencional29. Las probabilidades de intubación y de mortalidad fueron mayores en el grupo de tratamiento convencional en comparación con la CPAP. También hubo diferencias apreciables en la mejora de la frecuencia respiratoria, la frecuencia cardíaca y la puntuación de disnea.
Warner efectuó una evaluación con diseño antes-después respecto a la CPAP prehospitalaria en pacientes con disnea aguda atendidos por una única agencia de SEM en Alabama30. Mientras que en el período previo a la aplicación de la CPAP fue necesaria la intubación en 4 de los 89 pacientes antes de transcurridas 48 h, la intubación no fue necesaria en ningún paciente en el período posterior a la CPAP. La duración de la hospitalización global y de la hospitalización en la unidad de cuidados intensivos (UCI) también fue inferior con la CPAP.
Se han publicado varios ensayos clínicos prospectivos y realizados con control cuyos resultados apoyan el uso de la VPPNI prehospitalaria. En un ensayo clínico efectuado con control en Francia, Plaisance et al asignaron de manera aleatoria a 176 pacientes prehospitalarios al grupo de BiPAP temprana como medida terapéutica única o al grupo de tratamiento médico convencional con aplicación posterior de la BiPAP (al cabo de 15 min de tratamiento médico)31. Las tasas de intubación prehospitalaria o en el SU fueron inferiores en el grupo de aplicación temprana de la BiPAP, en comparación con el grupo de tratamiento médico más aplicación tardía de la BiPAP. Las tasas de mortalidad fueron similares en ambos grupos.
En un estudio efectuado en Alemania, Weitz et al compararon a 10 pacientes tratados mediante BiPAP prehospitalaria con 13 pacientes tratados de forma convencional; la SO2 mejoró con mayor rapidez en el grupo de BiPAP32. No se señalaron las tasas de intubación. En otro estudio efectuado también en Alemania, Schmidbauer et al describieron los buenos resultados obtenidos con la VPPNI en 36 pacientes atendidos en el contexto prehospitalario, con demostración de una mejora de la frecuencia respiratoria, del nivel de disnea y de la duración de la hospitalización en la UCI33.
En un estudio realizado con control en Nova Scotia, Canadá, Thompson et al distribuyeron aleatoriamente a 71 pacientes con insuficiencia respiratoria aguda en los grupos de CPAP prehospitalaria o de tratamiento convencional34. En comparación con el tratamiento convencional, el uso de la CPAP redujo las tasas de intubación y de mortalidad. A pesar de que los autores no observaron diferencias en la duración de la hospitalización general ni en la duración de la hospitalización en la UCI, la potencia estadística de este estudio no permitió determinar realmente estas asociaciones.
Hubble et al evaluaron la relación coste-eficacia de la CPAP prehospitalaria aplicada en pacientes con edema pulmonar agudo35. Con el uso de los datos de su publicación de 2006, estos investigadores determinaron que 4 de cada 1.000 pacientes atendidos por los SEM pueden requerir la aplicación de CPAP frente a un problema de edema pulmonar agudo, lo que daría lugar a un ahorro de 0,75 vidas. Teniendo en cuenta el coste económico de los equipos de CPAP, incluyendo el correspondiente al sistema de generación de la CPAP, a la mascarilla desechable y a las sondas utilizadas en cada paciente, a la formación de los profesionales y al uso del oxígeno, los investigadores estimaron que la relación coste-beneficio de la CPAP prehospitalaria era de 490 dólares por cada vida salvada. También indicaron que la CPAP podría reducir los costes de hospitalización en 4.075 dólares anuales por aplicación.
RECOMENDACIONES PARA LA APLICACIÓN DE LA VENTILACIÓN CON PRESIÓN POSITIVA NO INVASIVA
Disponibilidad
La ventilación con presión positiva no invasiva es adecuada para su aplicación por parte de los profesionales de nivel avanzado que ejercen en los SEM. Puede ser adecuada en los contextos SEM tanto urbanos como rurales.
Tipos de sistemas de ventilación con presión positiva no invasiva prehospitalarios
Los sistemas comercializados son dispositivos portátiles de VPPNI mediante un regulador externo de la presión convencional o mediante una válvula de flujo turbulento «virtual». Ambos diseños contienen elementos clave que pueden influir en la selección y la implementación del sistema.
Los sistemas VPPNI portátiles y fundamentados en el regulador generan una presión continua a partir del flujo de oxígeno, con control directo de la presión inspiratoria y espiratoria. Los sistemas VPPNI basados en regulador permiten las variaciones en la fracción de oxígeno inhalada, lo que reduce el consumo de oxígeno. Para una presión de 10 cmH2O y con oxígeno al 100% inspirado (tasa de flujo de 15 l/min) una bombona de oxígeno de tamaño D tiene una duración de 20 a 30 min36. Si el oxígeno inhalado tiene una concentración del 65%, la bombona de oxígeno de tamaño D puede durar aproximadamente 35 min. Los sistemas basados en regulador son, a menudo, compatibles con la capnometría teleespiratoria y con los nebulizadores de medicación aplicados simultáneamente.
Una desventaja de los sistemas basados en regulador es su tamaño; los reguladores portátiles de VPPNI pesan aproximadamente 1,4 kg. Los sistemas basados en regulador también son caros; el regulador tiene un coste que oscila entre 1.000 y 1.500 dólares, y cada circuito desechable cuesta entre 25 y 50 dólares. Los sistemas VPPNI portátiles pueden no ser compatibles con las válvulas de los sistemas de oxígeno de pared existentes en los hospitales. En la transición de la asistencia al SU, los profesionales de los SEM pueden tener que utilizar bombonas portátiles de oxígeno para mantener la VPPNI hasta que se consigue un equipo VPPNI hospitalario.
El sistema de CPAP Boussignac utiliza una aproximación diferente a la VPPNI, con aceleración del flujo de oxígeno a través de una serie de canales con objeto de generar turbulencia37. La turbulencia actúa como una válvula virtual generando una presión positiva en la vía respiratoria. Este sistema tiene un peso ligero y es desechable (uso único), al tiempo que utiliza una fuente de oxígeno convencional y un regulador de flujo. Cada circuito desechable tiene un coste aproximado de 70 dólares. A la llegada al SU, los profesionales del SEM pueden conectar este sistema al oxígeno «de pared» del hospital, lo que minimiza el retraso en la trasferencia asistencial. Una desventaja del sistema Boussignac es que su límite máximo de presión positiva es de 10 cmH2O con un flujo de oxígeno de 25 l/min. En consecuencia, este sistema requiere grandes cantidades de oxígeno. Para una presión CPAP de 5,0 cmH2O, la bombona de oxígeno de tamaño D dura aproximadamente 23 min. Para la generación de una presión CPAP de 10 cmH2O, la bombona de oxígeno de tamaño D dura 14 mins37.
Hay varios modelos de respirador para la aplicación de la BiPAP y de la CPAP. A pesar de que el proceso depende de la marca y el modelo individuales, siempre conlleva la aplicación del respirador en modo de soporte de presión con establecimiento de un valor de soporte de presión inspiratoria deseado y con establecimiento de un valor deseado para la presión teleespiratoria positiva.
Indicaciones y contraindicaciones
La indicación general de la VPPNI es la disnea acompañada de insuficiencia respiratoria temprana en pacientes con normalidad de los reflejos protectores de la vía respiratoria y con un nivel de consciencia normal. La mayor parte de los estudios realizados acerca de la VPPNI se han llevado a cabo en pacientes con edema pulmonar agudo6-9,11,13-26,29,31,32,35,38-41. Sin embargo, la VPPNI también puede tener utilidad en otros procesos patológicos reversibles como la EPOC o los episodios de exacerbación del asma33,42,43. La aplicación de la VPPNI en la insuficiencia respiratoria asociada a neumonía se ha evaluado en el contexto hospitalario, pero no está clara su función en el contexto prehospitalario44-49. Algunos clínicos defienden el uso de la VPPNI para incrementar la oxigenación antes de la IET en el contexto hospitalario, pero no se han realizado estudios para evaluar esta estrategia en el contexto prehospitalario50.
Los pacientes con dificultad respiratoria grave pueden no tolerar la VPPNI. La VPPNI también puede ser inadecuada en los pacientes con ausencia de reflejo nauseoso o con disminución del nivel de consciencia. Estos pacientes pueden no ser capaces de colaborar con la VPPNI y pueden presentar un aumento en los riesgos de vómitos y aspiración cuando se realiza el apoyo ventilatorio. Los profesionales de los servicios de emergencias médicas pueden considerar la IET en estos pacientes.
La utilidad de la VPPNI en el contexto de los traumatismos importantes no ha quedado aclarada y requiere una evaluación formal. El control invasivo de la vía respiratoria en los pacientes con un traumatismo importante es difícil y la VPPNI podría aportar un soporte ventilatorio transitorio en dichos pacientes51-55. Sin embargo, las posibles desventajas de la VPPNI en el contexto del traumatismo son los riesgos de neumocefalia, de enfisema subcutáneo y de meningitis bacteriana en los pacientes con fracturas mediofaciales, de neumotórax en los pacientes con traumatismo torácico y de aumento de la presión intratorácica con hipotensión56-58.
Aplicación clínica de la ventilación con presión positiva no invasiva en el contexto prehospitalario
La técnica de aplicación de la VPPNI puede variar según el sistema utilizado. La aplicación de la mascarilla facial debe garantizar un sellado hermético. Puede ser necesaria la eliminación del pelo de la cara para conseguir que el sellado sea hermético. El sellado adecuado de la mascarilla puede ser imposible en los pacientes edéntulos y en las personas con malformaciones o alteraciones faciales.
Los sistemas de presión positiva continua en la vía respiratoria poseen un único modo de presión, tanto para la inspiración como para la espiración. Un ajuste inicial típico es el de 5-20 cmH2O, con necesidad de realización de ajustes de la presión cada pocos minutos en respuesta a a las características subjetivas del paciente y a los datos objetivos del trabajo de la respiración, la frecuencia respiratoria y la SO2. El rango típico del ajuste de la presión es de 5-20 cmH2O. La presión positiva con 2 niveles en la vía respiratoria es similar a la CPAP, pero alterna una presión inspiratoria elevada con una presión espiratoria más baja. Los ajustes iniciales típicos son una presión inspiratoria de 10 cmH2O y una presión espiratoria de 5 cmH2O, con necesidad de ajustes subsiguientes en función de la respuesta del paciente.
Los clínicos hospitalarios administran a menudo medicamentos de rescate durante el tratamiento con BiPAP. En los casos adecuados y en los que es posible, los profesionales de los SEM pueden complementar la VPPNI con tratamientos medicamentosos simultáneos especificados en los protocolos locales; por ejemplo, administración de furosemida y nitroglicerina, y aplicación de un nebulizador de salbutamol.
Si un paciente no puede tolerar la VPPNI o no responde a este tratamiento, los profesionales del SEM deben aplicar una mascarilla sin retorno con oxígeno al 100%, o bien deben realizar la IET.
Monitorización de la respuesta frente a la ventilación con presión positiva no invasiva
Actualmente, no hay directrices validadas para determinar la intensidad del tratamiento mediante VPPNI en respuesta a los signos y síntomas específicos. Los profesionales de los servicios de emergencias médicas pueden utilizar parámetros fisiológicos (signos vitales) y parámetros objetivos para monitorizar la respuesta clínica frente a la VPPNI. Entre los posibles parámetros para vigilar la respuesta frente a la VPPNI están:
Frecuencia respiratoria. La disminución de la frecuencia respiratoria (y del esfuerzo de la respiración) puede indicar una respuesta clínica frente a la VPPNI.
Frecuencia cardíaca. La mejora de la ventilación y la perfusión a consecuencia de la VPPNI puede disminuir la frecuencia cardíaca. No obstante, la frecuencia cardíaca también puede aumentar en respuesta al incremento de la presión intratorácica y a la disminución del retorno venoso.
Presión sistólica. El aumento de la presión intratorácica a consecuencia de la VPPNI puede reducir el retorno venoso al corazón, con disminución de la presión arterial. La aparición de hipotensión (presión sistólica < 100 mmHg) o de hipoperfusión (cianosis, disminución del relleno capilar) puede indicar la necesidad de reducir el soporte correspondiente a la VPPNI.
Saturación de oxígeno. La SO2 puede mejorar con la aplicación de la VPPNI.
Capnografía teleespiratoria. Algunos clínicos utilizan la monitorización del dióxido de carbono teleespiratorio (ETCO2, end-tidal carbon dioxide) para calibrar la respuesta frente a la VPPNI59. Tras la aplicación inicial de la VPPNI el ETCO2 puede aumentar debido a la mejoría del desequilibrio ventilación-perfusión. La disminución del ETCO2 puede reflejar la mejoría respiratoria a consecuencia de la VPPNI.
Disnea subjetiva. Las puntuaciones subjetivas de disnea, tal como la de Borg o la de la escala analógica visual, pueden tener utilidad para calibrar la respuesta frente a la VPPNI60. En una evaluación hospitalaria de la CPAP en pacientes con edema pulmonar, Plaisance et al describieron el uso de una puntuación clínica de disnea que incorporaba las valoraciones subjetivas de la disnea por parte del paciente, la intensidad de la auscultación, la cianosis y el uso de los músculos accesorios de la respiración31. Estos parámetros no han sido validados cuantitativa ni logísticamente en el contexto prehospitalario.
Los profesionales de los SEM deben mantenerse vigilantes respecto a la posible aparición de efectos adversos asociados a la VPPNI, tal como neumotórax, distensión gástrica, vómitos, intensificación de la dificultad respiratoria e intolerancia por parte del paciente. Estos problemas pueden indicar la necesidad de estrategias alternativas para el control de la disnea.
Coordinación de la asistencia mediante ventilación con presión positiva no invasiva con el servicio de urgencias que recibe al paciente
Posiblemente, un paciente en el que se inicia la VPPNI prehospitalaria va a ser necesaria la continuación del tratamiento tras su llegada al SU. Los clínicos deben notificar de antemano esta circunstancia al SU que va a recibir al paciente con objeto de facilitar la preparación temprana de la VPPNI en el SU. Tal como se ha señalado previamente, los sistemas de VPPNI prehospitalarios pueden no ser compatibles con los sistemas de aporte de oxígeno existentes en los SU. Los profesionales de los SEM tienen que seguir aplicando la VPPNI mediante bombonas de oxígeno portátiles hasta que el sistema de VPPNI del SU está listo para su aplicación.
FORMACIÓN PARA LA APLICACIÓN DE LA VENTILACIÓN CON PRESIÓN POSITIVA NO INVASIVA
La aplicación de la VPPNI requiere la formación adecuada en lo relativo a la técnica y a las necesidades del paciente. Los elementos formativos clave son:
Fisiopatología de la disnea aguda.
Fisiología de los sistemas de VPPNI.
Descripción de la mecánica de la CPAP y de la BiPAP, fundamentalmente en lo que se refiere a los sistemas a disposición de las agencias de SEM individuales.
Indicaciones y contraindicaciones de la VPPNI.
Inicio y ajuste del tratamiento con VPPNI.
Valoración del tratamiento farmacológico concurrente.
Control de los efectos adversos.
Transición asistencial en el hospital que recibe al paciente.
Estrategias asistenciales alternativas.
GARANTÍA Y MEJORA DE LA CALIDAD
Las agencias de servicios de emergencias médicas deben obtener los datos clínicos necesarios para verificar la seguridad y la aplicación adecuada de la VPPNI. Los datos básicos pueden incluir la edad del paciente, los antecedentes médicos personales (p. ej., insuficiencia renal, insuficiencia cardíaca congestiva, asma, EPOC), las indicaciones, los signos vitales, la SO2 y el nivel de dificultad respiratoria. Los profesionales de los SEM deben determinar y documentar con frecuencia los signos vitales y la dificultad respiratoria con objeto de calibrar la respuesta clínica del paciente frente a la VPPNI. También tienen que documentar los efectos adversos como los vómitos, la hipotensión y la parada cardíaca. Los profesionales del SEM deben notificar si en el paciente fue necesaria finalmente la intubación prehospitalaria o en el SU.
Es difícil establecer la relación entre la VPPNI prehospitalaria, por un lado, y la mortalidad o la duración de la hospitalización, por otro, en series pequeñas en las que no se realizan ajustes respecto al riesgo. Estos datos pueden tener una utilidad menor en lo que se refiere a la garantía de la calidad.
LÍNEAS FUTURAS DE DESARROLLO
Algunos sistemas proponen el uso de la VPPNI por parte de los profesionales de soporte vital básico (SVB). En la actualidad, no se han publicado estudios formales acerca de la aplicación de la VPPNI por parte de profesionales SVB. Esta área requiere estudios adicionales.
Al tiempo que las evaluaciones efectuadas en el contexto hospitalario sugieren la posible utilidad de la VPPNI en los niños con dificultad respiratoria, son pocos los estudios de carácter formal efectuados en este grupo de población61-63.
CONCLUSIÓN
La ventilación con presión positiva no invasiva es una opción terapéutica prehospitalaria viable frente a la disnea aguda. Las agencias de SEM deben seleccionar sistemas de VPPNI y desarrollar protocolos asistenciales frente a la disnea adecuados a la población de pacientes a la que atienden, a sus capacidades clínicas y a los recursos de los SU a los que trasladan a sus pacientes.
Recibido el 21 de diciembre de 2010, del Department of Emergency Medicine (JCD), Cullman Regional Medical Center, Cullman, Alabama; and the Department of EmergencyMedicine (REW), University of Alabama at Birmingham, Birmingham, Alabama.
La declaración de posicionamiento Noninvasive Positive Pressure Ventilation, a la que se refiere este documento de aportación, aparece publicada en este mismo ejemplar, en la página 418.
Los autores declaran la inexistencia de conflictos de interés.
Dirección para correspondencia y solicitud de separatas: Henry E. Wang, MD, MS, Department of Emergency Medicine, University of Alabama at Birmingham, 619 19th Street South, OHB 251, Birmingham, AL 35249.
Correo electrónico: hwang@uabmc.edu
doi: 10.3109/10903127.2011.569851