Las anomalías congénitas müllerianas son las que afectan al desarrollo y la morfología de las trompas de Falopio, del útero y/o de la vagina, con o sin anomalías asociadas de ovario, del tracto urinario, esqueléticas o de otros órganos.
El desarrollo normal del tracto reproductivo femenino implica una serie de procesos complejos caracterizados por la diferenciación, la migración, la fusión y la posterior canalización del sistema mülleriano. Las anomalías müllerianas se caracterizan por un fallo en el desarrollo, la fusión o la canalización de los conductos de Müller y abarcan desde la agenesia de útero y/o trompas, a un leve defecto caracterizado por una leve indentación del fondo uterino.
Por lo tanto, no son anomalías adquiridas sino que se tratan de defectos cuyo origen está en un desarrollo anómalo de los conductos de Müller durante la vida intrauterina del feto hembra, aunque hay que señalar que muchas de las anomalías müllerianas podrían originarse como defectos mesonéfricos (wolffianos)1.
No incluyen anomalías o defectos de la determinación sexual, como alteraciones cromosómicas, o de la diferenciación sexual, como los pseudohermafroditismos1.
La mayoría de estas anomalías afectan al útero, por lo que el presente protocolo se centrará en las anomalías congénitas del útero.
EpidemiologíaLa prevalencia real de las anomalías o malformaciones congénitas del útero no se ha precisado con exactitud. La amplia variación en los métodos diagnósticos empleados en los diferentes estudios publicados, así como los criterios usados para definir las poblaciones estudiadas y las propias anomalías uterinas, hacen difícil poder obtener datos con exactitud.
Un reciente estudio metaanalítico ha estimado una prevalencia global del 5,5% (IC95%: 3,5-8,5) en población femenina no seleccionada2. Esta prevalencia no es estadísticamente diferente de la de mujeres con esterilidad (8,0%; IC95%: 5,3-12). Sin embargo, la prevalencia de estas anomalías en mujeres con historia de abortos de repetición (13,3%; IC95%: 8,9-20.0) y de mujeres con historia de abortos de repetición e infertilidad (24,5%; IC95%: 18,3-32,8) es significativamente mayor.
Estos datos proceden de la revisión de estudios que emplearon métodos considerados como óptimos para el diagnóstico de las anomalías müllerianas uterinas, como la ecografía tridimensional transvaginal, la resonancia magnética, la sonohisterografía y la laparoscopia o laparotomía realizada junto a la histeroscopia o histerosalpingografía, con lo que se reduce el sesgo del infra o sobrediagnóstico.
Los autores reportaron también la prevalencia según el tipo de anomalía, que queda reflejada en la tabla 1.
Prevalencia de las anomalías congénitas de útero
| Útero arcuato | Útero septo/subsepto | Útero bicorne | Útero unicorne | Útero didelfo | |
| Población general | 3,9% (2,1-7,1) | 2,3% (1,8-2,9) | 0,4% (0,2-0,6) | 0,1% (0,1-0,3%) | 0,3% (0,1-0,6) |
| Esterilidad | 1,8% (0,8-4,1) | 3,0% (1,3-6,7) | 1,1% (0,6-2,0) | 0,5% (0,3-0,8)* | 0,3% (0,2-0,5) |
| Aborto de repetición | 2,9% (0,9-9,6) | 5,3% (1,7-16,8)* | 2,1% (1,4-3,0)* | 0,5% (0,3-1,1)* | 0,6% (0,3-1,4) |
| Infertilidad + abortos de repetición | 6,6% (2,8-15,7) | 15,4 (12,5-19,0)* | 4,7% (2,9-7,6)* | 3,1% (2,0-4,7)* | 2,1 (1,4-5,2)* |
Entre paréntesis, intervalo confianza del 95%.
En mujeres sometidas a técnicas de reproducción asistida se ha observado una alta prevalencia de útero arcuato (12%), y menor de útero septo (0,5%), subsepto (0,4%), unicorne (0,4%) o bicorne (0,1%)3.
ClasificaciónUn diagnóstico preciso permite no solo seleccionar los casos con indicación quirúrgica, en ocasiones compleja, frente a aquellos en los que está contraindicada, sino también establecer un pronóstico reproductivo lo más certero posible ante una hipotética gestación (aspecto controvertido en la literatura en algunos subtipos).
La clasificación perfecta no existe, probablemente por la gran complejidad de algunas formas menos frecuentes. Además, la terminología clásica en latín ha generado confusión en algunas publicaciones, y es habitual encontrar que los términos doble, bicorne y didelfo se confunden. En numerosas ocasiones nos encontramos con formas intermedias difíciles de asignar estrictamente a un subtipo concreto.
La clasificación más ampliamente empleada desde su publicación a finales de los años ochenta ha sido la de la Sociedad Americana de Fertilidad (AFS) (actualmente Sociedad Americana de Medicina Reproductiva). Es fácil de manejar y recordar y se centra en las anomalías müllerianas y su relación con la fertilidad, pero no contempla la valoración de las malformaciones que afectan a otras partes del aparato genital, por lo que no permite clasificar de forma precisa algunas de las situaciones diagnósticas que en ocasiones se plantean4.
La clasificación ideal ha de tener muy en cuenta la embriología y la etiopatogenia de aquellos defectos más complejos que permita entender la presentación clínica y plantear el manejo más correcto. Algunos autores1 han realizado clasificaciones que permiten una valoración más global, bajo el término de malformaciones del tracto genital femenino, en las que se incluyen no solo las uterinas (müllerianas o paramesonéfricas), sino también de las trompas de Falopio, vagina, vulva, asociadas o no con anomalías de los ovarios, renales o incluso de otros órganos, pero excluyendo las anomalías de la diferenciación sexual (hermafroditismos o anomalías provocadas por alteraciones en la esteroidogénesis).
Antes de iniciar la descripción de las clasificaciones más relevantes y útiles es fundamental entender la embriología (fig. 1).
Los términos embriológicos son complejos, pero de forma sencilla podemos explicar que la adecuada formación del tracto genital en la mujer se produce por el desarrollo correcto y fusión de los conductos de Müller o paramesonéfricos y la reabsorción posterior del tabique que los separa; en estos procesos los conductos mesonéfricos o de Wolff actúan como inductores y elementos guía. Estos últimos son responsables también de la formación del sistema urinario, y de ahí la posible asociación entre anomalías renales y uterinas1.
El útero, incluyendo el cérvix, se forma a partir de los conductos de Müller.
La vagina tiene un origen embriológico dual, con su tercio superior, incluyendo los fornix, procedente de los tubérculos de Müller, y sus dos tercios inferiores procedentes del seno urogenital. La luz de la vagina permanece separada de la del seno urogenital por el himen, que desarrolla una pequeña apertura durante la vida prenatal. Por tanto, es lógico entender que las anomalías que afectan a la vagina en su tercio superior y al útero por ausencia o lesión de alguno de los conductos mesonéfricos o de Wolff, se asociarán con agenesia renal ipsilateral. Algunos vestigios de estas estructuras embrionarias permanecen en el tracto genital femenino, y los más caudales pueden provocar la aparición en el tercio superior de la vagina de un quiste de Gartner. El desarrollo del tracto genital femenino también puede verse afectado por lo que se conoce como persistencia del seno urogenital, con apertura de la vagina en su porción más caudal a nivel del seno. Clínicamente la presentación es la de una fístula vesicovaginal, que por tanto se localizará en los dos tercios inferiores de la vagina.
Otro elemento embriológico que se menciona como relevante en el desarrollo del útero es el gubernáculo femenino. La disfunción a dicho nivel es causa de algunas malformaciones1.
Resumen de la terminología embriológica- •
Conductos paramesonéfricos o de Müller: útero (incluyendo cérvix) y tercio superior de la vagina.
- •
Tubérculos de Müller: tercio superior de la vagina.
- •
Conductos mesonéfricos o de Wolff: inductores de la formación del útero y del tercio superior de la vagina.
- •
Seno urogenital: origen embriológico de los dos tercios inferiores de la vagina.
La clasificación de la AFS4 es sencilla, fácil de entender y de recordar, pero tiene limitaciones importantes (fig. 2). Desarrollada con la idea de centrarse en las anomalías del útero y su pronóstico reproductivo, los aspectos más negativos son que no tiene tanto en cuenta la embriología como otras clasificaciones, ni contempla combinaciones de malformaciones, ni formas intermedias.
Con todas sus limitaciones, es la que recomendamos tener más presente, aunque en ocasiones para clasificar bien una malformación haya que conocer y entender muchos de los aspectos que mencionamos más abajo y que sí contemplan otros autores.
No es infrecuente encontrar un útero con un pequeño septo que además presenta una curvatura en su contorno externo, por lo que se podría considerar bicorne. En estas situaciones, relativamente comunes, algunos autores recomiendan el empleo de la fórmula propuesta por Troiano y Mc Carthy, en la que se traza una línea que pasa por ambos cuernos y, si esta corta el fundus o este se encuentra a una distancia ≤5mm, se considera bicorne, siendo septo si la distancia es mayor a 5mm (fig. 3)5.
Otras clasificaciones más completas son las que permiten la inclusión de múltiples combinaciones de anomalías y se desarrollaron con una idea puramente anatómica descriptiva. La más sencilla es la llamada VCUAM (Vagina, Cérvix, Útero, Anejos y Malformaciones asociadas); fue ideada por Oppelt et al.6 en 2005, y en ella se puede incluir casi cualquier forma de presentación de forma muy gráfica (fig. 4).
Los úteros septos, bicornes y didelfos son los que con mayor frecuencia se acompañan de alteraciones en cérvix y vagina, por lo que siempre que sea posible deben explorarse y describirse de forma muy meticulosa.
El grupo de Acién1 propone una clasificación en 6grupos, muy completa y detallada, que incluye malformaciones genitourinarias y que se basa en un exhaustivo conocimiento de la embriología y de la presentación clínica. El grupo3 es el de las malformaciones uterinas más comunes que aparecen en la clasificación de la AFS. Su mayor inconveniente es la complejidad al abarcar todas las posibles formas de presentación, muchas de ellas extremadamente raras, pero sin lugar a dudas es la mejor y más actualizada.
- 1
Agenesia o hipoplasia genitourinaria unilateral (útero unicorne con agenesia renal contralateral) por agenesia o hipoplasia de una cresta urogenital completa.
- 2
Duplicidad uterina (bicorne o didelfo) con una hemivagina ciega (o atresia cervicovaginal unilateral) y agenesia renal isolateral. Incluye los síndromes de Herlyn-Werner y Wunderlich.
- 3
Malformaciones uterinas o uterovaginales aisladas comunes.
- 4
Masas uterinas accesorias y cavitadas con útero normal y otras posibles anomalías del gubernaculum.
- 5
Anomalías del seno urogenital.
- 6
Anomalías combinadas.
Por último, adaptándose a la realidad más actual de valoración con ultrasonidos 3D, Ghi et al.7 proponen una clasificación fácil, ya que solo se refiere a las malformaciones del útero, pero muy práctica, basada en la morfología ecográfica del fondo de la cavidad y del contorno externo (tabla 2).
Clasificación de las anomalías müllerianas en relación con la valoración ecográfica 3D
| Útero | Normal | Arcuato | Subsepto/septo | Bicorne | Unicorne con/sin cuerno rudimentario |
| Contorno del fundus de cavidad | Recto o convexo | Concavidad o escotadura con ángulo central >90° | Septo incompleto con ángulo central <90°/septo que divide completamente la cavidad | Dos cuernos bien formados | Cavidad única cóncava, bien formada, con única porción intersticial de trompa de Falopio |
| Contorno externo | Convexo o con escotadura <10mm | Convexo o con escotadura <10mm | Convexo o con escotadura <10mm | Escotadura en fondo >10mm que separa los 2cuernos |
Adaptada de Ghi et al.7.
El diagnóstico es fundamentalmente ecográfico 3D transvaginal (3DTV), siempre que sea posible tras una completa exploración ginecológica. La realización de otros estudios de imagen, fundamentalmente resonancia magnética (RM), se reservará para los casos muy complejos o de difícil valoración.
Los grupos de mayor experiencia mundial presentan una concordancia muy alta entre la valoración 3DTV y la RM, con especificidad de casi el 100% y sensibilidad del 90% para ambas técnicas7-11.
Estudios más invasivos, como la histerosonografía o la histeroscopia, combinada o no con laparoscopia, no deben realizarse con finalidad diagnóstica, ya que esta debería ser posible con las técnicas antes mencionadas.
EcografíaEl diagnóstico correcto de las malformaciones que afectan al útero se basa en la obtención de un corte coronal que permita valorar la morfología de la cavidad y su relación con el contorno externo.
La ecografía 3D transvaginal permite esa valoración combinada mediante una metodología relativamente sencilla y que está bien estandarizada. Siempre que sea posible se hará en fase secretora. La frecuencia de la sonda será de 9mHz. El plano de inicio ocupando la imagen el 75% de la pantalla, excepto en los úteros con gran separación entre sus cuernos, será el medio sagital que empleamos de rutina para la medición del grosor endometrial, con un ángulo de barrido amplio, de 120° y calidad alta, solicitando a la paciente que se mantenga en apnea durante la adquisición del volumen.
En algunas ocasiones no será posible la valoración de todo el útero en un solo volumen y habrá de hacerse por separado para el cérvix.
Excepcionalmente en pacientes vírgenes y con muy buena transmisión de los ultrasonidos, el volumen puede obtenerse transabdominal. El modo de renderización recomendado es una mezcla de superficie y gradiente de luz, aunque otros autores emplean una combinación diferente de superficie y modo máximo. La transparencia ha de ser baja (<50%)7-11.
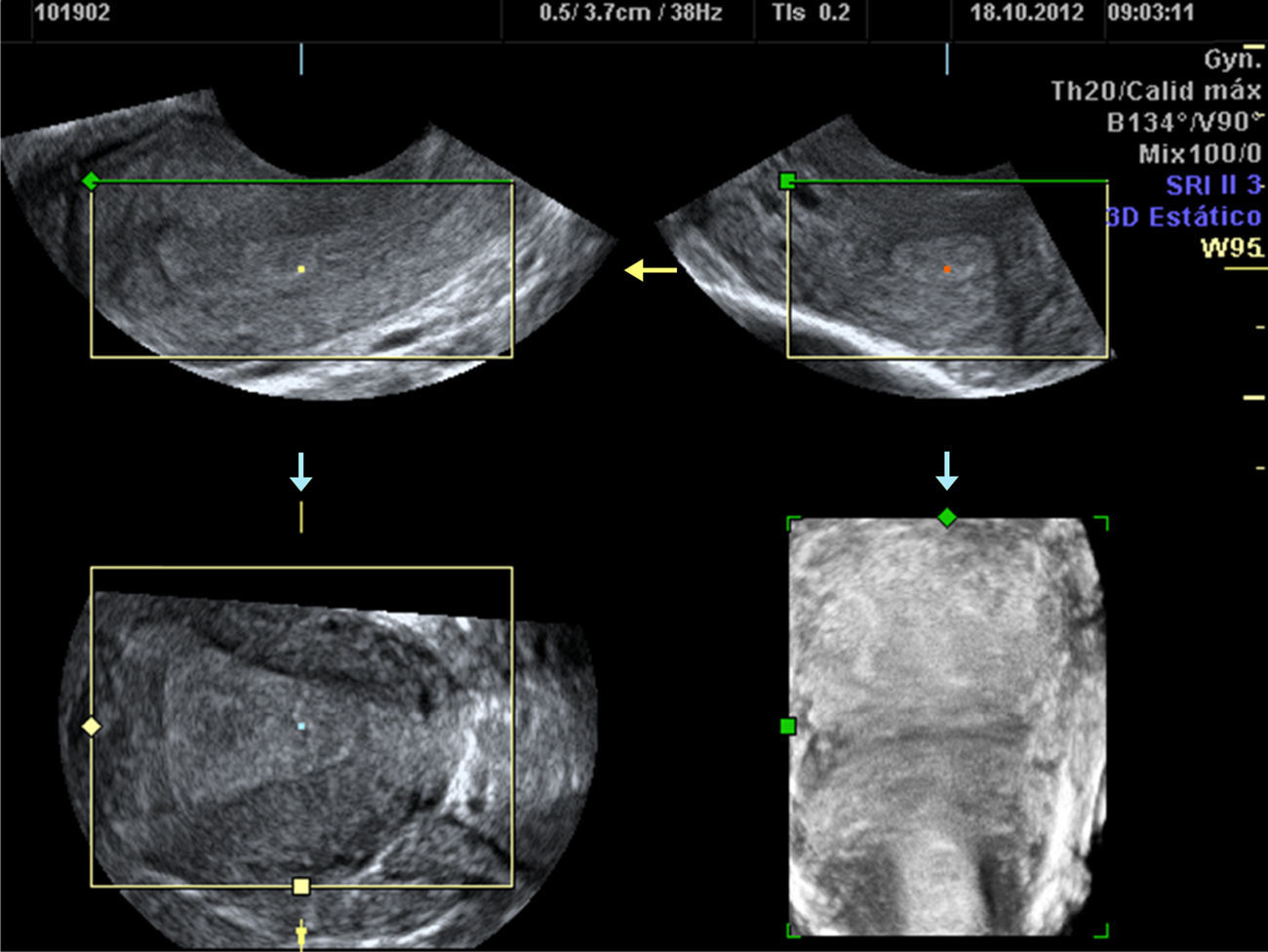
Una vez hemos obtenido el volumen, tendremos 3ventanas con los diferentes planos ortogonales; en la ventanaA el plano inicial o de adquisición, habitualmente el medio sagital, en laB el plano axial y en la C el plano coronal (fig. 5).
El paso siguiente para obtener la imagen 3D adecuada para el diagnóstico será reducir y ajustar la ventana de renderización en el plano inicial (A) y curvar la línea adaptándola a la morfología de la cavidad uterina realizando la reconstrucción 3D de delante atrás centrando en los otros planos ortogonales (B y C) el punto guía para confirmar que nos encontramos en la línea media de la cavidad (fig. 6).
Ajuste de la ventana de renderización que permite fácil y rápidamente obtener la imagen 3D para realizar la valoración de la cavidad y el contorno uterino en un plano coronal. Útero normal: cavidad triangular recta y contorno convexo. La valoración se ha realizado en fase secretora.
En los casos en los que por la gran separación entre los cuernos uterinos no sea posible realizar la captura en el plano medio sagital, esta se hará desde un axial ajustando después la ventana de renderización desde el planoA para obtener la imagen renderizada coronal que permite establecer el diagnóstico al valorar la relación fondo-cavidad (figs. 7–12).
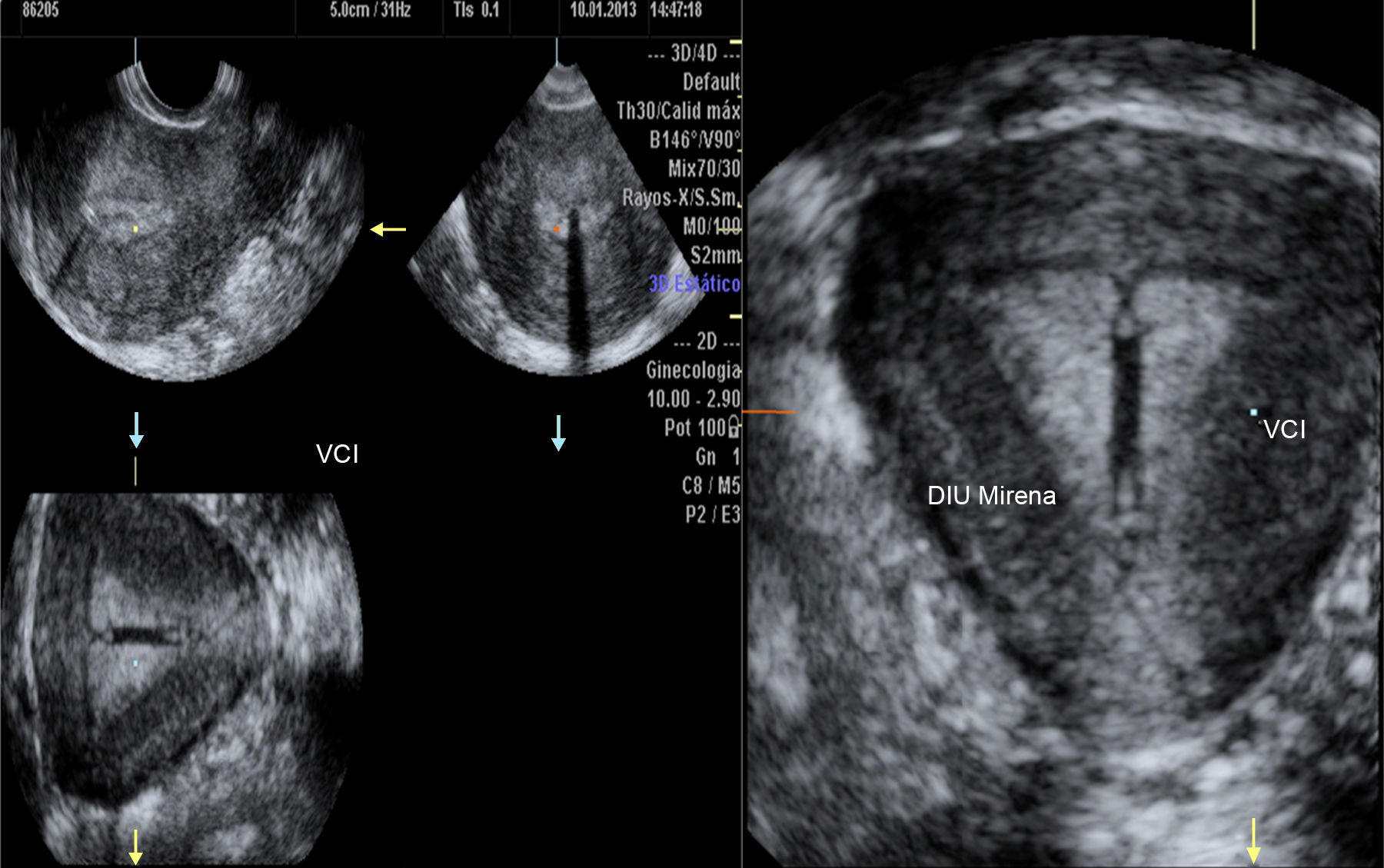
Volumen 3D con Volume Contrast Imaging (VCI), herramienta que mejora la resolución y facilita la valoración de la relación cavidad/contorno uterino, en una paciente portadora de un DIU Mirena. Plano inicial de adquisición medio sagital. Útero normal, cavidad triangular recta y contorno uterino convexo.
Útero septo con adquisición del volumen desde un plano axial. Pese a que en esta ocasión no había gran separación entre los cuernos, mejoró la valoración de la relación cavidad/contorno externo. Exploración realizada en fase secretora y sin buena imagen del cuello, por lo que sería recomendable realizar el estudio en 2tiempos e incluso en fase periovulatoria, ya que el moco cervical mejora la valoración de la extensión del tabique y su distancia al orificio cervical externo.
En ocasiones no será posible obtener un volumen de buena calidad, principalmente por mala transmisión de los ultrasonidos por interposición adipocitaria, útero miomatoso, úteros en retroversión etc., y pese a obtenerlo por vía transvaginal y en fase secretora no podremos realizar una valoración precisa de la morfología uterina. En esas situaciones la RM pélvica tiene un papel relevante.
Resonancia magnéticaLa RM debe realizarse únicamente en úteros de muy difícil valoración por las condiciones de la paciente (mala transmisión, pacientes con himen intacto…) o en aquellos casos en que la valoración 3D por un experto no sea concluyente, y más aún si se planea un tratamiento quirúrgico. Se emplean secuencias de alta resolución T2-weighted turbo spin. El tiempo de adquisición suele ser de menos de 5min11. La gran ventaja frente a los ultrasonidos es la calidad de la imagen, siempre buena; el gran inconveniente, su elevado coste, y también que no siempre las imágenes son evaluadas por un radiólogo experto en estas anomalías.
Relevancia clínicaLa relevancia clínica de estas anomalías estriba en la repercusión que puedan tener sobre la capacidad reproductiva de la mujer, pudiendo causar esterilidad, abortos de repetición, parto pretérmino o presentación fetal anómala. Sin embargo, no todas las anomalías uterinas tienen el mismo impacto en el pronóstico reproductivo de la mujer.
Un metaanálisis recientemente publicado ha valorado la repercusión de las anomalías uterinas en el pronóstico reproductivo12.
EsterilidadLa tasa de gestación clínica es similar en mujeres normales y útero arcuato o mujeres con útero unicorne, bicorne o didelfo. Por lo tanto, la presencia de estas anomalías no parece ser causa de esterilidad. Sin embargo, la tasa de gestación es inferior en mujeres con úteros septo o subseptos (tabla 3).
Resultados reproductivos (riesgo relativo) según el tipo de anomalías uterinas
| Anomalía | Tasa de concepción | Aborto de primer trimestre | Aborto de segundo trimestre | Parto pretérmino | Presentación fetal anómala |
| Útero arcuato | 1,03 (0,94-1,12) | 1,35 (0,8-2,26) | 2,39 (1,33-4,27)* | 1,53 (0,7-3,34) | 2,53 (1,54-4,18)*** |
| Útero subsepto/septo | 0,86 (0,77-0,96)* | 2,89 (2,02-4,14)*** | 2,22 (0,74-6,65) | 2,14 (1,48-3,11)*** | 2,14 (1,48-3,11)*** |
| Útero unicorne | 0,74 (0,39-1,41) | 2,15 (1,03-4,47)* | 2,22 (0,53-9,19) | 3,47 (1,94-6,22)*** | 2,74 (1,30-5,77)** |
| Útero bicorne | 0,86 (0,61-1,21) | 3,40 (1,18-9,76)* | 2,32 (1,05-5,15)* | 2,55 (1,57-4,17)*** | 5,38 (3,15-9,19)*** |
| Útero didelfo | 0,90 (0,79-1,04) | 1,10 (0,21-5,66) | 1,39 (0,44-4,41) | 3,58 (2,00-6,40)*** | 3,70 (2,04-6,70)*** |
Entre paréntesis, intervalo confianza del 95%.
En negrita se representan los resultados estadísticamente significativos.
La tasa de aborto del primer trimestre en mujeres con útero arcuato, unicorne, bicorne o didelfo es similar a la de las mujeres normales (tabla 3).
Por el contrario, las mujeres con útero septo o subsepto tienen un riesgo mayor de sufrir un aborto de primer trimestre.
Aborto de segundo trimestre (14-22 semanas)El aborto del segundo trimestre es más frecuente en mujeres con útero arcuato, útero septo/subsepto o útero bicorne (tabla 3).
Parto pretérminoEl parto pretérmino no es más frecuente en mujeres con útero arcuato, pero sí en mujeres con útero subsepto, septo, unicorne, bicorne y didelfo (tabla 3).
Presentación fetal anómala en el partoEn general, todas las anomalías uterinas se asocian a una mayor probabilidad de presentación fetal anómala en el parto (tabla 3).
TratamientoA la vista de los resultados reproductivos, las mujeres con útero septo o subsepto son las que presentan peor pronóstico y las mujeres con útero arcuato las que mejor pronóstico tienen.
Diversos estudios observacionales han reportado una mejora de los resultados reproductivos tras el tratamiento quirúrgico de las anomalías congénitas de útero. Sin embargo, no existe ningún estudio aleatorizado que realmente valore el impacto del tratamiento quirúrgico.
Útero arcuatoNo hay estudios que demuestren que el tratamiento quirúrgico del útero arcuato reporte beneficio a los resultados reproductivos13,14.
Útero subsepto y septoDiversos estudios no aleatorizados han observado que el tratamiento quirúrgico mejora los resultados reproductivos13,14. Así pues, la resección del tabique uterino, preferiblemente por vía histeroscópica, se aconseja en mujeres con dicho diagnóstico y una historia obstétrica de abortos y/o partos pretérmino, así como de esterilidad.
La resección del tabique uterino de manera profiláctica también se recomienda, ya que puede minimizar el riesgo de aborto y/o parto pretérmino13,14.
Útero unicorneLa cirugía reconstructiva del útero unicorne no parece que ofrezca beneficio alguno. Sin embargo, se aconseja el cerclaje profiláctico. También se aconseja la exéresis del cuerno rudimentario si existe y es funcional para prevenir la implantación de una eventual gestación en dicho cuerno13,14.
Útero bicorneLa metroplastia vía laparoscópica o laparotómica en el útero bicorne debe reservarse para casos con mala historia obstétrica, y no se recomienda su práctica profiláctica13,14.
Aunque algunos estudios han observado que el cerclaje profiláctico reduce la tasa de partos pretérmino, en general se aconseja una conducta expectante y usar cerclaje en caso de historia previa de parto pretérmino o aborto de segundo trimestre13,14.
Útero didelfoComo en el caso de útero bicorne, se recomienda reservar la cirugía reconstructiva (metroplastia) para casos de abortos de repetición o parto pretérmino13,14.
Los protocolos asistenciales de la Sociedad Española de Ginecología y Obstetricia pretenden contribuir al buen quehacer profesional de todos los ginecólogos, especialmente los más alejados de los grandes hospitales y clínicas universitarias. Presentan métodos y técnicas de atención clínica aceptadas y utilizadas por especialistas en cada tema. Estos protocolos no deben interpretarse de forma rígida ni excluyente, sino que deben servir de guía para la atención individualizada a las pacientes. No agotan todas las posibilidades ni pretenden sustituir a los protocolos ya existentes en departamentos y servicios hospitalarios.
A Isabel Díaz Díaz por los dibujos y esquemas anatómicos.