INTRODUCCIÓN
El cáncer inflamatorio (IBC)1 es el más grave y menos común de los cánceres epiteliales de mama. Representa entre el 1 y el 5% de la casuística. La edad media de presentación es de 45-54 años (menor que en el no inflamatorio). Su progresión es rápida y la afectación axilar y las metástasis son frecuentes cuando la paciente consulta por primera vez. Clínicamente, se caracteriza por cambios inflamatorios en la piel. Se aprecia una masa palpable en un 62% de los casos2. En el resto se identifica una infiltración difusa del parénquima mamario, lo que puede dificultar el diagnóstico diferencial con las mastitis. Desde el punto de vista anatomopatológico, se observa una extensa invasión linfática por émbolos tumorales de los vasos de la dermis superficial en el 15-80% de los IBC. Por este motivo, la mayoría de autores propone que el diagnóstico debe ser clínico y considera la comprobación histológica como un refuerzo2-4. Aunque puede tratarse de cualquier tipo histológico, el más frecuente es el carcinoma ductal infiltrante2, de alto grado, con receptores hormonales negativos.
El tratamiento del IBC ha evolucionado mucho en las 2 últimas décadas. Aunque no hay un tratamiento estandarizado, hoy se propone la siguiente secuencia: quimioterapia (QT) neoadyuvante, mastectomía, radioterapia (RT) con/sin tratamiento sistémico adicional (QT y/u hormonoterapia). La QT neoadyuvante es el pilar fundamental del tratamiento, puesto que se considera al IBC como una enfermedad sistémica desde el inicio. Las antraciclinas y los taxanos son los citostáticos más efectivos. La respuesta a la QT neoadyuvante parece ser el factor pronóstico más importante.
La mayoría de los factores pronóstico usados en los cánceres de mama no inflamatorios (NIBC) no son útiles5-7. Hay pocos trabajos sobre el IBC y los resultados son variables y poco comparables por la escasa prevalencia de esta enfermedad y la heterogeneidad de las muestras. Se ha intentado analizar en el conjunto de los IBC de nuestro hospital el significado de los factores propuestos como pronóstico en otros trabajos, como la duración de la enfermedad previa a diagnóstico, la existencia de tumor palpable, el tamaño tumoral, la afectación axilar clínica al diagnóstico, el número de ganglios axilares afectados, la presencia de receptores hormonales y la sobreexpresión de ERBB2.
SUJETOS Y MÉTODOS
Este análisis retrospectivo incluye 40 pacientes diagnosticadas de IBC en el Servicio de Ginecología del Hospital 12 de Octubre de Madrid, desde el 1 de enero de 1991 hasta el 31 de diciembre de 2004. La mayoría procedía de los centros de especialidades del área hospitalaria. Las pacientes con metástasis a distancia al diagnóstico (M1) no se incluyeron en el estudio. Todas las pacientes seleccionadas estaban, por tanto, en un estadio IIIb. Sólo uno de los casos revisados presentaba afectación de los ganglios supraclaviculares al inicio. En 2003 se volvió a considerar la afectación supraclavicular como N3 en lugar de M1. El American Joint Committee on Cancer (AJCC) establece que el pronóstico de la afectación supraclavicular es mejor que el de las metástasis hematógenas a distancia. En cuanto al diagnóstico, era obligatoria la confirmación de la sospecha clínica con toma de biopsia (punción con aguja gruesa y/o cuña de piel). Nueve de las pacientes habían sido tratadas como un cuadro de mastitis (antiinflamatorios y antibióticos), con mejoría parcial o nula. En cuanto al número de ganglios axilares afectados, sólo se tuvieron en cuenta las linfadenectomías con un mínimo de 10 ganglios conseguidos.
Tras recoger las historias clínicas, los resultados fueron introducidos en la base de datos y analizados con el programa estadístico SPSS.12.0. Es importante decir aquí que no todas las historias estaban completas y que algunos datos no se han podido recoger en todos los casos. El análisis estadístico se ha realizado con los datos disponibles. Los porcentajes que se muestran en las tablas junto al número absoluto de pacientes están siempre calculados respecto al total de casos, es decir, 40 pacientes.
La comparación de las variables cuantitativas se realizó mediante la prueba de la t para muestras independientes, y la de variables cualitativas mediante la χ2 o la prueba exacta de Fisher cuando el número de casos así lo requirió. Se tomó como nivel de significación estadística un valor de p < 0,05.
Para la bibliografía, se realizó una búsqueda en Medline introduciendo como palabras clave «inflammatory breast carcinoma».
RESULTADOS
Las características clinicopatológicas de los casos del estudio aparecen en la tabla 1.
Se administró QT neoadyuvante a 31 pacientes: 12 (30%) antraciclinas sin taxanos (FEC = 5-fluoruracilo, epirrubicina, ciclofosfamida), 11 (27,5%) antraciclinas y taxanos (A+T), 8 (20%) otro régimen sin antraciclinas ni taxanos. La respuesta clínica (cR) fue como sigue: RC = completa (desaparición) 7 (18%); RP = parcial (disminución > 30%) 18 (45%); EE = enfermedad estable (no RP ni EP) 3 (7%); EP = en progresión (aumento del 20% o nueva lesión) 4 (10%). Y la respuesta patológica (pR) según criterios RECIST: RC = completa (desaparición) 4 (10%); RP = parcial (disminución > 30%) 22 (55%); EE = enfermedad estable (no RP ni EP) 2 (5%); EP = en progresión (aumento del 20% o nueva lesión) 4 (10%).
Constatamos 15 casos de recaída, que fue local (en lecho tumoral) en 6 (15%). Además de éstas, 3 mujeres acudieron con sospecha de recaída sobre la cicatriz de mastectomía, que resultó ser un granuloma de cuerpo extraño, a distancia en 9 (23%), 2 en la mama contralateral. No se obtuvieron datos (pérdidas, fallecimientos) en 10 (25%).
Clasificamos a las pacientes en 2 grupos según el tiempo de duración de la clínica previa al tratamiento. El límite se estableció en 3 meses según lo indicado en el trabajo de Kushwaha8. No se observaron diferencias entre ambos grupos al analizar la incidencia de recaída local o a distancia ni la respuesta a QT neoadyuvante (considerando en conjunto las respuestas parciales y completas, por un lado, y las progresiones y enfermedades estables, por otro).
Un factor propuesto como indicador de buen pronóstico es la existencia de tumor palpable. Con este criterio, se separaron los casos en función de la variable «aumento de consistencia localizado (palpable)/difuso» y se analizaron la presencia de afectación axilar al diagnóstico, la incidencia de recaída y la respuesta a la QT neoadyuvante. No se encontraron diferencias significativas. Dentro de los casos con tumor palpable se hizo una división según el tamaño tumoral, poniendo el límite en 4 cm5. No hubo diferencias significativas entre los tumores ≤ 4 cm y los mayores de este tamaño al analizar de nuevo las mismas variables del apartado anterior.
Las pacientes con afectación axilar a la exploración mostraron una mayor incidencia de recaídas estadísticamente significativa (tabla 2). Establecimos una comparación según el número de ganglios axilares invadidos tras la administración de QT neoadyuvante, y obtuvimos 2 grupos: 0-4 ganglios y más de 4 ganglios6. La incidencia de recaídas era significativamene mayor en el grupo con más ganglios afectados (fig. 1).
Figura 1. Frecuencia y porcentaje de recaídas según el número de ganglios axilares afectados tras la quimioterapia neoadyuvante (p = 0,039).
Se analizó la incidencia de recaídas según la presencia de receptores hormonales y la positividad de ERBB2 (sea cual fuera el grado de positividad). No se encontraron diferencias en ninguno de los 2 apartados, si bien los datos mostraban un mayor número de recaídas en los casos de ERBB2 positivo y receptores hormonales negativos (tabla 3). La respuesta AP y clínica a QT neoadyuvante no difería según la presencia de ERBB2, pero era significativamente mejor si los receptores hormonales eran positivos (tabla 4).
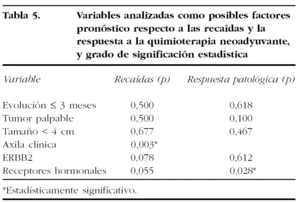
En la tabla 5 se resumen las variables analizadas como posibles factores pronóstico respecto a las recaídas y la respuesta a QT neoadyuvante, y se detalla el grado de significación estadística para cada una.
DISCUSIÓN
De los 1.410 cánceres de mama diagnosticados en nuestro servicio en el período de estudio, 40 fueron de tipo inflamatorio. El IBC es una enfermedad con baja prevalencia y alta mortalidad. Se dispone de poca literatura médica sobre el tema y la mayor parte de la información se obtiene de estudios retrospectivos con escaso número de pacientes y muy heterogéneos. Al inicio de este trabajo se planteaban determinados objetivos. La consecución de éstos se ha visto dificultada por la falta de datos, la pérdida de casos, la muestra reducida y la variedad de tratamientos empleados, de forma similar a lo señalado en la literatura médica.
La edad es el factor de riesgo individual más importante de cáncer de mama: aumenta el riesgo según envejece la mujer9. La edad de presentación del IBC es menor que la del NIBC. En este trabajo la mediana de edad era de 54 años. La edad media encontrada en la literatura médica está en torno a 45-54 años (menor que en el NIBC)10.
En este estudio no se ha puesto límite al tiempo de evolución de la sintomatología previa al diagnóstico y se han incluido casos de larga evolución. Los datos muestran una mediana de 2 meses (rango, 0,2-40). En un intento de eliminar la posible confusión introducida por tan amplio intervalo, se separaron los casos según el tiempo de evolución. Se puso el punto de corte en 3 meses, que es el tiempo de evolución del verdadero IBC propuesto en la literatura médica frente a los 9 meses del NIBC8,11. No se encontraron diferencias en el pronóstico ni en la respuesta a la QT neoadyuvante. La positividad de receptores hormonales y de ERBB2 y la QT neoadyuvante administrada eran similares en ambos grupos.
Se palpaba un tumor (aumento de consistencia localizado) en el 52,5% de las mujeres, cifra que llega al 62% en la literatura médica. La existencia de tumor palpable fue propuesta por Galmarini10 como factor de buen pronóstico respecto a la respuesta a QT. El cáncer que infiltra difusamente ofrece mayor barrera a los agentes quimioterápicos por ser más difícil su distribución. En el presente trabajo no se han encontrado diferencias significativas en la respuesta a la QT, la incidencia de recaída ni en el intervalo libre de enfermedad entre los casos con un tumor palpable y los casos con un tumor difuso. Galmarini, en su serie de 26 casos de IBC con confirmación histológica, encuentra un tumor palpable en el 65%, y propone que la respuesta a la QT está más relacionada con la existencia de un tumor palpable que con el tamaño del tumor. Se separaron los casos de tumor palpable en función del tamaño y se analizaron las mismas variables. Los resultados fueron similares en los tumores con tamaño máximo de 4 cm y los de tamaño superior. Algunos autores consideran que superar los 4 cm de tamaño determina una peor supervivencia5.
El 62% (n = 25) presentaba afectación axilar al diagnóstico (el 46-100% en otras series), con adenopatías axilares móviles (N1) en 11 y fijas (N2) en 14. Ruiz Simón11 encuentra afectación axilar clínica en el 60-85% y Brooks12 en el 64%. La axila clínicamente positiva al diagnóstico se asociaba de forma significativa a una mayor incidencia de recaídas locales y a distancia.
Los receptores hormonales eran positivos en el 50% (n = 20). Delarue obtiene una cifra de IBC con receptores negativos del 48% y Ruiz Simón11 del 70%. Hay una relación entre la existencia de receptores y la tasa de proliferación: los IBC con receptores estrogénicos negativos tienen una tasa de proliferación 2 veces mayor que los NIBC. Además, los tumores con receptores de progesterona positivos y baja tasa de proliferación tienen una supervivencia mayor (31 meses) que los receptores de progesterona negativos y alta tasa de proliferación (18 meses). Estos resultados sugieren que la falta de receptores hormonales y la existencia de altas tasas de proliferación implican un peor pronóstico. Presentaban positividad para ERBB2 el 37,5% (n = 15); ésta era débil en 2, media en 5 y fuerte en 8. Cristofanilli obtiene una prevalencia de sobreexpresión de ERBB2 del 38% y considera que es una frecuencia similar a la encontrada en el NIBC13,14. La expresión de receptores hormonales se ha considerado como un factor predictivo de respuesta al tratamiento en el cáncer de mama, si bien estudios recientes ponen en duda su papel pronóstico en el IBC2,4,6. Nuestros datos muestran una clara mejor respuesta a la QT neoadyuvante (estadísticamente significativa) y una menor tendencia a recaer (rondando la significación) en caso de receptores hormonales positivos. Aunque hay controversias, recientemente se ha expuesto que la sobreexpresión de ERBB2 es un factor predictor de respuesta a la QT (supone una peor respuesta a las antraciclinas)15. En el presente estudio no se demuestra una peor respuesta a la QT neoadyuvante en las pacientes con sobreexpresión de ERBB2. Este receptor transmembrana es la diana terapéutica de anticuerpos monoclonales (trastuzumab). De las historias revisadas, 2 mujeres recibieron este tratamiento como parte de la QT neoadyuvante. Una presentó recaída a distancia y la otra permanecía sana en la última visita. Okawa et al16 muestran resultados preliminares positivos en los tumores resistentes a antraciclinas y docetaxel con una combinación de trastuzumab y paclitaxel.
La variable usada en este trabajo para obtener resultados en casi todos los casos ha sido la presencia de recaídas, por tener datos más completos de ella que del intervalo libre de enfermedad. Muchas pacientes se pierden para el seguimiento, fallecen, completan su seguimiento en otro centro o en otro servicio y no es fácil determinar el tiempo que han estado libres de enfermedad. De nuestras 40 pacientes recayeron 15, 6 (15%) por recidiva local y 9 (23%) a distancia. En otros trabajos se muestran cifras del 11-39% para la recaída locorregional y más del 50% para las metástasis durante el primer año. Galmarini10 muestra un porcentaje de recaídas del 93% para las metástasis a distancia y del 7% para las locales. Liauw5, en su trabajo sobre 61 casos de IBC, obtiene unas cifras a 5 años del 78% de casos libres de enfermedad locorregional y del 45% libres de metástasis. Además, encuentra que la mayoría de recaídas ocurren en los 2 primeros años. Nuestros datos confirman la metástasis a distancia como la primera causa de recaída y la recurrencia en la pared torácica como la más frecuente de las locorregionales.
Es necesario desarrollar modelos in vivo para determinar el papel de los genes candidatos supuestamente implicados en la evolución del IBC y realizar estudios encaminados a determinar la pauta de tratamiento, la secuencia de administración y las dosis y los fármacos más adecuados. Los intentos para mejorar la supervivencia de estas pacientes pasan por aumentar la dosis de QT adyuvante y mejorar la QT neoadyuvante con la inclusión de taxanos.
Correspondencia:
Dra. R. Carpintero Franco.
Hospital 12 de Octubre. Servicio de Ginecología y Obstetricia.
Av. de Córdoba, s/n. 28041 Madrid. España.
Correo electrónico: rutistar@hotmail.com
Fecha de recepción: 29/11/06.
Aceptado para su publicación: 25/12/06.