INTRODUCCIÓN
La colitis ulcerosa es una enfermedad inflamatoria crónica que afecta a la mucosa del colon. La incidencia para la colitis se ha calculado de 3-15 casos/10.000 habitantes, con una prevalencia de 50-80/100.000 habitantes1.
Aproximadamente un tercio de mujeres presentará una exacerbación durante el embarazo, más frecuentemente en el primer trimestre, lo que significa una tasa similar a la observada en mujeres no embarazadas durante el mismo período2.
La infección por citomegalovirus es muy frecuente en nuestro entorno, aunque sólo es grave en los pacientes inmunodeprimidos (trasplantados, infectados por el virus de la inmunodeficiencia humana [VIH], embarazadas...) y en los neonatos, que la adquieren durante el período fetal y que desarrollan la enfermedad citomegálica3.
CASO CLÍNICO
Mujer de 36 años, gestante de 11,6 semanas. Como antecedente personal de interés presenta una colitis ulcerosa de 18 meses de evolución, en tratamiento con 5-ASA (mesalazina) por vía oral cada 8 h, controlada por el servicio de digestivo del hospital de referencia.
Acude al servicio de urgencias de nuestro hospital con una clínica compatible con un brote de colitis de 15 días de evolución que ha empeorado en las últimas 24 h. Refiere más de 10 deposiciones en el día sin productos patológicos, con náuseas, sin vómitos, con fiebre de 39 °C y pérdida de 4 kg de peso desde el comienzo del embarazo.
A la exploración física presenta un buen estado general, se encuentra consciente y orientada en tiempo y espacio. Se aprecian discretos signos de deshidratación. En el resto de la exploración no se encuentran hallazgos patológicos.
En la analítica de urgencias destaca una hemoglobina de 7,9 g/dl y hematócrito de 24,5 %, con 12.400 leucocitos (85% neutrófilos). En la bioquímica se observa sodio de 127 mEq/l y potasio de 2,87 mEq/ml; el resto de los valores de bioquímica están dentro de la normalidad.
Con el juicio diagnóstico de brote de colitis ulcerosa se ingresa a la paciente en la sala de hospitalización obstétrica para observación y tratamiento médico. Se mantiene en dieta absoluta, con sueroterapia basada en cloruro sódico en solución isotónica al 0,9% por vía intravenosa (i.v.) a razón de 1.000 ml/24 h, junto con suero glucosalino al 5% i.v. a razón de 1.500 ml/24 h. Se asocia a cloruro potásico a razón de 15 mEq i.v. cada 8 h. El tratamiento médico consiste inicialmente en metoclopramida i.v. en ampollas de 10 mg/2 ml cada 8 h y una ampolla de 50 mg de ranitidina i.v. cada 8 h. Además, se administran 500 mg de mesalazina por vía rectal cada 8 h.
La ecografía obstétrica informa de una gestación activa de 12 semanas. Se solicitan hemocultivos, urocultivo y coprocultivo.
A las 48 h del ingreso no tiene fiebre pero presenta varias diarreas sanguinolentas. Se realiza un nuevo hemograma, con hemoglobina de 6,5 g/dl. Se decide efectuar una transfusión de 3 concentrados de hematíes, previo consentimiento de la paciente.
A los 5 días del ingreso aparece un dolor brusco en la fosa ilíaca derecha que posteriormente se irradia a todo el hemiabdomen inferior, continuando con diarreas sanguinolentas, aunque la paciente permanece afebril. A la exploración presenta abdomen distendido y timpanizado, doloroso a la palpación de forma difusa, con defensa e irritación peritoneal.
Se realiza laparotomía media de urgencia, observándose líquido libre peritoneal turbio con colon distendido, con un punto en el ángulo hepático próximo a perforarse y afectación del resto del colon por colitis ulcerosa. Se trata de un megacolon tóxico. Se realiza colectomía total e ileostomía según técnica de Brook.
Dos semanas después se realiza enterorrafia. Se produce neumotórax derecho posquirúrgico y se coloca drenaje pleural derecho. Todos los cultivos realizados son negativos. La paciente es dada de alta tras una mejoría progresiva, manteniendo el control ambulatorio de su gestación y de su enfermedad digestiva.
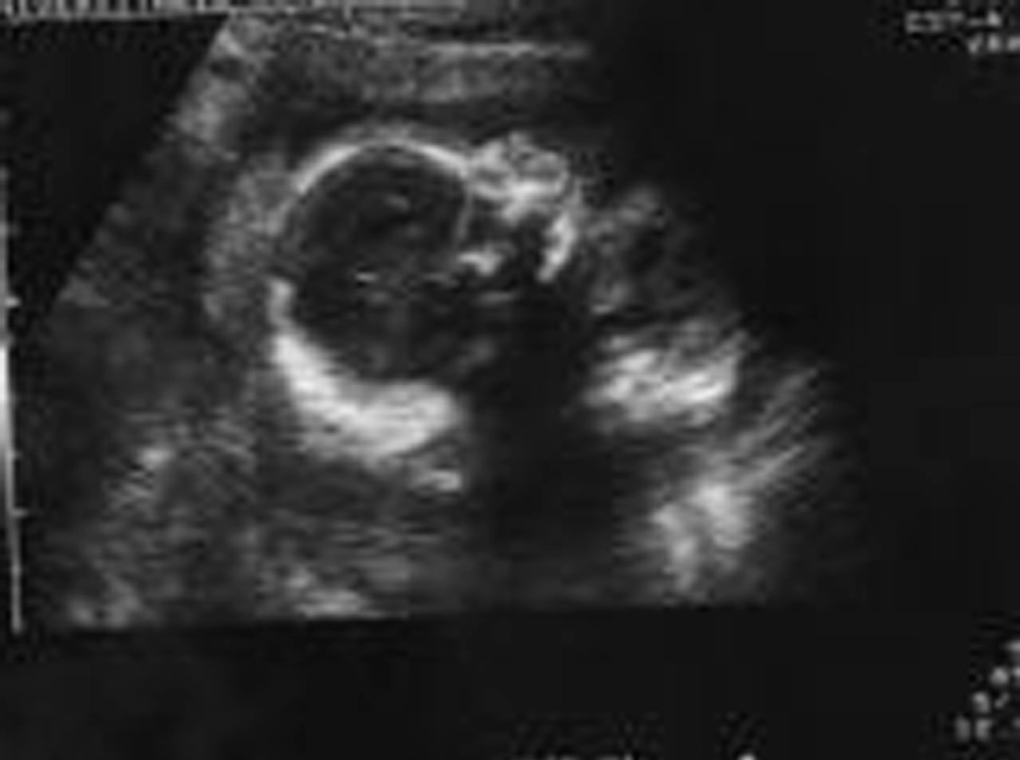
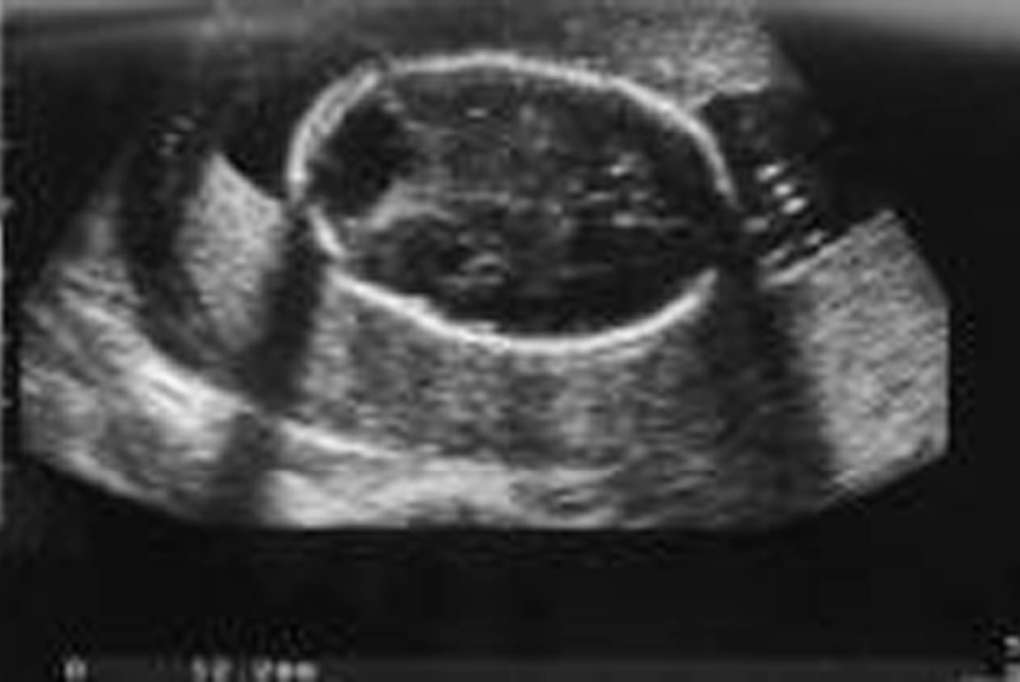
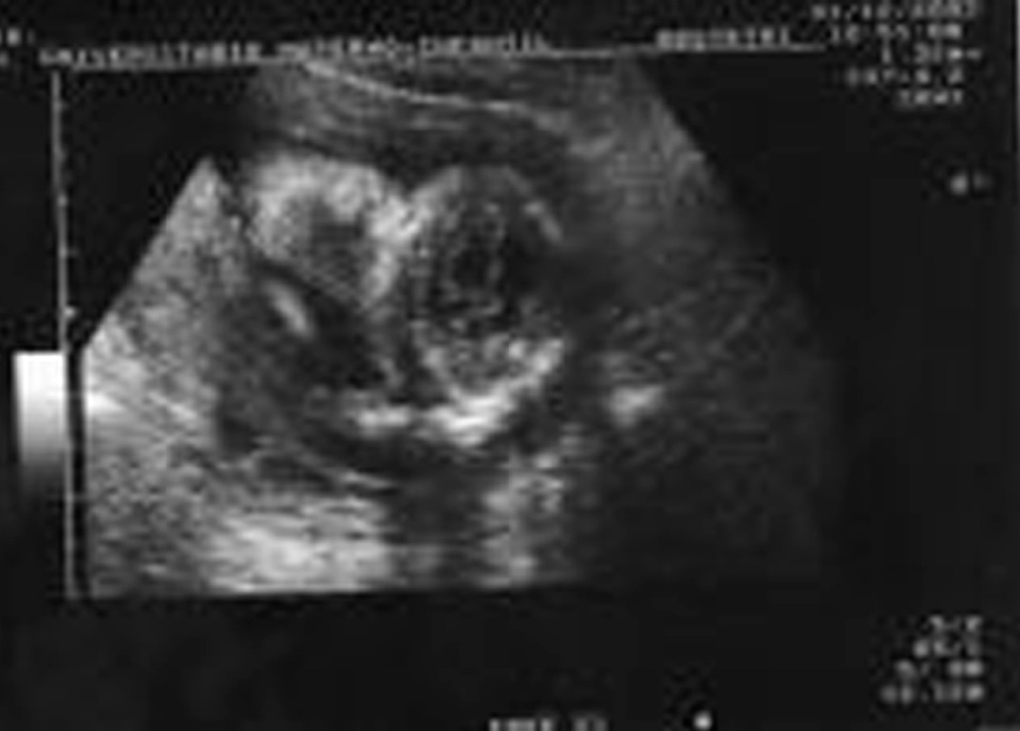
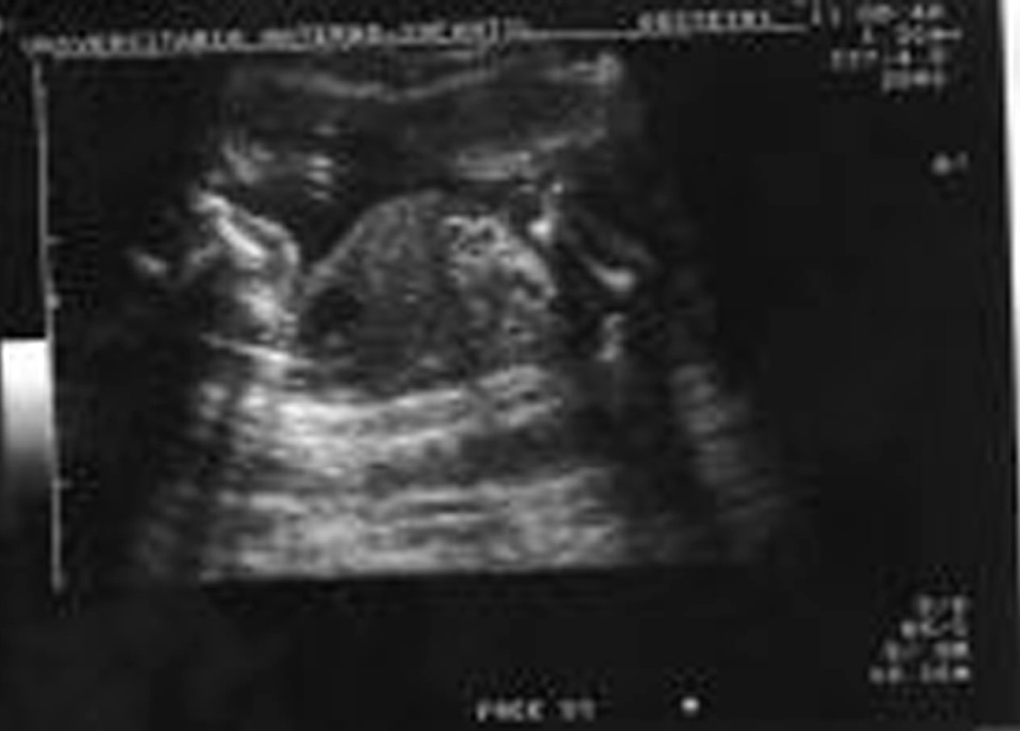
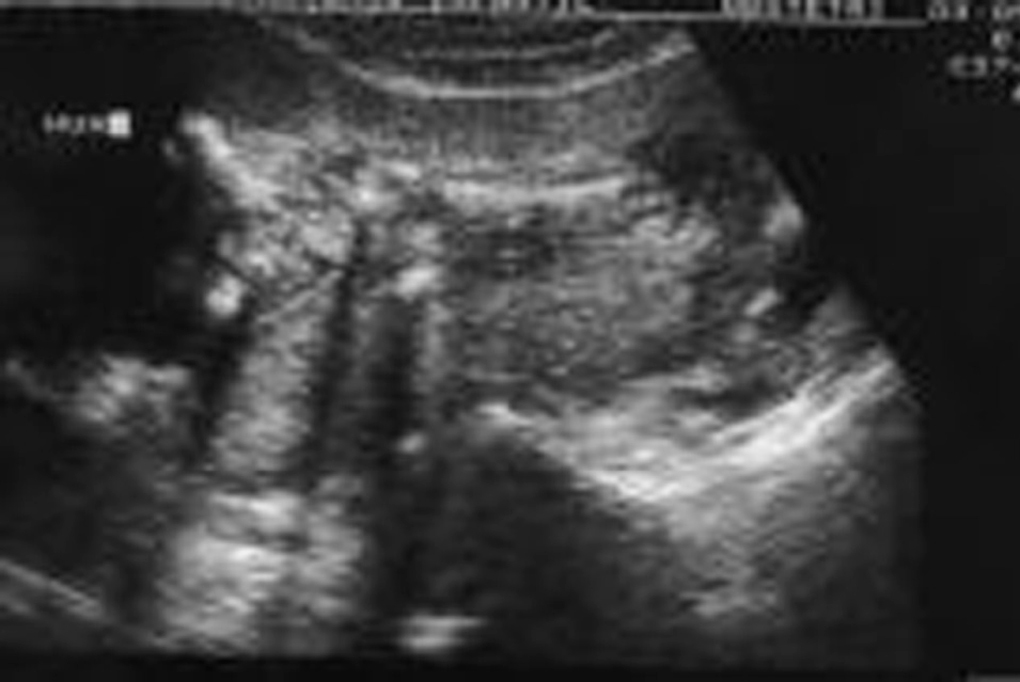
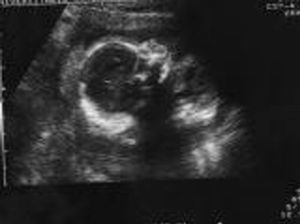
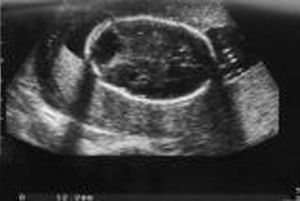
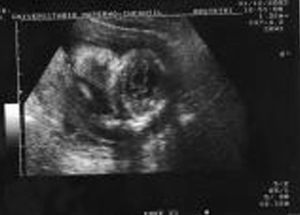
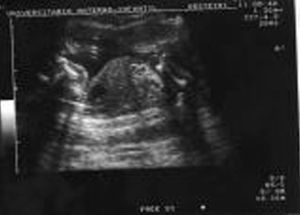
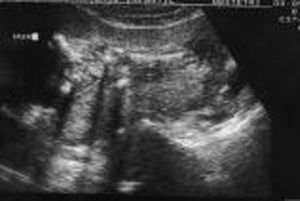
Acude a la unidad de diagnóstico prenatal en la semana 18,2 para someterse a amniocentesis genética. Se aprecia una gran dificultad para la valoración morfológica por la postura fetal y por el apósito de la paciente y la bolsa de colostomía, que ocupan tres cuartas partes de su abdomen. Se cita para 2 semanas después y se repite la ecografía de cribado. Se observan estructuras faciales dentro de la normalidad (fig. 1), y en el cráneo aparece un quiste en fosa posterior de 12 mm (fig. 2), sugestivo de agenesia cerebelosa (síndrome de Dandy-Walker). Se aprecia disminución o acortamiento del perímetro torácico (123 mm), con escasa cantidad de parénquima pulmonar, y la silueta cardíaca ocupa gran parte de la cavidad, con leve derrame pericárdico (fig. 3). El corazón presenta anatomía y ritmo normales. El índice cardiotorácico está aumentado, con un valor de 0,68. En el abdomen se observa intestino hiperecogénico (fig. 4). Se realiza estudio de huesos largos, en el que se observa el acortamiento de fémures y húmeros (fig. 5).
Figura 1.Estructura facial normal.
Figura 2.Corte transversal de la fosa posterior en el que se observa un quiste de 12 mm sugestivo de agenesia cerebelosa.
Figura 3.Corte transversal del tórax en el que se observa la disminución del perímetro torácico y el aumento del índice cardiotorácico.
Figura 4.Corte longitudinal de abdomen en el que se observa intestino hiperrefringente.
Figura 5.Corte longitudinal de húmero, con longitud disminuida.
Se establece la sospecha diagnóstica de displasia esquelética con acortamiento distal de extremidades (rizomiélico) asociado a síndrome de Dandy-Walker. Se realiza interrupción legal del embarazo, ya que la paciente no desea que se practiquen pruebas invasivas.
Se realiza estudio necrópsico del feto. El informe macroscópico revela una placenta y cordón umbilical de 268 g, sin hallazgos patológicos. Se trata de un feto del sexo femenino. A la inspección se observa protrusión abdominal, escoliosis y aplastamiento torácico en la porción superior, con brazo izquierdo edematoso. El paladar y la implantación de orejas son normales. Se observa un quiste occipital con ausencia de vérmix cerebeloso. Pulmones pequeños y cardiomegalia. Hepatomegalia y esplenomegalia. Acortamiento de huesos largos. El informe microscópico informa de un feto de 20 semanas según somatometría plantar con quiste cerebeloso central con agenesia del vérmix cerebeloso. Se observan múltiples infartos y congestión hemática cerebral, así como inclusiones celulares múltiples (citomegálicas) por citomegalovirus en múltiples vísceras: riñones, páncreas, pulmones, hígado, esófago, corazón y sistema nervioso.
DISCUSIÓN
La colitis ulcerosa puede presentarse a cualquier edad, incluso en la infancia4, aunque es típico un pico de incidencia entre los 15 y los 30 años.
La etiología de esta enfermedad digestiva es variada. Influyen factores genéticos, mediante un patrón de herencia no mendeliana. Los familiares de primer grado de pacientes con enfermedad inflamatoria intestinal tienen una probabilidad entre 3 y 20 veces superior a la población general de desarrollar dicha enfermedad5. Sin embargo, aún no se han reconocido los posibles genes responsables de la herencia en la enfermedad inflamatoria intestinal6,7. En cuanto a los factores etiológicos ambientales, numerosos estudios han demostrado una correlación negativa entre el hábito tabáquico y la presencia de colitis ulcerosa8,9.
La afectación intestinal en la colitis ulcerosa suele ser el tramo colorrectal. La gravedad de la sintomatología a menudo se correlaciona con la extensión anatómica de la enfermedad.
La forma de presentación inicial suele ser gradual, generalmente precedida por un episodio de sangrado rectal semanas o meses antes. En ese momento se puede objetivar proctitis y/o colitis distal en un tercio de los pacientes, colitis izquierda en otro tercio y pancolitis en el tercio restante. Menos del 10% de los casos se presenta como formas fulminantes.
Esta enfermedad puede presentarse en 3 formas clínicas, en función de la gravedad: leve, moderada y grave. Cuando el proceso inflamatorio se extiende por la mucosa intestinal y afecta a la musculatura colónica, su motilidad se deteriora, con riesgo de desarrollar megacolon tóxico o incluso perforación colónica, como ocurrió en el caso de nuestra paciente.
El curso de la colitis ulcerosa es típicamente recurrente, con exacerbaciones que alternan con períodos de completa remisión10. El riesgo de recurrencia parece mayor en mujeres, en individuos jóvenes, en los que presentan más de 5 recurrencias previas y en los que evidencian plasmocitosis en muestras de biopsia rectal11.
Las complicaciones locales suelen ser la hemorragia masiva, que se da en más del 3% de los pacientes; la colitis fulminante aparece en aproximadamente el 15% de los pacientes, y en más del 20% de los mismos progresa a megacolon tóxico. Pueden desarrollarse estenosis benignas fundamentalmente en el área rectosigmoidea en aproximadamente el 10% de los casos, lo que puede causar síntomas de obstrucción.
La incidencia del cáncer colorrectal parece incrementarse en un 0,5% anual tras los primeros 7-8 años desde el inicio de la enfermedad en pacientes con pancolitis, por lo que dicho riesgo se ha relacionado con la extensión y duración de la enfermedad intestinal12,13.
Pueden producirse manifestaciones extraintestinales: cutáneas, oculares, hepatobiliares, trastornos óseos y complicaciones pulmonares14,15.
El diagnóstico de colitis ulcerosa se establece con una historia clínica compatible y los hallazgos endoscópicos típicos, con confirmación histológica de biopsia colónica.
El tratamiento de los brotes depende tanto de su gravedad como de la extensión de la colitis ulcerosa. Además del tratamiento específico, existen una serie de normas básicas aconsejables ante todo brote de actividad de colitis ulcerosa. En primer lugar, realizar coprocultivos, parásitos en heces y determinación de toxina de Clostridium difficile con el objetivo de descartar sobreinfecciones que puedan agravar o propiciar un brote de enfermedad. Asimismo, se debe valorar la necesidad de nutrición enteral en los casos que cursan con malnutrición energeticoproteica. Finalmente, si los síntomas rectales son importantes, puede añadirse tratamiento tópico con salicilatos o corticoides al tratamiento pautado. En el brote leve-moderado de la colitis ulcerosa distal, el tratamiento puede aplicarse por vía sistémica (oral) o por vía tópica (enemas). Los compuestos de 5-ASA son el tratamiento de elección. La sulfasalazina y la mesalazina pueden utilizarse de forma segura durante la gestación. La sulfasalazina interfiere en la absorción de folatos, por lo que, cuando se prescriba este fármaco durante la gestación, es recomendable administrar 2 mg/día de ácido fólico. En la colitis ulcerosa extensa, el tratamiento debe ser siempre por vía sistémica. Cuando los salicilatos no consiguen inducir la remisión de un brote leve-moderado, debe iniciarse tratamiento con corticoides, por vía oral o i.v., dependiendo del estado de la paciente.
El brote grave se define como la falta de respuesta tras 7-10 días de tratamiento i.v. con dosis plenas (1 mg/kg de peso/día) de corticoides, y aparece en aproximadamente el 40% de los pacientes con colitis ulcerosa que requieren esteroides sistémicos.
El tratamiento quirúrgico está indicado en varias situaciones: brote agudo grave sin respuesta al tratamiento médico, megacolon tóxico, brote de actividad persistente o corticodependiente sin respuesta al tratamiento inmunodepresor, hemorragia masiva, perforación colónica, estenosis colónica y, finalmente, aparición de neoplasia de colon o displasia de alto grado.
La colitis ulcerosa no tiene efecto sobre la fertilidad ni sobre la evolución del embarazo. Por otro lado, la gestación no afecta a la evolución de la colitis ulcerosa. Sin embargo, la evolución de la colitis ulcerosa y la gestación se correlacionan con la actividad de la enfermedad en el momento de la concepción.
El citomegalovirus es un virus herpes ADN que produce una enfermedad de inclusión citomegálica caracterizada por bajo peso al nacer, microcefalia, calcificaciones intracraneales, coriorretinitis, retraso psicomotor, hepatosplenomegalia, ictericia, anemia hemolítica y púrpura.
El embarazo no aumenta el riego o la gravedad de la infección materna por citomegalovirus. Aparece en el 0,2-2,2% de embarazos. La infección fetal es más probable cuando la infección materna ocurre en la primera mitad de embarazo.
El American College of Obstetrics and Ginecology (ACOG) no recomienda la realización de estudios serológicos, ya que no existe previsión sobre secuelas de la infección primaria, actualmente no hay vacuna y, además, el 1-2% de lactantes excretan citomegalovirus, pero los intentos para identificarlos son costosos.
La sospecha diagnóstica prenatal se basa en la identificación de una serie de hallazgos: microcefalia, ventriculomegalia o calcificaciones, intestino hiperecoico, hidropesía, hepatomegalia, retraso de crecimiento intrauterino y oligoamnios. Ante la sospecha, se realizará una amniocentesis para la reacción en cadena de la polimerasa para amplificar el ADN vírico.
Estudios recientes revelan que la infección por citomegalovirus en pacientes con colitis ulcerosa se ha revelado como un fenómeno frecuente en los brotes refractarios, y su incidencia se estima en el 36%. Aunque se ha visto que el tratamiento específico del citomegalovirus mejora el cuadro clínico, permitiendo la reducción del tratamiento esteroideo en estos casos, se requieren estudios controlados para valorar esta estrategia16,17.
Un brote de colitis ulcerosa grave crea un estado débil de inmunidad que produce la activación de virus oportunistas, como el citomegalovirus, que pueden afectar al feto18. Se debe tener presente este estado de inmunodepresión para sospecharlo.
Correspondencia:
Dra. M.M. Goya-Canino.
Servicio de Ginecología y Obstetricia. Hospital Universitario Materno-Infantil de Canarias.
Avda. Marítima del Sur, s/n. 35016 Las Palmas de Gran Canaria. Gran Canaria. España.
Correo electrónico: mmgoya@hotmail.com
Fecha de recepción: 29/10/04
Aceptado para su publicación: 28/9/05