El mioma uterino es el crecimiento pélvico anormal más frecuente; se presenta en el 30% de las mujeres. El sangrado anómalo, el dolor, las molestias hipogástricas, la interferencia con la fertilidad y el crecimiento rápido son indicaciones para su tratamiento. La embolización de las arterias uterinas se ha propuesto como alternativa terapéutica para la hemorragia anómala producida por el mioma.
Se presentan 2 casos en los que el crecimiento paradójico de los miomas hizo necesaria la práctica de una histerectomía. Se comentan en el texto otras complicaciones derivadas de la técnica señaladas en la revisión bibliográfica realizada.
Uterine myoma is the most common nonmalignant pelvic tumor in women, occurring in 30%. Menorrhagia, pelvic pain, hypogastric distress, infertility and rapid growth are indications for hysterectomy. Uterine artery embolization has been proposed as a therapeutic alternative for menorrhagia caused by uterine myoma.
We report the cases of two patients, both of whom developed severe complications after uterine embolization: paradoxic uterus and myoma growth and premature ovarian failure respectively, requiring hysterectomy as definitive treatment. We describe other complications of this therapeutic approach to uterine myoma.
La embolización de las arterias uterinas se ha propuesto como un tratamiento para los miomas uterinos sintomáticos; el primer procedimiento se realizó en 19951. Los resultados comunicados en cuanto a satisfacción de la paciente o la presencia de complicaciones son buenos; se consideran éxitos clínicos en el 90-100% de los casos con reducciones del tamaño del mioma entre 3 y 6 meses en el 80-90% de los casos2,3. Se consideran fallos del tratamiento la persistencia de los síntomas o la necesidad de una histerectomía posterior. Estos fallos se han relacionado con una inadecuada selección de las pacientes, bien por el tamaño del mioma o por las variaciones anatómicas de la vascularización4. La presencia de adenomiosis se ha constatado en la génesis de algunos de los fracasos5, así como el espasmo de las arterias uterinas durante la realización del proceso. Durante el procedimiento, las complicaciones más frecuentes son las lesiones vasculares o las alergias al contraste, y en el postoperatorio el dolor, la infección y la aparición de fístulas. Presentamos 2 casos que precisaron histerectomía posterior, por el crecimiento de los miomas, uno de ellos asociado a fallo ovárico.
CASOS CLÍNICOSCaso 1Paciente de 46 años de edad, que consultó en nuestro centro refiriendo un antiguo cuadro de algias pelvianas acompañado recientemente de baches amenorreicos de hasta 6 meses desde que 8 meses antes se había sometido a un tratamiento de embolización de un mioma uterino de 53 × 41cm, único, que al parecer había transcurrido sin complicaciones.
Se trataba de una paciente sana, sin antecedentes familiares ni personales de interés, a excepción de un mioma que refería parido de forma casi asintomática 9 años antes. Con posterioridad, sólo había gestado en una ocasión, que finalizó en aborto espontáneo de 6 semanas, que no precisó legrado.
El tratamiento embolizador lo refería sin complicaciones, pero desde su realización había tenido trastornos menstruales. En el momento de su consulta, presentaba amenorrea con los siguientes hallazgos: hormona foliculostimulante 21,6 U/l; hormona luteinizante 27 U/l; prolactina 24,1ng/ml, y E2 232pg/ml. El resto de la analítica fue normal. La ecografía transvaginal demostró un mioma intramural de 80 × 52 × 41mm de diámetro máximo, sin alteraciones en los anejos; los ovarios no presentaban folículos.
Ante el crecimiento paradójico del mioma de más del 50% y la aparición de amenorrea postembolización, se realizó la prueba de Navot para la evaluación de la reserva funcional ovárica6, que resultó positiva con una hormona foliculostimulante de 28,5 U/ml, por lo que se propuso tratamiento quirúrgico ante el diagnóstico de fallo ovárico prematuro. Se realizó una histerectomía total con anexectomía bilateral por la presencia de un útero globalmente miomatoso, de un tamaño de unos 160mm de longitud máxima; la histerectomía transcurrió sin complicaciones, al igual que el postoperatorio.
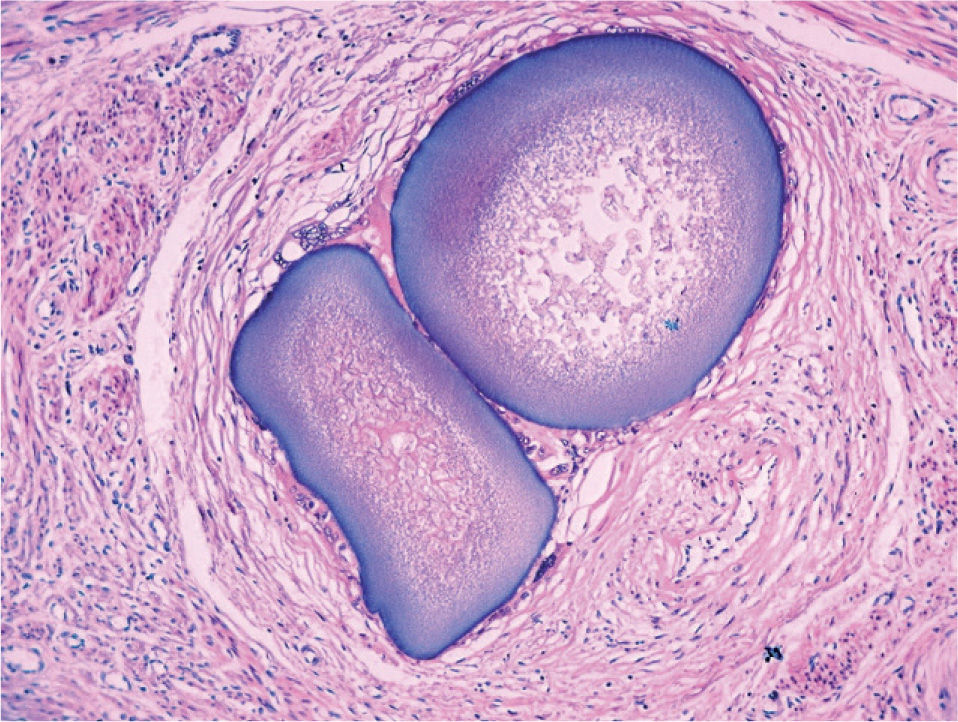
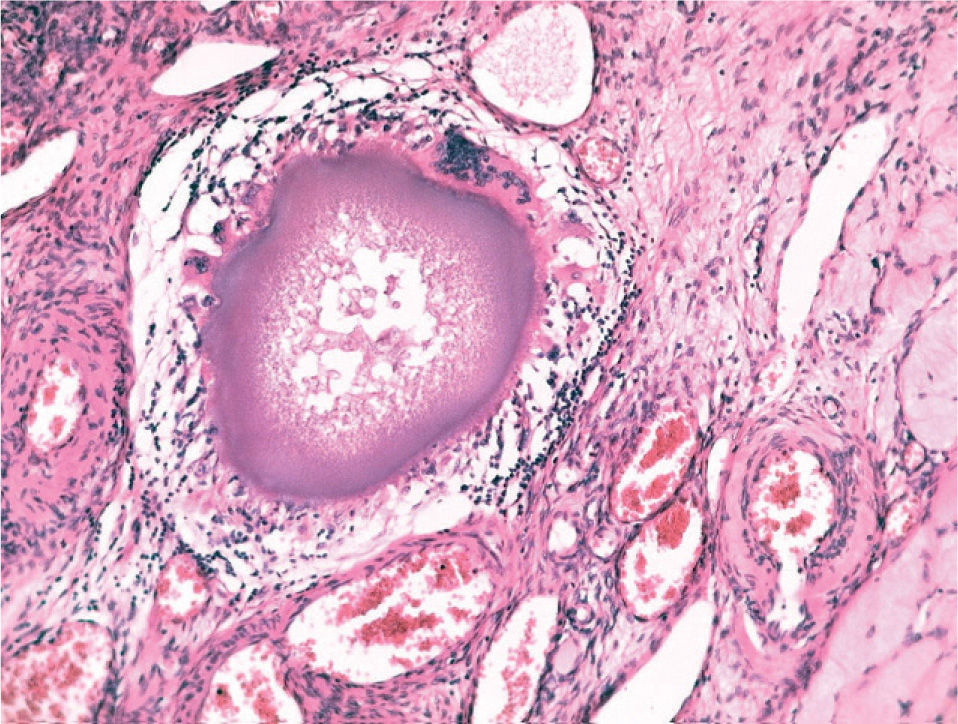
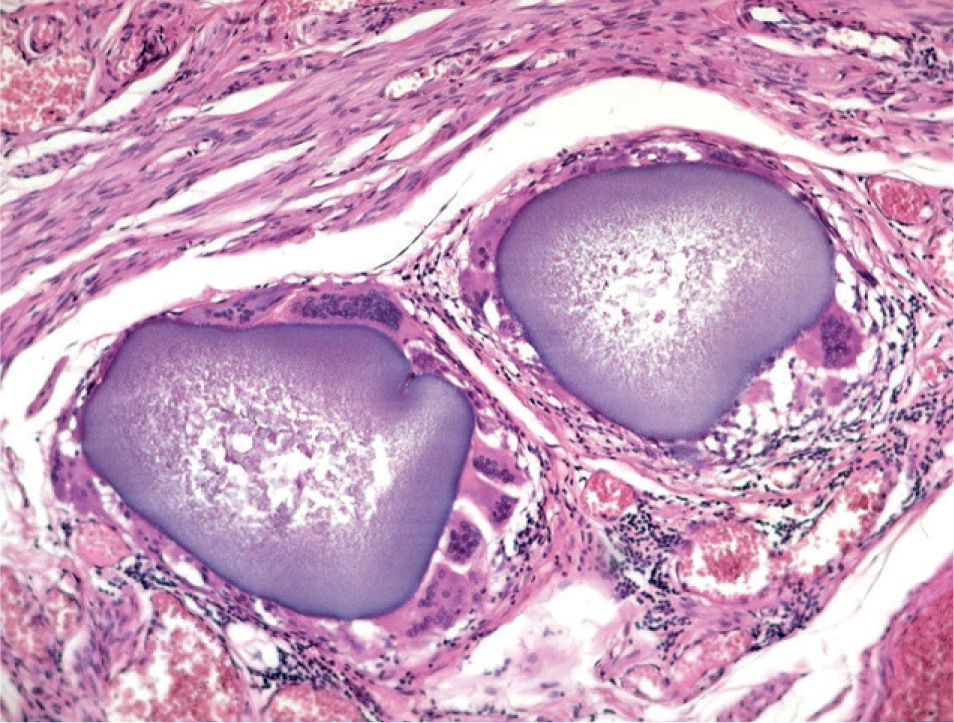
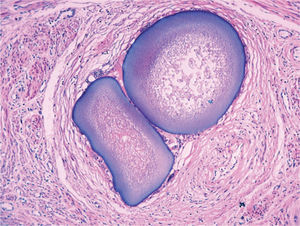
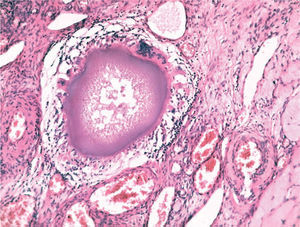
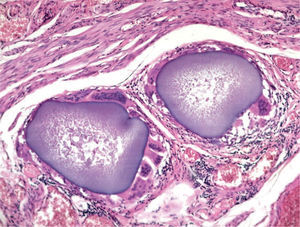
El estudio anatomopatológico demostró una tumoración de localización intramural y aspecto macroscópico miomatoso (peso total de la pieza: 1.260g), que microscópicamente tenía estructura fasciculada y arremolinada compuesta de células fusiformes dispuestas en fascículos igualmente arremolinados (fig. 1); en alguno de los cortes se observaban, tanto en el endometrio como en el miometrio, lóbulos de un material sin estructura tisular, rodeados de reacción granulomatosa a cuerpo extraño que parecían mostrar localización intravascular (fig. 2). En el ovario y en la trompa de Falopio derechos se observaban varios granulomas con células gigantes multinucleadas a cuerpo extraño, histiocitos y escasos linfocitos, que rodeaban masas de material acelular débilmente basófilo (fig. 3). No se encontraron folículos en actividad en los ovarios.
Caso 2Paciente de 40 años de edad, que consultó por dolor hipogástrico desde la realización de un tratamiento de embolización por mioma uterino 5 meses antes, indicado por la presencia de hipermenorrea anemizante asociada a mioma uterino.
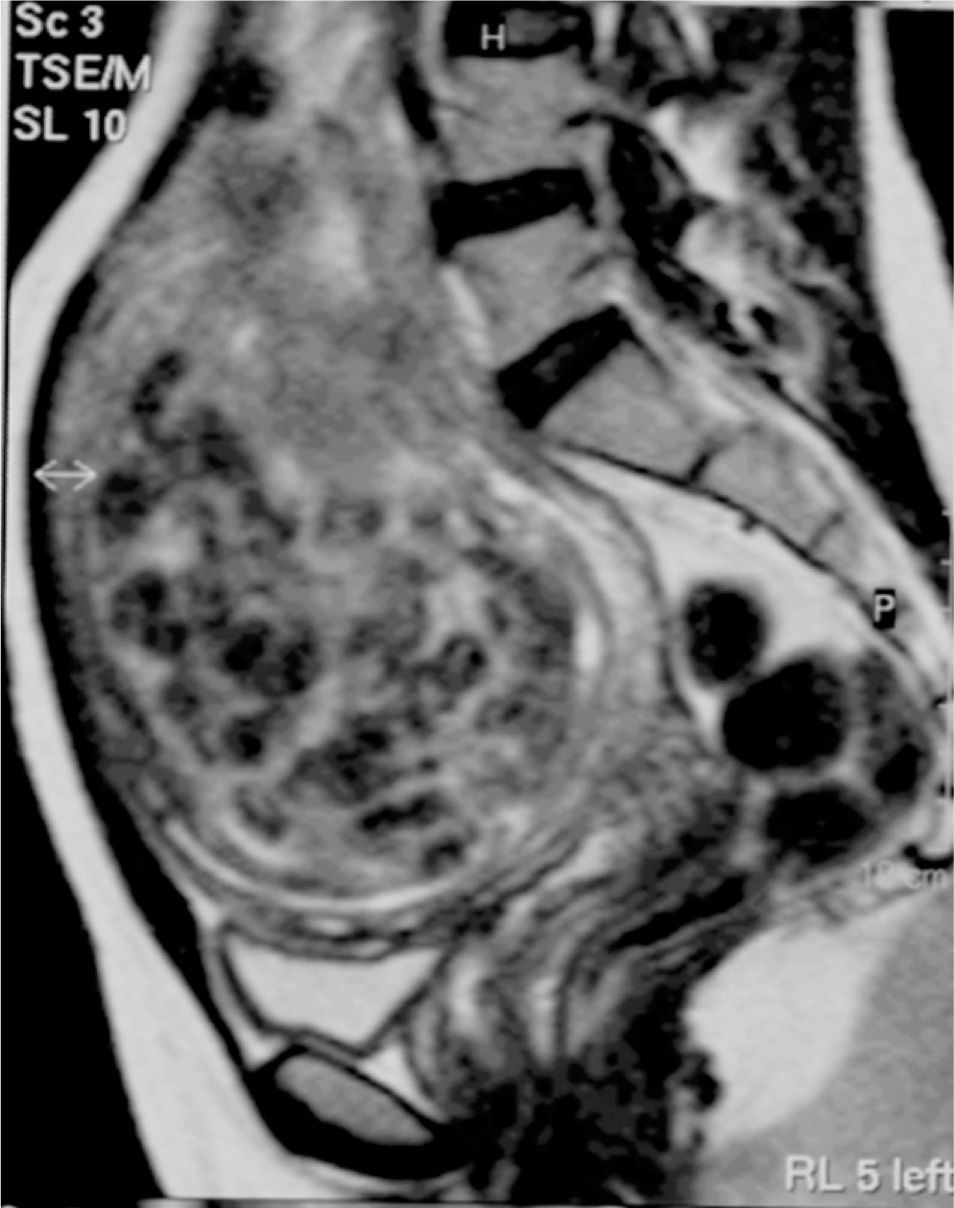
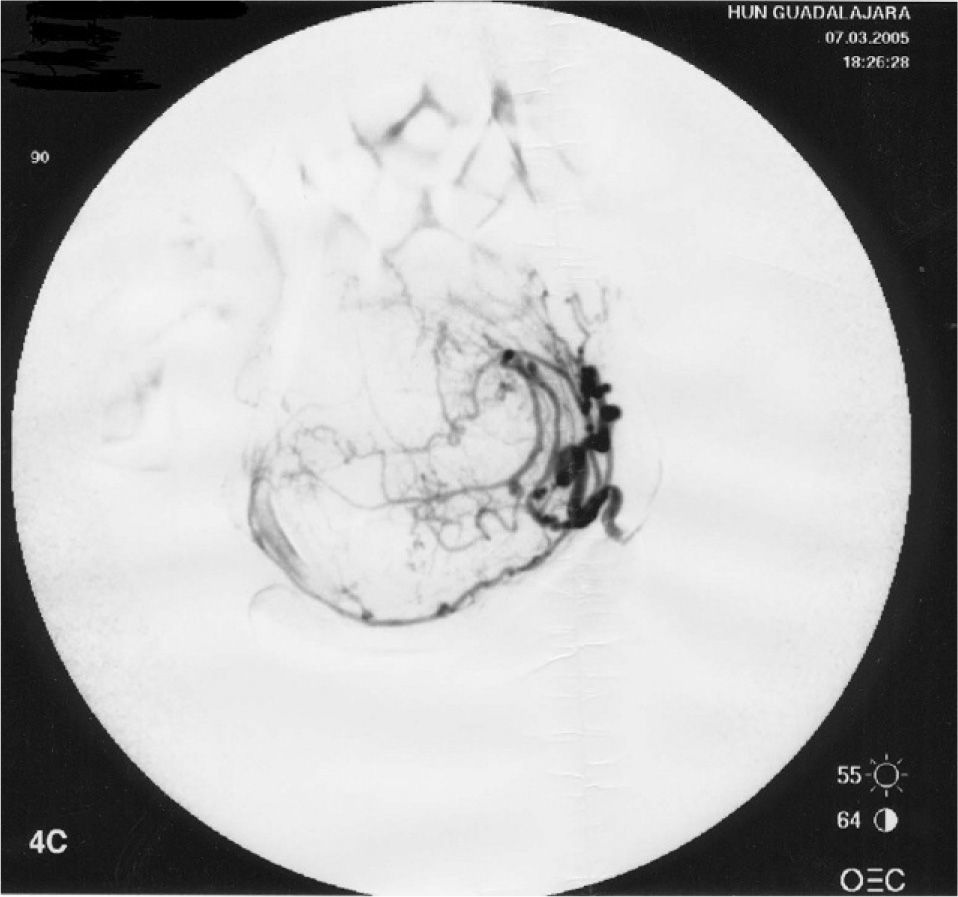
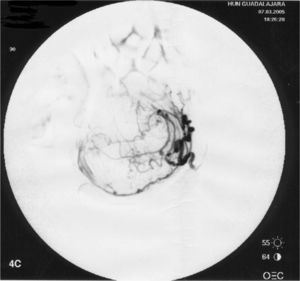
No refería antecedentes familiares o personales de interés; tuvo un embarazo a término con parto normal 9 años antes. La paciente presentaba un mioma único de 88 × 85 × 53mm; se realizó un cateterismo supraselectivo de ambas arterias uterinas hasta su porción horizontal y una embolización con partículas de polivinil-alcohol, sin incidencias y con resultado inicialmente satisfactorio (fig. 4). Posteriormente, presentó vómitos y dolor; precisó 5 días de estancia hospitalaria.
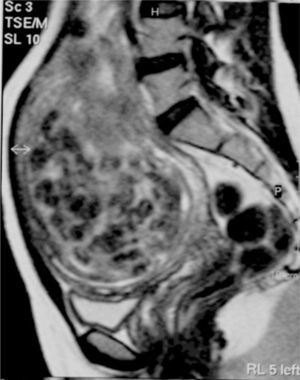
La paciente refería que, desde entonces, presentó dolor hipogástrico por lo que necesitaba de una toma diaria de analgesia; la hipermenorrea que presentaba antes de proceso mejoró de manera notable. En la exploración en ese momento, aparecía un útero globalmente aumentado de tamaño, que alcanzaba el ombligo a expensas de un mioma de 160 × 130 × 100mm (fig. 5).
Ante el rápido crecimiento del mioma y, por tanto, la posibilidad diagnóstica de sarcoma, se decidió realizar una laparotomía y, posteriormente, una histerectomía total y una anexectomía izquierda por afectación endometriósica de este ovario. El postoperatorio cursó sin complicaciones, y se dio de alta a la paciente 5 días después.
El estudio anatomopatológico informó de un útero con un peso total de 1.580g, con formación nodular única del tamaño referido, sin áreas de necrosis ni hemorragia, formado por haces fibromusculares, fusiformes, entrecruzados y arremolinados, sin atipias ni otras alteraciones, y endometriosis ovárica.
DISCUSIÓNA pesar de los prometedores resultados ofrecidos por la publicación de series de casos, es muy escasa la información derivada de ensayos clínicos aleatorizados que comparen la eficacia y los riesgos respecto a las opciones quirúrgicas convencionales y los resultados a largo plazo, ya que se trata de un procedimiento aún en investigación7.
Una reciente revisión Cochrane8 señala que la embolización arterial uterina se asocia a un más alto número de complicaciones menores que la histerectomía, como sangrado vaginal, hematoma en el lugar de la punción y síndrome postembolización (dolor, fiebre, náuseas y vómitos), así como a un mayor número de consultas y reingresos. Ambos procedimientos mostraron una tasa similar de complicaciones mayores. Los autores señalan la necesidad de evaluación a más largo plazo y en mayor número de casos para conocer la efectividad real y el perfil de seguridad del procedimiento.
Se han descrito complicaciones inmediatas relacionadas con el procedimiento, como reacciones alérgicas al contraste, fístula arteriovenosa, rotura o disección vascular, hematoma e infección en el lugar de la punción, que deben atenderse por el radiólogo intervencionista. Sin embargo, otras complicaciones pueden surgir días, semanas o meses después del procedimiento. Alrededor del 40% de las pacientes desarrolla alguna forma de síndrome postembolización consistente en dolor abdominal, febrícula y leucocitosis9. Pueden surgir complicaciones severas derivadas de la necrosis vascular originada en lugares diferentes del territorio uterino —y el ginecólogo debe estar familiarizado con ellas—, como la lesión intestinal o vesical con presencia de fístulas10,11, la necrosis difusa del útero12 o de tejidos como los labios13 o las nalgas14, algunas derivadas en shock séptico con resultado de defunción.
La incidencia de fallo ovárico tras la embolización se ha comunicado hasta en el 14% de los casos15; ésta se justifica por la embolización inadvertida de la vascularización ovárica. En el caso 1, esta eventualidad se constató por la presencia de microesferas en el tejido ovárico (fig. 3). También se ha postulado el efecto que la irradiación del procedimiento pudiera tener sobre el tejido ovárico. La dosis media de radiación absorbida por los ovarios durante el procedimiento se estima en 22cGy y la de la piel en 162,34 cGy16 . Sirva como referencia la dosis de irradiación por enfermedad de Hodgkin, que asciende a 263–3.500cGy. Otra explicación propuesta es la posibilidad de embolización en algún grado de la circulación uteroovárica colateral, lo que comprometería la vascularización ovárica17. Se ha comprobado una disminución en el flujo arterial, así como un incremento de la impedancia vascular en la evaluación Doppler tras la embolización en el 53% de los casos estudiados.
Se considera el crecimiento rápido, y paradójico, de los miomas tras la embolización un signo de sospecha de posible sarcoma y justifica la realización de una histerectomía. En los 2 casos presentados, se produjo un crecimiento paradójico del tamaño, al doble en el primer caso y más aún en el segundo, constatado a los 8 y 5 meses, respectivamente. Esta situación justificó por sí sola la práctica de la histerectomía en ambos casos. En el segundo, la presencia de dolor mantenido que precisaba analgesia diaria desde la embolización apoyó la indicación. No hemos encontrado en la literatura científica referencias en cuanto a la incidencia del incremento de tamaño tras el proceso.
Es necesaria una adecuada evaluación preoperatoria para descartar procesos patológicos causantes de clínica similar a la producida por los miomas. El procedimiento no estaría indicado en mujeres con deseo de embarazo, aunque hay descritas gestaciones después del proceso18, en caso de enfermedad pélvica aguda, alergia al contraste, insuficiencia renal severa, malformaciones arteriovenosas, vasculitis activa, radioterapia pélvica previa o bien en pacientes que requieran cirugía pélvica por situaciones concomitantes19.
El ginecólogo debería informar detalladamente de las posibles complicaciones, especialmente las relacionadas con el compromiso de la fertilidad y de la función ovárica y, posiblemente, no indicar el método en mujeres que deseen preservar estas funciones.