El síndrome coronario agudo (SCA) en la mujer joven menor de 40 años es poco frecuente, aun más durante la gestación, aunque es razonable esperar un aumento de su incidencia, ya que cada vez se observan más factores de riesgo asociados, entre otros la edad de las gestantes.
Presentamos un caso de infarto agudo de miocardio (IAM) en una mujer de 40 años, portadora de un stent coronario por IAM previo, en la que de forma casual por amenorrea secundaria se diagnosticó una gestación de 23 semanas; tras recibir tratamiento fibrinolítico, se obtuvo una buena respuesta maternofetal.
Acute coronary syndrome in women aged less than 40 years old is uncommon and is even less frequent during pregnancy. However, the incidence of this syndrome can be expected to increase because associated risk factors, such as increased age at pregnancy, are becoming increasingly frequent.
We describe a case of acute myocardial infarction in a 40-year-old woman, with percutaneous transluminal coronary angioplasty and stent placement for a previous acute myocardial infarction. Due to amenorrhea, a 23-week pregnancy was incidentally diagnosed after the patient had received thrombolytic therapy. Maternal and fetal outcome were favorable.
El síndrome coronario agudo (SCA) durante la gestación es una afección poco frecuente y de difícil diagnóstico dado su bajo grado de sospecha.
El embarazo se asocia con cambios cardiocirculares que se acentúan a medida que éste avanza; destaca un aumento del volumen sanguíneo, del gasto cardíaco y de la frecuencia cardíaca, así como un estado de hipercoagulabilidad. Estos cambios fisiológicos favorecen la isquemia miocárdica, en pacientes especialmente predispuestas por la existencia de factores previos de riesgo.
Estos factores de riesgo son cada vez más frecuentes en las gestantes, como la hipercolesterolemia, el sedentarismo, el tabaco y, fundamentalmente, la edad de la gestante superior a 35 años.
Por esto, y por las graves consecuencias maternofetales que conlleva esta afección, es importante hacer un buen diagnóstico y conocer las principales pautas de tratamiento.
CASO CLÍNICOMujer de 40 años de edad, de nacionalidad colombiana, con los siguientes antecedentes personales: apendicectomizada y reintervenida con laparotomía media por peritonitis secundaria; hiperlipemia; obesidad (peso: 100kg, altura 160cm, índice de masa corporal [IMC] = 39), ex fumadora desde hace 6 meses de 10 cigarrillos diarios y cardiopatía isquémica crónica: infarto agudo de miocardio sin onda Q en el año 2003, que cursó con pericarditis y angina postinfarto. Se realizó un cateterismo y se encontró una estenosis de la arteria descendente anterior proximal, que fue intervenida en julio del 2003 con angioplastia coronaria transluminal percutánea (ACTP) e implantación de stent coronario.
Presentaba los siguientes antecedentes ginecoobstétricos: menarquia a los 16 años, tipo menstrual 3/28-60 días, esterilidad primaria de 5 años de evolución sin estudio.
Como antecedentes familiares presentaba carga familiar de cardiopatía isquémica.
El tratamiento actual era pravastatina 40mg/24h (Liplat®), bisoprolol 2,5mg/24h (Emconcor Cor®), ácido acetilsalicílico 100mg/24h y omeprazol 20mg/24h.
El día 15 de mayo del 2005 la paciente comenzó con dolor precordial irradiado al brazo izquierdo, sensación de opresión centrotorácica y cortejo vegetativo, por lo que acudió al servicio de urgencias de nuestro hospital.
El estudio realizado aportó la siguiente información:
- –
Electrocardiograma: ritmo sinusal a 80 latidos por minuto (lpm), con ascenso del segmento ST en las derivaciones precordiales V2, V3, V4, V5 y V6, y ascenso del segmento ST en las derivaciones I, II y aVL junto con descenso del segmento ST en la derivación III.
- –
Constantes: presión arterial 120/70, frecuencia cardíaca 100lpm y saturación de oxígeno del 100%.
- –
Auscultación cardiopulmonar: normal.
- –
Abdomen globuloso, con buena perfusión distal.
- –
Analítica: hemoglobina 10,9g/dl; hematocrito 32%; glucosa 135mg/dl; potasio 2,9mmol/l; troponina I 0,11ng/ml; plaquetas 428 × 1.000/μl, y el resto sin alteraciones.
- –
Radiografía torácica normal, sin signos de insuficiencia cardíaca izquierda.
El dolor no cedió con nitroglicerina sublingual, por lo que se decidió el ingreso en la unidad de cuidados intensivos. Dada la sospecha de infarto agudo de miocardio (IAM) anterolateral extenso y ausencia de contraindicación para fibrinólisis, se inició tratamiento trombolítico con activador plasminogénico tisular recombinante (r-TPA) en pauta acelerada, con resultados favorables y desaparición del dolor.
Tras una respuesta favorable, se mantuvo con el siguiente tratamiento: atenolol 25mg/12h (Tenormín®); nitroglicerina por vía intravenosa 50mg/500ml de suero glucosilado al 5%, en perfusión (entre 5–30ml/h) y, posteriormente, en parche transdérmico (Nitroplast® 10mg cada 24h), omeprazol 20mg/24h, ácido acetilsalicílico 100mg/24h, atorvastatina 10mg/24h (Cardyl®), heparina por vía intravenosa 24.000 U/500ml de suero glucosilado al 5% en perfusión (entre 21–30ml/h) los 2 primeros días y, posteriormente, enoxaparina 80mg/12h por vía subcutánea (Clexane®), junto con una dieta hipocalórica sin grasas de 1.000 calorías.
Posteriormente, se trasladó al servicio de cardiología para realizar un cateterismo por alta sospecha de reestenosis del stent sobre la arteria descendente anterior proximal.
Como pruebas complementarias se realizó una eco-Doppler donde se objetivó una función sistólica deprimida, con fracción de eyección del 40% y relajación alterada, y válvula mitral engrosada con ligera insuficiencia mitral.
El tratamiento administrado durante el ingreso en el servicio de cardiología consistió en: dieta sin grasas de 1.000 calorías, ácido acetilsalicílico 100mg/24h, omeprazol 20mg/24h, atorvastatina 40mg/24h (Cardyl®), enoxaparina 80mg/12h (Clexane®), atenolol 25mg/12h (Tenormín®), clopidogrel (Plavix®) 75mg/24h, isosorbida mononitrato 20mg/12h (Uniket®) y gemfibrozilo (Trialmin®) 900mg/24h.
Por amenorrea de 23 semanas se le realizó una prueba de embarazo que resultó positiva; el resultado se comunicó al servicio de obstetricia y se suspendió el cateterismo dada esta eventualidad
Tras la anamnesis, exploración y analítica completa de la gestación, se realizó una ecografía para datar la edad gestacional, informada como gestación única con feto en cefálica, que correspondía a 30 semanas y líquido amniótico normal. Se dio de alta a la paciente con el siguiente tratamiento por parte del cardiólogo: ácido acetisalicílico 100mg/24h, Nitroplast® 10mg/24h y bisoprolol 2,5mg/24h, además de la dieta hipocalórica. Posteriormente se llevaron a cabo controles semanales en la consulta de alto riesgo, con ecografía y analítica, incluida de la función renal, con resultados y evolución dentro de la normalidad.
En la semana 33 y 6 días la paciente ingresó en nuestro servicio por presentar fatiga a mínimos esfuerzos y sensación de opresión centrotorácica; se comprobó la estabilidad hemodinámica y cardiológica.
Durante el ingreso se mantuvo el mismo tratamiento cardiológico. En la ecografía de la semana 35 se apreció un oligoamnios moderado y un crecimiento correcto, con índice de resistencia de la arteria cerebral media dentro de los valores normales (0,64).
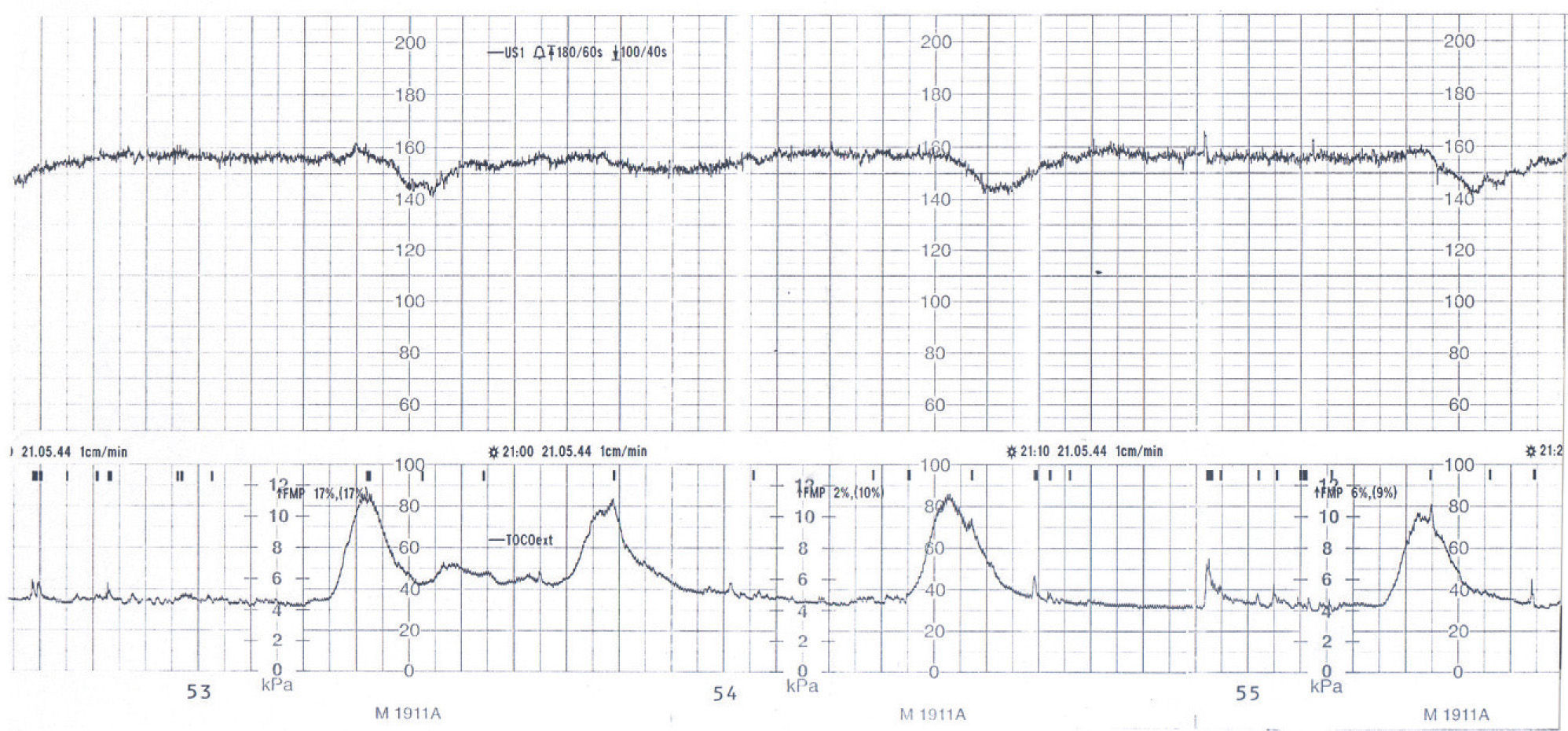
En semana 36 y 5 días se observó un deterioro del bienestar fetal mediante la monitorización basal no estresante, con escasa variabilidad y deceleraciones tardías de la frecuencia cardíaca fetal en relación con la dinámica uterina (fig. 1), por lo que se indicó cesárea por riesgo de pérdida de bienestar fetal. Nació un feto varón de 3.150g de peso con una puntuación en la prueba de Apgar de 4/4 al minuto y a los 5min, respectivamente, con una circular apretada y con pH de cordón 6,98. El neonato precisó intubación orotraqueal a los 5min de vida; evolucionó de forma favorable durante su ingreso en la unidad neonatal. La cesárea cursó sin incidencias y se mantuvo la estabilidad hemodinámica de la paciente, sin prolongarse el tiempo quirúrgico. La intervención se realizó con anestesia epidural. El postoperatorio inmediato, con estrecha vigilancia en la unidad coronaria, cursó sin incidencias. Se suprimió la lactancia por protocolo en la gestante cardiópata, con el fin de evitar la sobrecarga de líquidos a la paciente y el paso a través de la leche de medicación al neonato. Precisó transfusión de 2 unidades de concentrados de hematíes por anemia moderada. A las 72h, presentó 2 episodios breves de dolor precordial y opresión torácica que cursaron con elevación leve de los valores de troponina sin cambios en el electrocardiograma, con respuesta satisfactoria a la nitroglicerina.
Posteriormente, se trasladó al servicio de cardiología para la realización de un estudio hemodinámico; programó una coronariografía 1 mes después de la intervención quirúrgica, que resultó normal; no se observó reestenosis del stent.
Se dio de alta a la paciente por estabilización hemodinámica, con el siguiente régimen terapéutico: medidas higienicodietéticas, con pérdida de peso y dieta hipocalórica, omeprazol 20mg/24h, ácido acetilsalicílico 100mg/24h, bisoprolol 2,5mg/12h, nitroplast 10mg en parche cada 24h, hierro cada 12h, simvastatina 40mg/24h y cafinitrina sublingual cada 24h si presentara opresión torácica.
DISCUSIÓNEl SCA en la población joven representa un 5,6% del total de los casos, de los cuales sólo un 0,7% ocurre en mujeres1, la mayoría de ellas con múltiples factores de riesgo.
La incidencia en el período gestacional según algunos autores2,3 oscila entre 1,5 y 3,3 casos/100.000 embarazos. Según otros estudios se estima en 1/30.000 embarazos1–4.
La mortalidad materna es elevada, entre el 19 y el 30%5,6, siendo mayor en el tercer trimestre, el periparto y el puerperio, e independiente del método de alumbramiento, cesárea o parto vaginal5–8. La muerte fetal estimada en un 13% se acompaña generalmente del fallecimiento materno, con lo que la supervivencia materna se asocia, habitualmente, a un relativo buen pronóstico fetal5,6,9.
La etiología se puede dividir en 2 grandes grupos: causas ateromatosas (40%) y no ateromatosas. Entre los mecanismos no ateromatosos, más frecuentes en jóvenes, destacan el espasmo o la vasoconstricción coronaria, la trombosis (15%), las alteraciones en la coagulación10 y la disección coronaria. Esta última representa un 10-16% de los casos, y acontece sobre todo en el último trimestre, el posparto inmediato11,12 y en multíparas. Se ha relacionado con cambios en el endotelio, que podrían estar mediados por cambios hormonales o mediante un mecanismo inmunitario1,7,10,13,14.
Los factores de riesgo coronario clásicos aparecen en el 57% de las embarazadas con IAM, como es el caso de nuestra paciente, y destacan el hábito tabáquico y la hipertensión arterial como los más prevalentes1,6,9. Para otros autores, es la combinación del tabaco y anticonceptivos orales la principal causa de esta afección8. Asimismo podemos destacar, entre otros: diabetes mellitus, eclampsia, preeclampsia severa, edad superior de 35 años, la multiparidad, infección posparto y transfusiones1,6,15.
El diagnóstico de SCA durante la gestación es difícil por el bajo grado de sospecha. Se basa en criterios clínicos, electrocardiográficos y enzimáticos8, teniendo en cuenta 2 aspectos importantes: a) hasta en un 37% de las cesáreas hay alteraciones en la repolarización que no se asocian a problemas isquémicos coronarios; b) se ha observado que durante el parto vaginal puede haber elevación de la creatininfosfocinasa total y de la fracción MB sin que se presente necrosis miocárdica9.
La ecocardiografía Doppler es el método diagnóstico fundamental en la gestante con IAM dada su inocuidad y la gran información que aporta. En el caso que presentamos la eco-Doppler nos indica una función sistólica disminuida, secundaria al episodio previo de isquemia miocárdica. Las indicaciones del cateterismo cardíaco son las mismas que en la población general y se recomienda el acceso braquial para que el feto reciba la menor cantidad posible de radiación9.
El control de la gestación en estas pacientes requiere un seguimiento multidisciplinario entre el cardiólogo y el obstetra, con las siguientes recomendaciones: valoración del estado funcional de la paciente en cada visita (presencia de angina o equivalentes anginosos, como fatiga o disnea, así como el umbral de esfuerzo con el que aparecen), dieta hiposódica con una ganancia ponderal final no superior a 7–9kg, restringir la actividad física con al menos 12h diarias de reposo, control analítico, suplemento de hierro y ácido fólico, además del tratamiento y el control cardiológico adecuado.
El manejo de estas pacientes no difiere del tratamiento genérico empleado en el resto de la población con SCA, aunque está influido por las posibles consecuencias en la seguridad fetal y exige una estrecha colaboración entre el obstetra y el cardiólogo8,9. Nuestra paciente recibió tratamiento trombolítico sin conocimiento de su estado gestacional; se obtuvo una buena respuesta y seguridad maternofetal. Respecto al tratamiento fibrinolítico, existe controversia acerca de su uso durante la gestación. Según algunos autores, en los casos de isquemia que cursen con elevación del segmento ST se puede emplear con las mismas indicaciones que en la población general5,9,16. Para otros, sin embargo, se considera contraindicado durante la gestación dada la escasa experiencia acerca de su uso y los efectos secundarios asociados9. Aunque no se ha demostrado un efecto teratogénico, su empleo se relaciona con un aumento del riesgo hemorrágico materno, sobre todo si se utiliza en el período periparto, además de parto prematuro y muerte fetal, por eso se reserva para situaciones extremas2,5,9.
La heparina sódica es el anticoagulante de elección en el embarazo porque no atraviesa la placenta ni es teratogénica9,17.
El uso de bloqueadores beta en el embarazo es bastante seguro y no se han demostrado efectos teratogénicos. Los agentes cardioselectivos, como el metoprolol (Lopresor®) y el atenolol (Tenormín®), y con actividad simpaticomimética intrínseca, son los preferidos porque evitan el bloqueo de los receptores B-2, causantes de la vasodilatación periférica y la relajación uterina18,19. La información de la que disponemos acerca del uso de antagonistas del calcio, como verapamilo (Tarka®) y diltiazem (Masdil®), es mucho más limitada, por lo que no se recomienda su uso. Estudios recientes indican que el diltiazem puede tener efectos teratógenos5.
Los inhibidores de la enzima de conversión de la angiotensina y los antagonistas de los receptores de angiotensina están contraindicados debido a que producen hipotensión neonatal, fallo renal y muerte neonatal1,2. En caso de complicarse con insuficiencia cardíaca, los diuréticos pueden utilizarse pero con precaución para evitar la inducción de hipovolemia y una subsiguiente reducción del flujo uteroplacentario9.
La revascularización percutánea es el mejor procedimiento para el tratamiento del SCA en la población general, por lo que es lógico pensar que esta misma estrategia sea de gran utilidad en la mujer gestante. La angioplastia percutánea y la implantación del stent, presentes en nuestra paciente previo al episodio actual de isquemia, es una buena opción de tratamiento durante el tercer trimestre de gestación, con resultados exitosos, sobre todo en los casos de disección coronaria; su uso está limitado por el posible efecto de la radiación sobre el feto20–23.
La decisión de cuándo y cómo finalizar la gestación depende del equilibrio de los trastornos maternos y fetales, teniendo en cuenta la evolución de la clase funcional de la paciente. La vía de parto no está clara. Para unos autores es preferible realizar una cesárea en caso de IAM reciente; para otros, sin embargo, si el infarto ha cicatrizado, el parto por cesárea se reserva para las indicaciones obstétricas. En nuestra paciente se decidió realizar una cesárea urgente por la escasa reserva fetal ante un parto posiblemente complicado por la obesidad mórbida de la paciente y primiparidad añosa. Se deben evitar los fármacos oxitócicos por su efecto antidiurético y su consecuente sobrecarga de líquidos y su acción sobre el ritmo cardíaco, ya que desencadena arritmias.
Mediante esta revisión bibliográfica podemos concluir que:
- –
Los factores de riesgo cardiovascular están presentes en el 57% de las mujeres que presentan un IAM durante la gestación; se puede identificar a estas pacientes como de alto riesgo.
- –
Los más frecuentes son la hipertensión arterial (25%), el hábito tabáquico (20%), la hipercolesterolemia (< 5%), la hiperlipemia, la multiparidad, la obesidad y la diabetes pregestacional (3-5%), sin olvidar el factor más prevalente hoy día, que es el retraso de la maternidad, tanto de forma espontánea por la situación social de la mujer, como por técnicas de reproducción asistida en las que se utiliza la ovodonación a mujeres de 40 o más años de edad.
- –
El IAM en el período anteparto o intraparto tiene mayor riesgo de complicaciones maternas y fetales, como preeclampsia, eclampsia, diabetes pregestacional, mortalidad materna, mortalidad neonatal, bajo peso al nacer y prematuridad.
Por último, se debe conocer la dificultad de realizar un diagnóstico correcto de la enfermedad coronaria en el período intraparto, al poder ser infravalorado y confundido con otras afecciones como ansiedad o trabajo periparto.