Casos clínicos
Enfermedad de Crohn vulvar
Vulvar Crohn''s disease
P. Llaneza
J. Vázquez-López1
F. Fresno2
R. Fernández-Veláquez3
N. Pérez-Oliva1
J. Ferrer
Cátedra y Servicio de Obstetricia y Ginecología
1 Cátedra y Servicio de Dermatología
2 Cátedra y Servicio de Anatomía Patológica
3 Servicio de Patología Digestiva
Hospital Central de Asturias
Universidad de Oviedo
Correspondencia:
Plácido Llaneza Coto
Servicio de Obstetricia y Ginecología I
Hospital Central de Asturias
Celestino Villamil, s/n
33006 Oviedo
E-mail: pllanezac@sego.es
Fecha de recepción: 25/8/99
Aceptado para publicación: 11/10/99
INTRODUCCIÓN
Desde que en 1932 se describió la enfermedad de Crohn(1) se han ido comunicando en la literatura complicaciones de esta afección del intestino. La enfermedad de Crohn es un proceso inflamatorio crónico intestinal, transmural y granulomatoso que puede afectar a cualquier zona del tracto digestivo, desde la boca hasta el ano, si bien las lesiones más frecuentes son la ileal, la ileocólica y la afectación exclusiva del colon. En ella es común la aparición de estenosis de la luz intestinal y también la formación de fístulas (enterocutáneas, enteroentéricas o entre intestino y órganos vecinos).
De las manifestaciones extragenitales del Crohn la afectación cutánea es probablemente la más frecuente, pudiendo incluir varias entidades como: el eritema nudoso, el pioderma gangrenoso, las fístulas enterocutáneas y las úlceras(2-5). La afectación vulvar es relativamente común, soliendo presentarse asociada a las manifestaciones intestinales(6-8) o, más rara vez, precede a las alteraciones intestinales, lo que complica mucho el diagnóstico(9-11). De este modo se puede presumir el diagnóstico cuando las lesiones vulvares ocurren en una paciente en la que se conoce previamente la afección intestinal por enfermedad de Crohn, siendo más difícil de identificar cuando estas lesiones cutáneas vulvares son el modo de debutar la enfermedad, lo que obliga a establecer el diagnóstico diferencial con otras entidades; de ahí el interés que tiene el caso clínico que presentamos.
DESCRIPCION DEL CASO
Se trata de una paciente de 53 años de edad que es remitida a nuestro hospital por presentar úlceras vulvares y perianales desde hace un año.
Los antecedentes familiares carecen de interés. Entre los antecedentes personales destacan: seis embarazos que finalizaron con parto eutócico cinco de ellos, mientras que en el último se tuvo que practicar una cesárea seguida de histerectomía por rotura uterina; además, la paciente recibió varias transfusiones sanguíneas, se sometió a una ooforectomía izquierda a los 30 años, colecistectomizada y apendicetomizada a los 33 años y anexectomía derecha a los 44 años. Diagnosticada de una diabetes mellitus insulino dependiente desde los 46 años, ingresó en varias ocasiones en su hospital de referencia por episodios de dolor abdominal que se etiquetaron como cuadros de suboclusión intestinal secundarios a bridas y adherencias, tratándose de manera conservadora con buena evolución.
La enfermedad actual se inició hace unos 14 meses con ulceraciones en vulva y región perianal que comenzaron siendo escasas y con autoinvolución para posteriormente ir haciéndose cada vez más intensas y extensas, evolucionando en brotes en relación con infecciones orales, y de forma ocasional llegaron a presentar hemorragias importantes que requirieron suturas quirúrgicas. Refería, también, pérdida de peso de unos 10-12 kg en unos tres meses, astenia y anorexia, así como un episodio de artritis franca de rodilla izquierda y tobillo derecho. No manifestaba historia de afectación ocular, el ritmo intestinal era normal sin alteraciones de consistencia o color de las heces ni rectorragias, melenas o episodios diarreicos.
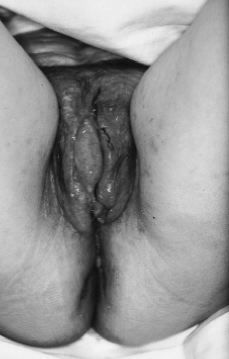
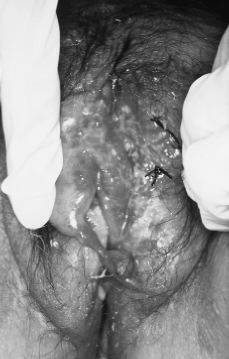
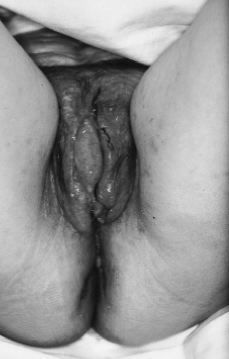
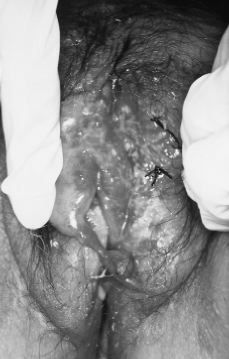
La exploración mostraba una paciente consciente y bien orientada en cuyo abdomen existían varias cicatrices retráctiles de las laparotomías previas. Mediante la palpación abdominal se constataba un abdomen globuloso, no doloroso a la palpación y sin organomegalias. En la exploración ginecológica se apreciaba una vulva con erosiones y ulceraciones redondeadas o rectilíneas de borde violáceo e indurado con fondo rojizo exudativo, aisladas y confluentes que se distribuían por ambos labios, horquilla vulvar, pliegues inguinales, región perianal y surco interglúteo, existiendo pérdida de tejido de forma anular en labio menor derecho (Figs. 1 y 2). En la vagina había un flujo de aspecto candidiásico, sin observarse lesiones, y la pelvis menor estaba libre.
Figura 1. Lesiones vulvares originadas por la enfermedad de Crohn. Erosiones y ulceraciones aisladas y confluentes distribuidas por ambos labios, horquilla vulvar, pliegues inguinales, región perianal y surco interglúteo.
Figura 2. Extensas úlceras vulvares con pérdida de tejido de forma anular en labio menor derecho y formación de puentes cutáneos.
El hemograma, la bioquímica de rutina, las pruebas de función renal y hepática eran normales. También resultaban normales los anticuerpos antimitocondriales, anticélulas parietales, anticorteza suprarrenal y la proteína C reactiva. El proteinograma en el suero reflejaba una gammapatía policlonal. En el exudado vaginal se aislaba una Candida albicans, y el urinocultivo, los hemocultivos, el RPR, TPHA y el VIH eran negativos. El Mantoux era +++. Los cultivos tisulares en diferentes medios (bacterias, mycobacterias y hongos) eran también negativos. El tránsito intestinal y el enema gastroduodenal eran normales.
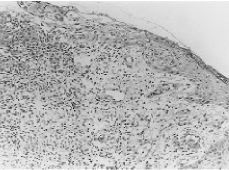
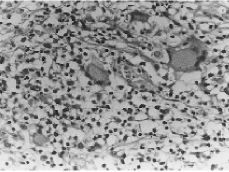
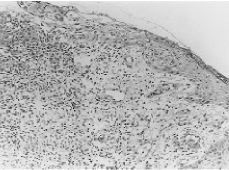
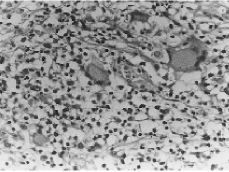
La biopsia vulvar fue informada como cuña cutánea con ulceración y abundante tejido de granulación por debajo de la misma, observándose una lesión granulomatosa formada por histiocitos, linfocitos y células gigantes tipo Langhans sin focos de necrosis epitelioides y sin relación con folículos pilosos. La tinción de PAS era negativa (Figs. 3 y 4).
Figura 3. Biopsia vulvar con ulceración y abundante tejido de granulación por debajo. Granuloma y células gigantes tipo Langhans x 250.
Figura 4. Granuloma y células gigantes tipo Langhans x 400.
Con el diagnóstico de posible enfermedad de Crohn cutánea, dada la negatividad de los cultivos microbiológicos y el aspecto clínico y anatomopatológico de las lesiones, se inició un tratamiento con esteroides orales, mejorando el cuadro, aunque recidivó un año después acompañado de sintomatología digestiva, por lo que se practicó una colonoscopia en la que se observó una probable colitis ulcerosa desde recto hasta colon descendente. Se realizaron múltiples biopsias de estas lesiones que se informaron como una colitis granulomatosa con granulomas no caseificantes compatibles con enfermedad de Crohn.
DISCUSIÓN
La etiología de la enfermedad de Crohn no se conoce actualmente, pero se sabe que predomina en los países industrializados, pudiendo afectar tanto a los hombres como a las mujeres en cualquier edad, aunque es más frecuente entre los jóvenes. El patrón clínico es muy heterogéneo, siendo la diarrea el síntoma más común. El dolor abdominal secundario a estenosis intestinal, el adelgazamiento por el compromiso nutricional, la astenia y la fiebre acompañando a las fístulas o abscesos, se observan con frecuencia.
Entre las manifestaciones extragenitales del Crohn es posible la afectación cutánea. Los lugares más habituales de lesión cutánea son las zonas perianales y el área periestomal(12) y son mucho más raras las denominadas «úlceras metastásicas», llamadas así porque existe una zona de piel sana entre la lesión cutánea y el intestino(6,7,13). Estas úlceras metastásicas suelen aparecer en lugares en donde existe contacto entre superficies cutáneas, como ocurre en la región vulvar o en los pliegues submamarios(14-16).
La clínica de las lesiones cutáneas puede ser variada: hinchazón, induración, ulceración y dolor, siendo habitual que las pacientes hayan recibido o estén recibiendo diversa medicación en el momento de acudir a la consulta. Los primeros estadios de la afectación cutánea vulvar suelen debutar como un eritema con edema que produce un típico color oscuro o cianótico de la piel, apareciendo posteriormente fisuras de la superficie cutánea y formación de abscesos sobre los que se desarrollan úlceras que pueden llegar a ser muy profundas y extensas y que, cuando se cronifican, dan lugar a destrucción de los tejidos que las rodean, originando su perforación y bridas cutáneas(5).
La inflamación crónica granulomatosa del intestino ocasiona ulceraciones de la mucosa y es fácil que se originen fístulas y abscesos. Estas fístulas pueden dirigirse hacia la piel perianal y también afectar a la vulva por proximidad, cursando clínicamente como una lesión eritematosa que posteriormente se ulcera y que cuando se biopsa se describe como una vulvitis granulomatosa(17). Las lesiones secundarias a fístulas no deben ser confundidas con las denominadas úlceras metastásicas.
El diagnóstico diferencial de la afectación vulvar de la enfermedad de Crohn debe realizarse con un gran número de entidades: infecciones micóticas, infecciones piógenas (hidroadenitis supurativa) y otras inflamaciones granulomatosas (tuberculosis, actinomicosis, linfogranuloma, granuloma inguinal, granulomas de las sífilis, sarcoidosis, etc.).
No está claro cuál es el tratamiento idóneo para estas enfermas. Algunos autores propusieron actuaciones quirúrgicas que iban desde el legrado de la úlcera cada 10 días(18) a una cirugía radical con una excisión amplia de la zona afectada(14) o, incluso, se practicaron vulvectomías(12). En general, la cirugía se emplea después que los tratamientos médicos han fracasado; entre estos últimos se han empleado agentes antibacterianos como el metronidazol solo(19) o combinado con corticoesteroides(13), y las tetraciclinas(7). En nuestro caso, la paciente presentó una buena respuesta a la terapia con esteroides orales.
BIBLIOGRAFIA
01 Crohn B, Ginsburg L, Oppenheimer G. Regional ileitis, pathologhic and clinical entity. Journal of the American Medical Association 1932;99:132.
02 Mc Callum D, Kinmont P. Dermatological manifestation of Crhohn''s disease. British Journal of Dermatology 1968;80:1-8.
03 Apgar J. Newer aspects of inflammatory bowel disease and its cutaneous manifestations: a selective review. Semnars Dermatol 1991;10:138-47.
04 Gregory B, Ho V. Cutaneous manifestations of gastrointestinal disorders. J Am Acad Dermatol 1992;26:371-83.
05 Marotta P, Reynolds R. Metastatic Crohn''s disease. Am J Gastroenterol 1996;91:373-5.
06 Reyman L, Milano A, Demopoulos R, Mayron J, Schuster S. Metastatic vulvar ulceration in Crohn''s disease. Am J Gastroenterol 1986;81:46-9.
07 Kafity A, Pellegrini A, Fromkes J. Metatatic Crohn''s disease. A rare cutaneous manifestation. J Clin Gastroenterol 1993;17:300-3.
08 Lavery H, Pinkerton J, Sloan J. Crohn''s disease de vulva two further cases. British Journal of Dermatology 1985;113:363.
09 Parks A, Morson B, Pegum J. Crohn''s disease with cutaneous involvement. Proc R Soc Med 1965;58:241-2.
10 Wallis S, Walker-Smith J. An unusual case of Crohn''s disease in West Indial child. Acta Paediatr Scand 1976:65:749-51.
11 Holohan M, Coughlan M, O''Loughlin S, Dervan P. Crohn disease of the vulva. Case report. British Journal of Obstetric and Gynaecology 1988;95:943-5.
12 Scuylly R, Mark E, McNelly W, McNelly B. Case Records of the Massachusetts General Hospital. Case 26-1989. N Engl J Med 1989;29:1741-7.
13 Virgili A, Corazza M. Crohn''s disease of the vulva. The Journal of Reproductive Medicine 1994;39:115-7.
14 Kao M, Paulson J, Askin F. Crohn disease of the vulva. Obstet Gynecol 1975;46:329-33.
15 Doassans S, Osman H, Joujoux J, Guillot B. Atteinte vulvaire au cours d''une maladie de Crohn. Ann Dermatol Venerol 1994;121:724-6.
16 Piette F, Colombel J, Delaporte E. Manifestations dermatolgiques des maladies inflamatories du tube digestif. Ann Dermatol Venerol 1992;119:297-306.
17 Levine E, Barton J, Grier E. Metastatic Crohn disease of the vulva. Obstet Gynecol 1982;60:395-7.
18 Mountain J. Cutaneous ulceration in Crohn''s disease. Gut 1976;II:18-26.
19 Kremer M, Nussenson E, Steinfeld M, Zuckerman P. Crohn''s disease of the vulva. Am J Gastroenterol 1984;79:376-8.