Comprender la depresión perinatal, buscar factores de riesgo de depresión durante el embarazo, reconocer la depresión durante el embarazo, describir posibles relaciones entre depresión y embarazo, descubrir si esta enfermedad puede repercutir sobre el recién nacido, embarazo o parto, así como estudiar y entender los tratamientos de la depresión durante el embarazo
Material y métodosEstudio prospectivo de 118 gestantes vistas en el Servicio de Obstetricia y Ginecología Psicosomática del Hospital Materno- Infantil de Málaga por ansiedad, depresión o tratamientos psicofarmacológicos. Análisis estadístico observacional descriptivo y prospectivo.
ResultadosRespecto a los antecedents psicológicos, el 30% había tenido depresión y el 9% crisis de ansiedad. Entre las pacientes tratadas hubo 63 casos de depresión, 106 de ansiedad (56 con depresión) y 9 de estrés (5 con ansiedad y 4 con ansiedad y depresión).
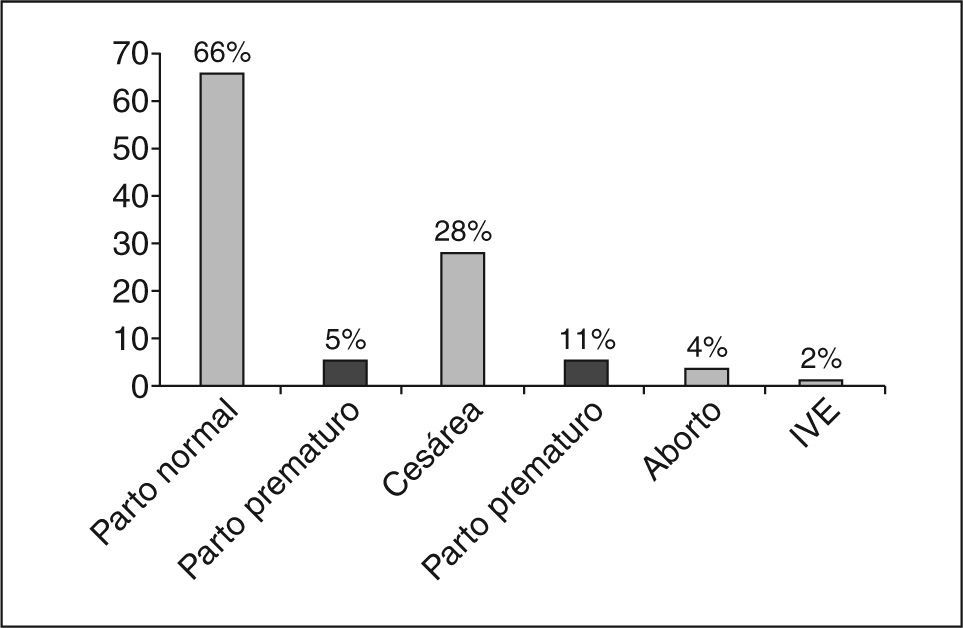
Respecto a la paridadel 60% tenía un parto anterior y el 40% tuvo uno o más abortos (el 32% eran interrupción voluntaria del embarazo [IVE]) La forma de finalización fue la siguiente: partos eutócicos, un 66%; cesáreas, un 28%; abortos espontáneos, un 4%; IVE, un 2%; partos pretérmino, un 16% (mayor que en población normal, lo que corrobora la bibliografía al respecto). El 5% fue eutócico y el 11% por cesárea.
Respecto al tratamiento antidepresivoel 63% tomó antidepresivos, de los cuales el 51% recibió tratamiento con paroxetina, el 9% con fluoxetina y el 3% con sertralina. Respecto al tratamiento de la ansiedad, el 91% consumió algún ansiolítico durante el embarazo. Sólo el 11% presentó rechazo hacia su recién nacido, de los cuales: el 31% sedebió a la prematuridad del recién nacido; otro 31% se debió a la depresión materna; el 15% se debió a cardiopatías graves; un 7,5% se debió a muerte del marido; un 7,5% se debió a muerte del segundo gemelo, y un 7,5% se debió a problemas importantes de pareja.
ConclusionesSi pudiéramos definir un perfil de embarazada que tendría más posibilidades de presentar cuadros de ansiedad o depresión, sería una mujer de más de 30 años, más frecuentemente segundípara y con algún aborto previo, con antecedentes psicológicos depresivos, dificultades en la relación de pareja y que trabaja como ama de casa o en hostelería preferentemente, y que se haya visto sometida durante el embarazo a técnicas invasivas y haya sido ingresada por hiperemesis.
En relación con la valoración riesgo-beneficio, es más perjudicial para el feto que la madre se encuentre ansiosa o depresiva que el possible efecto que sobre él puede ejercer el psicofármaco
To understand perinatal depression, identify risk factors for depression during pregnancy, recognize depression during pregnancy, describe the possible links between depression and pregnancy, discover whether this disease affects the newborn, pregnancy or childbirth, and analyze treatment for depression during pregnancy.
Material and methodsWe performed an observational, descriptive, prospective study of 118 pregnant women followed-up in the Obstetrics and Gynecology Psychosomatic Unit of the Maternity Hospital of Malaga for anxiety, depression or psychopharmacological treatment.
ResultsA history of depression was found in 30% of the patients and a history of anxiety disorder in 9%. Among the patients treated, 63 had depression, 106 had anxiety (56 with depression), and nine had stress (five with anxiety and four with anxiety and depression). Sixty percent had one previous delivery and 40% had had one or more abortions (32% were voluntary). Pregnancy terminated in vaginal delivery in 66%, cesarean section in 28%, miscarriage in 4%, abortion in 2%, and preterm delivery in 16% (a frequency higher than in the general population, corroborating the literature on the subject). Of preterm deliveries, 5% were vaginal deliveries and 11% were cesarean sections. Treatment for depression consisted of antidepressant drugs in 63% (51% with paroxetine, 9% with fluoxetine and 3% with sertraline). Among patients treated for anxiety, 91% received an anxiolytic agent during the pregnancy. Only 11% rejected their newborns: 31% due to preterm delivery, 31% due to maternal depression, 15% due to severe cardiac defects, 7.5% due to the death of the husband, 7.5% due to death of the second twin, and 7.5% due to major problems with the partner.
ConclusionsThe factors associated with a greater risk of anxiety or depression in pregnancy were as follows: age more than 30 years old, being a secundipara and having a prior abortion, a history of depression, difficulties in the relationship with the partner, being a housewife or working in the catering trade or hotel industry, undergoing an invasive technique during pregnancy, and hospital stay due to hyperemesis. The effects of anxiety and depression are more negative for the fetus than those of drug treatment for these disorders.
La prevalencia de la depresión en el mundo es del 5-10% en la mujer adulta embarazada.
Un informe de evidencia de 2005 de la Agency for Healthcare Research and Quality (AHRQ), parte del Departamento de Salud y Servicios Humanos de los Estados Unidos (HHS), afirma que la depresión es tan común en mujeres durante el embarazo como lo es después del parto y que casi 1 de cada 20 mujeres estadounidenses embarazadas, o que han dado a luz en los últimos 12 meses, presentan depresión mayor. Cuando se combinan depresión mayor y menor, hasta el 13% de las mujeres experimentan depresión9. En ese informe se define depresión perinatal como la que ocurre durante el embarazo y puede continuar hasta 12 meses después1.
Puede haber fallos en el reconocimiento de la depresión durante el embarazo, ya que síntomas de depresión, como cansancio, problemas para dormir, cambios emocionales y aumento de peso, también pueden ocurrir con el embarazo1,5. Así, la detección real de la depresión es difícil en estos casos en que el embarazo puede enmascarar o confundir sus síntomas1,3.
En la actualidad, el embarazo tiene una serie de connotaciones que motivan un aumento de las situaciones de estrés, ansiedad y depresión. Una es la edad, pues cada vez son más frecuentes embarazos después de los 35-40 años, y otra es la mayor frecuencia de embarazos por técnicas de reproducción asistida, así como el estrés que generan las pruebas de diagnóstico prenatal (bioquímicas, ecográficas, técnicas invasivas, etc.).
Los factores que contribuyen a presentar depresión durante y después del embarazo incluyen5: historia familiar o personal de depresión, abuso de sustancias, ansiedad por el bebé, problemas con embarazos o partos anteriores, problemas matrimoniales o económicos, cambios bruscos en la concentración de hormonas posparto, cansancio o no dormir lo suficiente, dudas sobre ser buena madre, y cambios en trabajo y rutinas domésticas6.
Hay dos tipos de consecuencias que deben identificarse en la depresión no tratada durante el embarazo10: las que afectan a la madre5 (las mujeres con depresión prenatal suelen tener una atención prenatal y conductas en salud pobres, menor ganancia de peso, fatiga, trastornos del sueño, mayor consumo de tabaco o de drogas) y las que afectan al feto (en algunos estudios se ha descrito un aumento de la incidencia de parto pretérmino, con una edad gestacional media de 29,5 semanas y reducción del peso al nacer)3.
Aún existe controversia sobre el tratamiento de la depresión durante el embarazo; su manejo es difícil y se debe considerar siempre el equilibrio riesgo-beneficio9,10.
En los últimos años el interés por la depresión prenatal ha aumentado debido, entre otras razones, a que se ha visto que la depresión prenatal es un factor de riesgo para presentar depresión recurrente en la vida de la mujer y, en segundo lugar, tanto la depresión no tratada prenatal como la posparto afectan negativamente al desarrollo del niño3.
La evidencia demuestra que tratamientos como la psicoterapia o los antidepresivos pueden ser efectivos para mujeres con depresión perinatal, pero aún existe un número limitado de estudios a este respecto.
Algunos objetivos que nos hemos planteado con nuestro estudio son: comprender la depresión prenatal; buscar los factores de riesgo de depresión durante el embarazo; reconocer la depresión durante el embarazo; describir posibles relaciones entre depresión y embarazo; descubrir si esta enfermedad puede repercutir sobre recién nacido, embarazo o parto, y estudiar y entender los tratamientos de la depresión durante el embarazo.
MATERIAL Y MÉTODOSEl estudio se realizó en el Servicio de Obstetricia y Ginecología Psicosomática del Hospital Materno-Infantil Carlos Haya de Málaga. Se recogieron datos y se siguió a 118 embarazadas derivadas, estudiadas y tratadas en nuestra unidad en los últimos meses por crisis de ansiedad, antecedentes de tratamientos con psicofármacos o episodios depresivos.
Se realizó un análisis estadístico observacional, descriptivo y prospectivo.
Las variables de estudio fueron: edad, paridad, número de abortos previos, nivel de estudios, tipo de trabajo, relación de pareja, antecedentes psicopatológicos, problemas económicos familiares, procedencia de derivación, síntoma psicológico, fármaco psicotropo empleado, afección gestacional y tipo (amenaza de aborto, hiperemesis, amenaza de parto pretérmino [APP], hipertensión arterial [HTA], incompetencia cervical, diabetes gestacional, translucencia nucal aumentada, malformaciones fetales, entre otras); realización de pruebas invasivas; vía de finalización de la gestación; datos del recién nacido; tipo lactancia; presencia de depresión posparto, y dificultad de adaptación de la madre al recién nacido.
RESULTADOSEn nuestra consulta, hicimos seguimiento, control y tratamiento de embarazadas derivadas por crisis de ansiedad, antecedentes de tratamientos con psicofármacos o de episodios depresivos.
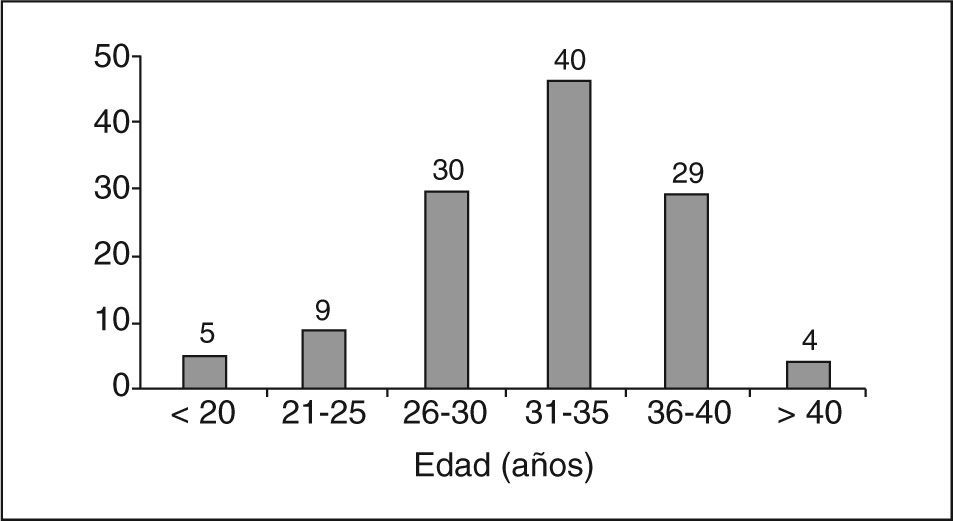
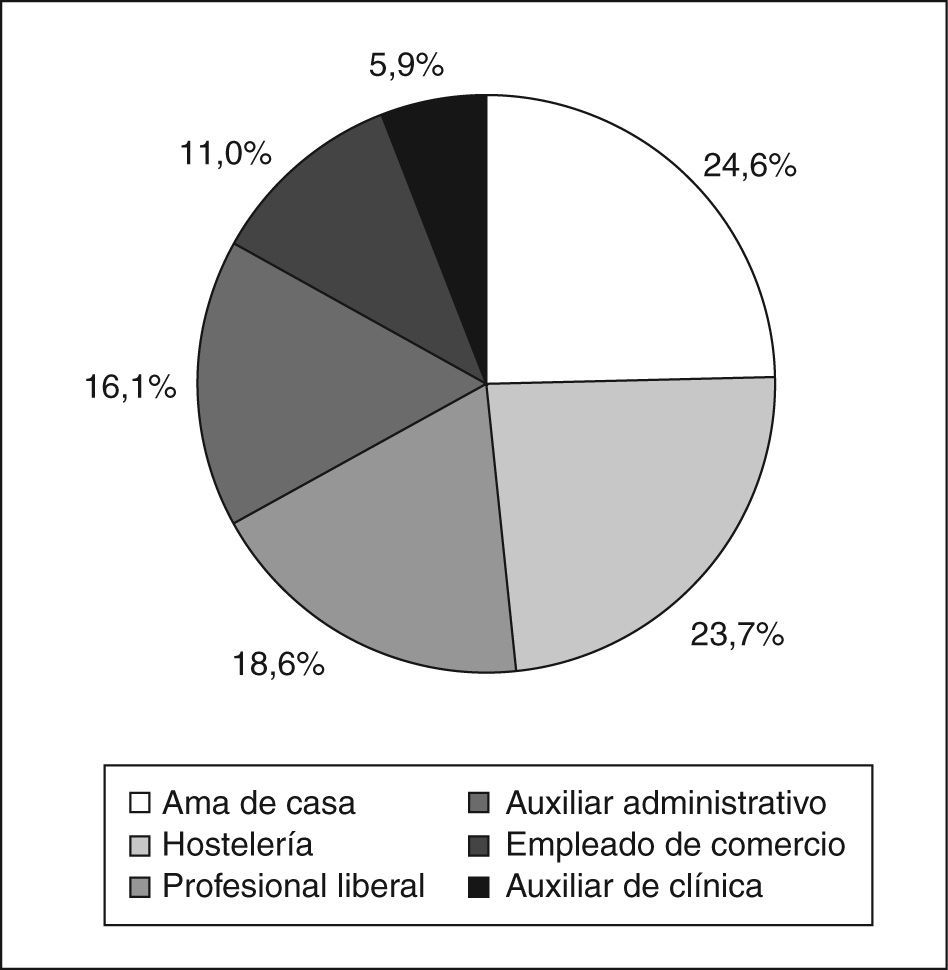
El número de pacientes incluidas fue de 118. Su procedencia era: el 38% de atención primaria; el 37% de consulta de embarazo de alto riesgo, y el 25% restante de urgencias hospitalarias. La edad media de las embarazadas fue de 32 años (rango = 18 a 45) (fig. 1). Respecto a la paridad, el 60% tenía un parto anterior y el 40% uno o más abortos (el 32% IVE). En cuanto a los trabajos, eran más frecuentes ama de casa y hostelería, y los menos frecuentes los de auxiliar de clínica (fig. 2). Casi el 50% tenía estudios básicos frente al 50% con estudios medios o superiores.
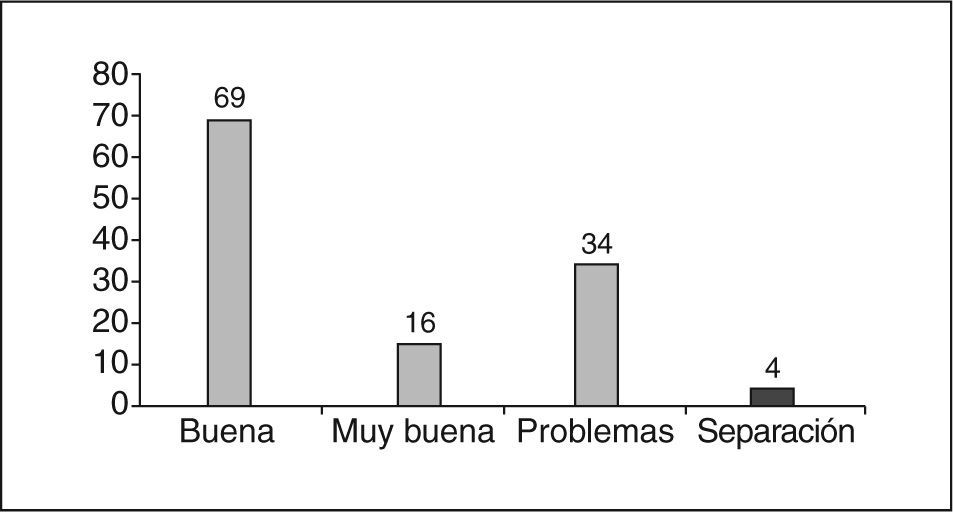
Una de las principales variables como predictor de alteraciones psicológicas fue la relación de pareja (fig. 3): hemos encontrado 34 (30%) parejas con problemas.
En cuanto a la vía de finalización del parto debemos destacar que la incidencia de cesáreas o partos instrumentales no estuvo influida en gran medida por el hecho de presentar una afección psicosomática. Pero sí nos llamó la atención el hallazgo de una mayor incidencia de partos prematuros en nuestra muestra (16%), corroborado por la bibliografía científica: el 5% de los partos fueron eutócicos y el 11% por cesárea (fig. 4).
Otra cuestión que nos planteamos fue cómo puede influir el embarazo en la sintomatología psíquica de las gestantes.
ComentariosLos diagnósticos psicopatológicos en nuestra muestra se realizaron mediante la historia y la entrevista personal a las pacientes que relataban falta de interés por las cosas (incluido el embarazo), dificultades de concentración, sueño, falta de apetito, en algún caso bulimia por ansiedad, labilidad emocional, problemas de pareja, taquicardias y dificultad respiratoria2,3. En muchos casos basta con cambiar pautas conductuales y hábitos perjudiciales. Otra vía diagnóstica es seguir el DSM-IV, o que ya estaban diagnosticadas por salud mental. La primera entrevista y la evaluación del caso no deben ser > 30min. Desde la primera consulta realizamos terapia, dejando que la paciente expresara emociones y sentimientos, desdramatizando la situación y ofreciendo salidas no sólo farmacológicas.
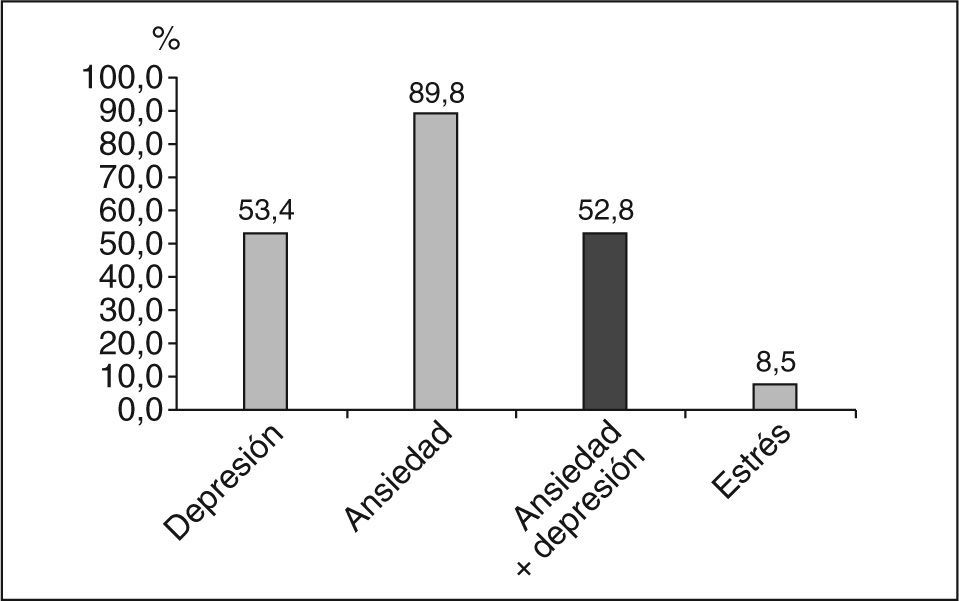
Respecto a los antecedentes psicológicos, el 30% había tenido depresión y el 9% crisis de ansiedad. Entre los casos tratados, hubo 63 de depresión, 106 de ansiedad (56 con depresión), 9 de estrés (5 con ansiedad y 4 con ansiedad y depresión). El cuadro más frecuente fue la ansiedad (89%), seguido por la depresión (53%) (fig. 5). El estrés acompaña a la ansiedad o depresión, aunque es difícil saber en qué medida las situaciones de estrés mantenidas son causantes de los otros cuadros2.
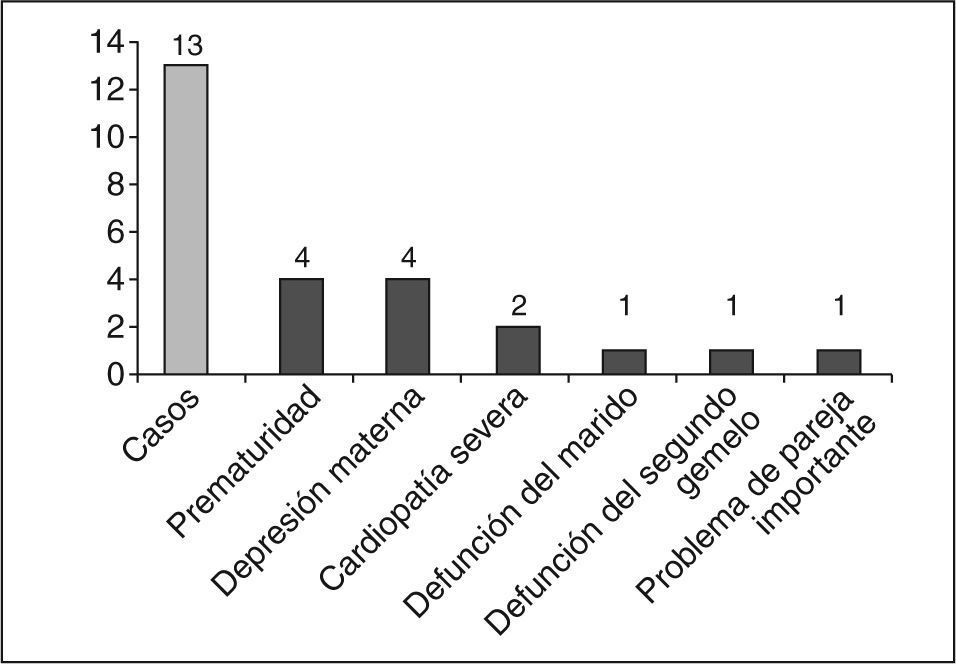
En cuanto a la dificultad de adaptación al recién nacido (fig. 6), es muy importante que la madre acepte a su hijo. Una prueba de embarazo positiva es una noticia poco agradable para el 75% de las gestantes. Tuvimos 13 casos de dificultad de adaptación materna al recién nacido: 4 por prematuridad importante, 4 por depresión materna, 2 por cardiopatía grave, 1 por muerte del marido, 1 por muerte de un gemelo, y 1 por problemas importantes de pareja.
La prematuridad obliga a la separación de padres e hijo, sin poder establecer el vínculo afectivo del apego, ya que para que éste aparezca son fundamentales las primeras horas tras el nacimiento y el inicio de la lactancia materna de forma temprana. Además, se crean escasas expectativas de vida desde un primer momento con un hijo gran prematuro, lo que contribuye a su rechazo.
La intensidad de depresión materna es también fruto del rechazo. En menor frecuencia, la dificultad causada por enfermedades graves del neonato y las expectativas de calidad de vida que pueda tener.
Por último, y en menor medida, la dificultad causada por los conflictos de pareja, con reacciones negativas del padre hacia el nacimiento del hijo, o bien si el padre es desconocido o la pareja ha fallecido.
Resulta vital el establecimiento del vínculo o apego madre-hijo e hijo-madre, y debe ser muy fuerte, pues la madre será quien proteja, alimente y eduque a su hijo para sobrevivir en las mejores condiciones. Este instinto se forjó a través de la evolución. Si no se satisface el instinto de apego posnatal inmediato, la madre rechaza al hijo.
El momento clave para sellar el apego es inmediatamente después del nacimiento, cuando se produce un aprendizaje que quedará grabado de por vida y es el mayor lazo afectivo que existe. La madre lleva al recién nacido al pezón y emerge la primera gota de calostro. Por tanto, el inicio temprano de la lactancia materna es el primer paso. El vínculo padres-hijo está influido por varios factores: las experiencias de los padres cuando fueron criados por sus propios padres, que afectan directamente al desarrollo de la personalidad; las actitudes culturales y sociales hacia la crianza de los hijos, la influencia y adaptación al medio serán decisivas en la aceptación del nuevo ser; el desarrollo de su personalidad; el deseo de tener un hijo. Algunos autores afirman que el apego se inicia desde la concepción, y la planificación psicológica de la llegada del bebé progresa a lo largo del embarazo, la embarazada crea expectativas sobre su hijo y su vida como madre que pueden verse frustradas tras el nacimiento, si el hijo no es como esperaba, el sexo no es el deseado o presenta déficit, enfermedad o prematuridad.
Cuando los padres deben estar separados de su hijo durante días porque aquél está ingresado, es posible que no se establezcan vínculos normales.
Los recién nacidos con malformaciones o incapacidades crónicas generan rechazo de la madre ya que representa: perder al hijo ideal, no ocuparse de otros hermanos, gastos monetario y temporal, complicaciones de los sistemas asistenciales y aislamiento social.
La madre con depresión sufre tristeza persistente, cansancio extremo, cambios de humor, sentimientos de culpa, ansiedad, irritabilidad, insomnio, ataques de pánico, pensamientos suicidas en los casos más graves, falta de concentración, trastornos de la alimentación, etc.5. Todo ello favorece el rechazo hacia el bebé, la aparición de constantes miedos y el creerse una mala madre, lo cual acentúa la depresión.
Respecto al tratamiento con psicofármacos en cuadros ansioso-depresivos, en depresión leve es preferible optar por apoyo psicológico. Los fármacos estarían indicados para iniciar o mantener el tratamiento de una depresión moderada-grave.
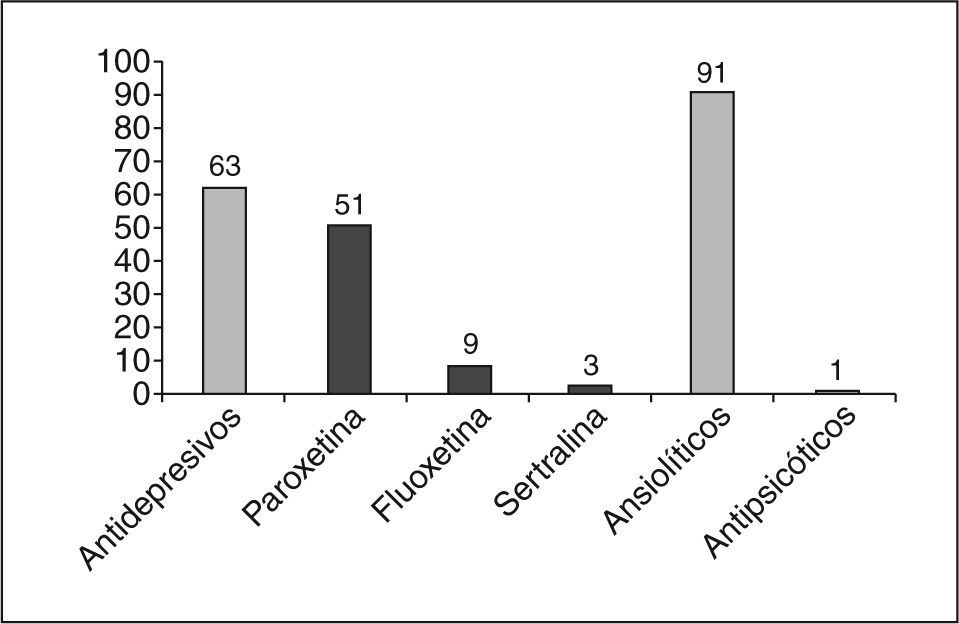
Los fármacos recomendados son los inhibidores selectivos de la recaptación de serotonina (ISRS), como fluoxetina, paroxetina y sertralina. En nuestra población tratada, de los 63 casos, hemos utilizado: paroxetina en 51 casos, fluoxetina en 9 y sertralina en 3.
En la ansiedad hemos hecho una diferenciación entre crisis de ansiedad y cuadros depresivos respecto al tratamiento utilizado. En la crisis de ansiedad utilizamos diazepam sublingual, parenteral o por vía intravenosa, y en estados de ansiedad mantenidos indicamos bromazepam y vitaminas del grupo B. En ocasiones, al cuadro ansioso-depresivo se asocia hiperemesis; entonces utilizamos sulpirida por vía intramuscular asociada a un protector gástrico, y pasamos a la vía oral cuando la situación lo permitió.
Al recomendar a una embarazada un psicofármaco, tenemos que valorar el riesgo-beneficio, ser conscientes de los efectos en el feto a corto y largo plazo, y de la necesidad de éste o el beneficio que la madre obtendrá con su toma10. Como norma fundamental, durante el embarazo debemos empezar con la menor dosis efectiva, pues la experiencia demuestra que a veces dosis subterapéuticas son clínica y subjetivamente efectivas10.
Comenzaremos ese tratamiento cuando la paciente lo demande, tras valorar y acordar con ella el riesgo-beneficio. Si no entraña grave riesgo para la madre, debemos esperar hasta pasadas las primeras 12 semanas.
No existen estudios que demuestren teratogenia de estos fármacos10, aunque se ha comentado la posible asociación entre labio leporino e hipospadias con la toma a largo plazo de benzodiacepinas. Algunos estudios actuales relacionan los ISRS tras la semana 20 con la aparición de hipertensión pulmonar en el recién nacido, bajo peso al nacer y partos pretérmino.
Para minimizar los efectos del fármaco en el recién nacido, debemos ir reduciendo gradualmente la dosis del psicofármaco unas 2 semanas antes de la fecha probable del parto. Los efectos suelen desaparecer tras 48h de vida, por lo que si el neonatólogo observa síntomas de abstinencia pasadas las primeras horas de vida, debe vigilarlo por más tiempo, aunque en los trabajos disponibles se refiere que no es necesario tratar, pero sí dejar en observación al recién nacido porque puede presentar síntomas de abstinencia (irritabilidad, temblores, aumento anormal del tono muscular, llanto en tono alto y alteración del ritmo sueño-vigilia)4,10.
Como tratamiento para los casos de ansiedad, hemos utilizado diazepam y bromazepam.
Para la depresión recomendamos los ISRS, preferentemente paroxetina por su acción ansiolítica, y en menor medida fluoxetina y sertralina, siempre la dosis mínima eficaz, disminuyéndola gradualmente 2 semanas antes del parto.
Hay un aumento la incidencia de parto prematuro respecto al resto de la población normal de embarazadas; en nuestra población llegó al 16%11.
Los tratamientos con psicofármacos (fig. 7) no tienen repercusión sobre la morbimortalidad fetal, aunque excepcionalmente haya algún caso de síndrome de abstinencia neonatal. Normalmente no necesitan tratamiento y es suficiente con someter al recién nacido a observación4,10.
Observamos que cuando una embarazada necesita tratamiento con ISRS y éstos empiezan a hacer su efecto, es a veces sorprendente el cambio de actitudes y vivencias sobre el embarazo.
Respecto al uso de estos fármacos en la lactancia debemos destacar que hay pocos estudios sobre su seguridad. Todos se excretan en leche materna.
En los estudios con ISRS en lactantes se encontraron bajas concentraciones de fluoxetina y prácticamente indetectables en el caso de sertralina y paroxetina.
CONCLUSIONESEn nuestro estudio pretendíamos comprender la depresión prenatal, así como realizar, en cierto modo, una búsqueda de factores de riesgo de depresión durante el embarazo con el fin de llegar a reconocer la depresión durante la gestación. En este aspecto hemos encontrado una mayor prevalencia de depresión entre mujeres multíparas y en las pacientes que habían presentado algún aborto previo observamos que, en la mayoría de los casos, habían sido interrupciones legales del embarazo. Los trabajos que generan con más frecuencia alteraciones psicológicas en el embarazo son los de ama de casa y de hostelería. Los antecedentes psicopatológicos y los problemas de relación de pareja son los que más influyen en la vulnerabilidad psíquica de la embarazada, por lo que alertarán de los casos que necesitan ayuda. Durante el embarazo el síntoma más frecuente en estas pacientes fue la hiperemesis, lo que puede incitar a investigar su salud emocional. El cuadro psicopatológico más frecuentemente apreciado fue la ansiedad (el 89% en nuestro estudio); le sigue la depresión en un 53%, el estrés siempre acompaña ambos cuadros, aunque es difícil saber en qué medida las situaciones de estrés mantenidas son causantes de los otros cuadros8.
Otro aspecto que nos planteamos como objetivo de nuestro estudio fue estudiar y entender los posibles tratamientos de la depresión durante el embarazo. En nuestro caso, como tratamiento para los casos de ansiedad, hemos utilizado diazepam y bromazepam. Para la depresión hemos recomendado los ISRS, preferentemente paroxetina, por su acción ansiolítica, y en menor medida fluoxetina y sertralina. Siempre se debe indicar la dosis mínima eficaz y disminuirla gradualmente 2 semanas antes del parto.
También tratamos de descubrir si esta enfermedad puede repercutir en el recién nacido, el embarazo o el parto. Observamos que la incidencia de parto prematuro es mayor que en el resto de la población normal de embarazadas; en nuestra casuística alcanzó el 16%, hecho que corrobora lo expuesto en la bibliografía científica al respecto11. Por otro lado, hemos visto que los tratamientos psicofarmacológicos no parecen tener repercusión sobre la morbimortalidad fetal, aunque excepcionalmente haya algún caso de síndrome de abstinencia neonatal. Lo importante es que estos recién nacidos sean observados las primeras horas de vida. Klinger et al4, en su estudio de 60 madres que estaban en tratamiento con ISRS, refirieron que, aunque 18 mostraron síntomas de abstinencia neonatal, ninguna necesitó tratamiento.
Nuestra experiencia clínica demuestra que cuando una embarazada necesita un tratamiento con ISRS, y éstos empiezan a hacer su efecto, es a veces sorprendente el cambio de actitudes y vivencias que respecto al embarazo empiezan a experimentar las madres. En este sentido, estamos de acuerdo con Orberlander12 en que el mayor factor de riesgo para el feto no es que esté expuesto a un fármaco, sino que su madre esté deprimida, y, como afirman Klinger et al4, la depresión durante el embarazo conlleva riesgos para la madre y su feto, por lo que no aconsejan la supresión de los medicamentos.
Por último, y no menos importante, hemos visto la importancia y la frecuencia con que aparecen dificultades en la adaptación al recién nacido, pues en nuestra casuística se ha producido en casi uno de cada 10 casos, bien por la prematuridad que obliga a la separación padres-hijo sin que se haya podido establecer ese vínculo afectivo, o por las escasas expectativas de vida que desde un primer momento se ofrece. Otras dificultades se deberían a la intensidad de la depresión materna y, en menor frecuencia, a las causadas por enfermedades graves del recién nacido y las expectativas de calidad de vida que puedan tener y, por último y en menor medida, estarán las causadas por los conflictos de pareja.
Si pudiéramos definir un perfil de embarazada que tendría más posibilidades de presentar cuadros de ansiedad o depresión, sería una mujer de más de 30 años, más frecuentemente segundípara y con algún aborto previo, con antecedentes psicológicos depresivos, dificultades en la relación de pareja y que trabaja como ama de casa o en hostelería preferentemente, y que se haya visto sometida durante el embarazo a técnicas invasivas y haya sido ingresada por hiperemesis.
La detección ampliada de la depresión por parte de los médicos de cabecera y ginecólogos obstetras puede ayudar a mejorar la calidad en la atención de la mujer1,7,9.
En relación con la valoración del riesgo-beneficio, es más perjudicial para el feto que la madre se encuentre ansiosa o depresiva que el posible efecto que en él puede ejercer el psicofármaco.