Este estudio pretende evaluar los cambios epidemiológicos, diagnósticos y terapéuticos en la provincia de Segovia desde la introducción de técnicas de detección de ADN del virus del papiloma humano (VPH) en el cribado de cáncer de cerviz, en mujeres mayores de 30 años en atención primaria en enero de 2009.
Material y métodosEstudio observacional, descriptivo, transversal, retrospectivo, de conizaciones realizadas desde enero de 2007 hasta diciembre de 2010. Se incluye a 86 pacientes: 40 mujeres conizadas en el período 2007-2008 y 46 en el período 2009-2010.
ResultadosNo se ha incrementado significativamente el número de conizaciones pero sí ha aumentado el número de lesiones de alto grado en citología (p=0,017) y en el estudio histológico posquirúrgico (p=0,047). Observamos un incremento del valor predictivo positivo (VPP) del cribado para lesiones de alto grado, aunque sin significación estadística (p=0,059).
ConclusionesEl VPP del cribado de cáncer de cérvix ha aumentado en nuestra provincia con el test de VPH sin aumentar el número de conizaciones.
To assess epidemiological, diagnostic and therapeutic changes in the province of Segovia since the introduction of techniques for the detection of human papillomavirus (HPV) DNA in cervical cancer screening in women aged more than 30 years in primary care in January 2009.
Material and methodsWe carried out an observational retrospective study of conization procedures undertaken from January 2007 to December 2010. Eighty-six patients were included: 40 women who underwent conization from 2007-2008 and 46 who underwent the procedure from 2009-2010.
ResultsThe number of conization procedures showed no significant change but the number of high-grade lesions found in cytology (P=.017) and postsurgical histological analysis (P=.047) increased. The positive predictive value (PPV) of screening for high-grade lesions showed a nonsignificant increase (P=.059).
ConclusionsThe PPV of cervical cancer screening increased in our province with the HPV test, without increasing the number of conization procedures.
El cribado del cáncer de cérvix tiene por objetivo la reducción de la incidencia de dicho cáncer en la población general mediante la detección de la infección por virus del papiloma humano (VPH) y de las lesiones precursoras del mismo.
El VPH es un tipo de virus ADN que afecta a la piel y las mucosas, y que se transmite preferentemente por vía sexual, con una tasa de transmisibilidad muy elevada. Se han descrito más de 100 tipos y los más prevalentes en la patología cervical son VPH 16 (64,5%), 18, 33 y 451. En 2005, la International Agency for Research on Cancer (IARC) reunió datos procedentes de 9 países e identificó 13 tipos de VPH de alto riesgo: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 y 662.
La prevalencia de VPH en la población general en España es de aproximadamente el 9%, siendo más frecuente en mujeres jóvenes y menos al acercamos a la menopausia3. En condiciones de inmunocompetencia, la mayoría de las infecciones, asociadas o no a una anomalía citológica, son transitorias; normalmente se eliminan espontáneamente en 12-24 meses. Los factores de riesgo para la persistencia del VPH y la progresión a lesiones de alto grado son: el tipo de VPH (el 16 con riesgo acumulado de producir neoplasia cervical intraepitelial con displasia moderada, CIN 2, en 10 años de más del 20%4), la infección por otros agentes microbianos, la anticoncepción hormonal, el tabaco, la multiparidad y la inmunosupresión. Aquellas mujeres que no lo eliminan a partir de los 30-35 años son portadoras crónicas y representan un 5%5 de la población general.
El cribado del cáncer de cérvix organizado y con control de calidad mediante citología ha demostrado ser una herramienta útil para disminuir tanto la incidencia como la mortalidad por dicho cáncer. Sin embargo, su sensibilidad para neoplasia intraepitelial cervical de alto grado con displasia grave (CIN 3 o carcinoma in situ) no supera el 80%6 y para displasia moderada (CIN 2), se estima en torno al 53%7. La repetición de la toma citológica consigue mejorar la sensibilidad pero incrementa su coste. Además, la citología es menos efectiva en el cribado del adenocarcinoma. La citología de base líquida mejora la calidad de la muestra y acorta el tiempo de lectura, por lo que mejora la sensibilidad para la detección de neoplasia intraepitelial leve (CIN 1), pero no para CIN 3 ni para cáncer invasivo y dispara los costes8,9.
El estudio HART10(HPV in addition in routine testing), realizado en el Reino Unido y que incluía a 11.085 mujeres, confirmó que el análisis del ADN del VPH es una técnica más sensible que la citología convencional (no la de base líquida) para detectar CIN 3 (el 97,1 frente al 76,6%). Ahora bien, este test identifica infecciones de VPH transitorias no asociadas a CIN de alto grado, especialmente en mujeres jóvenes, lo que disminuye su especificad y podría conducir a un sobretratamiento. Por ello, el análisis de ADN del VPH solo se incluye en el cribado de mujeres mayores de 30-35 años.
El uso simultáneo de citología y análisis de ADN del VPH supone un aumento significativo de la sensibilidad (entre 90-100%) para el cribado de CIN 3 y cáncer invasivo en mujeres a partir de los 30 años10. El elevado valor predictivo negativo (superior al 99%11) hace que las mujeres con resultados «doble negativos» puedan espaciar la siguiente revisión, compensando el mayor gasto que supone añadir el test de VPH en el cribado.
Con este estudio, se pretende analizar las diferencias epidemiológicas y de los resultados del cribado del cáncer de cérvix, surgidas a partir de la introducción, en enero de 2009, del análisis de ADN del VPH en atención primaria en la provincia de Segovia.
Material y métodosEstudio observacional, descriptivo, y retrospectivo del total de conizaciones realizadas en el Hospital General de Segovia desde enero del año 2007 hasta diciembre del año 2010. Se incluye a 86 pacientes y se comparan 2 muestras: 40 mujeres conizadas en el período 2007-2008 y 46 mujeres conizadas desde enero de 2009 (fecha en la que se introduce el test de VPH en atención primaria) hasta diciembre de 2010. El test de cribado utilizado es el test con PCR para ADN de VPH de Roche. Se comparan entre ambas muestras variables epidemiológicas (nacionalidad, edad, paridad y uso de anticoncepción hormonal), el número total de conizaciones y el resultado del cribado y tras la realización de la conización. Para ello se utilizaron tablas de contingencia con el test de la chi al cuadrado de Pearson en el caso de las variables categóricas y la prueba de la t de Student de diferencia entre medias en el caso de variables numéricas utilizando la versión 17.0 del programa SPSS.
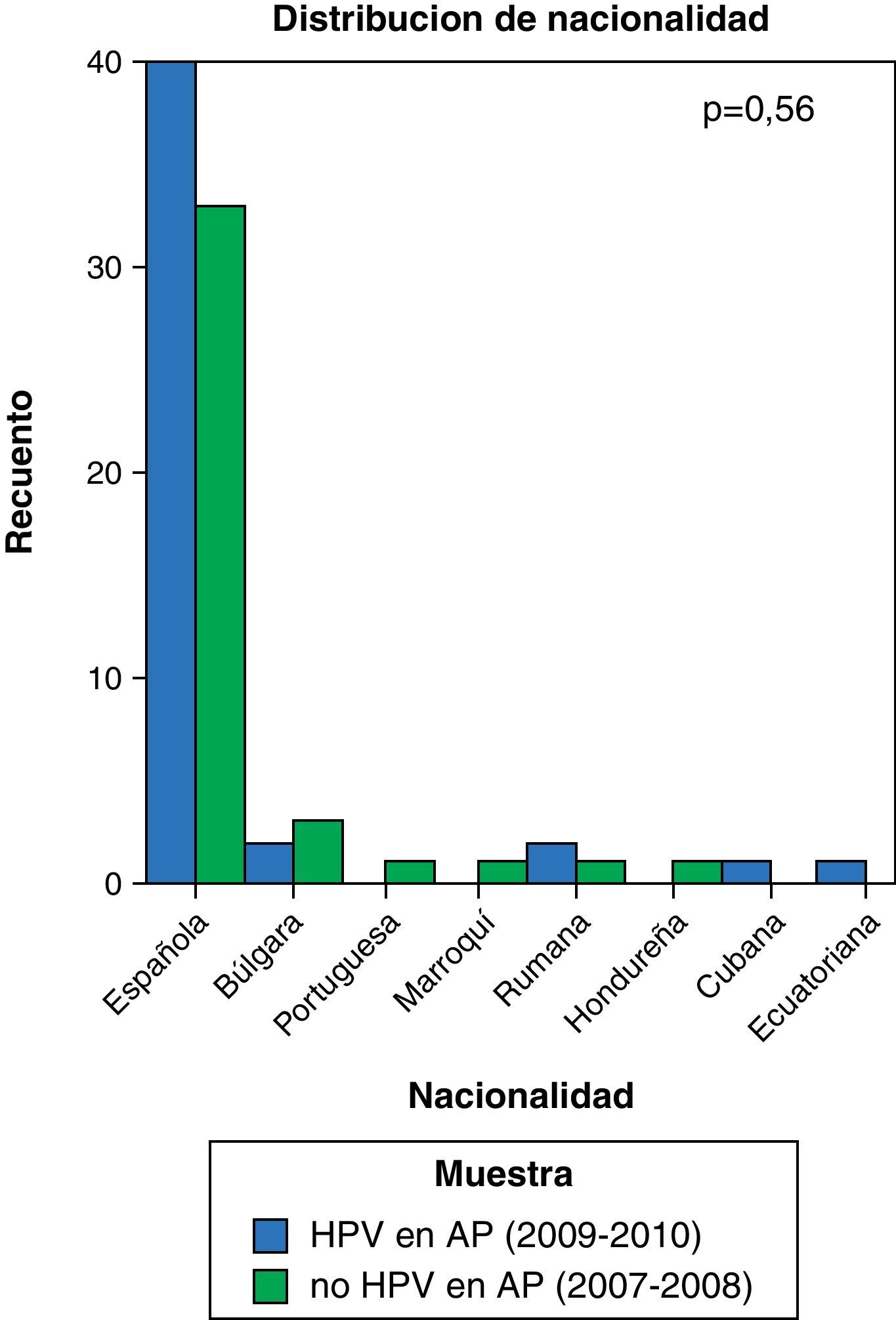
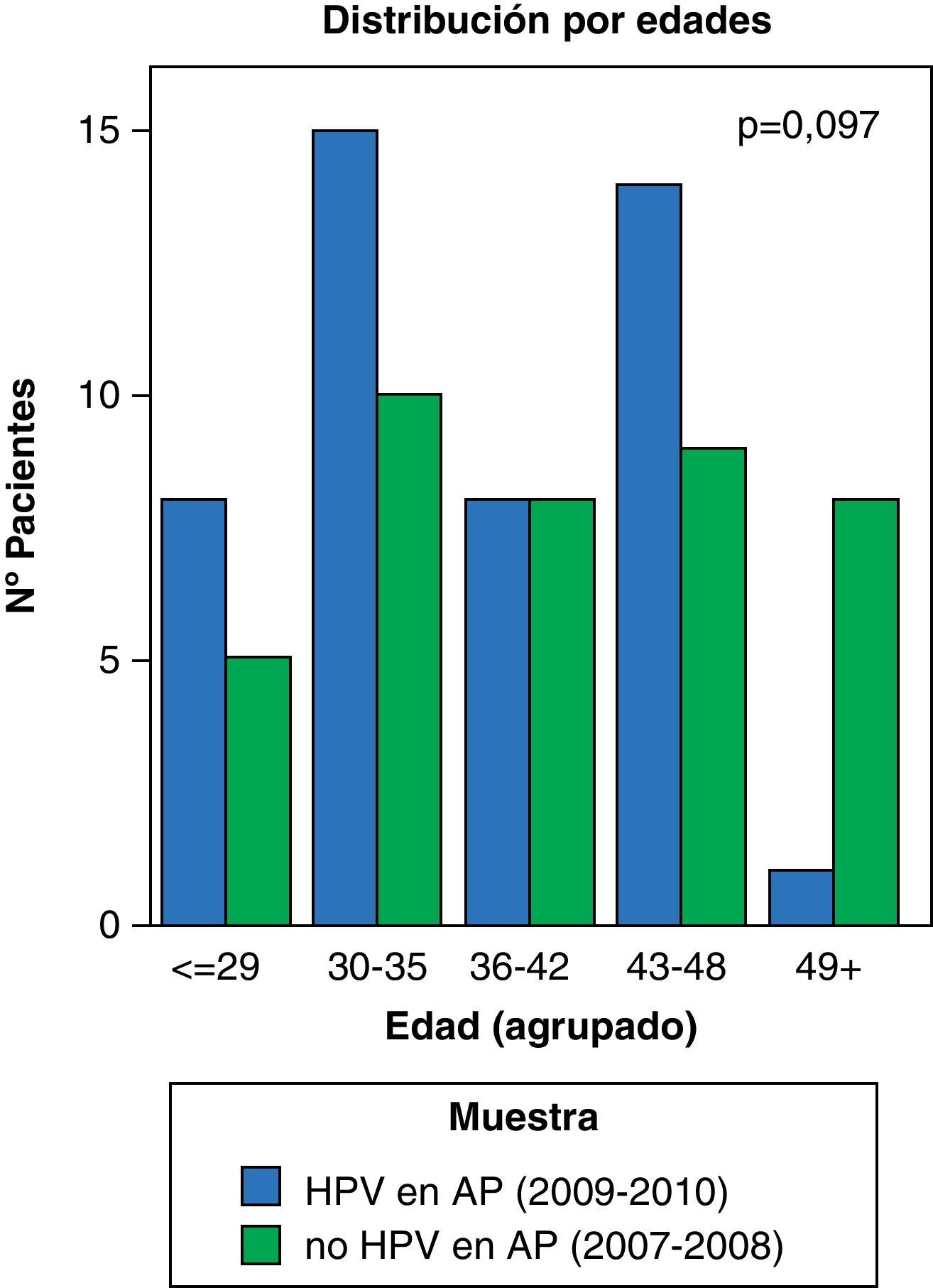
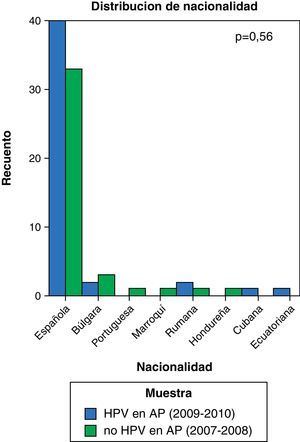
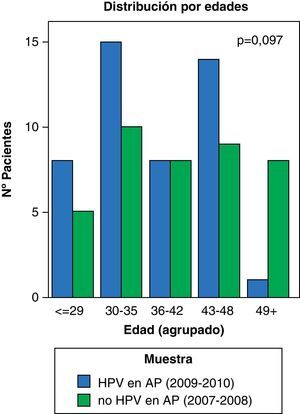
ResultadosEn nuestro estudio hemos encontrado un mayor número de conizaciones después de la introducción del test de VPH (40 vs 46 pacientes); sin embargo, esta diferencia no alcanza la significación estadística. Tampoco se han encontrado diferencias significativas en la nacionalidad de las pacientes entre ambas muestras. La distribución de las mismas queda recogida en la figura 1 (p=0,56). Por otro lado, se aprecia un aumento en el número de conizaciones en menores de 35 años (15 vs 23 casos) y un descenso en las mayores de 49 años (8 vs 1 casos) con p=0, 097 (fig. 2).
No se han encontrado diferencias estadísticamente significativas respecto a la paridad de las pacientes de ambas muestras. Por otro lado, el estudio de la variable anticoncepción hormonal oral no ha resultado valorable, ya que en la mayoría de las pacientes se desconoce la toma habitual o no de anticonceptivos.
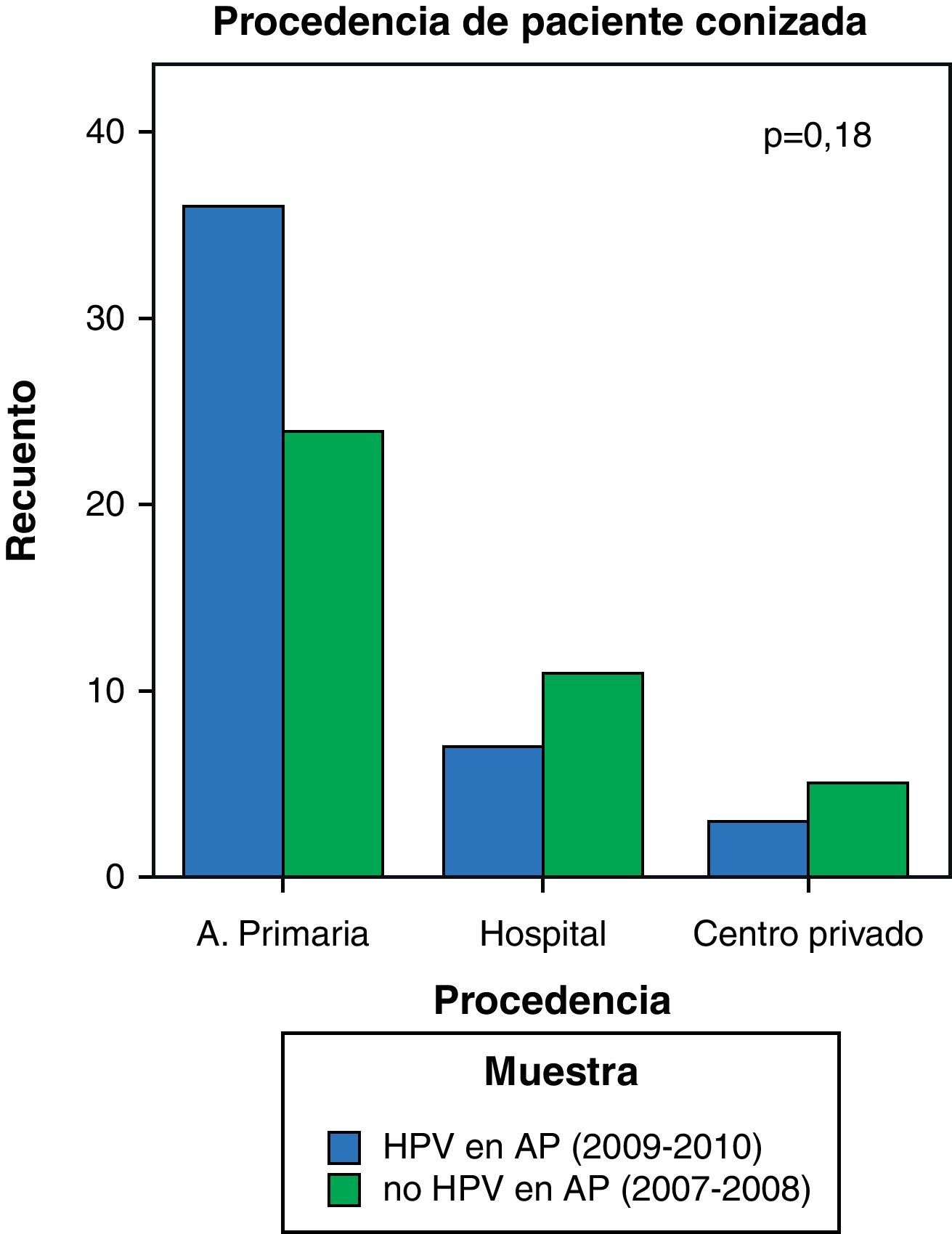
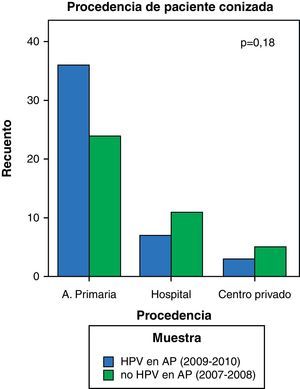
Se ha analizado la procedencia de las pacientes conizadas en ambas muestras, encontrándose un incremento en el número de pacientes procedentes de atención primaria (de 24 vs 36 pacientes) y una disminución de aquellas captadas desde el Hospital General de Segovia (de 11 vs 7 pacientes). Sin embargo, estas diferencias no han resultado estadísticamente significativas (p=0,18) debido al pequeño tamaño de nuestra muestra (86 pacientes) (fig. 3).
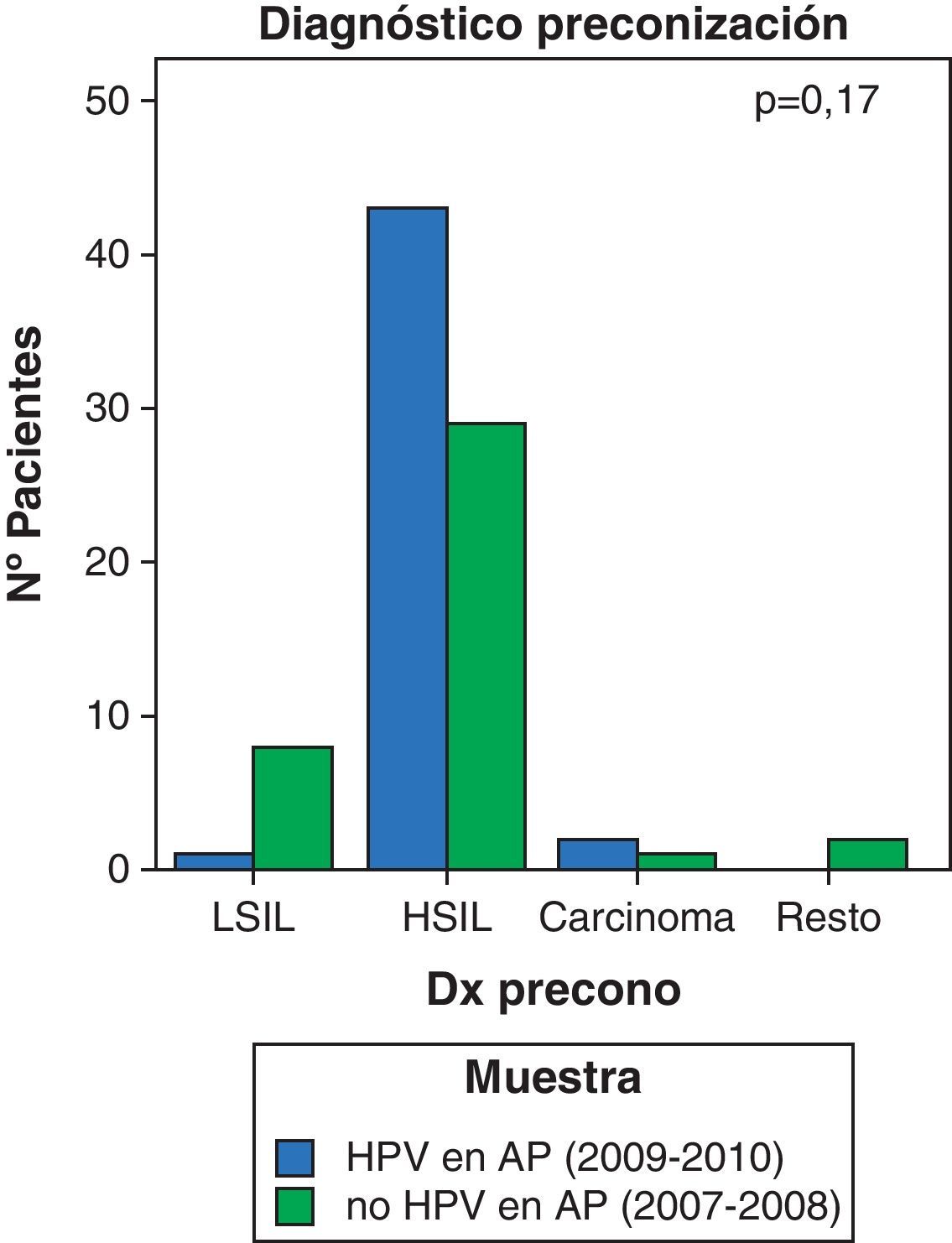
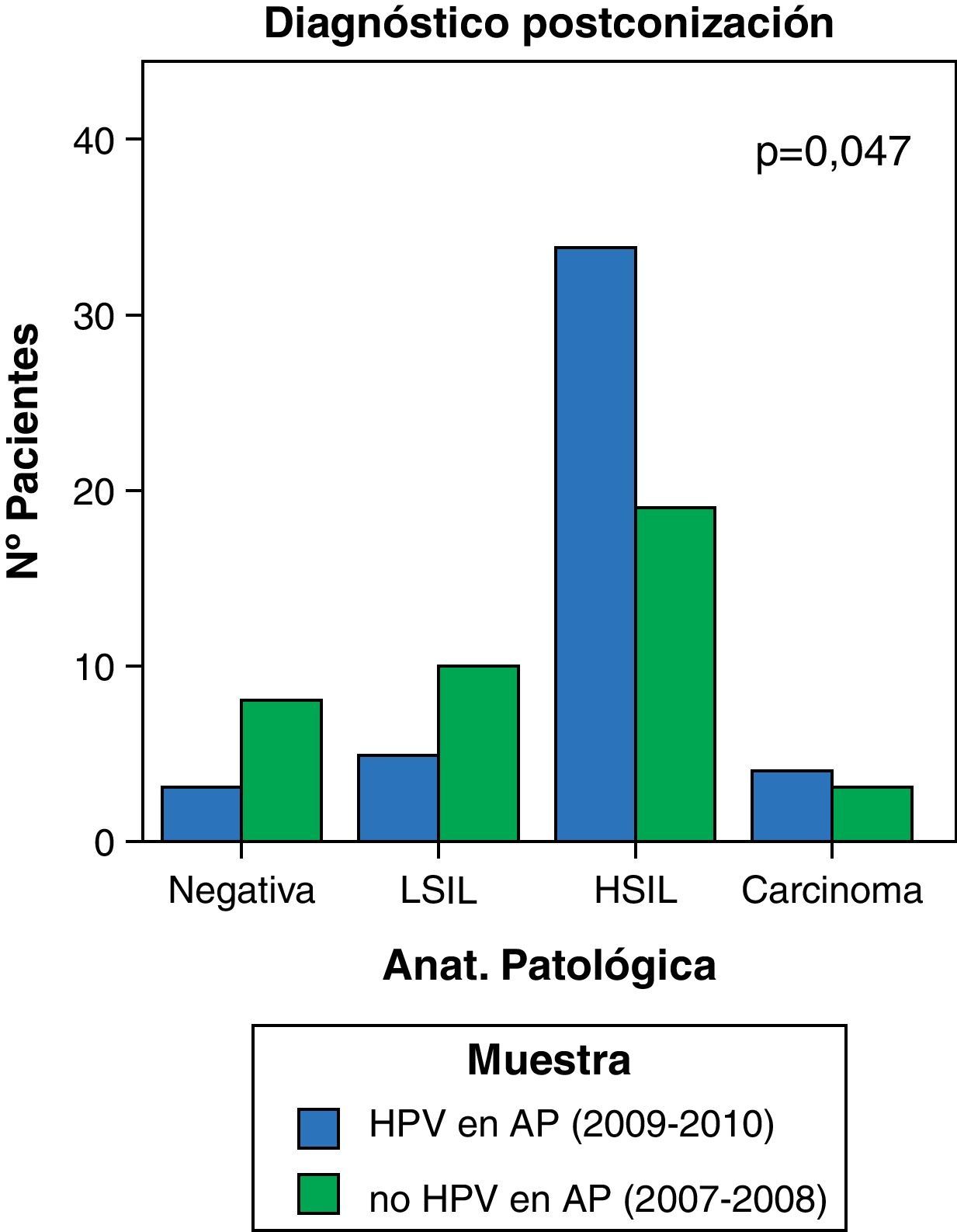
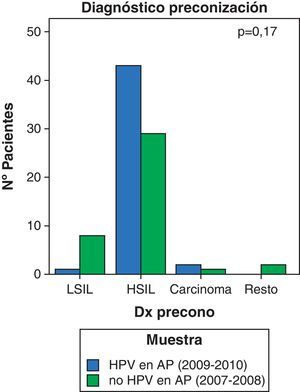
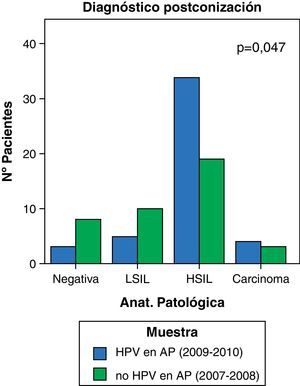
Se objetiva un incremento significativo del número de pacientes con resultado en la citología de lesión premaligna de alto grado: del 47,5 al 73,9%, tanto en el cribado citológico, HSIL, (p=0,017), como en el estudio anatomopatológico de la conización, CIN 2-3 (p=0,047) y un descenso del resultado de lesión intraepitelial de bajo grado: del 25 al 10,9% (figs. 4 y 5).
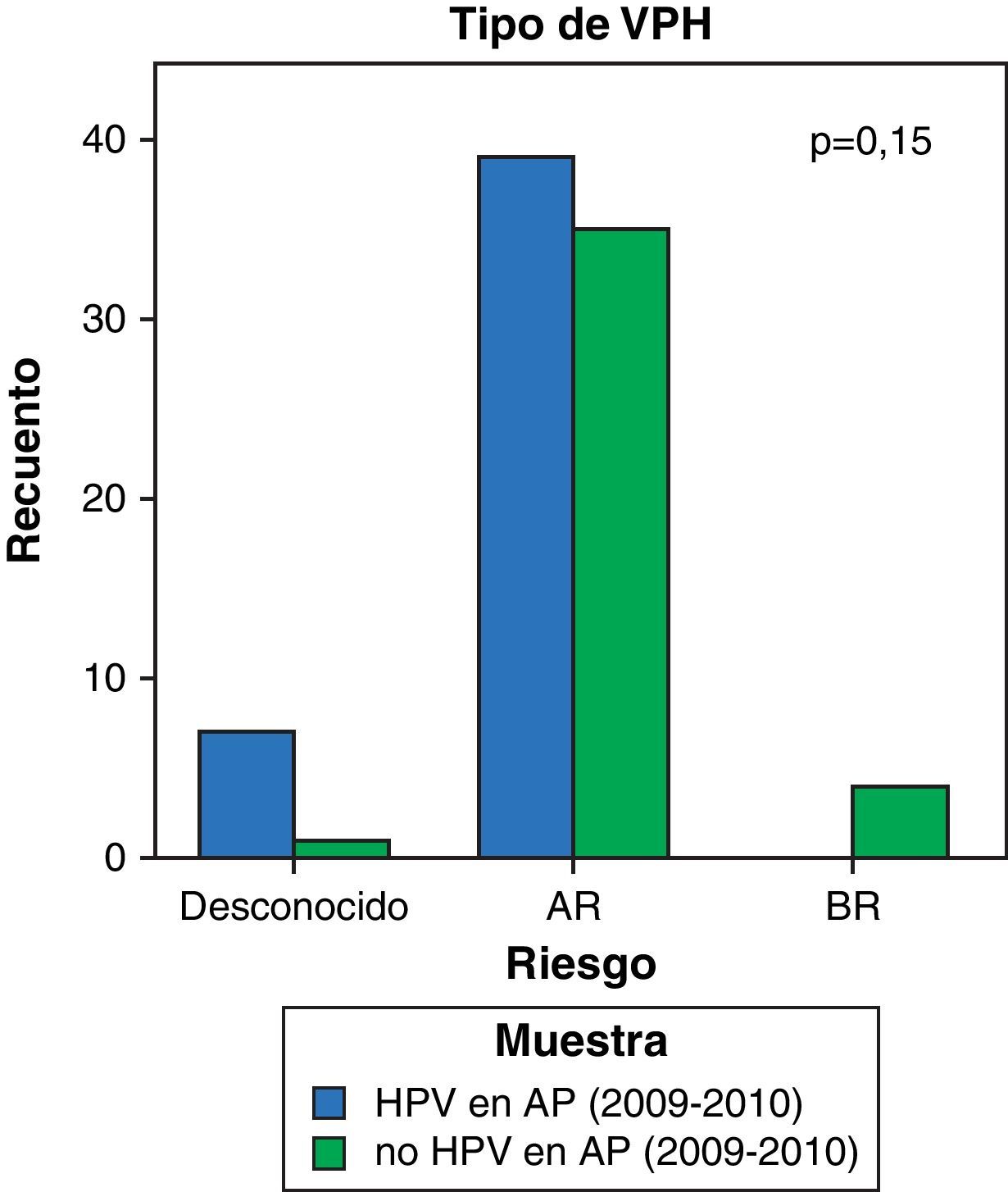
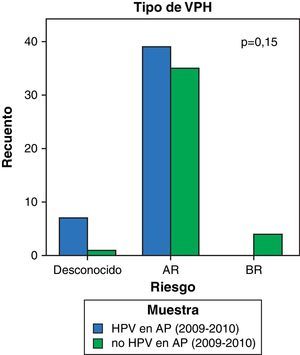
Hemos observado una disminución del número de conizaciones con genotipo de VPH de bajo riesgo (del 10 al 0%) frente a un aumento de genotipo de alto riesgo (del 84,8 al 87,5%), aunque sin alcanzar la significación estadística (p=0,15) (fig. 6).
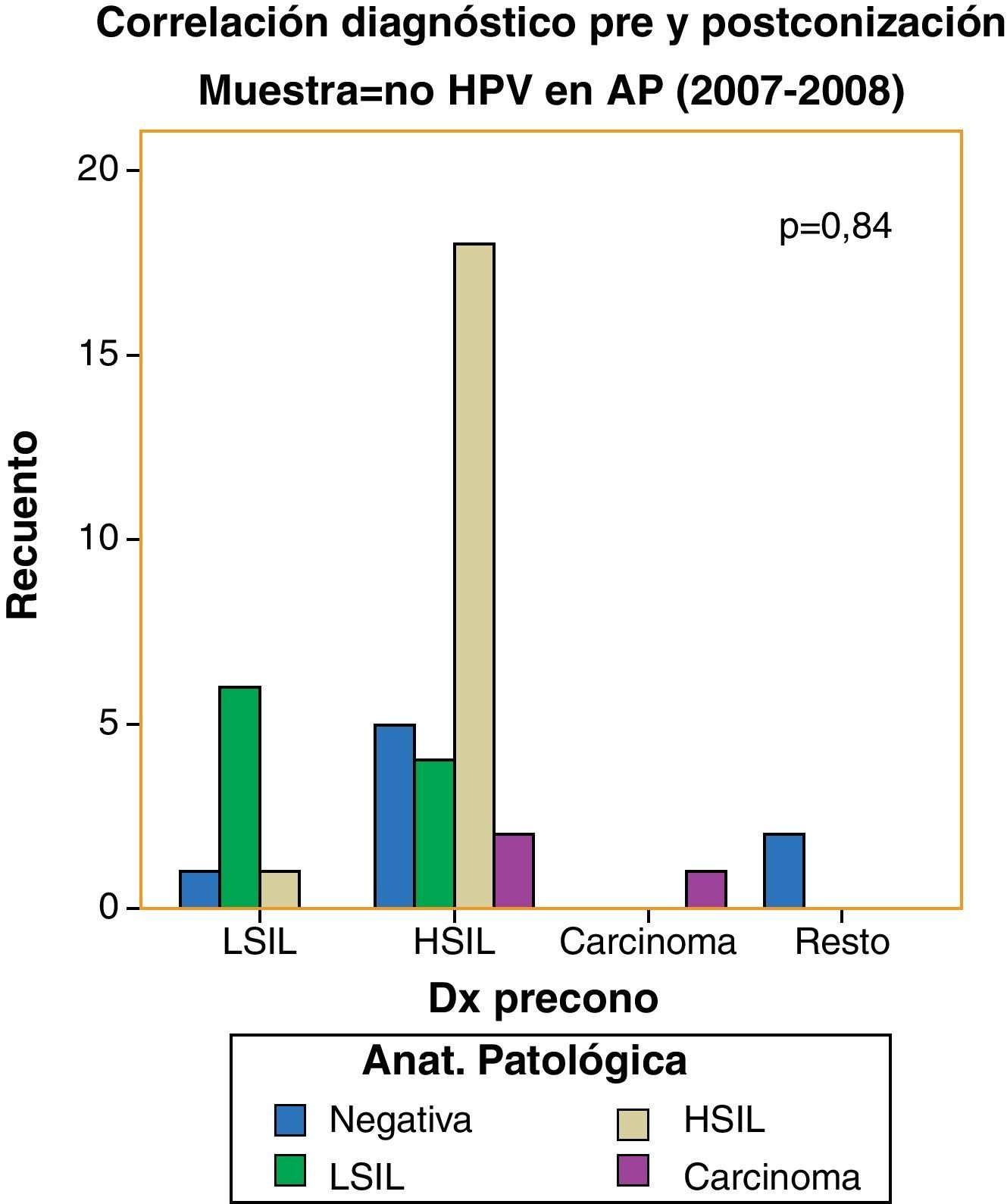
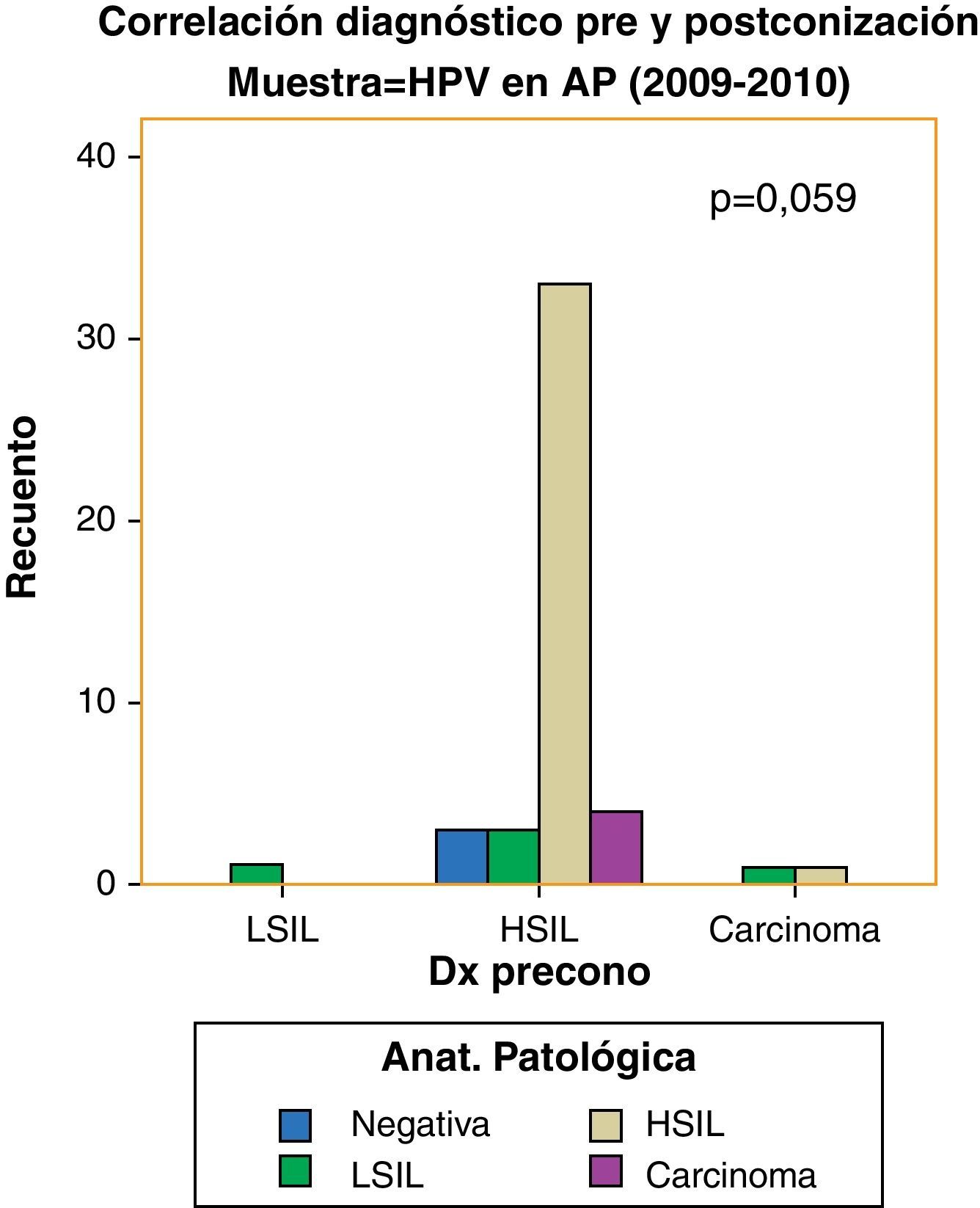
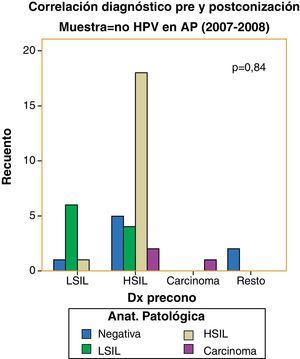
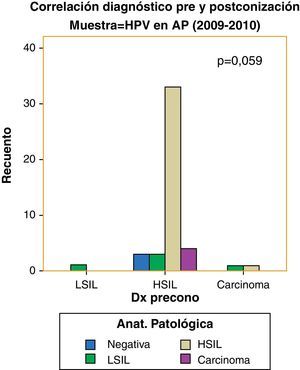
Hemos encontrado un incremento en el número de verdaderos positivos respecto del diagnóstico de lesiones de alto grado: de 18 pacientes (62,1%) a 33 pacientes (76,7%) y un descenso en las pacientes con estudio anatomopatológico negativo con citología y test de VPH positivos para lesiones premalignas: de 8 casos (20%) a 3 (6,5%). Sin embargo, no hemos logrado significación estadística (p=0,059) (figs. 7 y 8).
DiscusiónExiste evidencia científica de que la introducción del análisis de ADN del VPH en el cribado permite prolongar los intervalos de control hasta 5 años en aquellas pacientes con resultados negativos, sin que esto suponga un aumento del riesgo de presentar CIN 2 y que este no sea detectado11. Además, esta prolongación en los intervalos de control compensa el aumento del coste que supone el uso del test de VPH al disminuir el número de citologías12. En nuestro estudio hemos podido comprobar que la utilización del test de VPH en el cribado no ha provocado un incremento en el número de conizaciones estadísticamente significativo y por ello no ha supuesto un aumento del coste en ese sentido.
La prevalencia de infección por VPH en el mundo oscila entre el 2 y el 44%13, siendo las tasas más elevadas las de los países africanos por debajo del Sahara, los países latinoamericanos e India. Las tasas de prevalencia más bajas se han reportado en Hanoi (Vietnam) y en España14. Los datos de nuestro estudio no sugieren un cambio importante en la nacionalidad de las pacientes desde la introducción del análisis de ADN del VPH en el cribado, siendo, como es de esperar, la nacionalidad española la más frecuente en ambas muestras.
Los resultados muestran una distribución de las pacientes conizadas por edades en la que se aprecian dos grupos más frecuentes en ambas muestras: pacientes entre 30-35 años y un segundo grupo de pacientes entre 43 y 48 años (véase la fig. 2). En la mayoría de las poblaciones, la prevalencia de la infección por VPH es mayor en mujeres jóvenes y tiende a disminuir con la edad. En ciertas poblaciones, como America Latina, se ha observado un segundo pico de infección en mujeres perimenopáusicas, al igual que ocurre en nuestro estudio15.
Existe evidencia de que en las mujeres con test de VPH positivo con 5 o más embarazos, el riesgo de presentar CIN 3 o cáncer invasivo es 3 veces mayor que en las han presentado menos de 5 gestaciones16,17. Nuestro estudio no muestra diferencias significativas en la paridad de las mujeres captadas por cribado a partir del uso del test de VPH en atención primaria.
Los estudios epidemiológicos han demostrado un aumento del riesgo de CIN en usuarias de píldora anticonceptiva oral a largo plazo, duplicándose a los 5 o más años de su uso18,19. A pesar de existir una sólida evidencia científica sobre el papel de la anticoncepción hormonal oral como cofactor en la infección y la progresión de las lesiones de cérvix, no hemos podido obtener resultados relevantes a partir de los datos del estudio, ya que se trata de una variable no recogida en la mayoría de las historias clínicas de las pacientes estudiadas.
Como era de esperar, los datos de nuestro estudio nos muestran un aumento de las pacientes conizadas captadas desde atención primaria y un descenso de las procedentes del Hospital General de Segovia desde la introducción del test de VPH en el cribado. Sin embargo, no se han encontrado diferencias estadísticamente significativas; es probable que con un tamaño muestral mayor se pueda demostrar un aumento significativo en el número de pacientes procedentes de atención primaria.
Existe suficiente evidencia científica sobre la utilidad del test de VPH para reducir la incidencia y mortalidad por cáncer de cervix19. Existen 3 grandes estudios, realizados en Holanda20, Suecia21 e Italia22, que han confirmado un incremento de hasta el 70% en el número de lesiones CIN 3 o cáncer invasivo al incluir el test de VPH en el cribado poblacional. De igual manera, los datos de nuestro estudio sugieren un incremento estadísticamente significativo del número de pacientes con diagnóstico de HSIL en el cribado (p=0,017) y su confirmación anatomopatológica (p=0,047) con la detección del ADN del VPH en el cribado.
Nuestros resultados muestran un aumento del número de conizaciones en mujeres portadoras de VPH de alto riesgo frente a un descenso de aquellas con virus de bajo riesgo (p=0,15). El tipo de VPH es el factor más importante en la persistencia de la infección y, por tanto, del riesgo de producir lesiones premalignas. El VPH 16 está asociado al 50% de los cánceres cervicales de tipo escamoso y a más del 30% de los adenocarcinomas23,24. Este virus posee un elevado potencial carcinogénico, con un riesgo absoluto de CIN 3 que se aproxima al 40% a los 3-5 años de la infección25.
Como ya se ha citado, son múltiples los estudios que avalan la superioridad del análisis de ADN del VPH frente a la citología, en cuanto a su sensibilidad en el cribado de cáncer de cérvix7,10,20–22,26,27. Su uso como instrumento de detección primario se ve obstaculizado potencialmente por su baja especificad y el riesgo de sobretratamiento en mujeres con ADN de VPH positivo, principalmente en las mujeres jóvenes. Por ello, es necesario introducir en el cribado con test de VPH un límite de edad (en España, los 30 años28), que permite aumentar su especificad. El cribado con análisis de ADN de VPH incluido en la provincia de Segovia a partir de enero de 2009 se realiza en pacientes de edad igual o mayor de 30 años. Nuestros datos muestran un aumento de verdaderos positivos tras la introducción del test del VPH, basándonos en el cribado y el resultado histológico definitivo de la conización. A su vez, se objetiva un descenso del número de pacientes con cribado positivo y estudio anatomopatológico negativo. En consecuencia, podríamos deducir que la aplicación del análisis de ADN del VPH en el cribado de atención primaria ha supuesto una optimización en la selección de aquellas pacientes con lesiones de alto grado subsidiarias de tratamiento quirúrgico, si bien nuestros datos no son estadísticamente significativos dado el escaso volumen muestral.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.