INTRODUCCIÓN
Según la OMS, el parto pretérmino es aquel que sucede antes de las 37 semanas de gestación (< 259 días) y, en términos globales, supone el 6-10% de todos los partos1-3.
En función de la forma de presentación clínica, se pueden identificar distintas categorías dentro del parto pretérmino1,3-6:
1. Parto pretérmino espontáneo o idiopático, cuando el parto comienza sin causa aparente, antes de la rotura de membranas; esto sucede alrededor del 50% de las veces (intervalo, 23,2-64,1%)3.
2. Parto pretérmino asociado con rotura prematura de membranas (RPM); ocurre aproximadamente en el 25% (intervalo, 7,1-51,2%) de todos los partos pretérmino3,6.
3. Parto pretérmino electivo, iatrogénico o por intervención obstétrica, ya sea por indicación materna o fetal (preeclampsia, diabetes, placenta previa, desprendimiento prematuro de placenta normoinserta [DPPNI], corioamnionitis, retraso del crecimiento uterino [CIR], anomalías fetales...). Su frecuencia oscila entre el 8,7 y el 35,2%3.
La distribución de los subtipos de parto pretérmino varía según las características raciales y socioeconómicas de la población y el diferente manejo obstétrico de las pacientes1. En las poblaciones de bajo riesgo es más frecuente el parto pretérmino idiopático y entre las mujeres de raza negra predomina el parto pretérmino tras RPM3,5,6. A pesar de la reducción de los partos pretérmino espontáneos por el mejor control antenatal, se ha producido un aumento en los partos «electivos» por indicación maternofetal y RPM3,7.
A lo largo de los años se ha estudiado la posible implicación de diversos factores epidemiológicos en la génesis del parto pretérmino. Se ha visto que ciertas características demográficas (edad, raza, nivel socioeconómico...) y conductuales (tabaquismo, abuso de sustancias, actividad física...), los antecedentes obstétricos y determinadas complicaciones a lo largo del embarazo pueden considerarse factores de riesgo de parto pretérmino1,7,8. El estudio de la epidemiología del parto pretérmino es importante, puesto que nos acerca al conocimiento de su fisiopatología y permite establecer grupos en los que se pueden adoptar medidas preventivas.
El objetivo de nuestro trabajo consiste en determinar el efecto de ciertos factores de riesgo, biológicos y médico-obstétricos, en los partos pretérmino espontáneos y por rotura prematura de membranas que tienen lugar en nuestro medio.
PACIENTES Y MÉTODO
Realizamos un estudio retrospectivo, de casos y controles, en el Complejo Hospitalario Universitario de Albacete, durante el período entre el 1 de enero de 2002 y el 31 de diciembre de 2003.
Consideramos parto pretérmino aquel que sucede entre las 22 y las 37 semanas de gestación, siempre que el peso fetal sea mayor de 500 g. El parto pretérmino por RPM es el de la mujer que rompe la bolsa antes de la fase activa de parto y parto pretérmino espontáneo, el que se inicia sin motivo aparente antes de la rotura de membranas. Los partos pretérmino inducidos son los que finalizamos por indicación obstétrica, ya sea por causa materna o fetal.
Efectuamos el cálculo de la edad gestacional mediante la FUR (fecha de la última regla), aunque se modificó en función de la primera ecografía (semana 12) en aquellos casos en que se disponía de ella. Los datos se obtuvieron a partir de las historias clínicas de las pacientes.
Definimos como casos todos los partos pretérmino espontáneos y por rotura prematura de membranas atendidos en nuestro hospital durante el período indicado.
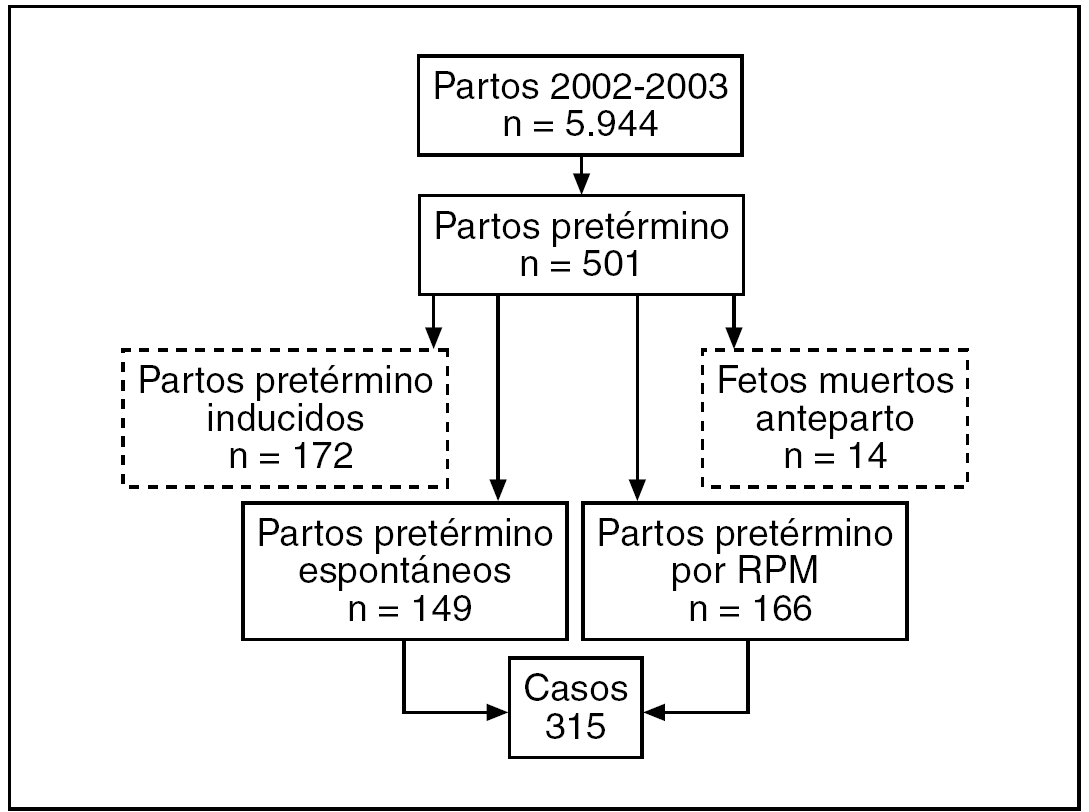
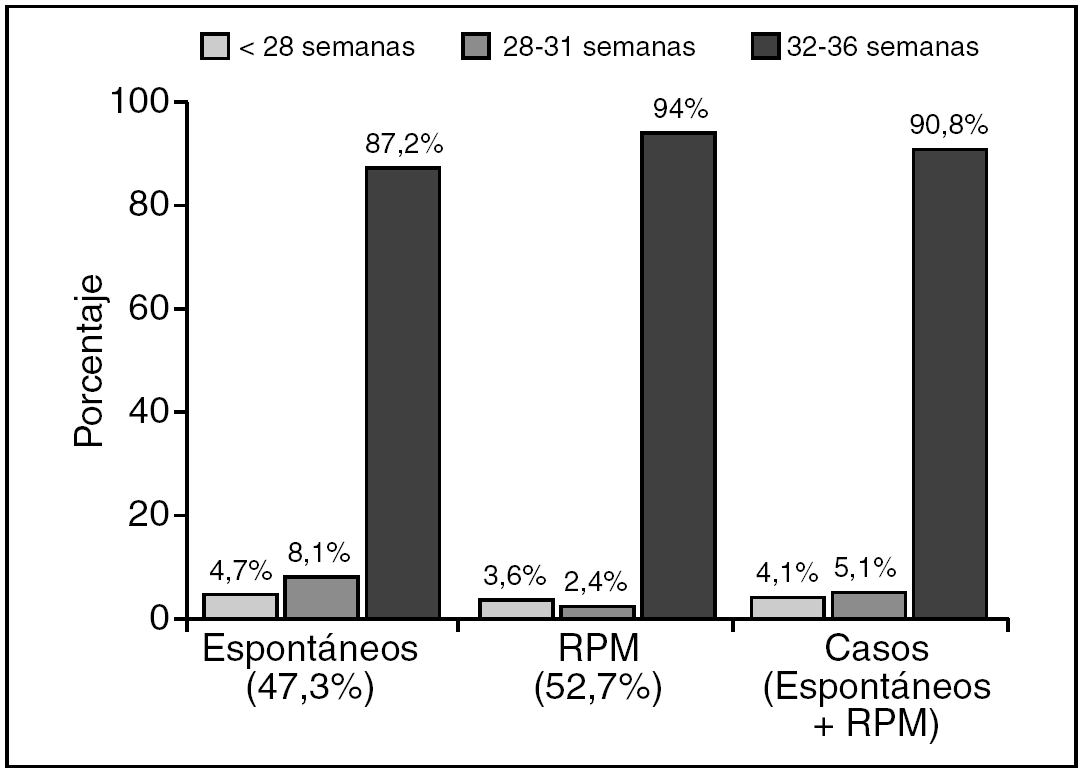
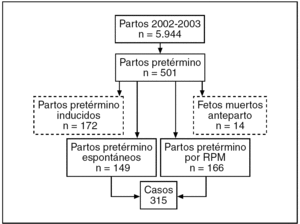
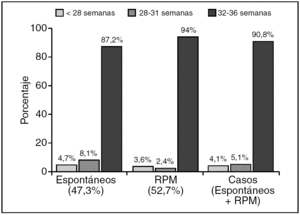
De los 5.944 partos que tuvieron lugar durante los años 2002 y 2003, 501 fueron pretérmino (8,4%). De éstos, 172 fueron inducidos, 166 por RPM y 149 espontáneos; los 14 restantes fueron fetos muertos anteparto. Eliminando los partos inducidos y los fetos muertos anteparto, tenemos un total de 315 casos (149 partos espontáneos y 166 partos por RPM) (fig. 1). En la figura 2 se puede ver la distribución de los partos pretérmino espontáneos y por RPM en función de la edad gestacional y forma de inicio del parto.
Figura 1. Selección de los casos.
Figura 2.Tasa de parto pretérmino (espontáneo y por RPM) según edad gestacional y forma de inicio del parto. RPM: rotura prematura de membranas.
El grupo control fueron los partos a término (≥ 37 semanas). Se obtuvo 315 controles realizando un muestreo aleatorio simple, mediante una tabla de números aleatorios, sobre el total de partos del mismo período, pasando al número siguiente en caso de que coincidiese con un parto pretérmino.
Variables en estudio
I. Sociobiológicas: edad materna en el momento del parto y tabaquismo, teniendo en cuenta las siguientes categorías: no fumadoras, fumadoras de < 10 cigarrillos/día y fumadoras de ≥ 10 cigarrillos/día; este dato se obtuvo en el momento del ingreso del parto.
II. Antecedentes obstétricos: número de partos a término (0; 1; > 1); partos pretérmino (sí/no); tipo de partos anteriores, considerando si las mujeres han tenido partos o no, y en caso de que los hayan tenido, si han sido sólo partos a término o tienen alguno pretérmino; número de abortos (0; 1; 2; > 2), espontáneos o provocados, y tipo de abortos, considerando si la paciente ha tenido sólo abortos precoces (< 13 semanas), independientemente del número, o algún aborto tardío (≥ 13 semanas); presencia de malformación uterina, independientemente del modo de diagnóstico, previa al presente embarazo.
III. Características de la gestación actual: tipo de gestación, única o múltiple (gemelar y triple); técnicas de reproducción asistida (TRA); cerclaje; tocólisis (presencia de contracciones, con o sin modificación cervical, que ha necesitado ingreso hospitalario y tocólisis, antes del ingreso del parto); hemorragias durante la gestación, bien amenazas de aborto, bien metrorragias del tercer trimestre, que hayan requerido ingreso hospitalario; afecciones médicas, digestiva y urológica común, que hayan precisado ingreso y tratamiento hospitalario, y otras enfermedades menos frecuentes, independientemente de que hayan originado un ingreso; defecto congénito, diagnosticado durante la gestación mediante ecografía.
Análisis estadístico
Hemos realizado un análisis univariante mediante la prueba de la *2 para comparación entre variables cualitativas o el test exacto de Fisher, si las frecuencias esperadas eran bajas, y para las variables cuantitativas se ha empleado la prueba de la t de Student. Para mejorar su significación, algunas variables cuantitativas han sido transformadas en cualitativas. La significación estadística se definió como p < 0,05. Como medida de riesgo se ha calculado, cuando era apropiado, la odds ratio (OR) con sus intervalos de confianza del 95%. Todas las variables estadísticamente significativas se introdujeron en un modelo de regresión logística no condicional para determinar la existencia de confusión entre ellas. Los datos han sido analizados utilizando el programa SPSS 12.0 para Windows.
RESULTADOS
I. Factores sociobiológicos
No hay diferencias en la edad media ± desviación estándar de las madres entre los casos (30,15 ± 5,95) y los controles (30,39 ± 5,22; p = 0,584) ni en la distribución por grupos de edad (< 18, 18-35, > 35 años; p = 0,179), aunque hubo más porcentaje de mujeres menores de 18 años en los casos que en los controles: 14 (4,4%) frente a 6 (1,9%). Tampoco hemos encontrado diferencias estadísticamente significativas en cuanto al consumo de tabaco (p = 0,110), aunque la proporción de fumadoras de ≥ 10 cigarrillos/día es mayor en los partos pretérmino que en los controles: 34 (14%) frente a 26 (9%).
II. Antecedentes obstétricos
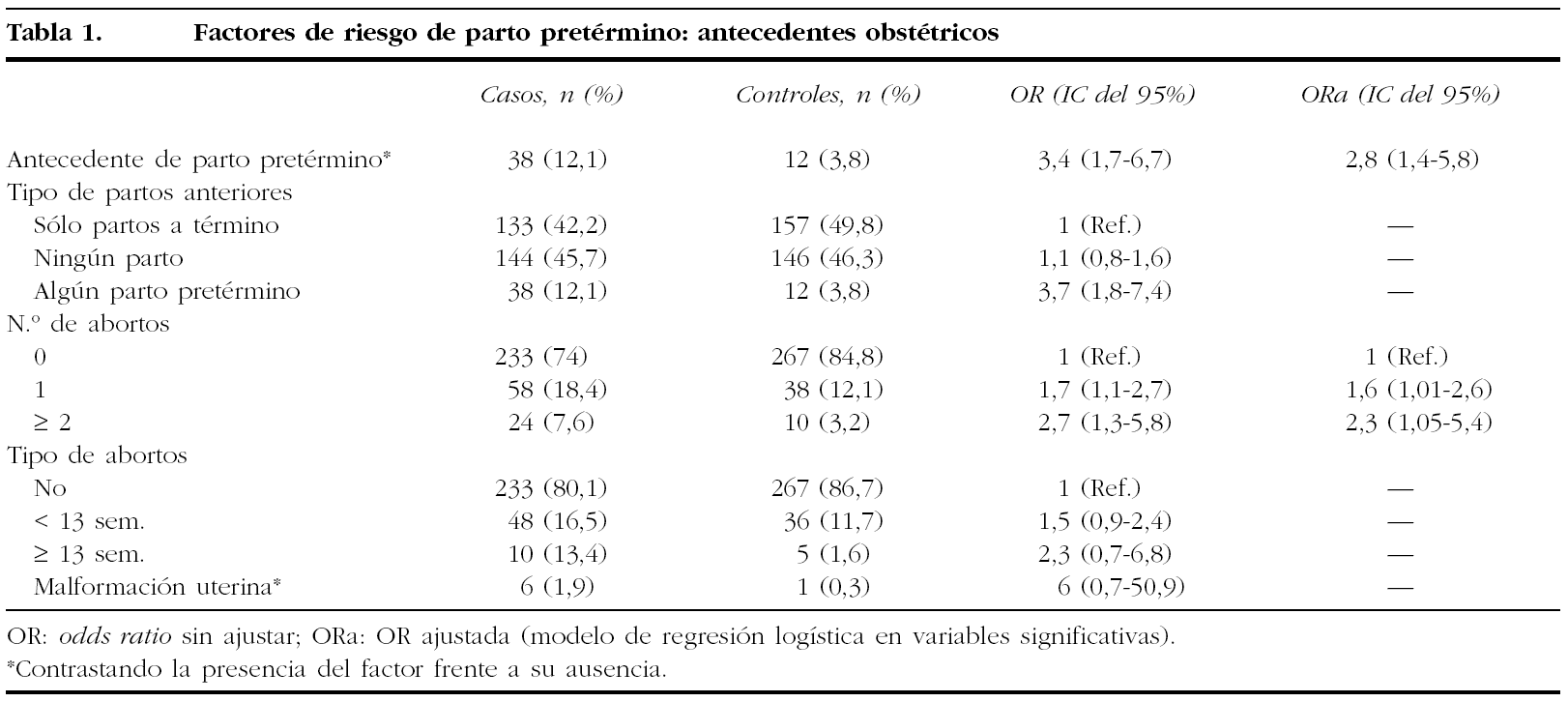
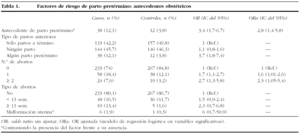
No existen diferencias significativas en el número de partos a término entre los casos y los controles (p = 0,469); sin embargo, sí encontramos que entre los casos es más frecuente el antecedente de parto pretérmino (OR = 3,4; IC del 95%, 1,7-6,7) (tabla 1). En cuanto al tipo de partos anteriores, las nulíparas y las mujeres que tenían algún parto pretérmino tuvieron más riesgo de parto pretérmino en la gestación actual que las pacientes que tenían sólo partos a término (p < 0,0001), pero sólo fue significativo para el grupo de pacientes con algún parto pretérmino anterior (tabla 1).
Hay relación entre el número de abortos y el parto pretérmino (p = 0,002) y además se observan diferencias entre casos y controles en función del tipo de abortos, precoces (< 13 semanas) o tardíos (≥ 13 semanas), con una p = 0,074 (tabla 1).
En los casos, hubo 6 malformaciones uterinas (3 úteros dobles, 1 útero unicorne y 2 úteros septos, uno de ellos con septoplastia) y en el grupo control, 1 útero doble, pero las diferencias no son estadísticamente significativas (p = 0,123) (tabla 1).
III. Gestación actual
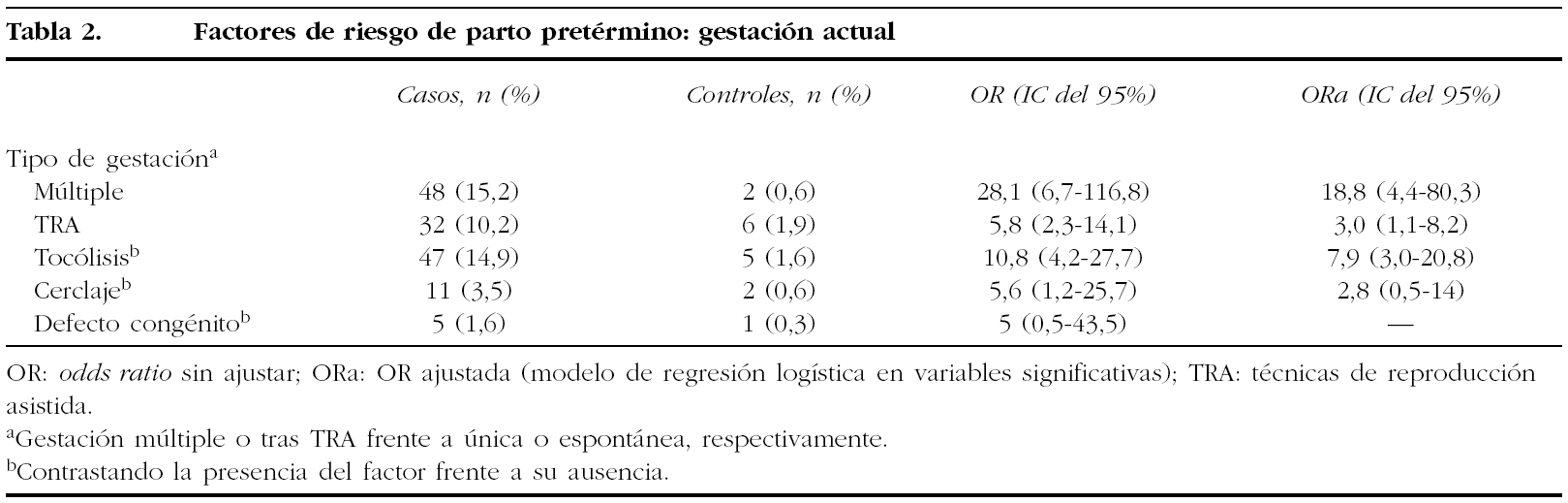
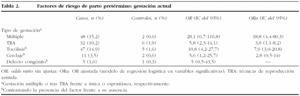
Existe más riesgo de parto pretérmino en las gestaciones múltiples que en las únicas (OR = 28,1; IC del 95%, 6,7-116,8), así como en las gestaciones tras TRA (inseminación artificial, fecundación in vitro) frente a los embarazos espontáneos (OR = 5,8; IC del 95%, 2,3-14,1). A pesar de que las TRA se asocian con un mayor porcentaje de gestaciones múltiples, observamos que cuando ajustamos por otras variables como el tipo de gestación, el riesgo de parto pretérmino no desaparece para las TRA (ORa = 3; IC del 95%, 1,1-8,2) (tabla 2).
Las pacientes con partos pretérmino presentaron más episodios de ingreso hospitalario con necesidad de tocólisis que las que parieron a término (OR = 10,8; IC del 95%, 4,2-27,7) (tabla 2).
El hecho de tener hemorragias durante la gestación, tanto amenazas de aborto como metrorragias del tercer trimestre, no se asocia de forma significativa con el parto pretérmino (p = 0,188).
No hubo diferencias significativas en cuanto a la presencia de enfermedades médicas en ambos grupos (p = 0,098). En los casos, 9 pacientes presentaron afecciones digestivas: 1 gastroenteritis aguda, 3 hiperemesis, 1 paciente que ingresó con ambos cuadros, 3 colestasis gravídicas, y 1 colecistitis aguda que precisó colecistectomía; en cuanto a enfermedades urológicas, hubo 2 cólicos nefríticos, 3 infecciones urinarias no complicadas y 3 pielonefritis; 16 pacientes presentaron otras afecciones, la mayoría enfermedades crónicas: 1 epilepsia, 1 diabetes tipo 1, 3 depresiones, 1 glomerulonefritis y 2 neumonías; en 3 cursaba hepatitis B crónica y 5 eran portadoras del virus de la inmunodeficiencia humana VIH, 1 de ellas además era adicta a drogas por vía parenteral y portadora de los virus de la hepatitis B y C y otra, sólo de hepatitis C. De las 5 pacientes infectadas por el VIH, 2 tenían sida y 1 ingresó por hepatitis tóxica probablemente secundaria a antirretrovirales. En los controles encontramos 6 gastroenteritis agudas, 4 hiperemesis, 1 paciente que presentó ambos cuadros, 4 cólicos nefríticos y 1 infección de orina. Las otras fueron enfermedades crónicas: 4 hipotiroidismos, 1 epilepsia y 1 depresión y 1 hepatitis B.
Las pacientes tratadas con cerclaje tuvieron con más frecuencia parto pretérmino (OR = 5,6; IC del 95%, 1,2-25,7); sin embargo, ajustando por determinadas variables, esta relación dejó de ser estadísticamente significativa (ORa = 2,8; IC del 95%, 0,5-14) (tabla 2). Cuando ajustamos sólo por el antecedente de parto pretérmino y la presencia de malformación uterina, sucedió lo mismo (ORa = 3,4; IC del 95%, 0,6-18,5).
Aunque encontramos más defectos congénitos en los recién nacidos de los casos que en los del grupo control, las diferencias no son significativas (p = 0,217). Entre las pacientes que tuvieron parto pretérmino hallamos 5 defectos congénitos, todos ellos diagnosticados durante la gestación mediante ecografía (1 hernia diafragmática izquierda, 2 gastrosquisis, 1 labio leporino y 1 estenosis intestinal). Solamente se detectó 1 defecto congénito en los controles y se trataba de una displasia ósea, también diagnosticada antes del nacimiento por ecografía.
Se introdujo en un modelo de regresión logística las variables que resultaron significativas en el análisis univariante (tablas 1 y 2), y se halló que la que más se asociaba con el parto pretérmino era la gestación múltiple (ORa = 18,8; IC del 95%, 4,4-80,3) y, con menor intensidad, la necesidad de tocólisis (ORa = 7,9; IC del 95%, 3,0-20,8), las TRA (ORa = 3; IC del 95%, 1,1-8,2), el antecedente de parto pretérmino (ORa = 2,8; IC del 95%, 1,4-5,8) y el número de abortos previos (sólo 1 y a partir de 2: ORa = 1,6; IC del 95%, 1,01-2,6, y ORa = 2,3; IC del 95%, 1,05-5,4, respectivamente).
DISCUSIÓN
Si bien tradicionalmente se han asociado los extremos de edad con un mayor riesgo de parto pretérmino, no hemos encontrado diferencias significativas con respecto a la edad materna entre los casos y los controles. Berkowitz y Papiernik1 concluyen en su revisión que no está claro que exista mayor riesgo de parto pretérmino entre adolescentes o mujeres añosas, pues no parece haber acuerdo entre los distintos autores. Puede que esta disparidad de hallazgos se deba a que en los estudios haya pocas mujeres de edad avanzada, no haya un adecuado control de los factores de confusión o se incluya partos pretérmino inducidos por afección médica. Al igual que en nuestro estudio, Peackok9 y Heffner10 tampoco encuentran asociación estadísticamente significativa entre parto pretérmino espontáneo y diferentes edades maternas, aunque el primero sí encontró mayor porcentaje de parto pretérmino en mujeres jóvenes (menores de 20 años). Entre los trabajos que encuentran relación del parto pretérmino con la edad materna, es más frecuente observar la asociación a edades mayores11-17, aunque también se ha visto mayor riesgo en mujeres jóvenes18,19, en las que a su vez suele suceder con más frecuencia el parto pretérmino espontáneo.
En nuestro trabajo no existe asociación significativa entre el consumo de tabaco y el parto pretérmino, aunque hay mayor proporción de fumadoras de 10 o más cigarrillos/día entre los casos. Al igual que nosotros, Escribá et al12 tampoco encontraron relación entre el consumo de tabaco y el parto pretérmino, y Peacock et al9 sólo la comprobaron en partos de menos de 32 semanas. Sin embargo, sí se ha visto en varios estudios que el tabaquismo tiene vínculo significativo con el parto pretérmino1,10,11,14,15,17-23, con OR entre 1,2 y 4,922; además, el riesgo suele depender de la dosis14,17,22 y aumenta con la edad materna15,21.
Aunque no encontramos asociación estadísticamente significativa entre los diferentes grupos de edad y el tabaquismo con el parto pretérmino, sí observamos que entre los casos hay más mujeres jóvenes (menores de 18 años) y fumadoras de 10 o más cigarrillos/día; tal vez esta diferencia no sea significativa debido al menor número de pacientes en dichas categorías.
Para muchos autores, el antecedente de parto pretérmino es uno de los más importantes factores de riesgo de parto pretérmino espontáneo8,10,12,14,19,20,23-27. Nosotros encontramos que entre los casos es 3 veces más frecuente el antecedente de parto pretérmino, al igual que en la mayoría de los trabajos revisados, en los que este riesgo oscila también alrededor de 31,10,14,19,24,27.
En cuanto a la relación del parto pretérmino con el antecedente de aborto, las cosas no están tan claras; mientras que para unos autores18,19,23,28 existe mayor riesgo de parto pretérmino espontáneo en mujeres con abortos, para otros este riesgo no se da10,25,26 o sólo existe en casos de abortos del segundo trimestre12. Hay trabajos en los que solamente aparece riesgo de parto pretérmino a partir de 3 abortos29. Nosotros encontramos asociación del parto pretérmino con el antecedente de abortos, mayor en función del número de éstos (1 aborto: OR = 1,7; IC del 95%, 1,1-2,7; a partir de 2 abortos: OR = 2,7; IC del 95%, 1,3-5,8). En cuanto al tipo de abortos (precoces o tardíos), observamos una diferencia en nuestros datos entre ambos grupos de estudio; sin embargo, no podemos descartar que no se deba al azar (p = 0,074). La explicación de que estas pacientes tengan más riesgo de parto pretérmino podría ser la posible incompetencia cervical como consecuencia de las técnicas empleadas para la dilatación cervical en los legrados1.
Las malformaciones uterinas se han relacionado con el parto pretérmino1,30. Nosotros sólo tenemos 6 pacientes con malformación uterina entre los casos y 1 en los controles, lo cual supone un escaso número de pacientes y la diferencia no es estadísticamente significativa. Heffner et al10 tampoco encontraron asociación significativa entre malformación uterina y parto pretérmino, pero Raga et al30 observaron que había una incidencia de parto pretérmino del 20,7% en pacientes con malformaciones uterinas, que es mayor que en la población general.
Se ha descrito que aproximadamente el 30-50% de los embarazos múltiples culminan en parto pretérmino20. Nosotros encontramos que el riesgo de parto pretérmino en las gestaciones múltiples es mayor que en las únicas (OR = 28,1; IC del 95%, 6,7-116,8). Heffner et al10 también observaron en su estudio mayor riesgo de parto pretérmino espontáneo en las gestaciones gemelares (OR = 39,9; IC del 95%, 9,5-167). Uno de los mecanismos que podrían explicar el aumento de partos pretérmino en las gestaciones múltiples sería que la sobredistensión del útero estimula la actividad uterina y los cambios cervicales1,10.
Podemos encontrar en la literatura que las técnicas de reproducción asistida se asocian a un aumento en la tasa de parto pretérmino1,31. Este aumento del riesgo sobre todo se debe a la alta prevalencia de embarazos múltiples en las pacientes sometidas a ese tipo de técnicas, aunque también se ha visto que en las gestaciones únicas tras TRA la tasa de partos pretérmino es mayor16,32. En nuestro trabajo observamos que hay mayor riesgo de parto pretérmino en las gestaciones tras TRA que en las espontáneas, que no desaparece cuando ajustamos en función del tipo de gestación (única o múltiple). Wanget al16 también encontraron que había aumento del riesgo de parto pretérmino tras TRA, pero excluyendo previamente del estudio las gestaciones múltiples y McGovern et al32 observaron que el riesgo de parto pretérmino en embarazos únicos tras TRA era el doble que en los concebidos espontáneamente.
Uno de los factores que vemos que se asocian con el parto pretérmino es la necesidad de tocólisis con ingreso hospitalario (OR = 10,8; IC del 95%, 4,2-27,7). Mercer et al27, sin embargo, no encontraron que la hospitalización por contracciones y la tocólisis se asociaran al parto pretérmino.
El sangrado anteparto se asocia con un mayor riesgo de parto pretérmino espontáneo10,18,23,27, sobre todo si se produce en el segundo o el tercer trimestre10,23. Nosotros no encontramos asociación estadísticamente significativa entre amenaza de aborto o metrorragia de tercer trimestre y el parto pretérmino posterior.
Tampoco observamos en nuestro trabajo que determinadas enfermedades médicas se asocien con el parto pretérmino. Si bien se ha descrito que existe mayor riesgo de parto pretérmino con diversas enfermedades infecciosas (hepatitis, infecciones sistémicas) y crónicas (diabetes mellitus, epilepsia), los datos al respecto son limitados1,14.
Las gestantes con cerclaje presentaron mayor riesgo de parto pretérmino en nuestro estudio; sin embargo, cuando ajustamos en función de otras variables que suponen algunas de las habituales indicaciones de cerclaje (antecedente de parto pretérmino, malformación uterina), el riesgo de parto pretérmino desaparece. Ekwo et al23 no encontraron relación del parto pretérmino y pacientes con cirugía cervical, incluyendo el cerclaje.
Tuvimos más recién nacidos con defectos congénitos en los casos que en los controles (5 frente a 1), pero esta diferencia no fue significativa. Tampoco Wang et al16 encontraron aumento significativo del riesgo de parto pretérmino en relación con las anomalías congénitas.
Numerosos investigadores han tratado de evaluar la utilidad de diversos sistemas de puntuación de riesgo cuyo objetivo consiste en identificar a las pacientes con riesgo de presentar un parto pretérmino, y se ha encontrado que tienen escasos sensibilidad y especificidad (40-60%) y valor predictivo positivo (VPP) (15-30%), y además en la práctica clínica sólo en aproximadamente la mitad de los casos existe un factor de riesgo identificable20,31; hay autores que incluso consideran que en los países desarrollados sólo el 25-30% de los partos pretérmino presentan algún factor de riesgo1,4,8. No obstante, debemos señalar que esos sistemas de puntuación tienen limitaciones1,18: a) el VPP depende de la prevalencia de parto pretérmino en cada población; b) la importancia de los antecedentes obstétricos no es aplicable a las primigestas, y c) aunque existen factores de riesgo que se asocian por igual a los partos pretérmino espontáneos y a los electivos, es necesario reconocer determinadas diferencias entre ambos. Por estas razones, nosotros hemos tratado de determinar los factores de riesgo para el parto pretérmino espontáneo o por RPM, sin analizar los partos pretérmino electivos o inducidos por indicación materna o fetal, puesto que consideramos que la etiopatogenia de estos últimos es diferente; por otra parte, creemos necesario estudiar los factores de riesgo del parto pretérmino en nuestro medio, puesto que éstos pueden variar en función de las distintas características de cada población. La limitación de nuestro trabajo es que, ya que se trata de un estudio retrospectivo con obtención de datos a partir de la historia clínica, no podemos comprobar el efecto de ciertos factores demográficos o conductuales que son importantes desde el punto de vista epidemiológico y cuya determinación e inclusión en la historia clínica no es objetiva ni sistemática.
La utilidad del estudio de la epidemiología del parto pretérmino y en concreto de sus factores de riesgo para la práctica clínica es que, si conseguimos detectar a las gestantes con mayor posibilidad de parto pretérmino mediante identificación de determinados factores, podríamos actuar adoptando para ellas diferentes medidas farmacológicas o de modificación de ciertas conductas consideradas factores de riesgo, con el objetivo de prevenir el parto pretérmino o al menos disminuir las consecuencias desfavorables que se derivan.
De este estudio podemos concluir que la gestación múltiple, las TRA, los ingresos hospitalarios con necesidad de tocólisis y el antecedente de parto pretérmino y abortos previos son los factores asociados al parto pretérmino en nuestra población.
Correspondencia:
Dra. E.M. Losa Pajares.
Rocinante, 28. 02006 Albacete. España.
Correo electrónico: losapajares@telefonica.net
Fecha de recepción: 6/9/04
Aceptado para su publicación: 3/11/05