INTRODUCCIÓN
La fascitis necrosante es una afección infrecuente y rápidamente progresiva que, dentro de las infecciones de tejidos blandos, se caracteriza por una extensa necrosis de la fascia y el tejido subcutáneo, manteniéndose la piel y el músculo con poca alteración hasta estadios avanzados. Es un riesgo real para la vida de la paciente. Su rápida evolución y su gran mortalidad obligan a un tratamiento agresivo y multidisciplinario.
CASO CLÍNICO
Paciente de 35 años de edad, que ingresa en el servicio de ginecología programada para histerectomía abdominal por útero miomatoso. Como antecedentes personales, cabe reseñar una obesidad mórbida (altura 1,60 m y peso 110 kg) y el consumo de 2 paquetes de cigarrillos al día. Como antecedentes ginecológicos, cabe señalar menarquia a los 12 años, tipo menstrual 7/30, hipermenorrea y dismenorrea, 5 embarazos (3 abortos y 2 partos eutócicos) y candidiasis vaginales de repetición.
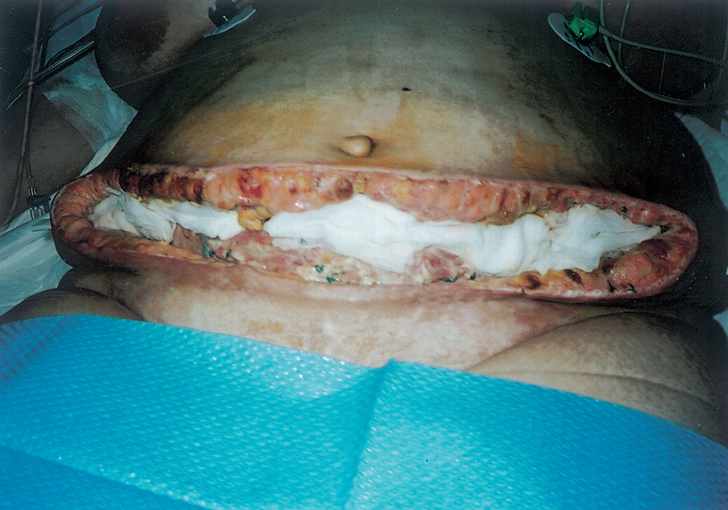
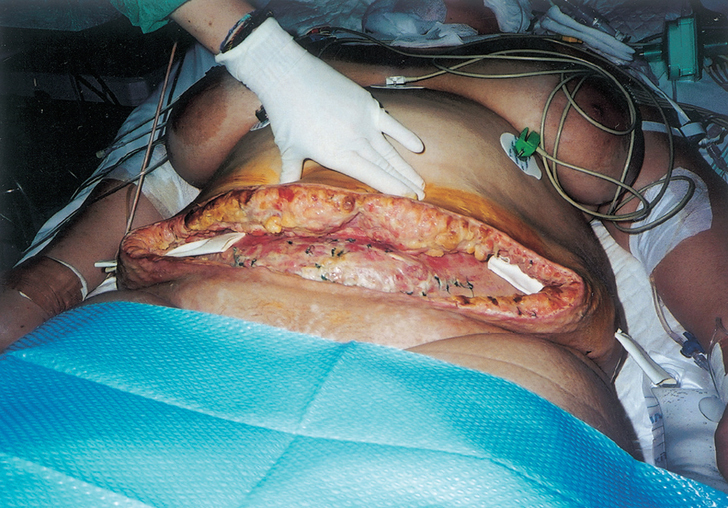
Se realiza histerectomía con incisión de Pfanenstiel. La cirugía resulta dificultosa por la obesidad. Tras 24 h de la cirugía la paciente inicia febrícula y al cuarto día de la intervención presenta fiebre en picos de 39 °C y leucocitosis con desviación izquierda. La herida quirúrgica aparece edematosa y enrojecida y supura escasamente. Se inicia tratamiento antibiótico sistémico con amoxicilina-clavulánico. La paciente refiere un dolor intenso en la cicatriz y malestar general, y se queja continuamente. A las 72 h del inicio de la fiebre, la cicatriz adquiere un aspecto necrótico con flictenas y crepitación. El olor es nauseabundo, pútrido. Se avisa al servicio de cirugía, que procede de forma inmediata al drenaje del tejido subcutáneo y grasa manualmente, maniobra no dolorosa por la gran necrosis, despidiendo un olor nauseabundo agridulce. En el quirófano se procede a una exéresis amplia de la zona, en la que se evidencia afección de la fascia, y los tejidos están abscesificados y necróticos. A su vez, se procede a la apertura de los puntos de la cúpula vaginal para favorecer una vía de drenaje del abdomen. Se toman cultivos múltiples. La herida queda abierta (fig. 1) y la paciente se traslada a la unidad de cuidados intensivos. La analítica previa a la cirugía objetiva una leucocitosis de 18.000/mm con un 91% de neutrófilos y una coagulación dentro de lo normal. A las 6 h de la cirugía se realiza reampliación de bordes (fig. 2) por extensión de la lesión necrótica y el servicio de cirugía se plantea la posibilidad de remitir la paciente a un centro con cámara hiperbárica. A partir de ese momento la paciente se estabiliza y se produce una evolución favorable. Dada su obesidad, la lesión pudo suturarse con posterioridad sin necesidad de injertos. La pieza de anatomía midió 45 x 15 cm y confirmó una celulitis gangrenosa. En los cultivos se aisló Bacteroides bivius y Corinebacterium spp. sensibles a amoxicilina y clavulánico.
Figura 1. Visión del abdomen tras amplio desbridamiento estando la paciente en la unidad de cuidados intensivos.
Figura 2.Imagen de la pared abdominal tras ampliación de bordes.
DISCUSIÓN
Las infecciones necrosantes de partes blandas son procesos graves que requieren un tratamiento urgente. Han sido clasificadas atendiendo a múltiples criterios, como su forma de presentación o el microorganismo causal1, y han recibido múltiples nomenclaturas: fascitis necrosante, gangrena sinergística, gangrena fulminante, celulitis crepitante, etc. Sin embargo, dado que en su conjunto son semejantes en fisiopatología, terapéutica y pronóstico, cada vez es más habitual hablar de infección necrosante de partes blandas de forma genérica2,3.
La fascitis necrosante, caso que nos ocupa, se caracteriza por una preservación relativa de la piel y el músculo en estadios iniciales, que condiciona que lo que es obvio para el clínico en un momento de evolución, no lo fuera unas horas antes. El origen suele ser polimicrobiano (76-82%)1,4, y son estas formas polimicrobianas las más agresivas. Es reseñable el sinergismo entre grampositivos y gramnegativos, aerobios y anaerobios, con una gran prevalencia de bacilos entéricos1. Los gérmenes aislados con más frecuencia son Bacteroides, Streptococcus aerobios, enterococci, enterobacteriaceae (Escherichia coli, Klebsiella pneumoniae y Proteus mirabilis) y gramnegativos5. La aparición de estas infecciones se ve favorecida por condiciones individuales, como la diabetes y la inmunodepresión, que se dan en un 70% de pacientes, la edad avanzada, el sexo femenino, la obesidad y las enfermedades vasculares o crónicas2. Suelen asociarse a un traumatismo o lesión quirúrgica intestinal, y en un 43% se objetiva lesión de una víscera hueca y en otro 43% una cirugía traumática1. Clínicamente, la presentación puede ser indolente o fulminante y su curso es impredecible4. El edema y la decoloración de la piel1, así como su aspecto oscuro o desvitalizado2, son los signos más precoces. Suele presentarse como eritema parcheado y doloroso de bordes mal delimitados no sobreelevados6. Sólo cuando el proceso avanza, el diagnóstico se hace obvio. La necrosis se hace evidente, aparecen bullas o flictenas7 en el 29% de los casos, como en nuestra paciente, crepitación con presencia de gas en los tejidos (36%)2 y manchas púrpuras o negruzcas en la piel6. La paciente está febril, y en ocasiones presenta confusión y desorientación. El 11% tienen hipotensión con inestabilidad hemodinámica y signos de fallo multiorgánico. Analíticamente hay leucocitosis, alteraciones hidroelectrolíticas, alteración de la coagulación por sepsis (64%) y depleción de volumen intravascular1,7. Puede objetivarse un aumento de la creatinincinasa a diferencia de la celulitis3. En la placa simple se visualiza un aumento del tejido blando, gas en los tejidos y posibles cuerpos extraños, y es más sensible que la exploración física en la detección de gas8. La ecografía y la tomografía computarizada (TC) detectan edema y la formación de abscesos. Pero radiológicamente, la herramienta más útil es la resonancia magnética, por ser capaz de detectar la afección de la fascia y, tras la aplicación de gadolinio, diferenciar la necrosis de la inflamación. Debería solicitarse siempre ante la sospecha a pesar de su baja especificidad8. Desgraciadamente, diferenciar una fascitis necrosante de una celulitis, absceso o infecciones de la piel como el ectima, carbunco, erisipela o impétigo, no es sencillo. La extensión de la infección o la presencia de acidosis puede orientarnos hacia el tratamiento quirúrgico4,7. En la celulitis, la paciente está febril pero no toxémica, el eritema no es crepitante y hay menos dolor y mínima decoloración de la piel6. Sin embargo, dada la gravedad del cuadro, es aconsejable una cirugía temprana en caso de celulitis atípica especialmente si el dolor es desproporcionado para el área afectada9.
El tratamiento de la fascitis necrosante se basa en el diagnóstico temprano y en un desbridamiento radical. La zona de extirpación debe mantenerse limpia con soluciones salinas y examinarse a menudo. En caso de afección de los bordes debe ampliarse la exéresis, respetando el tejido sano para facilitar la reconstrucción4,10. A su vez, debe asociarse un tratamiento antibiótico de amplio espectro que cubra todos los posibles gérmenes causales. El enterococo es el organismo que más escapa a las terapias5. El uso de ampicilina-gentamicina-clindamicina o vancomicina-ceftriaxona-metronidazol sería apropiado4,5,7. La resucitación temprana y el ingreso en UCI, junto con el control del dolor, son el tercer pilar del tratamiento. La valoración del uso de cámara hiperbárica, que favorece la oxigenación de los tejidos y delimita la zona de lesión, debe asociarse a la cirugía, nunca suplantarla, y depende de la accesibilidad del procedimiento, siendo muy efectiva si el agente causal es Clostridium6,11. La resucitación agresiva, el desbridamiento amplio y los cuidados intensivos desembocan en una supervivencia del 65%, y el desbridamiento adecuado es el factor pronóstico más importante2. Otros factores que influyen en la mortalidad son la edad avanzada, el sexo femenino, el aumento de creatinina y lactato en la sangre, la superficie afectada, más grave si afecta al tronco, y el fallo multisistémico4,5. Se calcula una mortalidad global de 52%, que desciende a un 36% si la cirugía se retrasa menos de 24 h y asciende al 70% si el retraso es mayor1. La muerte se produce por fallo multiorgánico10. La extensión inicial de la infección, la presión arterial y la temperatura son factores pronósticos independientes7.
La fascitis necrosante es un claro ejemplo de lesión aparentemente trivial que puede tener una evolución fatal. El conocimiento de esta enfermedad permitirá al clínico un rápido diagnóstico, una actuación quirúrgica adecuada y temprana, previendo las complicaciones con un tratamiento antibiótico y de apoyo correctos. Recordemos que el caso que es evidente para nosotros pudo no haberlo sido 1 h antes.