Valorar la evolución antenatal y perinatal de fetos con diagnóstico de higroma quístico cervical.
Material y métodosSe estudió a 33 gestantes con diagnóstico de higroma quístico cervical fetal. A las mujeres que decidieron seguir el embarazo se les realizó estudio cromosómico, valoración morfológica y seguimiento del higroma.
ResultadosEn nuestra casuística, encontramos una evidente asociación con cromosomopatía (7 [37%] de 19 fetos, con cariotipo confirmado), aunque probablemente el número de fetos con anomalías cromosómicas sea mayor. Por el contrario, únicamente 10 (30%) gestaciones con el diagnóstico de higroma quístico cervical tuvieron un resultado perinatal satisfactorio.
ConclusionesEn el caso del higroma quístico cervical, su relativamente fácil diagnóstico, la extensión de los estudios ecográficos y su asociación frecuente a cromosomopatías conducen a la mayoría de las parejas a la interrupción voluntaria del embarazo; no obstante, si se hace el diagnóstico de ausencia de anomalías cromosómicas, ausencia de malformaciones y regresión, se podría considerar un resultado perinatal satisfactorio.
To evaluate the prenatal course and perinatal outcomes of fetuses diagnosed with cervical cystic hygroma.
Material and methodsA total of 33 pregnant women diagnosed with fetuses with cervical cystic hygroma were studied. Those who decided to continue with their pregnancies underwent a chromosome study, morphological evaluation, and follow-up of the hygroma.
ResultsIn our casuistics, we found a clear association with chromosome disease (seven out of the 19 fetuses with confirmed karyotype [37%]), although the number of fetuses with chromosomal abnormalities is probably higher. In contrast, 10 pregnant women (30%) with a diagnosis of cervical cystic hygroma had a satisfactory perinatal outcome.
ConclusionsBecause cystic hygroma is relatively easy to diagnose, ultrasonography is widely used and an association with chromosome disease is frequent, most couples choose voluntary interruption of the pregnancy. However, if chromosomal abnormalities and malformations are absent and there is a tendency to regression, a satisfactory perinatal outcome can be considered.
El higroma quístico es una dilatación difusa de los conductos linfáticos que incluye amplias porciones del cuerpo. Embriológicamente se piensa que el origen de los vasos linfáticos estaría en el mesénquima o aparecerían como evaginaciones saculares del endotelio venoso. En cualquier caso, se formarían 6 sacos linfáticos primarios: 2 yugulares, 2 ilíacos, 1 retroperitoneal y la cisterna del quilo. Todos estos sacos están comunicados entre sí por múltiples vasos que siguen los trayectos de las principales venas; posteriormente, se desarrolla el conducto torácico y el conducto linfático derecho que conectan el sistema linfático con el sistema venoso en el ángulo formado entre las venas yugular interna y subclavia. El higroma quístico cervical se localiza inicialmente en la parte inferolateral del cuello, donde aparecen grandes cavidades únicas o multiloculares. En general, se producen por la falta de conexión de los linfáticos con los sacos linfáticos yugulares o de éstos con el sistema de drenaje venoso.
La incidencia de higroma quístico cervical es de 1/6.000 nacidos y de 1/750 abortos espontáneos1. Se ha relacionado con anomalías cromosómicas (trisomía 21 [T21], trisomía 18 [T18], monosomía X) y síndromes de Noonan, Ellis-Van Creveld, Biedl y otros; se asocia también a síndrome de alcoholismo fetal, aminopterina fetal y trimetadiona fetal. El diagnóstico de higroma quístico cervical genera gran ansiedad en los padres, que en un gran número de ocasiones optan por la interrupción del embarazo; hoy día, una información adecuada y la aplicación de un protocolo diagnóstico son esenciales para establecer un pronóstico y realizar consejo prenatal para que la pareja afronte esta situación de una forma más objetiva.
MATERIAL Y MÉTODOSEn nuestra área, según protocolo, a todas las gestantes se les realiza una ecografía entre la semana 11 y la 13 de gestación. Se estudió a 33 gestantes remitidas desde las consultas de obstetricia de los ambulatorios de nuestra área con el diagnóstico de sospecha de higroma quístico cervical o sonolucencia nucal (SN) > 3 mm a la Unidad de Ecografía y Diagnóstico Prenatal del Hospital Universitario Príncipe de Asturias (HUPA). Todas las ecografías se realizaron en el HUPA por ecografistas con nivel IV, con un ecógrafo Toshiba Nemio®, con sonda abdominal cónvex o sonda vaginal; se siguieron los criterios de valoración de SN de la Fetal Medicine Foundation (corte sagital del feto, zoom adecuado con el que se consiguen movimientos de los calipers de 0,1 mm, actitud del cuello indiferente y exclusión mediante el uso de Doppler color de circulares de cordón); al mismo tiempo, en estas pacientes se realizaron cortes coronales o axiales para valorar la extensión lateral cervical de la imagen líquida y la existencia de septos, y la ausencia de lesiones en la columna y el cráneo. Se incluyó en este estudio a las gestantes con SN > 3 mm con extensión lateral en la zona del cuello de la imagen líquida y visualización de septos. En ningún caso se incluyeron aumentos de la SN en los que no se objetivó la extensión lateral y la existencia de septos. Tampoco se incluyó a 2 pacientes en las que el diagnóstico fue de dilatación de sacos yugulares, definidos por dos imágenes econegativas a ambos lados y por delante de columna cervical.
Confirmado el diagnóstico de supuesto higroma quístico cervical, se informó a la paciente de la posibilidad de realizar un estudio cromosómico fetal, ecocardiografía, ecografía de alta resolución y seguimiento, si bien es cierto que un porcentaje significativo de pacientes decide acogerse a la opción de interrupción voluntaria del embarazo, a pesar de esta información.
La edad de las pacientes estaba entre los 20 y los 41 años (mediana 28) y la edad gestacional al diagnóstico se situaba entre 10 y 18 semanas (mediana 14). La gestante de 18 semanas fue un diagnóstico tardío por retraso en acudir a consulta. Tan sólo en una paciente existían antecedentes obstétricos (un hijo previo con comunicación interauricular y drenaje venoso pulmonar anómalo).
A las pacientes que decidieron hacerse amniocentesis se les realizó a partir de la semana 14 cumplida (excepto en 2 casos de diagnóstico tardío a las 16 y 18 semanas). A las gestantes que decidieron seguir el embarazo o esperar el resultado del estudio cromosómico para tomar una decisión, se les realizó una ecocardiografía 2 semanas después de la amniocentesis y a las 18-21 semanas para valorar la evolución y el diagnóstico de posibles malformaciones. Se controló a todas las pacientes que decidieron no interrumpir el embarazo en la consulta de obstetricia de alto riesgo y se realizó seguimiento ecográfico mensual (realizando ecocardiografía a las 24-26 semanas).
El resto de los controles fueron similares a los de las gestantes de riesgo bajo. La valoración neonatológica fue similar al resto de neonatos.
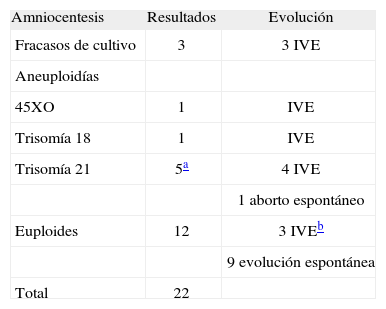
RESULTADOSDe las 33 pacientes remitidas y con diagnóstico de confirmación, 11 decidieron no realizar amniocentesis por diferentes motivos (tabla 1) y 22 (66%) optaron por el estudio cromosómico (tabla 2) antes o además de tomar la decisión sobre el embarazo. De los 22 fetos estudiados, 12 (54%) fueron euploides, 7 (32%) aneuploides y en 3 casos (14%) hubo un fracaso de cultivo (en el período estudiado la tasa de fracaso de cultivo fue del 0,15% [5 de 3.374 amniocentesis, y de éstas en 3 casos la indicación fue higroma temprano]). En 3 fetos se diagnosticaron malformaciones mayores (tabla 3).
Motivos para no realizar estudio cromosómico
| Decisión inicial de IVE | 6 |
| Asociación a otras malformaciones* | 2 |
| Abortos espontáneos | 2 |
| Decisión evolución espontánea | 1 |
| Total | 11 |
IVE: interrupción voluntaria del embarazo.
Cuatro fetos evolucionaron a extensión del higroma, edema o hidropesía, uno fue cromosómicamente normal y 3 fetos presentan T21. De los 12 fetos euploides, 1 evolucionó a hidropesía, 2 pacientes decidieron interrumpir la gestación y 9 mujeres siguieron su embarazo. En resumen, de los 33 casos diagnosticados, decidieron seguir la gestación 10 (30%) pacientes sin diagnóstico de anomalía morfológica, 9 con diagnóstico cromosómico de euploidía y en todos los casos con evolución a la regresión, que se produjo en todos entre las semanas 15 y 18. La evolución del embarazo en todas las pacientes fue normal y, excepto un retraso del crecimiento intrauterino leve, todos los recién nacidos tenían peso adecuado a la edad de gestación. En todas las pacientes el parto fue a término: 3 partos fueron mediante cesárea (podálica, desproporción céfalo-pélvica y riesgo de pérdida de bienestar fetal, respectivamente) y el resto fueron partos eutócicos. La evolución posnatal fue buena en todos los casos.
DISCUSIÓNLa universalización de la ecografía en el control del embarazo y su realización en el primer trimestre (entre las 11 y las 13 semanas de gestación, para la medida de la SN) permiten el diagnóstico temprano de malformaciones severas o al menos muy evidentes mediante ecografía, como es la existencia de un supuesto higroma quístico cervical. El diagnóstico diferencial de higroma se debe establecer con las situaciones que vayan a presentar una masa emergente del cuello fetal, como, por ejemplo, encefalocele posterior o meningocele occipital, mielomeningocele, teratoma quístico benigno, quiste subcoriónico placentario, edema de la nuca, hemangioma, teratoma, etc.
Hay una serie de factores que cualifican el higroma e intervienen en el pronóstico:
- −
Aparición temprana en el embarazo (peor pronóstico). Son de aparición tardía los linfangiomas, que suelen ser más localizados y no es frecuente que se asocien a otras malformaciones.
- −
Existencia de septos (peor pronóstico) o no2–6. Actualmente, con el desarrollo y la extensión del cribado prenatal ecográfico o combinado de alteraciones cromosómicas, se diagnostican SN incrementadas e higromas muy precoces que pueden sesgar los resultados de los estudios y que requieren, por tanto, una definición correcta de cada una de estas dos entidades.
- −
La evolución progresiva es de peor pronóstico. Por otra parte, la regresión, aunque signo de buen pronóstico, no presupone la existencia o no de alteraciones cromosómicas; en el estudio de Ganapathy et al3 se produce una resolución del higroma en un 10% de los fetos con aneuploidía y en un 17% de fetos euploides.
- −
Evolución a hidropesía (peor pronóstico).
En el FASTER Trial2, la extensión del programa de cribado prenatal de cromosomopatías (en población general de EE. UU.) permitió el diagnóstico de 134 higromas quísticos septados (sobre una población de 38.167 pacientes), de los cuales el 50,8% tenía anomalías cromosómicas; entre los casos en los que no existía alteración cromosómica hubo un 33% de malformaciones mayores. Las conclusiones de este estudio son que el higroma es un marcador más fuerte de aneuploidía que el incremento de la SN y que también es más fuerte como marcador de cardiopatía que la sonolucencia. La confirmación de un cariotipo normal, la ausencia de alteraciones morfológicas y la evolución favorable sugieren un desenlace perinatal favorable. Kharrat et al7 estudiaron 48 fetos con higroma quístico cervical; de éstos, 7 fetos euploides sin hidropesía nacieron sin malformaciones y tuvieron desarrollo normal posnatal, y 1 feto euploide nació con síndrome CHARGE.
La frecuente asociación a cromosomopatías y a otras malformaciones hace que la primera opción que se plantee la pareja sea una interrupción de la gestación. En nuestra casuística, encontramos una evidente asociación con cromosomopatía: 7 (37%) de 19 fetos en los que se obtuvo un cariotipo fueron aneuploides (5 síndromes de Down, 1 síndrome de Edwards y 1 síndrome de Turner), en 3 casos hubo asociación a malformaciones mayores y en 4 casos, evolución del higroma. Debemos destacar que 10 (30%) gestaciones con el diagnóstico de supuesto higroma quístico cervical tuvieron un resultado perinatal satisfactorio. Creemos que, una vez realizado el diagnóstico de higroma quístico cervical, se debe informar de la posibilidad de realizar un estudio cromosómico, valorar la evolución y descartar anomalías morfológicas (fig. 1). Aunque nuestra casuística es pequeña, los resultados son similares a los del FASTER Trial y los de Kharrat et al7; por ello, tras valorar la existencia de un cariotipo normal, la tendencia a la regresión y el estudio morfológico normal se puede informar a los padres de la alta probabilidad de resultado perinatal satisfactorio. Por otra parte, desde el punto de vista terminológico quizá deba hablarse más de supuesto higroma quístico cervical que de higroma quístico cervical puesto que la evolución será similar a la de la SN aumentada, tal como defiende la Fetal Medicine Foundation8.