El objetivo de este estudio ha sido evaluar la frecuencia y las características de las hospitalizaciones por cáncer de cuello de útero en la Comunidad de Madrid, así como estimar el consumo de recursos y costes asociados al tratamiento hospitalario de la enfermedad.
MétodosSe ha realizado un estudio retrospectivo utilizando la información del sistema nacional de vigilancia de datos hospitalarios (Conjunto Mínimo Básico de Datos) sobre las hospitalizaciones por neoplasia maligna de cérvix en la Comunidad de Madrid. Adicionalmente, se ha recogido información de las historias clínicas de las pacientes hospitalizadas por cáncer de cuello de útero en el Hospital Universitario 12 de Octubre de Madrid para el análisis de consumo de recursos y costes
ResultadosDurante el periodo 1999-2002 se notificaron una media anual de 667 hospitalizaciones por cáncer de cuello de útero en los hospitales de la Comunidad de Madrid. La tasa de hospitalización fue de 30,7 por 100.000 mujeres ≥ 20 años y el número medio de hospitalizaciones anuales por paciente de 2,2. Se registraron 126 defunciones entre las mujeres hospitalizadas por cáncer de cuello de útero durante el período de estudio (media anual de 32 fallecimientos). El coste medio por paciente del tratamiento hospitalario del cáncer de cuello de útero se ha estimado en 5.247 €.
ConclusiónCada año se notifican casi 700 hospitalizaciones por cáncer de cuello de útero en hospitales de la Comunidad de Madrid, con un coste anual para el sistema sanitario de unos 3,5 millones de €.
The aim of this study was to assess the frequency and characteristics of cervical cancer hospitalizations in the Autonomous Region of Madrid, and to estimate the resource consumption and costs related to hospital treatment of the disease.
MethodsA retrospective study was conducted by using information of the cervical cancer patients hospitalized in the Autonomous Region of Madrid from the national surveillance system for hospital data, Conjunto Mínimo Básico de Datos. Data on resource consumption for costs analysis was collected from clinical records of women admitted to Hospital Universitario 12 de Octubre of Madrid with cervical cancer.
ResultsDuring the study period (1999-2002) an annual average of 667 hospitalizations with cervical cancer in the Autonomous Region of Madrid hospitals were reported. Hospitalization rate were 30.7 per 100,000 women ≥ 20 years of age and the average number of hospitalizations per patient was 2.2. A total of 126 deaths among hospitalized women were reported during the study period (average annual number of 32 deaths). The mean cost per patient of the hospital treatment was estimated in 5.247 €.
ConclusionEach year more approximately 700 cervical cancer cases are notified in the Autonomous Region of Madrid hospitals. These represent an annual expenditure for the health care system of about 3,5 millions €.
El papel causal del virus del papiloma humano (VPH) en el cáncer de cuello de útero ha sido firmemente establecido desde el punto de vista biológico y epidemiológico1. El cáncer de cuello de útero es un problema sanitario importante en todo el mundo, con una incidencia que ocupa el segundo lugar en el ranking de tumores femeninos, después de cáncer de mama2. En los países desarrollados, el cáncer de cuello de útero es la séptima causa de morbilidad asociada a cáncer femenino y la quinta si consideramos la incidencia ajustada por edad2. En España, cada año se diagnostican aproximadamente 2.100 nuevos casos, un 28% de ellos en mujeres de 15 a 44 años de edad, y se registran 740 muertes por este cáncer, lo que supone el 2% de todas las defunciones asociadas a tumores2.
Desde la introducción de la citología cervical (prueba de Papanicolaou), la incidencia y la mortalidad por cáncer de cuello de útero se han visto reducidas en países desarrollados. En España, se ha observado que la incidencia del carcinoma escamoso invasor de cuello de útero registra un incremento anual del 1% y la mortalidad está aumentando, especialmente en mujeres de 25-49 años3-6. Probablemente, este aumento se deba a la estructura oportunista de los programas de cribado implementados por las distintas Comunidades Autónomas7. Los programas de cribado inadecuados y los fallos en la detección temprana del cáncer de cuello de útero dan lugar a una mayor frecuencia de enfermedad avanzada y complicaciones de la propia enfermedad o el tratamiento. Los estadios avanzados de la enfermedad están asociados a un exceso de morbilidad, así como a un mayor consumo de recursos sanitarios8. El objetivo de este estudio ha sido analizar la frecuencia y las características de las hospitalizaciones por cáncer de cuello de útero en la Comunidad de Madrid, así como estimar el consumo de recursos y costes asociados al tratamiento hospitalario de esta enfermedad.
MétodosSe ha realizado un estudio epidemiológico retrospectivo mediante un análisis poblacional de las pacientes hospitalizadas con diagnóstico de neoplasia maligna de cérvix uterino en la Comunidad de Madrid durante el periodo 1999-2002. Como fuente de información se utilizó el sistema nacional de vigilancia de datos hospitalarios Conjunto Mínimo Básico de Datos (CMBD)9,10.
Se seleccionó a las pacientes ingresadas en hospitales de la Comunidad de Madrid con un diagnóstico principal o secundario al alta de neoplasia maligna de cérvix (códigos CIE-9-MC 180, 180.0-180.9) durante un período de 4 años (1999-2002). Para cada caso se obtuvo información sobre la edad, los diagnósticos principal y secundarios al alta, el tipo de alta (muerte u otros) y la estancia media hospitalaria.
Adicionalmente, se ha estudiado el consumo de recursos hospitalarios y los costes asociados al tratamiento mediante una revisión de las historias clínicas de las pacientes ingresadas por neoplasia maligna de cérvix (primer diagnóstico al alta) en el Hospital Universitario 12 de Octubre de Madrid durante el período de 4 años definido. Se recogieron datos demográficos, del diagnóstico, el estadio FIGO (Clasificación de la Federación Internacional de Ginecología y Obstetricia) y del tratamiento.
Análisis estadísticoSe realizó un análisis descriptivo con los datos procedentes del CMBD. La unidad de análisis es el ingreso hospitalario, que se utilizó para calcular el número medio anual de hospitalizaciones por neoplasia maligna de cérvix, la tasa anual de hospitalización (número anual de ingresos hospitalarios por 100.000 mujeres ≥ 20 años), la estancia media hospitalaria y la tasa de letalidad. Se utilizó como denominador la población femenina ≥ 20 años obtenida a partir de las proyecciones censales de población para los años incluidos en el período de estudio, asumiendo que la distribución por edades de la población asignada a los hospitales públicos es similar a la distribución de la población femenina general. El análisis descriptivo se realizó globalmente y para los siguientes grupos de edad: 20-29 años, 30-44 años, 45-59 años, 60-74 años y ≥ 75 años.
Se ha evaluado la concordancia entre el diagnóstico codificado en el CMBD y la información de las historias clínicas de mujeres ingresadas con diagnóstico principal de cáncer de cuello de útero en el Hospital Universitario 12 de Octubre (porcentaje de pacientes en los que el diagnóstico de la historia clínica concuerda con el diagnóstico codificado en el CMBD). Además, se ha obtenido la distribución por estadio FIGO en el momento del diagnóstico y se ha analizado de manera descriptiva el tipo de tratamiento recibido en función del estadio FIGO y la edad de la paciente.
Se calcularon los costes médicos directos del tratamiento hospitalario del cáncer de cuello de útero a partir del coste medio de los grupos relacionados de diagnóstico (GRD) correspondientes a los distintos procedimientos terapéuticos utilizados (anexo 1) y al número de pacientes que recibió cada uno de estos procedimientos. Los GRD utilizan variables demográficas y de diagnóstico para clasificar a los pacientes en grupos que se puedan comparar clínicamente, con duraciones de estancia en el hospital y con consumos de recursos similares11. Se agruparon a las pacientes ingresadas en función del tratamiento hospitalario recibido (histerectomía, conización, radioterapia, etc.) y a cada grupo se le asignó un GRD. El número de pacientes en cada grupo se multiplicó por el coste medio del GRD correspondiente. La suma del coste obtenido para cada uno de los grupos constituye el coste total del tratamiento hospitalario del cáncer de cuello de útero en el Hospital Universitario 12 de Octubre. El coste por paciente se estimó dividiendo el coste total asociado al tratamiento hospitalario por el número total de pacientes ingresadas. El coste anual del tratamiento hospitalario del cáncer de cuello de útero en la Comunidad de Madrid se calculó mediante la aplicación del coste por paciente individual al total de las hospitalizaciones anuales por cáncer de cuello de útero en hospitales de Madrid registrados en el CMBD y asumiendo un mismo coste por proceso.
El análisis estadístico se realizó mediante el programa informático SPSS software para PC (versión 14.0; Chicago, Illinois, USA). El estudio fue aprobado por el comité ético de investigación clínica del Hospital Universitario 12 de Octubre.
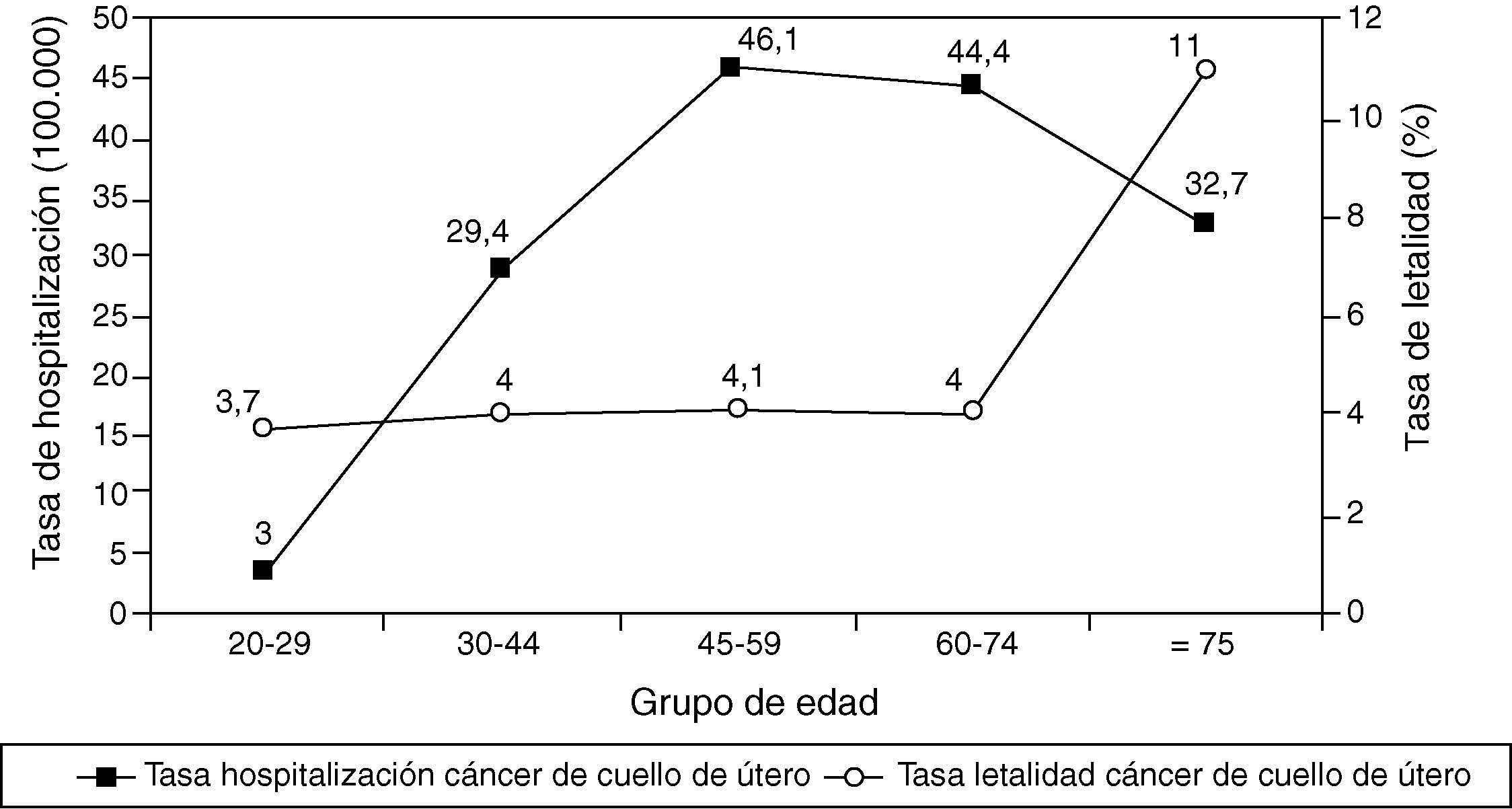
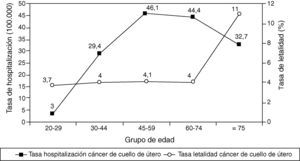
ResultadosCáncer de cuello de úteroDurante el período de 4 años (1999-2002) se notificaron un total de 2.667 ingresos por cáncer de cuello de útero en los hospitales de la Comunidad de Madrid (media anual de 667 hospitalizaciones). La tasa anual de hospitalizaciones fue de 30,7 por 100.000 mujeres ≥ 20 años de edad. El número medio de hospitalizaciones anuales por paciente fue de 2,2. La edad media±desviación estándar de las pacientes hospitalizadas fue de 54±14,5 años. Las mujeres de 45-59 años presentaron la mayor tasa de hospitalizaciones (46 por 100.000 mujeres) (fig. 1). La estancia media hospitalaria fue de 7,0±11,6 días.
Se registraron 126 muertes entre las mujeres hospitalizadas por cáncer de cuello de útero durante el periodo de estudio (media anual de 32 muertes). La tasa de letalidad global fue de 4,7%. Ésta se mantiene estable con la edad (≈ 4%) hasta el grupo de mujeres ≥ 75 años en las que aumenta drásticamente (fig. 1).
El cáncer de cuello de útero fue el primer diagnóstico al alta, es decir el motivo principal del ingreso, en el 51,6% de los casos. En los casos en los que el cáncer de cuello de útero aparecía como diagnóstico secundario, el primer diagnóstico al alta fue mayoritariamente la administración de quimioterapia y radioterapia (66,7%). “Otras neoplasias malignas” fue un motivo importante de ingreso en estas pacientes (6%); el 50% fueron neoplasias malignas secundarias.
Concordancia entre codificación del CMBD e historia clínicaDurante el período 1999-2002 un total de 99 pacientes fueron ingresadas en el Hospital Universitario 12 de Octubre de Madrid con un diagnóstico principal al alta de cáncer de cuello de útero. La concordancia fue del 0,99, ya que sólo se observó una discordancia entre el diagnóstico incluido en el CMBD y la historia clínica.
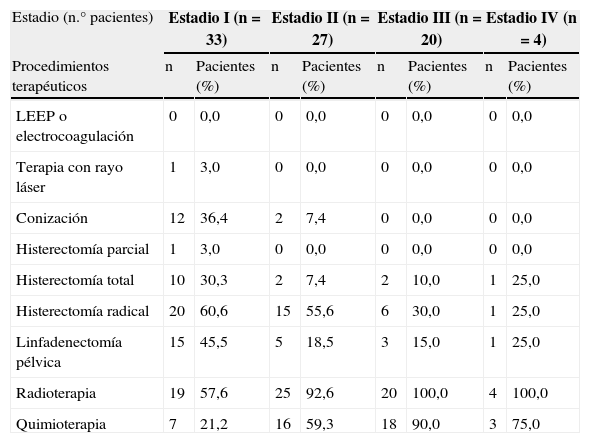
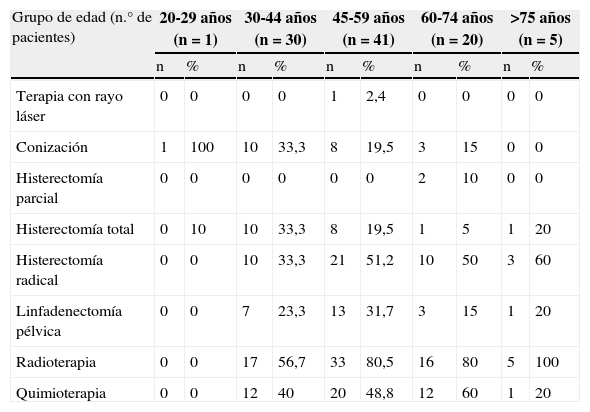
Consumo de recursos hospitalariosEl 39% de las pacientes presentaba un estadio FIGO I, el 32% estadio II, el 23% estadio III y el 6% estadio IV. Al 96% de las pacientes ingresadas se les realizó algún procedimiento terapéutico hospitalario; la cirugía fue el procedimiento más frecuente (26%), seguida de radioterapia y quimioterapia combinadas (25%); el 21% fue tratado con cirugía, radioterapia y quimioterapia, el 20% con radioterapia más cirugía y un 2% con radioterapia como tratamiento único. La histerectomía total o radical fue el procedimiento quirúrgico realizado con más frecuencia (65%), seguido de linfadenectomía pélvica en el 24% y conización en el 22%. Los procedimientos terapéuticos utilizados en función del estadio de la enfermedad se resumen en la tabla 1. La tabla 2 muestra los procedimientos terapéuticos utilizados en función de la edad de la paciente.
Procedimientos utilizados para el tratamiento hospitalario de pacientes con cáncer de cuello de útero en función del estadio.
| Estadio (n.° pacientes) | Estadio I (n=33) | Estadio II (n=27) | Estadio III (n=20) | Estadio IV (n=4) | ||||
| Procedimientos terapéuticos | n | Pacientes (%) | n | Pacientes (%) | n | Pacientes (%) | n | Pacientes (%) |
| LEEP o electrocoagulación | 0 | 0,0 | 0 | 0,0 | 0 | 0,0 | 0 | 0,0 |
| Terapia con rayo láser | 1 | 3,0 | 0 | 0,0 | 0 | 0,0 | 0 | 0,0 |
| Conización | 12 | 36,4 | 2 | 7,4 | 0 | 0,0 | 0 | 0,0 |
| Histerectomía parcial | 1 | 3,0 | 0 | 0,0 | 0 | 0,0 | 0 | 0,0 |
| Histerectomía total | 10 | 30,3 | 2 | 7,4 | 2 | 10,0 | 1 | 25,0 |
| Histerectomía radical | 20 | 60,6 | 15 | 55,6 | 6 | 30,0 | 1 | 25,0 |
| Linfadenectomía pélvica | 15 | 45,5 | 5 | 18,5 | 3 | 15,0 | 1 | 25,0 |
| Radioterapia | 19 | 57,6 | 25 | 92,6 | 20 | 100,0 | 4 | 100,0 |
| Quimioterapia | 7 | 21,2 | 16 | 59,3 | 18 | 90,0 | 3 | 75,0 |
LEEP: escisión electroquirúrgica.
Procedimientos utilizados para el tratamiento hospitalario de pacientes con cáncer de cuello de útero en función de la edad de la paciente.
| Grupo de edad (n.° de pacientes) | 20-29 años (n=1) | 30-44 años (n=30) | 45-59 años (n=41) | 60-74 años (n=20) | >75 años (n=5) | |||||
| n | % | n | % | n | % | n | % | n | % | |
| Terapia con rayo láser | 0 | 0 | 0 | 0 | 1 | 2,4 | 0 | 0 | 0 | 0 |
| Conización | 1 | 100 | 10 | 33,3 | 8 | 19,5 | 3 | 15 | 0 | 0 |
| Histerectomía parcial | 0 | 0 | 0 | 0 | 0 | 0 | 2 | 10 | 0 | 0 |
| Histerectomía total | 0 | 10 | 10 | 33,3 | 8 | 19,5 | 1 | 5 | 1 | 20 |
| Histerectomía radical | 0 | 0 | 10 | 33,3 | 21 | 51,2 | 10 | 50 | 3 | 60 |
| Linfadenectomía pélvica | 0 | 0 | 7 | 23,3 | 13 | 31,7 | 3 | 15 | 1 | 20 |
| Radioterapia | 0 | 0 | 17 | 56,7 | 33 | 80,5 | 16 | 80 | 5 | 100 |
| Quimioterapia | 0 | 0 | 12 | 40 | 20 | 48,8 | 12 | 60 | 1 | 20 |
El coste total asociado al tratamiento hospitalario de las pacientes ingresadas por cáncer de cuello de útero durante el período de estudio en el Hospital Universitario 12 de Octubre sería de 503.695 €, lo que supone un coste anual de 125.923 €. El coste medio del tratamiento hospitalario de cáncer de cuello de útero por paciente sería de 5.247 €. Aplicando este valor individual al total de hospitalizaciones anuales por cáncer de cuello de útero en hospitales de la Comunidad de Madrid registrados en el CMBD, y asumiendo un mismo coste por proceso, se ha estimado que el coste anual del tratamiento hospitalario del cáncer de cuello de útero en la Comunidad de Madrid sería de 3.499.632 €.
DiscusiónEn la Comunidad de Madrid se notificaron unos 2.700 ingresos hospitalarios por cáncer de cuello de útero en el período 1999-2002. La tasa de hospitalizaciones por grupo de edad aumenta significativamente a partir de los 30 años de edad, tendencia que coincide con el patrón de incidencia de cáncer de cuello de útero descrito para los países desarrollados12,13. Estos resultados son consistentes con los datos de prevalencia de infección por el VPH (mayor en las mujeres menores de 25 años de edad), la edad de inicio de las relaciones sexuales en España y el período de latencia entre infección por VPH y enfermedad descrito para el cáncer de cuello de útero12,14,15.
El uso de información procedente de bases de datos presenta limitaciones, fundamentalmente la asociada a que la unidad de análisis es el ingreso hospitalario y no el paciente y, por tanto, un único paciente ingresado más de una vez tendrá más de un registro de alta16. A pesar de estas limitaciones, las bases de datos de altas hospitalarias han demostrado ser una importante fuente de información para evaluar la carga de distintas enfermedades17-21 y son, junto con los registros de cáncer, una herramienta útil para evaluar el impacto del cáncer20. También hay que tener en cuenta que la base de datos CMBD no incluye información sobre tratamientos y la información sobre procedimientos es incompleta, lo que limita la evaluación de los costes asociados al consumo de recursos hospitalarios. En este estudio, la revisión de las historias clínicas en un centro hospitalario ha permitido realizar una estimación más precisa del coste del tratamiento hospitalario del cáncer de cuello de útero.
Los resultados muestran que el coste medio del tratamiento hospitalario por paciente de cáncer de cuello de útero sería de 5.247 €, lo que representa un coste anual en la Comunidad de Madrid de 3,5 millones de euros. Sin embargo, el coste del tratamiento del cáncer de cuello de útero sería mucho mayor, ya que los costes de hospitalización representan aproximadamente un 67% del total de los costes médicos directos asociados a distintos tipos de cáncer22. Además, el coste sanitario asociado a la infección por el VPH y sus consecuencias es muy superior a esta cifra, ya que el tratamiento del cáncer de cuello de útero invasor supone solamente el 10% del total del coste asociado a esta infección. En España, el porcentaje que representa el tratamiento del cáncer invasor con respecto al total del coste de la infección por VPH podría ser incluso más bajo debido a que, según estudios previamente publicados, el coste destinado a los programas de cribado de cáncer de cuello de útero es mayor que en otros países, debido al elevado coste unitario de la citología (incluidas la prueba y la visita al ginecólogo) y a que los programas oportunistas utilizados en nuestro país pueden dar lugar a la realización citologías con una frecuencia mayor de la recomendada23,24. Los programas preventivos, incluidas unas nuevas estrategias de cribado y la vacunación frente al VPH, reducirán la carga sanitaria y económica de esta infección y sus consecuencias clínicas25-32.