Evaluar los resultados de la histerectomía laparoscópica realizada como procedimiento normalizado en un servicio de ginecología de un hospital público español.
Material y métodosEstudio retrospectivo de las histerectomías laparoscópicas realizadas desde enero de 2005 hasta diciembre de 2007. Los parámetros evaluados fueron: indicación de la histerectomía, tipo, peso del útero, estancia media hospitalaria y complicaciones intra y postoperatorias.
ResultadosEn el período analizado se han realizado 284 histerectomías, de las que 103 (36,26%) se realizaron por vía laparoscópica. La tasa de morbilidad fue del 9,7%, principalmente en forma de lesiones vesicales, y las complicaciones se relacionaron con la curva de aprendizaje de los cirujanos. La estancia media del proceso histerectomía resultó de 2,56 días
ConclusionesLa histerectomía laparoscópica es un procedimiento seguro, que requiere una curva de aprendizaje de 30-40 casos y que debe ser implantada, por sus ventajas, en cualquier servicio de ginecología.
To assess the outcomes of laparoscopic hysterectomy in a public hospital.
Material and methodsWe performed a retrospective study of laparoscopic hysterectomies carried out between January 2005 and December 2007. The parameters evaluated were indication, type of hysterectomy, uterine weight, length of hospital stay, and complications.
ResultsIn the period analyzed, we performed 284 hysterectomies, of which 103 (36.36%) were laparoscopic. The morbidity rate was 9.7% and complications were related to the learning curve. The mean length of hospital stay was 2.56 days.
ConclusionsLaparoscopic hysterectomy is a safe procedure that requires a learning curve of 30-40 procedures. Due to its advantages, this option should be offered in all gynecology services.
La histerectomía es la extracción quirúrgica del útero y es una de las intervenciones que con más frecuencia realiza un ginecólogo. La primera histerectomía de la que se tiene información se realizó en el año 1813, por Conrad Langenbeck, quien la efectuó por vía vaginal. Cincuenta años más tarde, en 1863, Charles Clay, un cirujano de Manchester, efectuó la primera histerectomía abdominal de la que se tiene noticia. Fue una histerectomía subtotal1.
Durante prácticamente todo el siglo XX, las vías abdominal y vaginal fueron las únicas vías de abordaje utilizadas para realizar histerectomías, hasta que, en 1989, Reich et al2 realizaron la primera histerectomía vaginal asistida por laparoscopia.
Se entiende por histerectomía laparoscópica aquella en la que, al menos en parte, la cirugía se realiza por vía laparoscópica3 y se ha propuesto una clasificación de las histerectomías laparoscópicas en función del componente laparoscópico de la intervención4. Se considera que la histerectomía laparoscópica puede ser5:
- 1.
Histerectomía vaginal asistida por laparoscopia (HVAL), cuando parte de la histerectomía se realiza por vía laparoscópica y parte por vía vaginal, pero el tiempo laparoscópico no incluye la sección de los vasos uterinos.
- 2.
Histerectomía laparoscópica (HL[a]), cuando los vasos uterinos son seccionados por vía laparoscópica pero la intervención se finaliza por vía vaginal con la sección de los ligamentos uterosacros.
- 3.
Histerectomía total por laparoscopia (HTL), cuando toda la intervención, incluida la sutura de la cúpula vaginal, se realiza por vía laparoscópica y no hay tiempo vaginal.
- 4.
Histerectomía subtotal laparoscópica (HSTL), cuando se deja el cuello uterino pero toda la intervención se realiza por vía laparoscópica y el cuerpo uterino se extrae, habitualmente, tras su morcelación.
Las ventajas de la histerectomía laparoscópica frente a la histerectomía abdominal o a la histerectomía vaginal son una más rápida recuperación posquirúrgica6, en el caso de la primera, o que el abordaje laparoscópico permite la posibilidad de diagnosticar y tratar afecciones abdominales que, en el caso del abordaje vaginal, podrían pasar desapercibidas. Por otro lado, las desventajas de la histerectomía laparoscópica son que necesita, habitualmente, un mayor tiempo quirúrgico y requiere una mayor experiencia y habilidad quirúrgicas.
La histerectomía laparoscópica está indicada tanto para el tratamiento de patologías benignas del útero como para el abordaje quirúrgico de las neoplasias de origen ginecológico, en especial del adenocarcinoma de endometrio.
El objetivo del presente estudio es revisar los resultados de la histerectomía laparoscópica en nuestras manos, en los últimos 3 años.
MATERIAL Y MÉTODOSEstudio retrospectivo de las histerectomías laparoscópicas realizadas en el Servicio de Ginecología del Hospital Santiago Apóstol de Vitoria, en el período comprendido entre el 1 de enero de 2005 y el 31 de diciembre de 2007. Las histerectomías fueron realizadas, en todos los casos, por dos cirujanos del servicio.
Los parámetros analizados fueron: indicación de la histerectomía, tipo de histerectomía laparoscópica realizada según la clasificación de Richardson4, peso del útero, estancia media hospitalaria y datos referentes a morbilidad (complicaciones intraoperatorias y postoperatorias, necesidad de transfusión sanguínea, reintervenciones y reconversiones laparotómicas).
Para la recogida de la información se elaboró una base de datos específica con el programa ACCES de Microsoft y, con la finalidad de eliminar los errores durante la recogida de los datos, se utilizó un sistema de doble introducción de éstos.
Los resultados se analizaron mediante el paquete estadístico SPSS y se presentan en forma de porcentajes, media y desviación estándar.
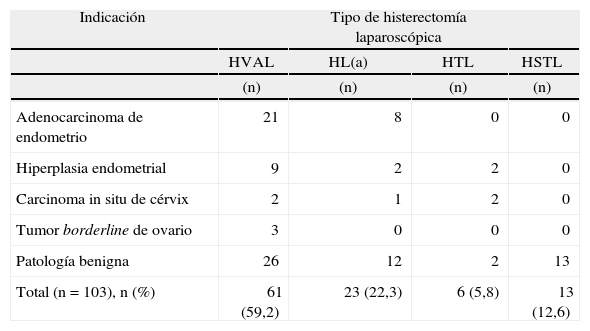
RESULTADOSDurante el período analizado se realizaron 284 histerectomías, de las que 103 (36,26%) se efectuaron por vía laparoscópica. Un 59,22% de las histerectomías laparoscópicas fueron HVAL, un 22,33% HL(a), un 5,82% HTL y un 12,62% HSTL. En la tabla 1 se exponen las indicaciones para la práctica de la histerectomía y las diferentes técnicas aplicadas. Hay que hacer constar que en 18 casos de histerectomía indicada por adenocarcinoma de endometrio se realizó, además, linfadenectomía pélvica laparoscópica.
Tipo de histerectomía laparoscópica realizada en función de la indicación quirúrgica
| Indicación | Tipo de histerectomía laparoscópica | |||
| HVAL | HL(a) | HTL | HSTL | |
| (n) | (n) | (n) | (n) | |
| Adenocarcinoma de endometrio | 21 | 8 | 0 | 0 |
| Hiperplasia endometrial | 9 | 2 | 2 | 0 |
| Carcinoma in situ de cérvix | 2 | 1 | 2 | 0 |
| Tumor borderline de ovario | 3 | 0 | 0 | 0 |
| Patología benigna | 26 | 12 | 2 | 13 |
| Total (n = 103), n (%) | 61 (59,2) | 23 (22,3) | 6 (5,8) | 13 (12,6) |
HL(a): histerectomía laparoscópica; HSTL: histerectomía subtotal laparoscópica; HTL: histerectomía total por laparoscopia; HVAL: histerectomía vaginal asistida por laparoscopia.
En 8 de las 103 histerectomías realizadas no se dispone del dato referente al peso de la pieza extraída. La media ± desviación estándar de peso del útero fue de 210,9 ± 93,5g, con la siguiente distribución: 51 casos con peso < 150g; 21 casos con peso 151–300g; 12 casos con peso 301–500g y 11 casos con peso > 500g.
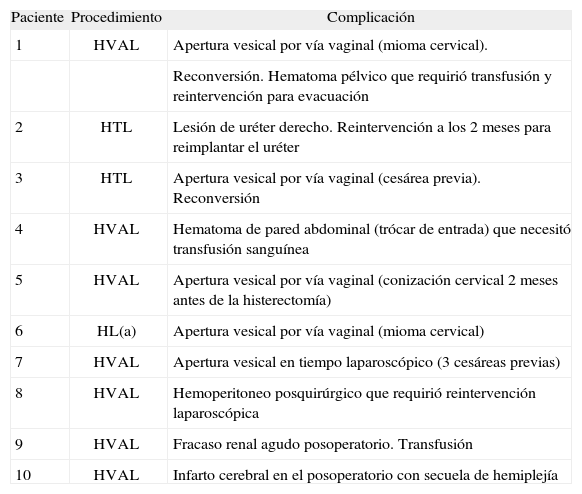
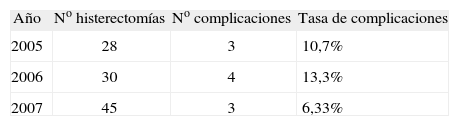
Se registraron 15 complicaciones intra y postoperatorias que afectaron a 10 pacientes, lo que arroja una tasa de morbilidad del 9,70%. Las complicaciones recogidas fueron: 4 casos con necesidad de transfusión sanguínea, 6 casos de lesión de vías urinarias, 1 caso de hemoperitoneo posquirúrgico, 2 hematomas pelvianos, 1 caso de fracaso renal agudo postoperatorio y 1 caso de infarto cerebral a las 24h de la intervención. Como consecuencia de las complicaciones, 2 (1,94%) pacientes requirieron una reintervención durante el postoperatorio inmediato y una paciente una reintervención diferida para reparar una fístula ureteral. En la tabla 2 se detallan las pacientes que sufrieron una complicación y de qué tipo fue. Todas las lesiones vesicales fueron diagnosticadas y reparadas durante el tiempo operatorio, mientras que la lesión ureteral fue diagnosticada y reparada de forma diferida. En la tabla 3 se recogen las complicaciones en función del año de intervención.
Complicaciones de las histerectomías laparoscópicas realizadas
| Paciente | Procedimiento | Complicación |
| 1 | HVAL | Apertura vesical por vía vaginal (mioma cervical). |
| Reconversión. Hematoma pélvico que requirió transfusión y reintervención para evacuación | ||
| 2 | HTL | Lesión de uréter derecho. Reintervención a los 2 meses para reimplantar el uréter |
| 3 | HTL | Apertura vesical por vía vaginal (cesárea previa). Reconversión |
| 4 | HVAL | Hematoma de pared abdominal (trócar de entrada) que necesitó transfusión sanguínea |
| 5 | HVAL | Apertura vesical por vía vaginal (conización cervical 2 meses antes de la histerectomía) |
| 6 | HL(a) | Apertura vesical por vía vaginal (mioma cervical) |
| 7 | HVAL | Apertura vesical en tiempo laparoscópico (3 cesáreas previas) |
| 8 | HVAL | Hemoperitoneo posquirúrgico que requirió reintervención laparoscópica |
| 9 | HVAL | Fracaso renal agudo posoperatorio. Transfusión |
| 10 | HVAL | Infarto cerebral en el posoperatorio con secuela de hemiplejía |
HL(a): histerectomía laparoscópica; HTL: histerectomía total por laparoscopia; HVAL: histerectomía vaginal asistida por laparoscopia.
En 6 (5,82%) ocasiones la intervención no pudo completarse por la vía programada y las pacientes fueron sometidas a una laparotomía. En dos de estos casos la laparotomía se realizó para suturar la vejiga y en los otros cuatro por la incapacidad de solventar la histerectomía por la vía laparoscópica debido al tamaño del útero (en los 4 casos el peso uterino fue superior a 600g).
El tiempo quirúrgico medio ± desviación estándar para cada tipo de histerectomía fue de 105 ± 13min para la HVAL, 97 ± 20min para la HL(a), 121 ± 18min para la HTL, 75 ± 15min para la HSTL y 131 ± 25min cuando a la histerectomía se asoció linfadenectomía pélvica.
La estancia media hospitalaria fue de 2,56 días.
DISCUSIÓNEn nuestro servicio, desde hace 3 años hemos iniciado un programa para intentar reducir el número de histerectomías abdominales e incrementar el número de histerectomías vaginales y laparoscópicas. Este intento de consolidar la histerectomía laparoscópica como alternativa a la vía abdominal se está produciendo en muchos hospitales del mundo y los datos de estudios recientes informan de tasas de histerectomía laparoscópica variables (el 12,47, el 27,38, el 299 y el 53,5%10), pero en aumento. El empeño viene avalado por algunos trabajos que han puesto de manifiesto, por un lado, una mejoría en la calidad de vida de las mujeres sometidas a una HL11 y, por otro, una disminución de los costes económicos cuando se compara con la histerectomía abdominal12.
Como toda nueva técnica, necesita, en primer lugar ser incorporada y, después, una determinada curva de aprendizaje para optimizar sus resultados. Se ha estimado que, en el caso de la HSTL, son necesarios 30 casos para completar la curva de aprendizaje necesaria13, mientras que en el caso de la HTL hay autores que la sitúan en 40 casos y estiman que durante el proceso de este aprendizaje la tasa de morbilidad puede alcanzar el 25%14. En nuestra serie, las complicaciones se distribuyen de manera uniforme durante los 3 años evaluados, pero en el caso de las lesiones urológicas podemos apreciar que 5 de las 6 habidas (83,3%) se produjeron entre las primeras 40 histerectomías realizadas. Ésta ha sido, probablemente, nuestra curva de aprendizaje.
Además del entrenamiento del cirujano, hay otros factores que pueden influir en que la intervención se desarrolle de la manera programada sin tener que recurrir a la vía laparotómica para finalizarla.
El peso del útero se ha identificado como un factor que influye, decisivamente, en el éxito de la intervención por vía laparoscópica de forma que en casos de úteros > 500g de peso, se han descrito más complicaciones intraoperatorias y una mayor estancia hospitalaria15, además de mayor tasa de reconversiones4. No obstante, un reciente estudio comparativo entre la HVAL y la histerectomía abdominal en el tratamiento de úteros miomatosos grandes (media de peso uterino 513g) concluyó que el abordaje laparoscópico presenta ventajas sobre el abdominal16. Todo parece depender, nuevamente, del entrenamiento del cirujano.
Varios fueron los parámetros utilizados para evaluar la conveniencia de la implantación de la histerectomía laparoscópica: tasa de morbilidad, tasa de reconversiones, tiempo quirúrgico necesario o estancia media hospitalaria. Varios de estos parámetros se han analizado en una reciente revisión Cochrane en la que los autores concluían que la vía vaginal, cuando es posible, presenta más ventajas que la vía laparoscópica y que ésta es más ventajosa que la vía abdominal17. En esta revisión, el porcentaje acumulado de complicaciones (lesión de vías urinarias, lesión vascular, necesidad de transfusión sanguínea y hematoma) alcanzó al 12,1% de las pacientes y la tasa de reconversiones fue del 4,1%17. Del análisis de los estudios incluidos en la revisión Cochrane y de los estudios más recientemente publicados, se puede concluir que la tasa de morbilidad de la histerectomía laparoscópica ha decrecido con el uso más extensivo de la técnica: pasó del 27% en los tiempos iniciales18 al 4,8% comunicado en una serie de 435 mujeres sometidas a histerectomía total laparoscópica19.
En el estudio eVALuate, el mayor estudio aleatorizado realizado para evaluar los resultados de las diferentes técnicas de histerectomía, en el que se aleatorizó a 1.346 mujeres que fueron sometidas a histerectomía, la tasa bruta de complicaciones en el grupo de histerectomías laparoscópicas fue del 20,9%20.
Se han identificado algunos factores de riesgo de lesión urológica durante el procedimiento laparoscópico, como el antecedente de cesárea previa, la existencia de miomas cervicales o de endometriosis severa21. Además, el antecedente de conización cervical reciente se ha identificado como un factor de riesgo de lesión urinaria intraoperatoria, como se desprende de los resultados de una serie de 26 mujeres sometidas a histerectomía total laparoscópica tras previa conización cervical en la que se produjeron 2 lesiones de vías urinarias (7,6%)22.
En nuestra serie, las lesiones vesicales producidas durante la cirugía lo fueron en 2 pacientes con antecedentes de cesáreas, 2 pacientes con mioma cervical y 1 paciente con el antecedente de conización cervical con asa de diatermia 2 meses antes de la histerectomía. Prestar más atención a estos factores de riesgo podría contribuir a disminuir la tasa de complicaciones urológicas. No obstante, hemos de ser conscientes de que el riesgo de lesión ureteral persiste, a pesar del entrenamiento y la experiencia, aunque con frecuencias, probablemente, asumibles (0,3%)23.
Otro de los factores que se deben considerar cuando se indica la cirugía laparoscópica es la duración del tiempo quirúrgico. En este sentido, los datos publicados son muy dispares con duraciones que oscilan desde los 82 min24 hasta los 179 min25. Estas diferencias tan amplias obedecen a los diferentes tipos de histerectomía realizados y al diferente entrenamiento de los cirujanos implicados de manera que, a mayor entrenamiento, menor tiempo quirúrgico necesario26. Resulta evidente que cuando a la histerectomía se suma otro procedimiento, como la linfadenectomía pélvica en los casos de adenocarcinoma de endometrio, los tiempos quirúrgicos se prolongan en, aproximadamente, 60 min27.
Otra de las ventajas atribuidas a la histerectomía laparoscópica es la reducción del tiempo de estancia hospitalaria. En nuestro estudio, la estancia media resultó de 2,56 días para todo tipo de histerectomías. Nuestra estancia media es superior a la de otros autores, que informan de estancias de 1,5 días9, pero similar a la de otros que presentan datos de 2,38 ± 0,3 días26. Conviene matizar que en los días de duración del ingreso hospitalario de una paciente interviene, además de la técnica quirúrgica utilizada, otra serie de factores que hacen posible que, en un mismo país y en un mismo período, unos autores no encuentren diferencias en los días de estancia hospitalaria entre mujeres sometidas a histerectomía laparoscópica o abdominal28 y otros encuentren diferencias significativas29. Es posible que las diferencias entre los resultados se deban a diferencias en el diseño y la evaluación de los datos, pero parece plausible considerar que las mujeres sometidas a una histerectomía laparoscópica se recuperarán antes y abandonarán antes el hospital que las mujeres sometidas a histerectomía abdominal.
Por último, cabe señalar que, en nuestra experiencia hemos tenido que reconvertir a la vía laparotómica un 5,82% de las histerectomías, lo que supone un porcentaje muy similar al 6,7% informado por Richardson et al4 en sus primeros casos. Hay que señalar que las reconversiones se produjeron durante el período considerado como curva de aprendizaje y que durante el último año no hemos tenido que realizar ninguna laparotomía no programada.
Esta revisión de nuestros datos nos ha servido, como servicio hospitalario, para posicionar la histerectomía laparoscópica dentro de nuestra cartera de servicios, para ser conscientes de la necesidad de una curva de aprendizaje que estimamos en 30–40 casos, para ser conscientes de los factores de riesgo de lesión urológica durante la intervención quirúrgica, para modificar la información que facilitamos a nuestras pacientes sobre la tasa de complicaciones de la histerectomía y, finalmente, para comprender, de acuerdo con lo manifestado con otros autores30, que uno de los principales factores que determinan el uso y el éxito de las técnicas laparoscópicas es el entrenamiento del cirujano. A partir de estas consideraciones, creemos que la histerectomía laparoscópica debe de sustituir, en la medida de lo posible, a la clásica histerectomía abdominal.