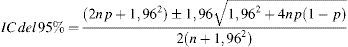Valorar la morbilidad grave de la histerectomía radical, laparotómica o laparoscópica, considerándola como una variable de resultado combinada (VRC).
Sujetos y métodosSe han revisado las 41 histerectomías radicales laparotómicas realizadas en el hospital Son Dureta de Palma de Mallorca de 2001 a 2007. Como patrón de comparación y para establecer los componentes de la VRC se ha utilizado la bibliografía. Se han calculado los intervalos de confianza (IC) del porcentaje de pacientes con morbilidad y el método actuarial para valorar la supervivencia.
ResultadosLa supervivencia actuarial de las pacientes operadas a los 6 años ha sido del 85% y se ha observado una complicación grave por cada 21 pacientes intervenidas (IC del 95%, 1,35-16,14%). Esta cifra de morbilidad es similar a la recogida en la bibliografía.
ConclusionesLa morbilidad grave de la histerectomía radical laparoscópica o laparotómica puede ser parecida.
To assess serious morbidity after abdominal or laparoscopic radical hysterectomy, viewed as a composite endpoint.
Subjects and methodsWe reviewed 41 abdominal radical hysterectomies performed at the San Dureta Hospital, Palma de Mallorca, between 2001 and 2007. Other publications were used as comparative pattern and to establish the components of the composite endpoint. The life table method was used to calculate the proportion of surviving patients. Confidence intervals (CI) of the proportion of patients with morbidity were calculated.
ResultsSix-year survival was 85%. One serious complication was observed in every 21 patients (95% CI, 1.35-16.14%).
ConclusionsSerious morbidity associated with abdominal radical hysterectomy and laparoscopic radical hysterectomy can be similar.
El resultado de los tratamientos oncológicos puede valorarse a grandes rasgos desde dos puntos de vista: la supervivencia y la morbilidad. La primera variable es más fácil de medir y la segunda es más difícil de valorar. A pesar de todo, la morbilidad puede ser muy importante, sobre todo si existen tratamientos con resultados equivalentes en cuanto a la supervivencia. Este es el caso del cáncer de cuello uterino en estadios iniciales, en los que cirugía y radioterapia son alternativas similares en términos de supervivencia, pero con morbilidades diferentes y que se presentan en distintos momentos de la vida. Habitualmente se prefiere la cirugía en las pacientes más jóvenes, para evitar la irradiación de los ovarios y la vagina. Hasta hace poco, la cirugía que se consideraba adecuada para el cáncer de cuello de útero en estadios iniciales era la histerectomía radical descrita por Wertheim a principios del siglo xx, pero actualmente hay dos posibilidades alternativas que se basan en el progreso de la tecnología. Se trata en primer lugar de la histerectomía radical vaginal de Schauta, complementada por una linfadenectomía laparoscópica, una combinación que retoma la propuesta de Mitra de hace 50 años y, como segunda alternativa, la sustitución de la laparotomía por la laparoscopia para realizar una histerectomía radical.
Un miembro del comité editorial de la revista de la Sociedad Española de Ginecología y Obstetricia (SEGO) ha señalado los riesgos de la introducción de nuevos procedimientos quirúrgicos, con una mención expresa a la cirugía oncológica, pero subrayando sobre todo la distancia que media entre el escrutinio al que se somete un nuevo medicamento y la rápida introducción de una nueva intervención quirúrgica1. Aceptando que las nuevas maneras de hacer una histerectomía radical tienen los mismos resultados en términos de supervivencia que las más clásicas, personalmente creemos que, en el futuro, la laparoscopia desplazará a la laparotomía. La principal argumentación a favor de ese cambio será que se consigue la misma supervivencia, pero con una morbilidad menor. Un problema que hay que reconocer que existe, y que ha sido señalado recientemente, es que una gran baza de la cirugía laparoscópica es precisamente el apoyo de la industria. Una caja de instrumental no endoscópico dura toda una vida, mientras que la cirugía laparoscópica utiliza instrumental desechable moderadamente caro. La pregunta que se ha puesto encima de la mesa es: ¿Qué tipo de procedimientos va a apoyar quien vende instrumental?2. Este mismo autor señala que, desgraciadamente, las posibilidades de formación continuada, que no dependan directamente o indirectamente de la industria, son raras, y concluye aceptando que vivimos en una sociedad en la que el pragmatismo ha sustituido a la búsqueda de la verdad.
A pesar de que creemos que el futuro corresponde a los procedimientos laparoscópicos, nos parece que es conveniente valorar de forma cuidadosa la que se postula como su mayor ventaja: la disminución de la morbilidad. No es probable que veamos ensayos clínicos sobre las distintas formas de hacer una histerectomía radical, entre otras cosas porque el mayor peligro para la laparoscopia es la cirugía robótica, que puede dejarla anticuada antes de que alcance la madurez3,4. A juzgar por lo que sucede con los ensayos realizados sobre histerectomía por afección benigna, puede suceder que los ensayos más voluminosos, diseñados teniendo en cuenta la potencia de las pruebas estadísticas para identificar diferencias en complicaciones poco frecuentes, además de intentar disminuir la distancia entre eficacia y efectividad5, sean criticados por los entusiastas que introdujeron las técnicas de aparición más reciente6. A falta de ensayos aleatorizados, no tenemos a nuestro alcance más que la valoración cuidadosa de series de intervenciones, que con suerte serán casos y controles, recogidos de forma prospectiva o retrospectiva, y tendremos que comparar lo que hacemos nosotros mismos con estas evidencias que son las mejores que tenemos a mano.
Por este motivo, nos hemos decidido a revisar las complicaciones de la histerectomía radical en nuestro centro, que realizamos siempre a través de una laparotomía. A primera vista podría parecer que se trata de un procedimiento obsoleto que debe sustituirse por la laparoscopia, a la que se asocia con una menor morbilidad, pero este es un punto que debería discutirse en detalle. Creemos que la morbilidad de la histerectomía radical parece ajustarse bien a la posibilidad de utilizar variables de resultado combinadas (VRC), en inglés composite endpoints o combined endpoints. El motivo para usar estas variables sería que los resultados desfavorables son poco frecuentes y pueden deberse a complicaciones muy diferentes entre sí. Las VRC se utilizan desde la década de 1990 para aumentar la eficiencia del análisis de los ensayos clínicos. Si en lugar de utilizar solamente una variable —por ejemplo, fístula ureterovaginal—, se usa un conjunto de acontecimientos desfavorables —por ejemplo, todo tipo de reintervenciones y cualquier clase de fístula digestiva o urinaria—, el volumen de muestra necesario para observar diferencias será más pequeño. Quizá sea en cardiología donde se hayan utilizado más estas variables7, pero en nuestra especialidad también hay publicaciones muy importantes que las han empleado8, y un estudio tan influyente como el Women's Health Initiative se suspendió como consecuencia del comportamiento de una variable compuesta9.
Material y métodosHemos revisado las historias clínicas de las 41 pacientes con un cáncer de cuello uterino, a las que se ha realizado una histerectomía radical mediante laparotomía en el Hospital Son Dureta de Palma de Mallorca desde enero de 2001 a diciembre de 2007, y se han recogido los datos correspondientes a la morbilidad postoperatoria y a la supervivencia de las pacientes. Teniendo en cuenta que las pacientes tienen fechas de entrada en el estudio muy diferentes, el análisis de la supervivencia lo hemos hecho aplicando el método actuarial.
La morbilidad la hemos agrupado en una VRC, porque las complicaciones pueden ser muy diferentes, desde distintas fístulas a una tromboembolia. Para establecer la lista de componentes que deben formar parte de la VRC, morbilidad del tratamiento quirúrgico del cáncer de cuello uterino, hemos recurrido a la bibliografía recogida en una revisión de conjunto muy reciente firmada por uno de los pioneros de la histerectomía radical laparoscópica10. En este artículo, entre casi 50 referencias bibliográficas, los autores destacan dos publicaciones de forma expresa y señalada respecto todas las demás: la que consideran como la serie más extensa del mundo11 y el estudio comparativo más grande de Estados Unidos12. La primera comprende a 317 pacientes operadas por laparoscopia y la segunda, a 89 pacientes, en 35 de las cuales se indicó una intervención por vía laparoscópica. Son dos publicaciones distintas, de tamaño muy diferente (una serie de casos frente a un estudio de casos y controles), pero sobre todo hay que pensar en la distancia entre la organización sanitaria de la República Popular China y la de Estados Unidos. Como la sanidad española, por distintos motivos, está seguramente lejos de la de esos dos países, nos ha parecido adecuado incluir en nuestra comparación también la serie española más grande que conocemos13. Además, los casos iniciales de esta última serie constan en los protocolos de la SEGO, cuya importancia médico-legal es hoy día indudable.
Para comparar las series que hemos manejado, hemos recurrido a calcular los intervalos de confianza (IC) de los porcentajes de pacientes con morbilidad grave. Teniendo en cuenta que manejamos cifras absolutas muy pequeñas, para el cálculo de estos IC hemos preferido utilizar el método de Wilson, y no el de Wald. Por lo tanto, el cálculo de los IC del 95% para los porcentajes observados lo hemos hecho de acuerdo con la fórmula siguiente:
ResultadosLa supervivencia actuarial a los 6 años de la intervención fue del 85,7%. En la tabla 1 se recogen los datos año a año de pacientes perdidas y fallecidas. Los casos de muerte intercurrente corresponden a un cáncer de colon y a un cáncer de lengua. Las 3 pacientes que fallecieron por cáncer de cuello uterino lo hicieron en el primer, cuarto y sexto año de seguimiento, respectivamente.
Supervivencia actuarial de las pacientes operadas de histerectomía radical por cáncer de cuello uterino en el Hospital Son Dureta de 2001 a 2007.
| Meses | Pacientes | Pérdidas sanas | Muertes intercurrentes | Muertes con enfermedad | Supervivencia acumulada |
| 12 | 41 | 3 | 0 | 1 | 97,5% |
| 24 | 37 | 5 | 0 | 0 | 97,5% |
| 36 | 32 | 7 | 1 | 0 | 97,5% |
| 48 | 24 | 3 | 0 | 1 | 93,2% |
| 60 | 20 | 4 | 0 | 0 | 93,2% |
| 72 | 16 | 6 | 1 | 1 | 85,7% |
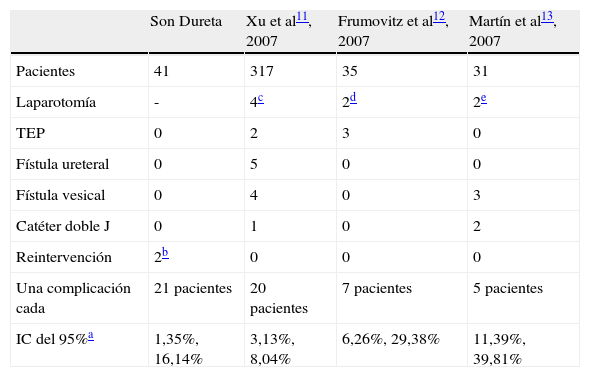
En la tabla 2 se recogen el total de pacientes, las complicaciones observadas, el número de pacientes necesario para que se observe una complicación y los IC del 95% para los porcentajes de suma de las complicaciones sobre el total de pacientes, tanto para nuestra serie como para las que hemos utilizado como patrón de comparación11–13. El porcentaje de pacientes con alguna complicación es muy parecido en nuestra serie y en la de Xu et al, prácticamente un 5%, mientras que en los otros dos trabajos se aportan porcentajes de pacientes con complicaciones justo por encima del 20%. Además del hecho de que los resultados sean tan variables, llama la atención que en las dos series con mayor morbilidad, en la de Frumowitz et al las complicaciones más frecuentes sean las tromboembólicas, con tres casos en 35 pacientes, mientras que en la de Martín et al los accidentes más frecuentes sean urológicos, diferentes lesiones de uréteres o vejiga, o las dos cosas a la vez, con 5 casos en 31 pacientes.
Complicaciones graves intraoperatorias y postoperatorias en las pacientes con histerectomía radical por cáncer de cuello uterino en el Hospital Son Dureta y las recogidas en las publicaciones que hemos revisado.
| Son Dureta | Xu et al11, 2007 | Frumovitz et al12, 2007 | Martín et al13, 2007 | |
| Pacientes | 41 | 317 | 35 | 31 |
| Laparotomía | - | 4c | 2d | 2e |
| TEP | 0 | 2 | 3 | 0 |
| Fístula ureteral | 0 | 5 | 0 | 0 |
| Fístula vesical | 0 | 4 | 0 | 3 |
| Catéter doble J | 0 | 1 | 0 | 2 |
| Reintervención | 2b | 0 | 0 | 0 |
| Una complicación cada | 21 pacientes | 20 pacientes | 7 pacientes | 5 pacientes |
| IC del 95%a | 1,35%, 16,14% | 3,13%, 8,04% | 6,26%, 29,38% | 11,39%, 39,81% |
La utilización en los ensayos clínicos de las VRC es un asunto que suscita algunas discusiones, porque, frente a las ventajas que aportan para el análisis de acontecimientos muy poco frecuentes, también hay que reconocer que pueden dificultar la toma de decisiones. Es mucho más fácil decidirse entre dos procedimientos con diferencias muy evidentes en una sola variable de resultado muy claramente definida, por ejemplo mortalidad por cualquier causa en un plazo determinado de tiempo, que elegir entre dos tratamientos que presentan diferencias al considerar en conjunto varias variables, una de las cuales puede ser mortalidad y otras morbilidades diferentes. Hay que tener también en cuenta la posibilidad de que, al considerar varias variables, un paciente concreto tenga más de una complicación.
Al discutir la utilidad y los riesgos del empleo de VRC, se ha propuesto que se cumplan 3 condiciones14: a) es recomendable que los distintos componentes de la VRC tengan una importancia similar para los pacientes. Parece necesario evitar lo que suele expresarse en lenguaje coloquial al referirse a diferentes ovejas, churras y merinas, que se consideran como iguales; b) los componentes más y menos importantes de la VCR deben observarse con frecuencias aproximadamente similares, para evitar que un efecto mucho mayor sobre un componente menos relevante induzca a error al considerar la VRC en conjunto, y c) por último, en el caso de ensayos clínicos, los cambios en los riesgos relativos deben ser parecidos para los diferentes componentes de la VRC. Así se evitan los problemas que pueden derivarse al combinar componentes que cambian en distinto sentido con los dos procedimientos que estudiemos.
Teniendo en cuenta que los diferentes componentes de una VRC deben tener una importancia que se valore de forma similar por los pacientes y sus familiares, creemos que sólo algunas complicaciones quirúrgicas deberían incluirse en una VRC que llamaríamos morbilidad grave o severa. Aquí tendríamos todas las reintervenciones y todas las fístulas, con independencia del tratamiento que reciban. Las lesiones ureterales que se reparen colocando un catéter doble J durante la intervención o en el postoperatorio deben incluirse también como morbilidad grave, porque la participación del Servicio de Urología o la retirada del catéter serán percibidos por la paciente y su familia como la evidencia de que han ocurrido problemas importantes. Las complicaciones tromboembólicas son potencialmente muy graves, y además muy frecuentes, con una incidencia de 1-6,5% de pacientes sometidos a cirugía ginecológica con el diagnóstico de cáncer, una incidencia que aún se observa a pesar del empleo sistemático de heparina profiláctica15, por lo que creemos que es razonable incluirlas en nuestra VRC. Es posible considerar que la conversión a laparotomía ponga de manifiesto la prudencia del cirujano y no deba considerarse como una complicación, pero la percepción del paciente ante una laparotomía inesperada será que ha surgido una complicación. Al incluir la conversión a laparotomía de una operación prevista inicialmente por vía laparoscópica, seguimos el mismo criterio que la Colaboración Cochrane16.
Creemos que las cistotomías o lesiones intestinales que se reparan con éxito en la misma intervención quirúrgica pueden excluirse de la VRC morbilidad grave, porque puede suceder que lleguen a pasar incluso desapercibidas dentro del cúmulo de información que los pacientes reciben en el postoperatorio. Otras complicaciones que se manejan con frecuencia al valorar los resultados de la cirugía, y que no hemos incluido en nuestra VRC, son la duración de la intervención, el ingreso postoperatorio prolongado, la estimación de pérdida de sangre intraoperatoria, las transfusiones, los reingresos y las dificultades para la micción. Creemos que la importancia de estos problemas es muy diferente a la de los mencionados más arriba, y por eso no deben considerarse conjuntamente. Además, no en todas las series que hemos manejado se recoge de la misma forma esta información, lo que señala valoraciones diferentes para los distintos autores. En la duración de la estancia hospitalaria influye de manera muy clara la forma de pago de la atención sanitaria recibida, como puede verse al comparar la estancia media de la histerectomía radical laparoscópica en España y en Estados Unidos. En el primer grupo, la estancia media es de 8 días y en el segundo, de 2 días. La diferencia entre estos dos países queda más clara si consideramos la estancia media de 5 días para la histerectomía radical a través de laparotomía en Estados Unidos. La estimación de la hemorragia intraoperatoria puede valorarse de forma más o menos objetiva e independiente, pero hasta la cifra total de pacientes transfundidas puede englobar situaciones muy distintas. Primero, porque hay que considerar la posibilidad de recurrir a programas de autotransfusión, y segundo, porque los criterios para transfundir a un paciente y los beneficios que se obtienen son objeto de un debate muy reciente17. Un dato curioso y que refleja bien la variabilidad de las indicaciones de la transfusión es una carta al editor18 a propósito de la publicación de Frumowitz et al. En ella se ofrecen datos de una serie de operaciones con mayor pérdida media de sangre y, al mismo tiempo, menos transfusiones. Tampoco hemos incluido los reingresos en la VCR, porque están estrechamente relacionados con la estancia media y pueden evitarse en gran parte manteniendo a las pacientes más tiempo en el hospital. Además, la serie china ni siquiera menciona este dato.
Por último, las dificultades para la micción pueden ser una complicación grave, pero la percepción de la retención urinaria como problema o complicación en el mes que sigue a la intervención va a depender del sondaje vesical. Si el procedimiento habitual es colocar un catéter suprapúbico sin bolsa colectora e indicar a la paciente que vacíe la vejiga en bipedestación cada 6-8 horas, una retención prolongada es mejor tolerada que en el caso de que se utilice de forma habitual una sonda de Foley uretral.
Las series que hemos comparado son muy pequeñas, con la excepción de la publicación china, a pesar de que se han destacado entre las más grandes que se han publicado hasta ahora. Esto condiciona que las cifras absolutas de complicaciones observadas sean muy bajas, por lo que hemos preferido utilizar el método de Wilson para el cálculo de los IC del 95%. Al considerar la tabla 1 vemos que las cifras extremas de los IC del 95% se solapan las unas con las otras. La única excepción sería la comparación de la serie de cirugía laparoscópica con menor morbilidad, la de Xu et al, y la serie del mismo tipo con mayor morbilidad, la de Martín et al. En relación con esta última, parece que pueda constar de casos con estadios más avanzados, ya que por una probable errata no queda totalmente claro si se ha operado o no un caso de estadio IIB, pero de todas formas, en la serie de Xu et al hay 143 casos de estadios IB2 o IIB. En conjunto, los resultados obtenidos en las pacientes operadas en el Hospital Son Dureta y en las incluidas en las otras series que hemos manejado son parecidos y resulta difícil afirmar que haya grandes diferencias en cuanto a la morbilidad grave durante la intervención o en el postoperatorio inmediato. Esto parece indicar que no puede asegurarse la superioridad de una u otra vía de acceso en cuanto a determinadas complicaciones graves consideradas como un conjunto.
A pesar de las escasas diferencias que hemos encontrado en cuanto a morbilidad grave, creemos que en el futuro se harán cada vez más histerectomías radicales laparoscópicas. Los motivos pueden ser muchos: desde los resultados estéticos a la disminución de complicaciones menores, pasando por el menor consumo de determinados analgésicos, y probablemente se alegue también una disminución de los costes globales de cada tratamiento. Esto último se conseguiría con una disminución de la estancia hospitalaria y una reincorporación más rápida al mercado laboral, que compensarían los mayores gastos en tiempo de quirófano y material fungible. A este respecto, no puede perderse de vista la importancia de los seguros de los pacientes y la cobertura prevista de las bajas laborales. Es muy probable que se repitan las diferencias entre países que hemos mencionado antes al hablar de estancia media hospitalaria.
Lo deseable sería que el tratamiento quirúrgico del cáncer de cuello uterino, concretamente la vía laparoscópica o laparotómica para éste, fuese objeto de un ensayo clínico, pero hay que reconocer que es poco probable que lleguemos a verlo. El conjunto de problemas específicos planteados por los ensayos clínicos en cirugía van desde problemas éticos y dificultades para cegar a los participantes hasta las preferencias de los pacientes, y pueden ser muy difíciles de resolver. Entre otras cosas es difícil separar los resultados atribuibles a la técnica empleada y los dependientes del cirujano que la lleva a cabo. Se ha propuesto considerar dos tipos de ensayos clínicos: a) los centrados en la valoración de la eficacia, en los que participarían sólo los mejores cirujanos, y b) los centrados en la valoración de la efectividad, en los que participarían cirujanos «representativos». La dificultad puede radicar en establecer quiénes son los mejores cirujanos y quiénes son «representativos», por lo que antes de introducir nuevas técnicas habría que hacer primero ensayos centrados en la eficacia y, a continuación, ensayos que demuestren la efectividad19. Una dificultad adicional planteada en la misma revisión es que probablemente hay dos colectivos de cirujanos con características distintas: a) un grupo que estaría muy dispuesto a participar en ensayos clínicos, y b) otro que sería fácilmente influenciable por los resultados de esos ensayos clínicos.
Un problema que puede ser especialmente difícil de resolver es decidir si un cirujano que lleva años haciendo histerectomías radicales por vía laparotómica debe empezar a utilizar la vía laparoscópica. Si el motivo por el que se plantea ese cambio es el de disminuir la morbilidad asociada a la cirugía, lo primero que debe hacer es establecer claramente cuáles son los resultados que tiene en la actualidad en ese terreno concreto. Si se encuentra con que son más o menos superponibles a los conseguidos mediante la utilización de la laparoscopia en manos de quienes tienen publicadas las series más grandes de la bibliografía, parece dudoso que reiniciar un aprendizaje y entrenamiento vaya a ser útil. Quizás el punto de equilibrio para tomar una u otra decisión termine por depender de los años que lleva haciendo laparotomías, del tiempo que vaya a necesitar para adquirir una habilidad similar con el laparoscopio y de cuánto le falte entonces para la jubilación.