INTRODUCCIÓN
Los linfomas de mama suponen alrededor del 3% de los linfomas no Hodgkin. El linfoma folicular representa el 22% de los linfomas no hodgkinianos. Este tipo de linfomas se puede diagnosticar basándose en sus rasgos morfológicos, inmunohistoquímicos y moleculares. Se han descrito metástasis en la mama de múltiples tumores primarios de distintas localizaciones y estirpes (linfoma, melanoma, carcinomas de pulmón, estómago, riñón, útero, ovario, etc.), aunque la mayoría de los autores coincide en que las metástasis más frecuentes son las procedentes de un carcinoma de mama contralateral que se extiende por vía linfática. Después del tumor de mama contralateral y el melanoma, los linfomas son los tumores que con más frecuencia metastatizan en la mama.
Los linfomas no Hodgkin de mama suelen ser de estirpe B y la afectación puede ser tanto primaria como secundaria en el curso de una enfermedad diseminada, en la mayoría de los casos como afectación intraparenquimatosa, aunque también puede afectar a los ganglios linfáticos intramamarios. El hallazgo clínico más habitual es un nódulo único en la mama, de crecimiento rápido.
Se presenta un caso de una recidiva en mama de un linfoma no Hodgkin B del centro folicular. Aunque el linfoma de mama más frecuente es el de fenotipo B difuso de células grandes, en este caso se trata de un linfoma folicular. Éste es el prototipo de linfoma indolente o de bajo grado, especialmente el de grado I. El diagnóstico del linfoma de mama se realiza por biopsia de la tumoración palpable, que con más frecuencia afecta al lado derecho. El linfoma folicular muestra un patrón de crecimiento predominantemente nodular, con 2 tipos de células que se encuentran en el centro germinal normal: los centrocitos y los centroblastos, con fenotipo inmunohistoquímico positivo para CD20, CD10 y bcl-2 y negativo para CD5, CD3 y CD23. El pronóstico lo determina el grado, que se establece según el número de centroblastos por campo de gran aumento. Los hallazgos radiológicos son inespecíficos y el tratamiento es el de la enfermedad de base.
CASO CLÍNICO
Paciente de 52 años que acudió a la consulta en abril de 1998 porque presentaba una adenopatía laterocervical izquierda desde hacía 2 años. Entre los antecedentes personales destacaban: ser fumadora de 6 cigarrillos/día; herniorrafia inguinal izquierda; menarquia a los 13 años y menopausia a los 49 años; 2 embarazos y partos normales. Se realizó una punción-aspiración con aguja fina (PAAF) no concluyente. En julio de 1998 se extirpó el ganglio linfático y el resultado del estudio anatomopatológico fue de linfoma no Hodgkin B folicular de grado III. En la biopsia de médula ósea se observó una infiltración focal paratrabecular e intertrabecular por linfocitos de pequeño tamaño y núcleo irregular, con patrón de crecimiento nodular e inmunofenotipo B (CD20+, CD79a+). Tras 3 ciclos de Pro-MACE (prednisona, doxorrubicina, ciclofosfamida, etopósido, citarabina, bleomicina, vincristina, metotrexato y leucovorina) fue reevaluada porque la infiltración de médula ósea persistió, con estudio bcl-2, t(14,18) positivo y reordenamiento monoclonal B, por lo que en 1999 se trató con 3 ciclos de FND (fludarabina, mitoxantrono y dexametasona). En abril de 1999 comenzó a recibir ciclos de clorambucil (LeukeranPD). En la tomografía computarizada realizada en 2000 presentó varias adenopatías axilares izquierdas, la mayor de 1 cm, adenopatías pequeñas retroperitoneales y paraórticas izquierdas por debajo de los hilios renales, pero no se objetivaron masas pélvicas ni adenopatías inguinales. También se observó una pequeña adenopatía submandibular derecha. En 2004 presentó una adenopatía axilar izquierda por ecografía y tomografía computarizada, por lo que se le administró un nuevo ciclo de la misma quimioterapia. En diciembre de 2004 no se evidenció infiltración tumoral en la biopsia de médula ósea y el bcl-2 fue negativo.
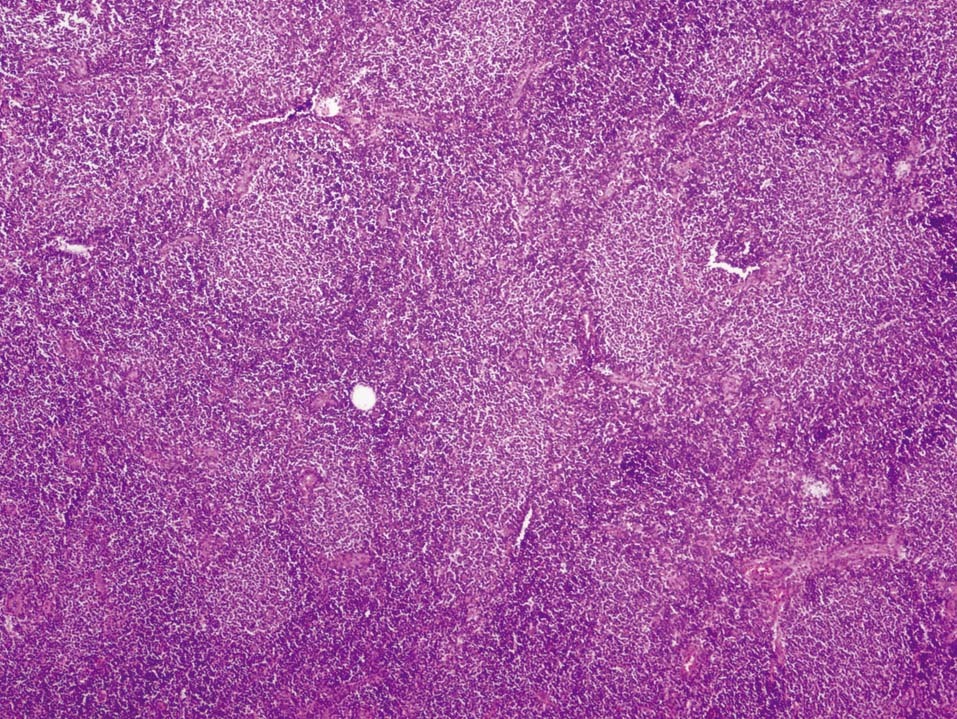
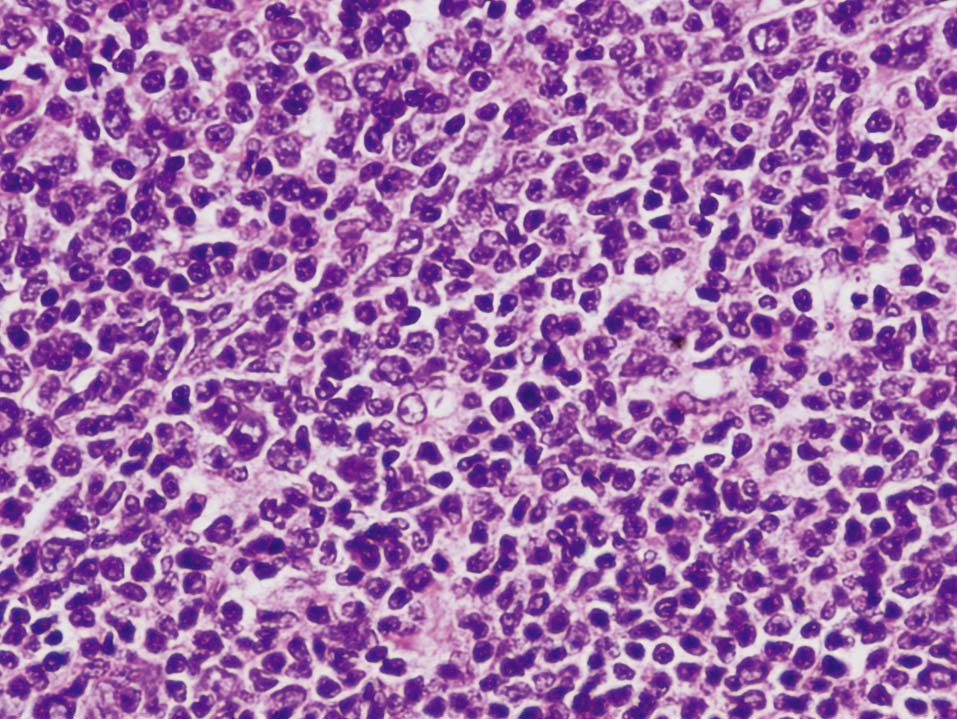
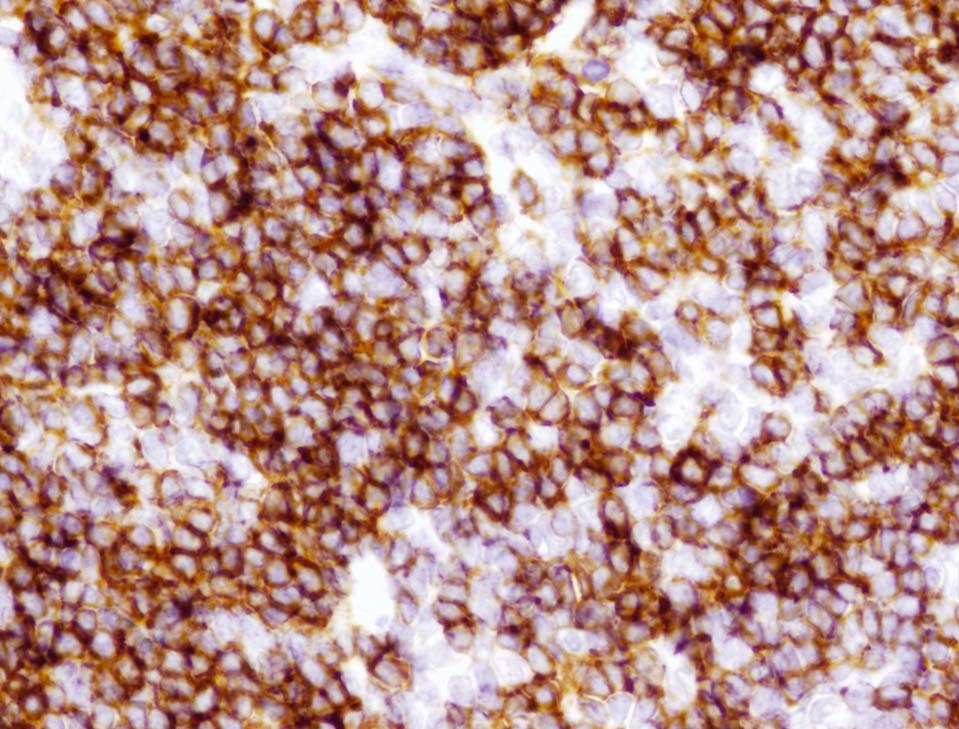
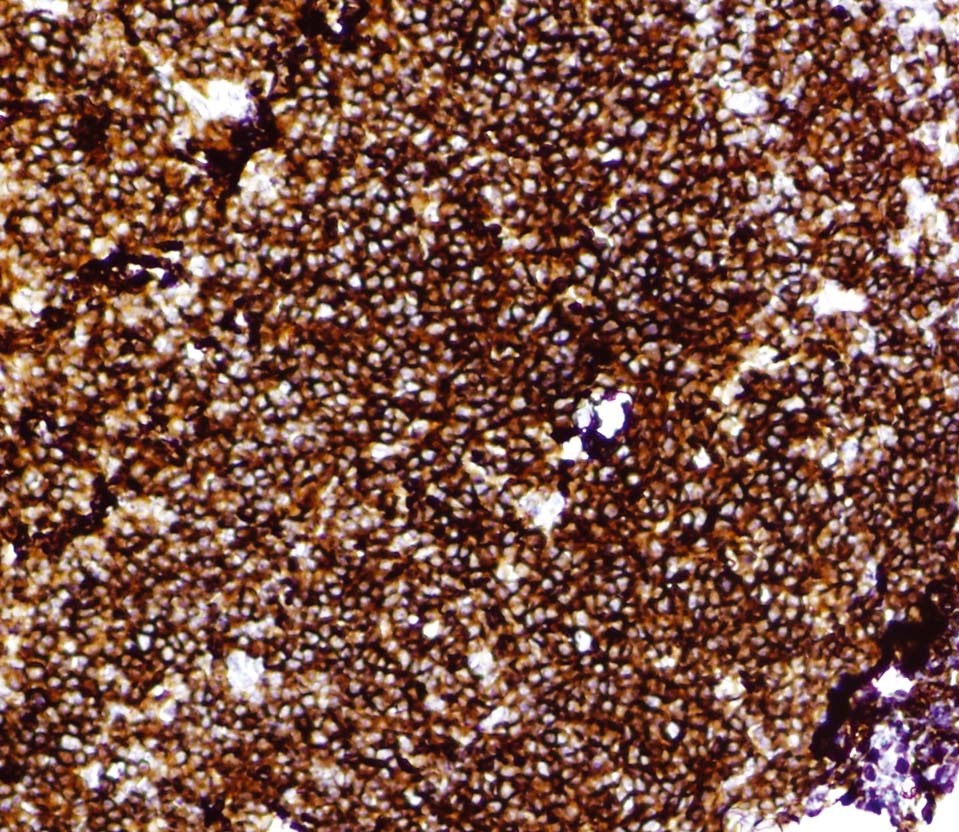
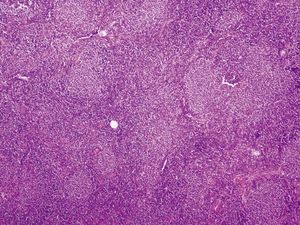
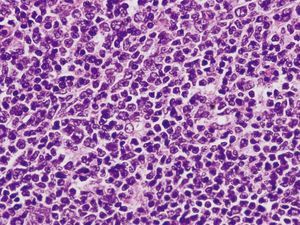
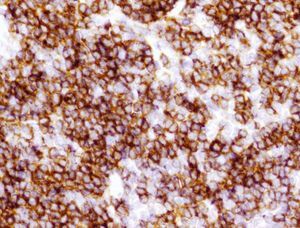
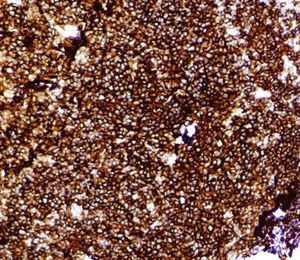
En octubre de 2005 presentó una tumoración en el cuadrante superoexterno (CSE)-cola de la mama izquierda, por lo que se la remitió a nuestro servicio. La paciente tenía en ese momento 59 años. A la exploración se objetivó un nódulo móvil, bien definido y profundo en el CSE de la mama izquierda. El estudio mediante PAAF informó de ganglio linfático con presencia de celularidad polimorfa con predominio de linfocitos de pequeño tamaño. El CA15.3 fue de 16-50 U (rango de normalidad < 38). Se realizó una biopsia diferida y se obtuvieron 2 fragmentos de tejido fibroadiposo de 6 × 5,3 × 5,2 cm y de 6,5 × 5,5 × 2,5 cm de máximas dimensiones. Tras cortes seriados, en el segundo fragmento se observó un nódulo bien delimitado de superficie blanquecina y aspecto homogéneo de 22 × 17 mm. Microscópicamente, correspondía a un ganglio linfático con borramiento de su arquitectura debido a la presencia de una proliferación neoplásica de estirpe linfoide que adoptaba un patrón de crecimiento predominantemente nodular. El tumor estaba compuesto por linfocitos de pequeño tamaño con escaso citoplasma, núcleo hipercromático, hendido y de contorno irregular, y se observó menos de un 5% de células grandes o centroblastos (figs. 1 y 2). Con técnicas de inmunohistoquímica, las células tumorales expresaron CD20 (fig. 3) y CD10 (fig. 4), mientras que fueron negativas para CD3, bcl-2 y CD23. El índice de proliferación celular (Ki67) fue del 10%. El diagnóstico anatomopatológico fue de linfoma no Hodgkin B del centro folicular de grado I (90% nodular).
Figura 1.Linfoma no Hodgkin B del centro folicular: proliferación neoplásica constituida por linfocitos de pequeño y mediano tamaño, con un patrón de crecimiento predominantemente nodular (hematoxilina-eosina, ×20).
Figura 2.A mayor aumento se observa que el tumor está compuesto fundamentalmente por centrocitos, con aislados centroblastos entre ellos (hematoxilina-eosina, ×400).
Figura 3.Con técnicas de inmunohistoquímica se observa que los linfocitos tumorales muestran relatividad intensa y difusa frente a CD20 (anti-CD20, ×200).
Figura 4.Las células neoplásicas muestran intensa inmunorreactividad frente a CD10 (anti-CD10, ×400).
DISCUSIÓN
La afectación secundaria de la mama en el curso de un linfoma es rara, aunque más frecuente que el linfoma primario de mama. Habitualmente se trata de la infiltración por las células neoplásicas linfoides del parénquima de la mama. La afectación de los ganglios linfáticos de la mama, como en este caso, es aún menos frecuente.
A diferencia de los linfomas primarios de mama que suelen ser de alto grado, la infiltración secundaria de la mama por un linfoma suele corresponder a linfomas de bajo grado. Se trata de tumores con pocos síntomas iniciales y de crecimiento lento, con escasas mitosis y supervivencia prolongada aunque, al mismo tiempo, son menos sensibles a la quimioterapia, por lo que es difícil conseguir la remisión completa. El grado histológico se correlaciona con el pronóstico: los grados I y II son indolentes pero de difícil remisión completa, y el grado III es más agresivo pero potencialmente curable con tratamiento quimioterápico.
Los linfomas que con más frecuencia afectan a la mama son los linfomas no Hodgkin B. De éstos, el más frecuente es el difuso de célula grande, seguido del linfoma folicular.
El linfoma folicular es el prototipo de linfoma no Hodgkin indolente. Es un linfoma bien definido desde el punto de vista morfológico, citogenético y molecular. La médula ósea con frecuencia se encuentra infiltrada con un patrón paratrabecular, compuesto básicamente por centrocitos. Este tumor está formado por células pequeñas hendidas o centrocitos y por un porcentaje variable de células grandes o centroblastos, cuyo crecimiento sigue un patrón más o menos nodular. El diagnóstico se confirma con la inmunotinción de linfocitos B (CD20 y CD79a) y la expresión de CD10, que diferencia el linfoma folicular de otros linfomas de células pequeñas. La inmunorreactividad frente a blc-2 y la presencia de la t(14,18) son características de este linfoma, aunque es negativa hasta en el 20% de los casos. El principal diagnóstico diferencial debe establecerse con otros linfomas de bajo grado y con la hiperplasia folicular reactiva. La manifestación clínica más frecuente del linfoma folicular es la aparición de adenopatías indoloras de aparición reciente, como ocurrió en nuestro caso.
El linfoma de mama suele afectar a mujeres con edades comprendidas entre los 50 y los 60 años. Entre los factores etiológicos de los linfomas no Hodgkin, destacan las alteraciones inmunológicas, tales como la inmunodeficiencia combinada grave, el síndrome de Sjögren o el lupus eritematoso sistémico. El síntoma más frecuente es la aparición de una masa palpable y, con menor frecuencia, el agrandamiento de ésta. El 50% de los casos cursan con adenopatías axilares que cuando son bilaterales orientan al diagnóstico de linfoma. Curiosamente, se ha descrito que el linfoma primario de mama afecta con más frecuencia al lado derecho. Como ocurre con linfomas de otras localizaciones, es habitual la afectación de múltiples regiones ganglionares. En nuestro caso, no se vio afectación de la grasa periductal ni perilobular. En el linfoma de mama secundario, a diferencia del primario, no suele existir afectación cutánea.
Los hallazgos radiológicos del linfoma de mama son inespecíficos e indistinguibles de otras neoplasias de la mama, por lo que el diagnóstico se basa en el estudio anatomopatológico de la lesión palpable. En la mamografía es frecuente observar una masa redondeada, bien circunscrita, de márgenes mínimamente irregulares, sin distorsión de la arquitectura de la mama, microcalcificaciones, engrosamiento de la piel ni reacción desmoplásica. Con menor frecuencia, pueden aparecer contornos espiculados, densidades múltiples, aumento difuso del parénquima mamario con engrosamiento de la piel, esto último fundamentalmente en el linfoma primario. También se ha descrito un patrón miliar bilateral en la afectación secundaria de la mama por un linfoma. En la ecografía, las lesiones suelen ser hipoecoicas y homogéneas. En la resonancia magnética, el linfoma de mama aparece como una masa hipointensa en T1 y relativamente isodensa, con el parénquima con un halo hiperintenso, en T2. La utilidad de la resonancia magnética está en valorar la extensión local, la afectación de la mama contralateral, en la detección de adenopatías axilares e internas, y para evaluar la respuesta al tratamiento quimioterápico. En este caso, no se realizaron técnicas de imagen y la PAAF orientó el diagnóstico.
El tratamiento debe ser el de la enfermedad de base, la quimioterapia. Últimamente, el tratamiento con anticuerpos monoclonales frente a las células que expresan CD20 está ofreciendo buenos resultados en el tratamiento de estos pacientes.
Creemos que este caso tiene interés clínico por que nos recuerda la importancia de la anamnesis, ya que, dados los antecedentes de la paciente, se podría haber sospechado la posibilidad de una recidiva linfomatosa, a pesar que debutara de forma muy poco frecuente. La localización del nódulo de la mama, próximo a la axila, también orientaba el diagnóstico. Asimismo, nos recuerda que en la mama existen múltiples extirpes celulares y no sólo glandulares ductales o lobulillares. La presencia de proliferación de células linfáticas en la mama plantea el diagnóstico diferencial con el linfoma primario de mama. En todo caso, parece que si se hubiese sospechado el diagnóstico el manejo probablemente hubiese sido el de la enfermedad de base, es decir, quimioterápico y no quirúrgico.
INFORMACIÓN
V CURSO IAN DONALD INTER-UNIVERSITY SCHOOL.«NUEVOS DESARROLLOS EN ECOGRAFÍA OBSTÉTRICO-GINECOLÓGICA»
Directores: José M. Carrera, A. Kurjak
Fecha: 20 a 22 de septiembre de 2007
Lugar de celebración: Auditorio AXA Winterthur. Sala 1. Déu i Mata, 111. Puerta Giratoria. 08029 Barcelona. España.
34 SYMPOSIUM INTERNACIONAL «AVANCES Y CONTROVERSIAS EN GINECOLOGÍA ONCOLÓGICA»
Presidente: S. Dexeus
Directores: R. Fabregas, R. Labastida
Fecha: 28, 29 y 30 de noviembre de 2007
Lugar de celebración: Auditorio Winterthur. Avda. Diagonal, 547. 08009 Barcelona. España.
III JORNADA DE ENFERMERÍA EN GINECOLOGÍA
Directora: Montserrat García
Fecha: 29 de noviembre de 2007
Lugar de celebración: Auditorio Winterthur. Avda. Diagonal, 547. 08009 Barcelona. España.
INFORMACIÓN GENERAL:
Fundació Santiago Dexeus Font
Sra. Isabel Rodríguez
Coordinadora de Cursos de Formación
Gran Vía Carles III, 71-75
08017 Barcelona. España.
Tel.: 34 932 27 47 09
Fax: 34 934 17 02 98
Correo electrónico: cursos@dexeus.com
Web: www.dexeus.com
www.fundaciondexeus.org
Fecha de recepción: 31/5/06.
Fecha de aceptación: 27/11/06.
Correspondencia:
Dra. I. Santillán Palencia.
Diego de León, 5. 28006 Madrid. España.
Correo electrónico: i.santillan@ya.com
BIBLIOGRAFÍA GENERAL
Braunwald E, Faucy AS, Kasper DL, Hauser SL, Longo DL, Jameson L, editores. Harrison. Principios de Medicina Interna. 15.ª ed. Madrid: Mc Graw Hill; 2002. p. 855-6.
Darnell A, Gallardo X, Sentis M, Castañar E, Fernández E, Villanos M. Primary lymphoma of the breast: MR imaging features. A case report. J Mag Reson Imaging. 1999;17:479-82.
Demirkan B, Balci P, Ozan MA, Baskan Z, Alacacioglu A, Tuncel SA, et al. Primary non-Hodgkin lymphoma of breast in a patient with rectal carcinoma and magnetic resonance spectroscopic examination. The Breast. 2005;14:169-74.
Domchek S, Hecht J, Fleming M. Lymphomas of the breast primary and secondary involvement. Cancer. 2002;94:6-13.
Kim S, Ezekiel M, Kim R. Primary Lymphoma of the Breast: Breast mass as an initial symptom. Am J Clin Oncol. 1999;22:381-3.
Levy l, Suissa M, Chiche JF, Bokobsa J. Affections rares du sein. ECM-Radiologie. 2005;2:474-80.
Monteiro M, Duarte I, Cabezadas J, Orvalho M. Intravascular large B-cell lymphoma of the breast. Breast. 2005;14:75-8.
Sabaté JM, Gómez A, Torrubia S, Camins A, Rosas N, De las Heras F, et al. Lymphoma of the breast: clinical and radiologic features with pathologic correlations in 28 patiens. Breast J. 2002;8:294-304.
Tekin t, Erden GA, Dingil G. Breast metastasis from non-Hodgkin´s lymphoma evaluation with Doppler sonography. AJR Am J Roentgenol. 1996;167:1595-6.
Topalovski M, Crisan D, Mattson JC. Lymphoma of the Breast. A clinicopathologic study of primary and secondary cases. Arch Pathol Lab Med. 1999;123:1208-18.