INTRODUCCIÓN
El cáncer de vulva es el 5% del total de cánceres ginecológicos y corresponde al 1% de la patología maligna femenina1. La entidad histológica más frecuente es el cáncer de células escamosas (90-95%). El melanoma representa la segunda patología maligna en frecuencia (8-10%)2. Otros tipos histológicos de menor relevancia incluyen el adenocarcinoma de la glándula de Bartholino, el sarcoma, el cáncer de células basales y la enfermedad invasiva de Paget3.
El melanoma cutáneo es un proceso neoplásico que se produce a partir de la degeneración maligna de los melanocitos4. Representa sólo el 3% de los cánceres cutáneos; sin embargo, causa el 60-70% de las muertes secundarias a cáncer de piel5. Estos tumores de origen neuroectodérmico surgen a partir de un nevo de la unión o un nevo compuesto preexistente o de novo desde melanocitos epidérmicos localizados en la capa basal del epitelio escamoso6.
El melanoma vulvar fue descrito por primera vez por Hewett en 18617. Se trata de un tumor raro con cierta predisposición por el área vulvar8,9. El 3-7% de melanomas cutáneos en mujeres se desarrollan en la región vulvar, cuando ésta representa tan sólo el 1-2% de la superficie corporal6. Franklin y Weiser postulan que la piel vulvar tiene una estructura cutánea y mucosa más compleja que la hace especialmente susceptible al desarrollo de cáncer de células escamosas y melanoma9.
El objetivo de la presentación de este trabajo es aportar nuestra experiencia en el manejo y seguimiento de una paciente diagnosticada de melanoma vulvar y realizar una revisión actualizada de la bibliografía.
CASO CLÍNICO
Paciente de 82 años de edad sin antecedentes familiares de interés y con antecedentes personales de hipertensión arterial, valvulopatía mitral y aórtica e intervenida de hernia discal, cataratas y glaucoma ocular. Como antecedentes ginecoobstétricos destacan una menarquia a los 13 años, 2 gestaciones con 2 partos eutócicos previos, menopausia fisiológica a los 50 años y sin revisiones ginecológicas anteriores.
Derivada a nuestra consulta por neoformación, ocasionalmente sangrante, localizada en genitales externos de 2 meses de evolución. No relata cuadro de dolor, síndrome miccional, astenia, anorexia, pérdida de peso u otra sintomatología.
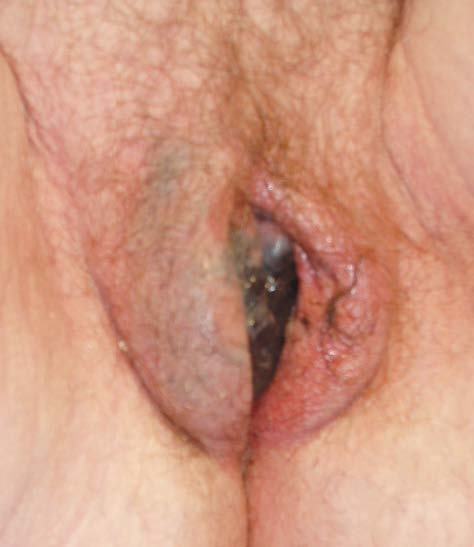
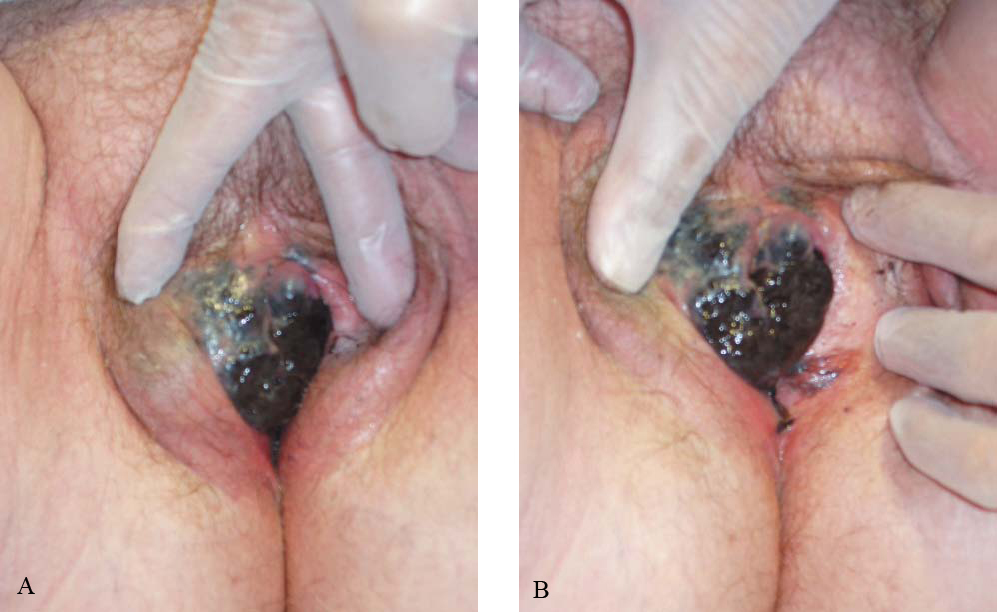
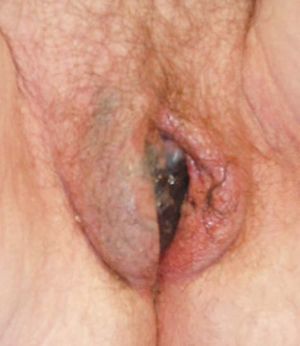
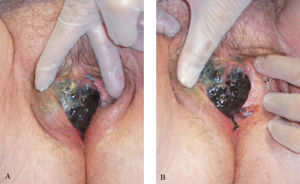
La exploración general y mamaria es negativa. En la exploración ginecológica destaca una amplia lesión hiperpigmentada que ocupa el labio menor derecho y que comienza a afectar al labio mayor ipsi y contralateral; de coloración negruzca, con bordes irregulares y mal definidos y de superficie heterogénea con múltiples nódulos centrales erosionados. La lesión sobrepasa la línea media, ocupa todo el vestíbulo vaginal y alcanza, en su región anterior, el introito uretral (figs. 1 y 2). El resto de la exploración ginecológica es negativa, y no se palpan adenopatías ganglionares a ningún nivel.
Figura 1.Amplia lesión hiperpigmentada que ocupa el labio menor derecho, de coloración negruzca, con bordes irregulares, mal definidos y de superficie heterogénea con múltiples nódulos centrales erosionados.
Figura 2A y 2B.Con la separación de los labios mayores se visualiza, con mayor precisión, la lesión descrita, como ocupa todo el vestíbulo vaginal y alcanza, en su región anterior, el introito uretral, sobrepasando la línea media y comenzando a afectar el labio contralateral.
Con la sospecha diagnóstica de un melanoma vulvar se realiza biopsia-punch de la lesión. Además, se solicitan marcadores tumorales y tomografía computarizada (TC) abdominopélvica. El resultado anatomopatológico informa de "hallazgos histopatológicos compatibles con melanoma". Debido a la amplia erosión de epidermis de la zona biopsiada, no es posible realizar una estadificación anatomopatológica, se recomienda repetir la toma pero ante la negativa familiar se desestima esta opción. Los marcadores tumorales y las técnicas de imagen son negativos.
Con el juicio diagnóstico de melanoma vulvar se alcanza el consenso, en comité oncológico de nuestro centro, que dada la edad de la paciente, su patología concomitante y el mal pronóstico de esta entidad, de realizar tratamiento paliativo. La paciente fallece 10 meses más tarde como consecuencia de la enfermedad.
DISCUSIÓN
El melanoma vulvar es una enfermedad propia de pacientes de edad avanzada, como ocurre en el caso presentado. La mayor parte de los estudios informan de una edad media al diagnóstico > 60 años, con un pico de incidencia entre la quinta y la octava décadas de la vida10,11. Este hecho contrasta con el melanoma cutáneo de otras localizaciones, donde la edad media al diagnóstico es de 30-40 años, con un tercio de los casos diagnosticados antes de la edad de 456,12. Factores como la paridad, la influencia genética o la hormonal no muestran relación con el melanoma vulvar13. Sin embargo, presenta una mayor frecuencia entre mujeres de raza blanca en relación con mujeres africanas, asiáticas u otras razas con pieles más pigmentadas10,13,14. Se conoce la relación directa entre la exposición a radiación ultravioleta y el desarrollo del melanoma cutáneo. Debido a la inaccesibilidad de la región vulvar, este hecho no nos ayuda a explicar la etiología del melanoma vulvar. Sin embargo, se ha postulado que la radiación ultravioleta podría estar relacionada, de forma indirecta, con la provocación de una alteración sistémica mediada por células del sistema inmunológico y la creación de un ambiente más favorable para el desarrollo de la patología vulvar15.
Los síntomas del melanoma vulvar son similares a otros cánceres vulvares10,14. El hallazgo de un nódulo o masa es el síntoma más frecuente, seguido de sangrado vulvar o prurito genital5,9-11,14. Muchas pacientes con melanoma vulvar, como en nuestro caso, están asintomáticas excepto por la presencia de una lesión pigmentada que puede estar agrandándose. Dolor, disuria, vómitos, cefalea o pérdida de peso son síntomas menos frecuentes que se acompañan habitualmente de un estadio más avanzado al diagnóstico16. La mayoría de los melanomas de la vulva se localizan en labios mayores, menores y clítoris9,10,15. Aunque la localización de la lesión varía, algunos autores defienden que dicho factor se correlaciona con el pronóstico, una localización más central implica un peor pronóstico10,13. Se recomienda biopsiar cualquier cambio de un nevo preexistente o la presencia de una lesión vulvar de reciente aparición. No obstante, se ha postulado que el melanoma vulvar surge de novo y que los nevos no muestran una mayor predisposición a degeneración maligna15. La biopsia se debe tomar del centro de la lesión y se debe extender al tejido celular subcutáneo para permitir la valoración anatomopatológica del espesor de la lesión17.
El diagnóstico diferencial del melanoma vulvar se debe realizar entre lesiones pigmentadas benignas y malignas. Entre las lesiones benignas se incluyen el léntigo simple, la melanosis vulvar, el nevo, la acantosis nigricans o la queratosis seborreica. Las neoplasias pigmentadas incluyen la neoplasia vulvar intraepitelial, el carcinoma escamoso y la enfermedad de Paget18.
Se han propuesto diferentes sistemas de estadificación del melanoma vulvar. Éstos incluyen un sistema de estadificación clínico, el sistema del AJCC para el melanoma cutáneo, el sistema de estadificación de la FIGO para el melanoma vulvar y el sistema de estadificación TNM. Además, se han empleado varios sistemas de microestadificación entre los que destacan el sistema de Clark y Breslow para melanomas cutáneos y la modificación de Chung para el melanoma vulvar (tabla 1). En 1969, Clark et al establecieron 5 niveles de invasión tumoral en el melanoma cutáneo basados en el grado de penetración tumoral del tejido conectivo dérmico y su correlación con el pronóstico19. Un año después, Breslow publica un nuevo sistema de microestadificación con el empleo del grosor tumoral como marcador pronóstico más importante20. Varios estudios publicados durante las 2 décadas posteriores encuentran que los sistemas de microestadificación de Clark y Breslow son técnicas precisas y reflejan la historia natural de la enfermedad5,6,11,14. No obstante, se encontró que la clasificación de Clark es subjetiva y arbitraria para el melanoma vulvar, ya que el tejido subepitelial del clítoris y labios difieren en la morfología del resto de la piel corporal14,15,21. Chung et al crearon un sistema de Clark modificado designado específicamente para el estadiaje del melanoma vulvar, teniendo en cuenta la carencia de una dermis papilar bien definida en la mayor parte de la piel vulvar21. En diferentes revisiones realizadas se han comparado los sistemas de macro y microestadificación en el melanoma vulvar. Los sistemas de microestadificación de Breslow y Chung parecen ser más precisos que el sistema Clark y son los más frecuentemente empleados22. De forma similar, el sistema ACJJ parece ser más preciso que el sistema de macroestadificación de la FIGO5,10,23.
Se ha establecido la microestadificación tumoral como marcador pronóstico más importante en el melanoma vulvar2. La edad avanzada al diagnóstico se considera como marcador independiente10,11. Se conoce el estado de inmunodepresión asociado a la edad avanzada y el melanoma maligno incrementa su incidencia en pacientes inmunodeprimidos15. En varios estudios se ha diferenciado entre tumores de localización central y tumores localizados lateralmente11,16,24,25. Una serie de 48 pacientes ha demostrado una diferencia de 10 años de supervivencia entre tumores de localización central y lateral11. La ubicación lateral tiene un mejor pronóstico y la localización medial tiene mayor índice de recurrencia local11,25. Este hecho se explica por la dificultad técnica de una resección amplia de la parte más medial de la vulva, limitada por la vagina y particularmente por la uretra6. Otros factores identificados como marcadores pronósticos adversos son la presencia de lesiones satélites y metástasis a nódulos linfáticos regionales26. La actividad mitótica, el subtipo histológico, la infiltración linfocítica y el grado de ulceración son indicadores relacionados con el grosor tumoral y el grado de microinvasión, y son marcadores pronósticos de valor indirecto11,24.
Antiguamente, el tratamiento recomendado del melanoma vulvar era la vulvectomía radical con linfadenectomía bilateral inguinofemoral, independientemente del tamaño, grosor o grado de invasión tumoral5. Estudios retrospectivos publicados en los últimos años demuestran que la vulvectomía, en relación con la resección local del tumor, no mejora el índice de supervivencia incluso ante lesiones consideradas como de alto riesgo de recurrencia6,8,16,22. Se han propuesto diferentes márgenes quirúrgicos de seguridad en las resecciones tumorales. Las recomendaciones varían entre 1-2 cm para lesiones < 0,75 mm de grosor, 2 cm para lesiones con grosor < 2 mm y 2-3 cm para lesiones con grosores superiores6,9,22. Sin embargo, obtener incluso los márgenes menores en el melanoma vulvar puede ser una tarea laboriosa que requiera resección de uretra, recto o exanteraciones parciales pélvicas12. El papel de la linfadenectomía electiva de rutina es controvertido en el tratamiento actual del melanoma. Se ha demostrado que en los casos de melanoma cutáneo de grosor < 0,76 mm no se obtienen beneficios en cuanto a la supervivencia27. Existen estudios retrospectivos que sugieren beneficios de la linfadenectomía regional en pacientes con melanomas de grosor intermedio (0,76-4,0 mm)28. El consenso actual sobre la linfadenectomía electiva es que se trata de un procedimiento innecesario en lesiones < 0,76 mm pero razonable en lesiones ≥ 0,76 mm9.
Las tasas de supervivencia varían ampliamente entre el melanoma cutáneo y el melanoma vulvar. El índice de supervivencia a los 5 años para el melanoma cutáneo oscila entre el 72 y el 81%15,29. En contraste, el índice de supervivencia para el melanoma vulvar varía entre el 8 y el 55%, con una media del 36%9,16. Bradgate et al sugieren que la diferencia tan notable entre ambos grupos está en relación con el estadio avanzado de la enfermedad al diagnóstico y la población de pacientes con edades superiores a los 65 años16. La probabilidad de recurrencia local del melanoma vulvar es del 30-50%11. El lugar más frecuente de recurrencia es la ingle, seguido del periné, recto, vagina, uretra y cérvix21. En pacientes que desarrollan recurrencia de la enfermedad, el intervalo libre entre el final de la terapia inicial y la recurrencia local varía entre 1 mes y 14 años, con una media de 1 año11,21. El índice de supervivencia a los 5 años tras la recurrencia es inferior al 5%9. Las pacientes que fallecen por la enfermedad lo hacen secundariamente a la enfermedad metastásica generalizada. Los lugares más frecuentes de metástasis son los pulmones, el hígado y el cerebro. Otros lugares menos frecuentes son el miocardio, los riñones, las glándulas suprarrenales, el estómago y los nódulos linfáticos retroperitoneales11,21.
En conclusión, el melanoma es el segundo tumor en frecuencia de la vulva. Se trata de una patología con mayor prevalencia entre mujeres de edad avanzada. La sintomatología más frecuente es la aparición de un nódulo o masa en la región genital. El diagnóstico es anatomopatológico, y se debe biopsiar toda lesión vulvar que surja de novo o cualquier cambio en una lesión preexistente. La microestadificación tumoral constituye el principal factor pronóstico. Se trata de una entidad con bajo índice de supervivencia y alta tasa de recidiva. Actualmente, la cirugía ofrece el mejor tratamiento en el control y potencial cura del melanoma vulvar, no obstante se recomienda ajustar el tratamiento e individualizar con cada paciente dependiendo de la extensión de la enfermedad, las características de la paciente y el riesgo quirúrgico.