Considerar los beneficios de la miomectomía laparoscópica (ML) frente a la laparotómica (MA) y establecer los límites de su indicación.
Material y métodosSe estudia de manera retrospectiva los casos de MA (210) y ML (128) entre los años 2002 y 2006. Asimismo, se analiza el seguimiento postoperatorio (complicaciones, días de ingreso, pérdida hemática) y la tasa de embarazo según la técnica quirúrgica utilizada.
ResultadosSe realizaron 338 miomectomías, 210 (62,1%) MA y 128 (37,9%) ML. Al analizar ambas técnicas sólo el número de miomas, tamaño, el tiempo quirúrgico utilizado, los días de ingreso y la tasa de complicaciones presentaban diferencias estadísticamente significativas. El porcentaje de embarazo en ambos grupos fue del 14,1% (18 casos) en la ML y del 16,3% (34 casos) en la MA.
ConclusionesLa ML requiere mayor tiempo quirúrgico pero permite una mejor recuperación postoperatoria, menor estancia hospitalaria, menos adherencias, menor pérdida hemática e igual tasa de embarazo que la laparotomía.
To analyze the benefits of laparoscopic myomectomy (LM) versus open myomectomy (OM) and to assess the limits of its indications.
Material and methodsData from 210 OM and 128 LM performed between 2002 and 2006 were retrospectively analyzed. Postoperative follow-up (complications, length of stay, blood loss) and the pregnancy rate according to the surgical procedure were also analyzed.
ResultsWe performed 338 myomectomies, 210 OM (62.1%) and 128 LM (37.9%). Analysis of both techniques revealed that only myoma size, myoma number, operating time, length of hospital stay and the complications rate showed statistically significant differences. The pregnancy rate was 14.1% (18 patients) in LM and 16.3% (34 patients) in OM.
ConclusionsLM requires longer operating time but speeds recovery, reduces length of hospital stay and produces fewer adhesions and less blood loss than OM. The pregnancy rate is similar with both procedures.
El mioma uterino es un tumor benigno de músculo liso constituido por células y cantidades variables de tejido fibroso y colágeno. Se trata de los tumores benignos uterinos más frecuentes, con una prevalencia del 20-25% en las mujeres en edad reproductiva1. Los miomas uterinos suelen ser asintomáticos, pero en determinados casos (40%) pueden causar hemorragia anormal uterina, algias pélvicas, infertilidad, estreñimiento o incluso tenesmo vesical y polaquiuria por compresión vesical, dependiendo de su localización y tamaño2. Clásicamente el tratamiento quirúrgico era la histerectomía abdominal; sin embargo, el desarrollo tanto cultural como social y la aparición de los diferentes métodos anticonceptivos han obligado a retrasar la edad media de embarazo y, por consiguiente, a introducir técnicas quirúrgicas más conservadoras como la miomectomía. Las indicaciones quirúrgicas incluyen los miomas sintomáticos o aquellos que no producen ningún tipo de manifestación clínica pero que crecen rápidamente3.
A finales de los años setenta se introdujo la miomectomía laparoscópica; sin embargo, fue en los últimos años, con la mejora de la laparoscopia para el tratamiento de patologías ginecológicas, lo que ha permitido el avance de la miomectomía por vía laparoscópica. Existen 3 estudios aleatorizados que comparan la miomectomía laparotómica (MA) frente a la miomectomía laparoscópica (ML)4-6, donde se demuestra que con la vía laparoscópica existe menor dolor postoperatorio, menor estancia hospitalaria, mejor recuperación y menor pérdida hemática, mientras que con la vía laparotómica el tiempo quirúrgico es menor. No existían diferencias en la tasa de embarazo ni de recurrencias. Múltiples estudios de casos y controles han demostrado resultado similares7-9. En los últimos años se han publicado numerosos estudios que muestran las tasas de embarazo tras una ML5,10.
Los objetivos de este estudio fueron: en primer lugar, valorar la seguridad y estudiar los beneficios de la ML frente a la MA; en segundo lugar, establecer los criterios que determinan la técnica quirúrgica más adecuada, y en tercer lugar, analizar la tasa de embarazos tras una MA o ML.
MATERIAL Y MÉTODOSSe trata de un estudio retrospectivo realizado en nuestro centro sobre las miomectomías realizadas vía laparoscópica (ML) o laparotómica (MA) entre enero del 2002 y diciembre del 2006. A todas las pacientes se les realizó una ecografía transvaginal que informaba del número, el tamaño, la localización y el tipo de mioma. El protocolo quirúrgico de ML o MA incluye los miomas sintomáticos intramurales o subserosos (sangrado uterino anormal que no responde al tratamiento médico, anemia, crecimiento con sospecha de malignidad, crecimiento durante la menopausia, infertilidad o esterilidad con distorsión de la cavidad endometrial u oclusión tubárica, sintomatología urinaria, estreñimiento, dispareunia y dolor pélvico). En nuestro centro los miomas submucosos se resecan mediante histeroscopia quirúrgica. La indicación de una u otra técnica se basó en el tamaño, el número y la localización de los miomas; se realizó ML a las pacientes con un máximo de 2 o 3 miomas y de 10cm de tamaño aproximadamente. Ninguna de las pacientes presentaba contraindicación a la anestesia general, estaba embarazada o había recibido tratamiento hormonal previo a la cirugía.
La MA es realizada mediante una incisión de Pfannenstiel, exteriorizando el útero de la cavidad abdominal. Previa a la incisión uterina se realizó una oclusión vascular mediante la técnica Borrás para minimizar la pérdida hemática (no se utilizan los fármacos vasoconstrictores). Siempre que sea posible la incisión uterina se realiza en la cara anterior para reducir las adherencias postoperatorias y el cierre de la incisión se realiza mediante puntos dobles sueltos y en dos capas con Vicryl 1.
La ML se realiza mediante neumoperitoneo con dióxido de carbono a través de una aguja de Veress. Se realiza una incisión umbilical para la óptica y tres para el instrumental. En la laparoscopia se instilan sustancias vasoconstrictoras, adrenalina al 1% en la incisión uterina, que se realiza transversalmente. Al igual que la MA, esa incisión se cierra mediante puntos dobles sueltos de Vicryl 1, en dos o tres capas, según la profundidad del mioma. En nuestro centro, la técnica de sutura por vía laparoscópica se realiza mediante sutura manual con nudos intracorpóreos, sin utilizar ningún tipo de sutura automática (Endostitch).
Se revisaron las diferentes indicaciones tanto de la MA como de la ML, así como los síntomas que presentaban las pacientes en el momento de la intervención. Se ha analizado, asimismo, el tiempo quirúrgico, las diferentes características de los miomas (tamaño, peso, número y localización), los días de ingreso, la pérdida hemática y las complicaciones postoperatorias tempranas y tardías, agrupándolas en menores (infección de la herida, infección urinaria, edema subcutáneo, fiebre) y mayores (transfusión, reintervenciones, reingresos), así como la tasa de embarazo según la técnica quirúrgica utilizada.
Para analizar las variables cuantitativas se utilizó la prueba de la t de Student para las variables categóricas y la prueba de la χ2 de Pearson. Todos los análisis se realizaron utilizando el programa SPSS.15.0; asimismo, todos las comparaciones fueron bilaterales, con un nivel de significación α < 0,05.
RESULTADOSEntre el año 2002 y el año 2006 se realizaron 338 miomectomías en el Institut Universitari Dexeus, 210 (62,1%) por vía laparotómica y 128 (37,9%) mediante laparoscopia quirúrgica.
La edad media ± desviación estándar y el índice de masa corporal (IMC) de las pacientes tratadas mediante ML fue de 35,8 ± 7,5 años y 22,5 ± 4,3, respectivamente; mientras que en los casos de MA fue de 34.7 ± 4,9 años y con un IMC de 23,1 ± 3,9. No se encontraron diferencias estadísticamente significativas en ninguna de las dos variables.
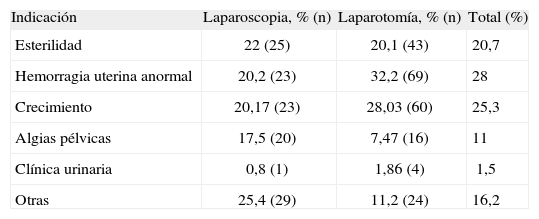
Se revisaron las indicaciones de miomectomía en ambas técnicas quirúrgicas (tabla 1). En la ML las indicaciones más frecuentes fueron esterilidad (22%) y crecimiento rápido del mioma (20,2%), mientras que en la MA la indicación más frecuente fue hemorragia uterina anormal (32,2%) y, en segundo lugar, un crecimiento rápido del mioma (28,1%).
Indicaciones quirúrgicas
| Indicación | Laparoscopia, % (n) | Laparotomía, % (n) | Total (%) |
| Esterilidad | 22 (25) | 20,1 (43) | 20,7 |
| Hemorragia uterina anormal | 20,2 (23) | 32,2 (69) | 28 |
| Crecimiento | 20,17 (23) | 28,03 (60) | 25,3 |
| Algias pélvicas | 17,5 (20) | 7,47 (16) | 11 |
| Clínica urinaria | 0,8 (1) | 1,86 (4) | 1,5 |
| Otras | 25,4 (29) | 11,2 (24) | 16,2 |
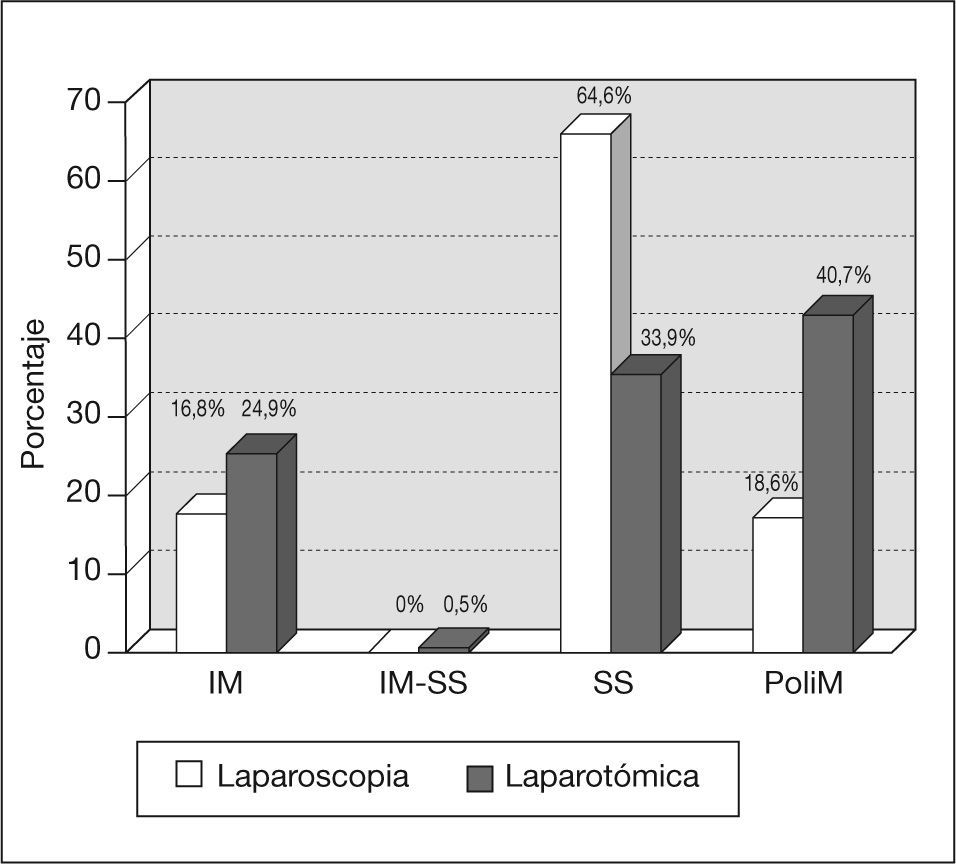
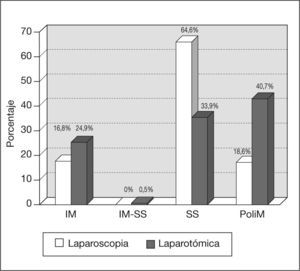
En la figura 1 se muestran los diferentes tipos de mioma (intramural, subseroso o polimiomatoso) según la técnica quirúrgica realizada. No hubo diferencias estadísticamente significativas entre los diferentes grupos.
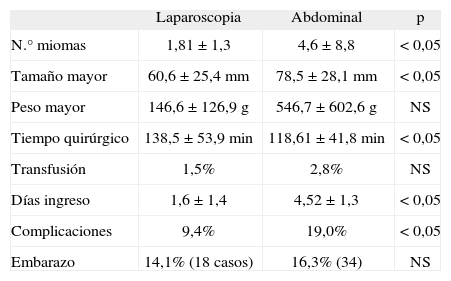
Los datos postoperatorios de las 128 laparoscopias en relación con las 210 MA se muestran en la tabla 2.
Datos postoperatorios
| Laparoscopia | Abdominal | p | |
| N.° miomas | 1,81 ± 1,3 | 4,6 ± 8,8 | < 0,05 |
| Tamaño mayor | 60,6 ± 25,4mm | 78,5 ± 28,1mm | < 0,05 |
| Peso mayor | 146,6 ± 126,9g | 546,7 ± 602,6g | NS |
| Tiempo quirúrgico | 138,5 ± 53,9min | 118,61 ± 41,8min | < 0,05 |
| Transfusión | 1,5% | 2,8% | NS |
| Días ingreso | 1,6 ± 1,4 | 4,52 ± 1,3 | < 0,05 |
| Complicaciones | 9,4% | 19,0% | < 0,05 |
| Embarazo | 14,1% (18 casos) | 16,3% (34) | NS |
El número de miomas y su tamaño, extraídos mediante MA, fueron mayores que en la ML (p < 0,05). Asimismo, el peso total de los miomas fue mayor en la MA que en ML, aunque esa diferencia no resultó ser estadísticamente significativa. Si analizamos ambas técnicas, sólo el número de miomas, el tamaño, el tiempo quirúrgico utilizado, los días de ingreso y la tasa de complicaciones presentan diferencias estadísticamente significativas. Tan sólo hubo un caso de fiebre postoperatoria (0,4%) en los pacientes con MA, y ningún caso en los pacientes con ML. Dos (1,6%) pacientes con ML fueron reintervenidas por hemorragia postoperatoria y en un caso se requirió conversión a laparotomía. Entre los casos de MA, 3 (1,4%) pacientes fueron reintervenidas (2 por hemorragia y 1 por absceso). Sólo se requirió transfusión sanguínea en 2 (1,5%) casos de ML frente a 6 (2,8%) casos de MA.
Al analizar las complicaciones mayores de la laparoscopia en función del tamaño, el número y el peso de los miomas se observó que la transfusión se requirió en miomas con un tamaño medio de 105mm y un peso medio de 397,5g, mientras que con un tamaño medio de 60,8mm y un peso de 121,5g no se precisó transfusión (p < 0,05). Las conversiones de laparoscopia en laparotomía se realizaron en miomas con un tamaño medio de 72mm y un peso de 181,6g. No se han hallado diferencias en cuanto a complicaciones en función del número de miomas (tabla 3).
Complicaciones laparoscópicas
| N.° miomas | Tamaño mayor (mm) | Peso global (g) | ||
| Transfusión | Sí | 1,25 ± 0,5 | 105 ± 27 | 397,5 ± 258,1 |
| No | 1.87 ± 1,4 | 60,8 ± 23.8 | 121,5 ± 99.8 | |
| NS | p < 0.05 | p < 0.05 | ||
| Conversión | Sí | 2± 2,1 | 71,7 ± 20,2 | 181,6 ± 87,9 |
| No | 1,83 ± 1,3 | 60,2 ± 25,5 | 124,6 ± 120 | |
| NS | NS | NS | ||
| Reintervención | Sí | 1,50 ±0,7 | 126 ± 5,6 | 550 ± 254,5 |
| No | 1,85 ± 1,4 | 60,4 ± 24,04 | 122,5 ± 101,2 | |
| − | − | − | ||
| Complicaciones menores | Sí | 1,58 ±0,8 | 81,1 ± 32,2 | 228,4 ± 219,9 |
| No | 1,88 ± 1,4 | 59,3 ± 23,6 | 119,3 ± 96,7 | |
| NS | p < 0,05 | p < 0,05 |
El porcentaje de conversión a laparotomía fue del 10,15% (13 casos). En 5 pacientes se realizó una laparoscopia diagnóstica con posterior conversión a laparotomía. En los 8 casos restantes se realizó una laparoscopia quirúrgica fallida que debido a complicaciones intraoperatorias (hemorragia, campo quirúrgico difícil) requirieron una laparoconversión.
En las 338 cirugías realizadas, la indicación principal era la existencia de algún mioma con criterio quirúrgico; sin embargo, en un 19,8 % de todas las miomectomías se realizó alguna cirugía concomitante, como anexectomía, quistectomía ovárica, polipectomía vía histeroscópica. De los 210 casos de MA, en 15 (7,1%) casos se realizó cirugía concomitante en relación con los 52 (40,6%) casos de la ML.
En 52 pacientes existió embarazo tras la miomectomía. El porcentaje de embarazos en ambos grupos fue del 14,1% (18 casos) en la ML y del 16,3% (34 casos) en la MA. La edad gestacional media de finalización del embarazo fue de 39,8 ± 2,3 semanas en los casos de ML y de 37,3 ± 2,9 en los casos de MA. Se registró una histerectomía posparto en una paciente con MA previa, y ninguna en los casos de ML. No hubo ningún caso de rotura uterina; el 60% de las gestantes con miomectomía previa finalizaron el embarazo (parto o cesárea). En un 10% se produjo un aborto en el primer trimestre; en el 2,5% un aborto en el segundo trimestre; en el 2,5% de los casos se trató de un embarazo ectópico, y en el 25% restante todavía está gestante. En 12 casos se desconoce la evolución del embarazo. No se observaron diferencias estadísticamente significativas en la evolución de la gestación según la técnica quirúrgica. De las pacientes gestantes con ML previa, el 8,3% finalizó el embarazo mediante cesárea, en un 41,7% se realizó parto, el 8,3% de las pacientes presentaron un aborto en el primer trimestre y el 41,7% todavía se encuentra gestante. No hubo ningún caso de aborto en el segundo trimestre ni de embarazo ectópico. En los casos de MA, el porcentaje de cesáreas fue del 7,1%, en el 57,1% de casos se finalizó el embarazo mediante parto, en un 10,7% se produjo aborto en el primer trimestre, el 3,6% presentó un aborto en el segundo trimestre, el 3,6% tuvo un embarazo ectópico y el 17,9% todavía está embarazada.
DISCUSIÓNLa ML viene realizándose desde finales de los años setenta (Semm et al11-13), pero su papel ha sido siempre cuestionado. Clásicamente se ha considerado que los miomas resecados mediante laparoscopia son los que no requieren tratamiento quirúrgico, asimismo, se considera controvertido el cierre del útero mediante la vía laparoscópica10. Sin embargo, la mejora de las técnicas quirúrgicas y los recientes estudios que comparan la MA con la ML han permitido el avance de la laparoscopia como tratamiento quirúrgico en determinados casos de miomectomía. Con anterioridad al artículo de Mais et al4 publicado en 1996, la MA era la técnica de elección. No obstante, en los artículos publicados posteriormente (Mais et al, Rossetti et al y Seracchioli et al) se ha demostrado que la ML requiere un mayor tiempo quirúrgico pero permite una menor estancia hospitalaria, menor morbilidad quirúrgica, menor dolor postoperatorio y una recuperación temprana. No existen diferencias en la tasa de recurrencias4-6. En nuestra serie, se observaron diferencias estadísticamente significativas en relación con el tiempo quirúrgico (mayor en la ML), menos días de ingresos en las pacientes con ML que en los casos con MA y menor tasa de complicaciones en los casos de ML.
Es importante identificar los criterios quirúrgicos. La decisión de realizar una ML se basa en el tamaño, el número y la localización de los miomas. Estudios recientes sugieren que la ML debe reservarse para aquellas pacientes con menos de 4 miomas, intramurales o subserosos, sin afectación importante de la cavidad, y con un diámetro máximo de 7cm3.9,14. En nuestro estudio, el número medio de miomas extraídos mediante ML era de 2, y el tamaño de 6cm. La mayoría de las pacientes presentaban miomas subserosos o intramurales, puesto que en nuestro centro los submucosos se resecan mediante histeroscopia quirúrgica. No encontramos diferencias en la tasa de complicaciones en función del número de miomas, pero sí del tamaño, por lo que nuestra recomendación es la de indicar una ML cuando el tamaño del mioma no supere los 10cm.
El cierre de la incisión uterina mediante laparoscopia siempre fue motivo de controversia, ya que debe aportar iguales resultados o mayores que en la MA; es por ello que la técnica quirúrgica empleada en la vía laparoscópica adquiere gran importancia. Se recomienda la colocación de 4 trócares y la inyección de sustancias vasopresoras (5–10ml de vasopresina en una o más punciones) en la incisión uterina para reducir la pérdida hemática y el tiempo quirúrgico; sin embargo, puede aumentar la incidencia de adherencias10. En nuestro centro se utiliza la adrenalina al 1% como sustancia vasopresora. Un estudio aleatorizado (Zullo et al15, 2004) propone como alternativa la inyección de bupivacaína con epinefrina. Los resultados concluyeron que esa combinación permitía una menor pérdida hemática, una menor dificultad quirúrgica y un menor dolor postoperatorio. La dirección de la incisión es extremadamente importante, se recomienda una incisión en huso y transversa, que es más fácil de suturar. El cierre se realizará mediante 3 o 4 capas, según la profundidad de la incisión10.
Diferentes estudios han analizado el porcentaje de adherencias tras una ML, que es considerablemente inferior a la esperada tras una MA. Sin embargo, es aconsejable, el uso de sustancias antiadherenciales (Interceed, ácido hialurónico, SprayGel adhesión barrier) durante la laparoscopia16-18. En el estudio de Mais et al, durante una laparoscopia de second-look se observó que el 60% del grupo Interceed estaba libre de adherencias frente al 12% de grupo control, mientras que el ácido hialurónico presenta un porcentaje libre de adherencias del 72% en las pacientes con ácido hialurónico en comparación con el 22% del grupo control. En nuestra serie no se ha realizado un control de las adherencias posquirúrgicas.
En relación con el uso de los agonistas de GnRH de forma prequirúrgica está comprobado que reducen las adherencias, disminuyen el sangrado durante la cirugía y corrigen la anemia; sin embargo, pueden ir asociados a mayor recurrencia y mayor dificultad en la enucleación del mioma, por lo que hoy en día el consenso general es la no administración de leuprolide prequirúrgico salvo en casos en los que los síntomas de la anemia sean muy importantes y compliquen la cirugía19,20. En nuestra serie, ninguna de las pacientes había recibido tratamiento con agonistas de la GnRH previo a la cirugía.
En el 2000, Seracchioli et al5 publicaron el único estudio prospectivo y aleatorizado, con 115 casos, que comparaba la tasa de embarazo entre las pacientes con miomectomía laparotómica (56%) y las que se les realizó vía laparoscópica (54%), y los resultados fueron equiparables. En nuestro estudio, tal y como le ocurriera a Seracchioli et al5, no hemos encontrado diferencias estadísticamente significativas en cuanto a la tasa de embarazo según la técnica quirúrgica utilizada. Asimismo, tampoco se han encontrado diferencias significativas en la vía de finalización de la gestación. Pero, ¿existe mayor riesgo de rotura uterina tras una ML? Uno de los temas más controvertidos de la ML es si una mujer embarazada o en trabajo de parto tiene mayor riesgo de rotura uterina debido a un cierre insuficiente de la incisión uterina en comparación a la MA. En nuestra serie, no hubo ningún caso de rotura uterina. Esa complicación es infrecuente y, según la literatura científica, la tasa de rotura uterina durante el embarazo no es mayor del 1% si la incisión uterina está correctamente suturada10,21.
En resumen, la ML es una técnica cuya eficacia se ha demostrado ampliamente y se ha convertido en una alternativa a la MA en pacientes con deseo genésico. Requiere mayor tiempo quirúrgico pero permite una mayor recuperación postoperatoria y va asociada a una menor estancia hospitalaria, menos adherencias, menor pérdida hemática y menor dolor postoperatorio que la laparotomía. Asimismo, la tasa de embarazo es la misma que la esperada tras una MA. No obstante, como toda cirugía, la ML requiere de unas indicaciones específicas que se basan en el tamaño, la localización y el número de miomas.