El número de partos por cesárea ha aumentado durante los últimos años. Esto se ha relacionado con un incremento en las anormalidades de la inserción placentaria para embarazos futuros, así como de otras complicaciones feto-placentarias. Las patologías placentarias y el manejo quirúrgico que suelen requerir ensombrecen drásticamente el pronóstico materno-fetal. Reportamos un caso de una mujer multípara quien cursa con un caso de percretismo placentario, placenta previa y abruptio de placenta, que ingresó en el servicio de ginecoobstetricia en un hospital universitario siendo sometida a manejo quirúrgico multidisciplinario de urgencia obteniendo resultados materno-fetales satisfactorios.
The number of cesarean sections has risen during the recent years, leading to an increase in abnormal placentation in future pregnancies, as well as other materno-fetal complications. Placental abnormalities and the surgical management they usually required, drastically obscure maternal and fetal outcomes. We report the case of a multiparous woman admitted to labor and delivery service of a university hospital presenting with placenta percreta, placenta previa and abruptio placentae. She received opportune emergency multidisciplinary management, obtaining satisfactory.
En los últimos 40 años se ha evidenciado un aumento en el número de partos por cesárea1,2. Desde 1970 y hasta la actualidad se ha observado un incremento progresivo, inicialmente con una tasa del 5,5% hasta llegar a cifras del 32,8% observadas en Estados Unidos durante el 20111,3–5. Esto es concordante con lo estimado en Latinoamérica y el Caribe (29,2%), y Colombia (25–30%)6,7.
Múltiples consecuencias a corto y a largo plazo se han descrito a causa de los partos por cesárea como son las adherencias intraabdominales, rotura uterina, placenta previa, histerectomía, lesión ureteral, mayor dolor posparto, mayor estancia hospitalaria, infertilidad y alteraciones de la inserción placentaria5. De este último el 75, 18 y el 7% corresponden a placenta acreta, increta y percreta respectivamente7. Su conjunto constituye una de las causas de morbilidad materna secundaria a cesárea de mayor importancia clínica, ya que se asocia a hemorragia posparto en la mayoría de los casos, lo que suele resultar en histerectomía5,8. Dada su alta complejidad, se requiere un abordaje multidisciplinario durante todos los momentos del tratamiento2. Por tal motivo decidimos compartir nuestra experiencia de un caso de una paciente en tercer trimestre de embarazo complicado por un percretismo placentario asociado a placenta previa y abruptio.
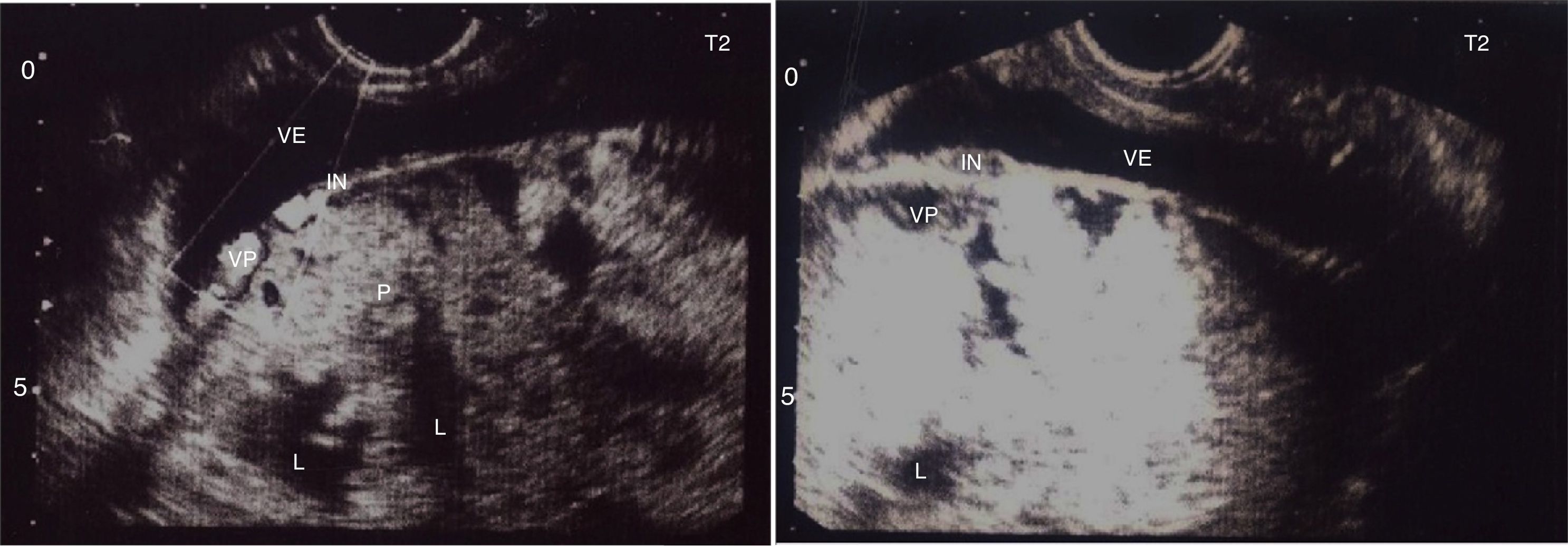
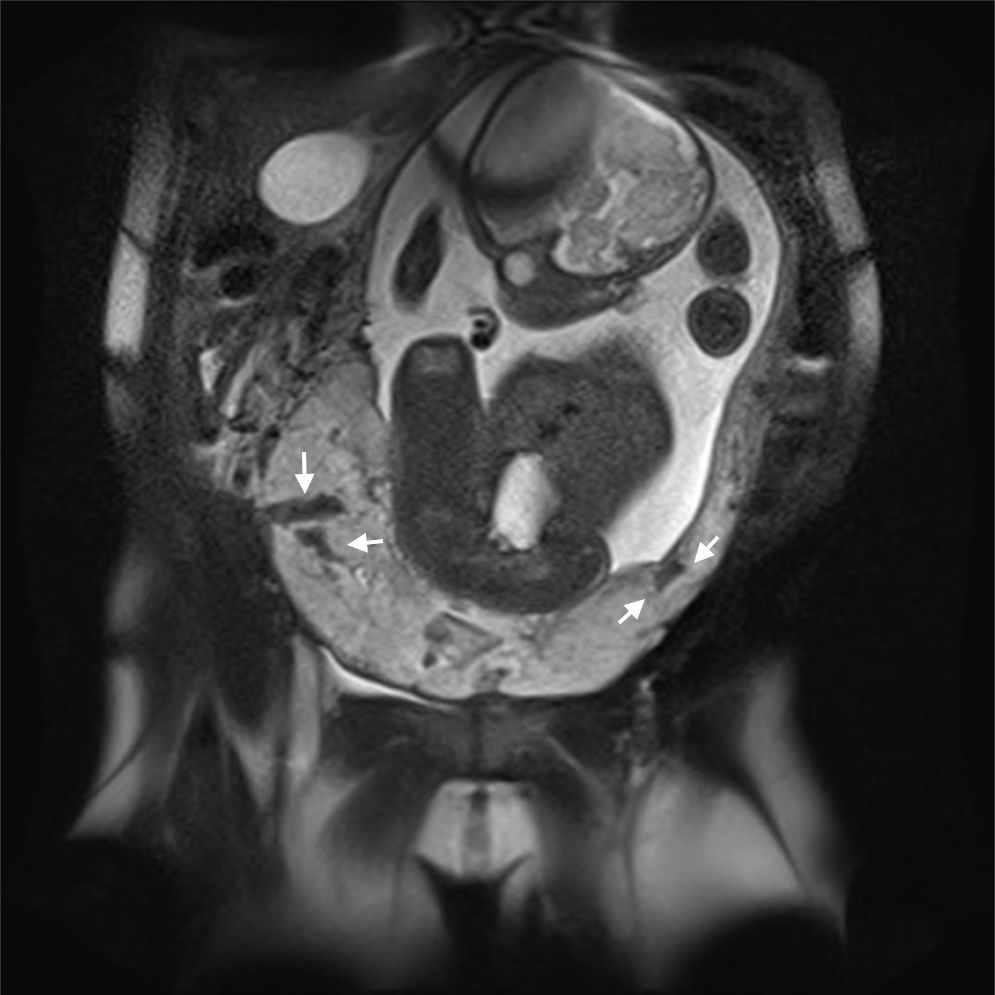
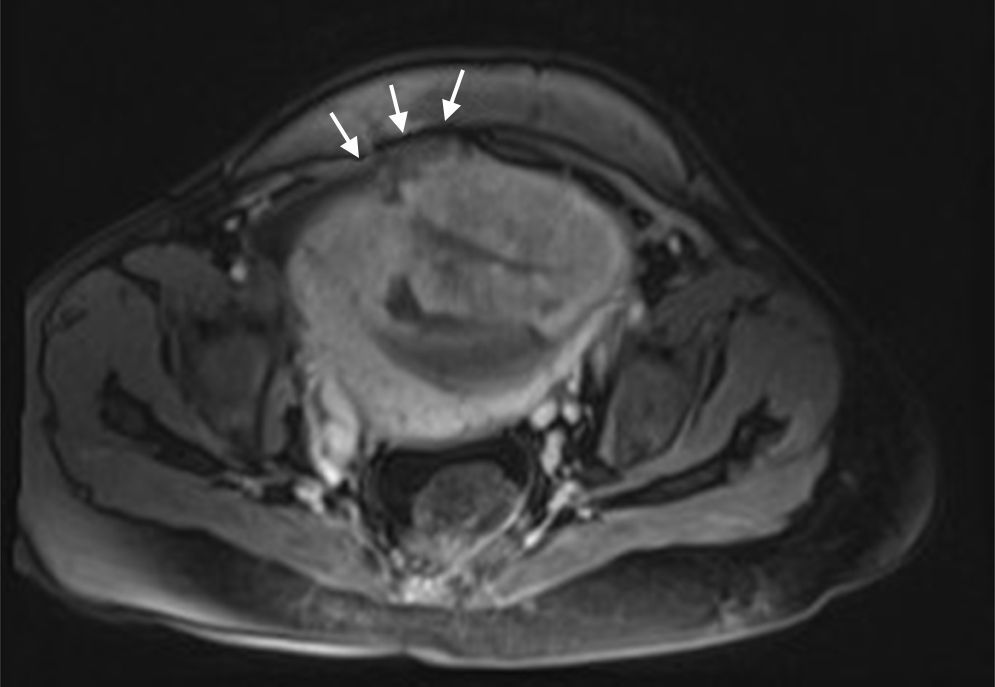
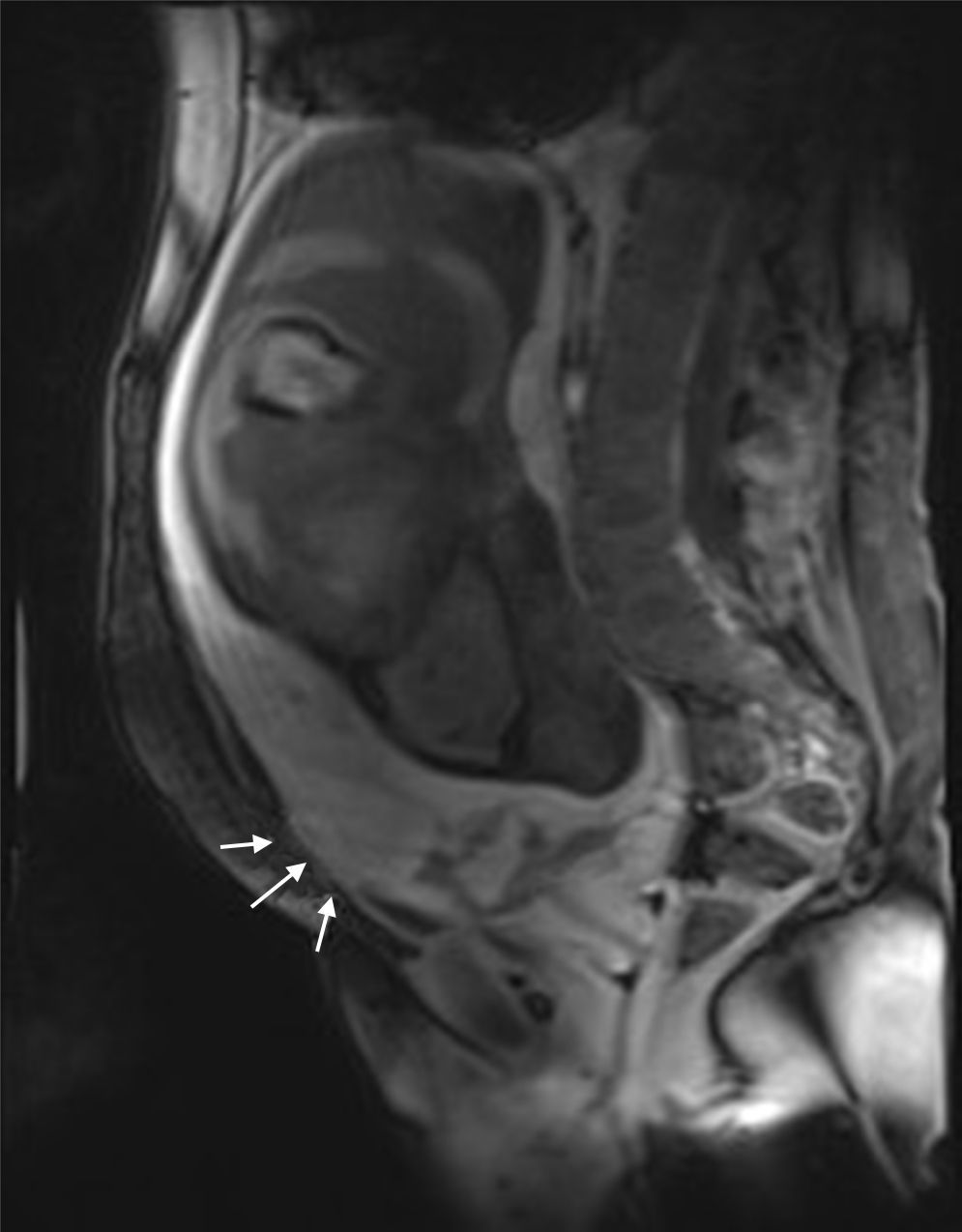
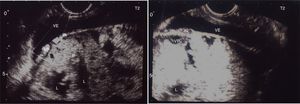
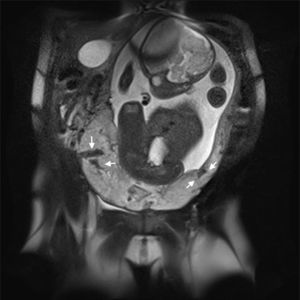
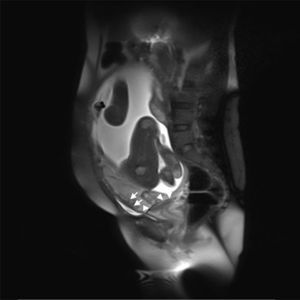
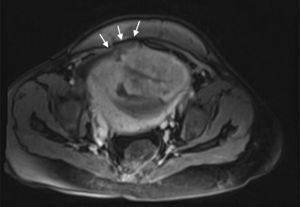
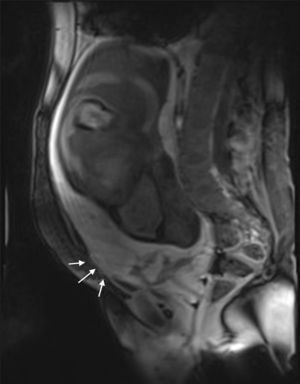
Descripción del casoSe trata de una mujer de 33 años, grupo sanguíneo 0 positivo, cursando su cuarta gestación, con antecedente de dos cesáreas previas y un legrado obstétrico. A las 30 5/7 semanas de embarazo bajo visión ecográfica y doppler placentario se demuestra embarazo intrauterino con feto único vivo, placenta sobre el orificio cervical interno con pérdida de interfase útero-placentaria en área correspondiente a segmento uterino, pared vesical posterior y porción proximal del cérvix, sugiriendo placenta previa con percretismo placentario, sin observarse zonas de desprendimiento ni hematomas (fig. 1). Ingresa en el Servicio de Urgencias de Ginecología y Obstetricia de un hospital universitario de IV nivel de complejidad, remitida de un centro de atención primaria con embarazo de 33 3/7 semanas y cuadro clínico de sangrado vaginal escaso asociado a amenaza de parto pretérmino. Durante su estancia intrahospitalaria se continúa tocolisis iniciada en sitio de remisión y se completa maduración pulmonar con betametasona. Se verifica bienestar fetal por resultado de perfil biofísico 10/10 y se confirma el diagnóstico de percretismo placentario con resonancia nuclear magnética, la cual además evidencia abruptio de placenta con hematoma retroplacentario de aproximadamente 30 milímetros (figs. 2–5).
Se observa pérdida de la interfase coriomiometrial (IN) con ausencia de tejido miometrial en la base de la inserción placentaria, infiltración por vasos prominentes (VP) al doppler color en la pared posterior de la vejiga (VE) sin que se evidencie en la imagen masa exofítica. Espacios lacunares (L) prominentes en la placenta (P), hallazgos altamente sugestivos de placenta percreta.
Se realiza valoración por el grupo multidisciplinario de urología, cirugía vascular periférica, anestesiología, unidad de cuidado intensivo materno y neonatal. Por persistencia de actividad uterina y sangrado vaginal se decide continuar con tratamiento quirúrgico mediante una cesárea corporal obteniendo un recién nacido vivo de 2.030 gramos con adecuada adaptación neonatal espontánea. Por hallazgos intraoperatorio se realiza histerectomía abdominal total, dada la gran infiltración placentaria a miometrio, serosa uterina y vejiga en su pared posterior, se realiza abordaje por urología y cirugía vascular sin complicaciones después de verificar integridad vesical con sangrado de 700 cc.
Tras la vigilancia y manejo médico postoperatorio en hospitalización durante seis días con evolución satisfactoria se da egreso a la paciente sin complicaciones. Los reportes de histopatología confirmaron el diagnóstico de placenta percreta, a pesar de que era evidente en la pieza quirúrgica extraída.
DiscusiónLa placenta acreta es el nombre que recibe la inserción anormal parcial o total de la placenta, con ausencia total o parcial de la decidua basal y anormalidad de la caduca verdadera con penetración de las vellosidades coriales al miometrio; también puede invadir otras estructuras como la serosa uterina y la vejiga7,9.
En Estados Unidos en el año 1985 la incidencia de acretismo placentario fue de 0,8 por cada 1.000 embarazos, en comparación a 20 años después que aumentó a 3 por cada 1.000 embarazos; dicho aumento estaba asociado al mayor número de cesáreas realizadas, lo que demuestra la fuerte asociación entre placenta previa e intervenciones quirúrgicas uterinas8,10–12. Si bien un importante factor de riesgo para el desarrollo de placenta acreta es el antecedente de cesárea se han documentado otra serie de factores de riesgo relacionados con esta alteración entre ellos: mayor gravidez (>5), niveles de alfa fetoproteína y beta gonadotropina coriónica humana en segundo trimestre, placenta previa, curetajes uterinos previos (>2), ablación endometrial, edad materna mayor de 35 años, entre otros13.
Existen múltiples teorías encaminadas a determinar el origen del acretismo placentario, aunque aún no se ha esclarecido completamente, se sabe que su origen se debe a la interacción de múltiples factores tanto del trofoblasto, como del endometrio y el miometrio, en respuesta a cambios hormonales generados por el embarazo14,15.
El diagnóstico de acretismo placentario se realiza inicialmente con la sospecha clínica, conociendo factores de riesgo que orientan al médico a enfocar el manejo desde el control prenatal hasta el parto. Es realmente importante realizar un diagnóstico antenatal, de esta manera, el ginecólogo obstetra tiene la posibilidad de planear con tiempo el manejo más adecuado para cada paciente de acuerdo a las necesidades y características personales, minimizando el riesgo de morbimortalidad fetal y materna. El diagnóstico se basa en la utilización de métodos imagenológicos como la ultrasonografía16 y la resonancia nuclear magnética9,11,17 y métodos de laboratorio como los marcadores séricos13,18–21. Actualmente se continúa trabajando tratando de establecer un diagnóstico temprano. A pesar de esto, el diagnóstico definitivo lo hace la histopatología al comprobar la invasión de las vellosidades coriales en el miometrio11,21.
Aunque el manejo óptimo y más adecuado de dicha patología todavía es controvertido, sin duda alguna requiere un abordaje multidisciplinario, idealmente programado para así mejorar el pronóstico materno-fetal. El manejo puede ir desde determinaciones radicales como la finalización del embarazo y posiblemente histerectomía, seguimiento y controles prenatales con posterior abordaje quirúrgico (cesárea más histerectomía), hasta ofrecer a la paciente manejo conservador, cuyo fin es preservar la fertilidad22,23. Todo dependerá de los deseos de fertilidad futura, el grado de compromiso a órganos adyacentes y la presencia o no de hemorragia controlable con manejo médico23,24. Dentro del planeamiento quirúrgico se debe contar con la presencia de un equipo multidisciplinario que incluye médicos ginecoobstetras, anestesiólogos, pediatras, intensivistas, personal de enfermería, banco de sangre y en algunos casos se requiere de experiencia quirúrgica adicional de urología, cirugía vascular y ginecología oncológica. Es ideal un parto programado ya que su adecuado planeamiento puede reducir la morbilidad de la paciente y su estancia hospitalaria.
Hasta el momento no existen metaanálisis, ni estudios prospectivos grandes que demuestren el beneficio del manejo conservador sobre el manejo quirúrgico en pacientes que cursen con placenta percreta; sin embargo ya son varios los reportes de caso y estudios retrospectivos que muestran resultados satisfactorios conservando la fertilidad y que disminuyen el riesgo de hemorragia masiva en estas pacientes22–24.
Como es evidente en el caso presentado van a presentarse embarazos de alto riesgo con otras complicaciones obstétricas que forzarán al equipo médico a tomar decisiones oportunas y efectivas en poco tiempo. En nuestro caso el manejo quirúrgico fue la primera opción terapéutica debido a que la paciente presentaba diferentes factores como: 1) paridad satisfecha, 2) amenaza de parto pretérmino, 3) placenta previa oclusiva, 4) placenta percreta con invasión a pared vesical sin posibilidad de identificar otras estructuras comprometidas por imágenes diagnósticas adicionales y 5) abruptio de placenta, condición que representaba un peligro latente para la vida tanto de la madre como del feto, lo que demandaba una intervención de urgencia, con poco tiempo de planeación.
El caso que presentamos es una muestra del abordaje oportuno de un grupo multidisciplinario en un centro de alta complejidad lo que seguramente fue un determinante esencial para que el procedimiento quirúrgico fuera satisfactorio, con un sangrado mínimo, sin requerimiento de transfusión de hemoderivados y sin complicaciones materno-fetales, obteniendo resultados óptimos en la evolución postoperatoria.
ConclusiónEs esperado que las anormalidades en la inserción placentaria cada vez sean más frecuentes, incluso presentándose simultáneamente durante una misma gestación. Aunque se dispone de múltiples herramientas para el diagnóstico, la ultrasonografía es el método de elección, dejando a la resonancia nuclear magnética como imagen confirmatoria y al estudio de histopatología como diagnóstico definitivo. No hay evidencia suficiente para recomendar a favor de un manejo invasivo sobre un manejo conservador y por lo tanto se requiere individualizar cada caso. Resulta imposible planear una conducta predeterminada, por lo que cada caso se debe individualizar para así vigilar el embarazo y tener un plan de manejo preparado. Sin embargo, hay condiciones propias de estos embarazos de alto riesgo que obligan a una toma rápida de decisiones, que deben idealmente llevarse a cabo en centros de alta complejidad con profesionales de la salud altamente entrenados para optimizar los resultados finales.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosAgradecemos al Dr. Daniel Upegui del Departamento de Radiología, su colaboración en la interpretación de las imágenes diagnósticas. Así como a todos los que hacen parte del Servicio de Ginecología y Obstetricia por su valiosa ayuda.