PROGRESOS DE OBSTETRICIA Y GINECOLOGÍA
Volumen 41 Número 10 Diciembre 1998
Casos clínicos
Tumor vaginal de origen wolffiano. Caso clínico
Tumor of Wolffian origin. A clinical case
M. J. Iñarra Velasco
S. Marín Alfaro
E. Campeny Talleda
A. Gracia Marzo 1
G. Manzanera Bueno
Servicio de Obstetricia y Ginecología
1 Servicio de Anatomía Patológica
Hospital San Millán. Logroño
Correspondencia:
María José Iñarra Velasco
Marqués de Murrieta, 30, 3.º A
26005 Logroño
Iñarra Velasco JM, Marín Alfaro S, Campeny Talleda E, Gracia Marzo A, Manzanera Bueno G. Tumor vaginal de origen Wolffiano. Caso clínico. Prog Obstet Ginecol 1998;41:618-620.
Aceptado para publicación 18/9/98
INTRODUCCIÓN
En 1973 Karimenejad y Scully describieron nueve casos de un tumor paraovárico con características propias a los que denominaron tumores anexiales femeninos de origen wolffiano (FATPWO) (1), cuya localización principal es el ligamento ancho. Al revisar la literatura sólo encontramos dos casos de origen paravaginal (2,3). Este tumor debe ser reconocido, especialmente en esta localización, y diferenciado del adenocarcinoma vaginal relacionado con la exposición intraútero al dietilestilbestrol (2).
Exponemos un caso de tumor vaginal de origen wolffiano en una mujer de 54 años, que permanece libre de enfermedad a los ocho años del diagnóstico.
Los hallazgos ultraestructurales y microscópicos son idénticos a los otros casos de FATPWO recogidos en la literatura.
CASO CLINICO
Mujer de 54 años que consulta por cuadro de metrorragia postmenopáusica de un mes de evolución. Antecedentes personales sin interés ginecológico. Antecedentes ginecológicos: Menarquia a los 15 años. Tipo menstrual 4/28. Menopausia a los 52 años. Antecedentes obstétricos: Dos embarazos y partos eutócicos. A la exploración se palpa un útero aumentado de tamaño, como unas 16 semanas de gestación. Presenta una tumoración en pared lateral derecha de vagina, entre el tercio medio y superior, que dificulta la visualización del cuello uterino y está adherida a planos profundos. Mucosa vaginal íntegra.
La paciente ingresa en nuestro centro para valoración y tratamiento. Se realiza biopsia de la masa vaginal con el resultado anatomopatológico de carcinoma epidermoide. Los siguientes estudios realizados fueron: análisis generales y marcadores tumorales, TAC, enema opaco, urografía, ecografía abdominal y ginecológica. En la ecografía ginecológica se confirma la presencia de un útero miomatoso y un nódulo sólido de unos 6 cm de diámetro, a nivel del tercio medio y superior de vagina e independiente de útero. En el resto de pruebas complementarias no se objetivan signos de afectación de órganos vecinos o a distancia.
Se realiza tratamiento quirúrgico que incluye laparotomía media con histerectomía total, anexectomía bilateral y apendicectomía. Se encuentra un útero miomatoso y anejos normales. En un segundo tiempo quirúrgico, vía vaginal, se procede a exéresis del tumor. El postoperatorio cursó con normalidad. El diagnóstico histológico definitivo fue de carcinoma wolffiano o mesonéfrico de vagina. La paciente es sometida a cobaltoterapia a una dosis total de 50 Gy sobre pelvis y sobreimpresión en cúpula vaginal de 15 Gy más radioterapia endocavitaria.
Posteriormente se realizaron controles semestrales durante los tres primeros años y anuales los siguientes, permaneciendo asintomática y libre de enfermedad a los ocho años del diagnóstico inicial.
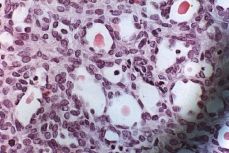
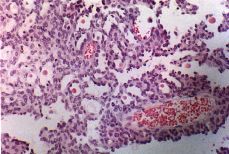
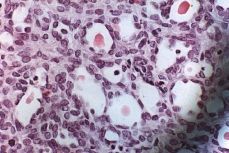
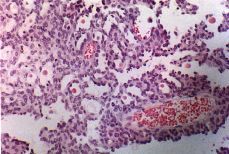
Los hallazgos referidos al tumor vaginal son: pieza irregular, anfractuosa; de 6 x 4 x 3 cm. Microscópicamente el tumor está constituido por una sábana de células de mediano tamaño de las que sólo resulta evidente el núcleo y apenas muestran citoplasma. En ocasiones estas células tienen una conformación más compacta, no obstante es evidente en otras áreas la formación de típicas luces tubulares de contenido eosinofílico denso sin evidencia de cilios ni de mucosecreción (Fig. 1). Mientras que los restos wolffianos visibles aparecen como túbulos o ductos y/o papilas con membrana basal identificable (Fig. 2) en las zonas de carcinoma se ha perdido la individualidad de los ductos y sólo se observa una colección monótona de células. A pesar de que estas proliferaciones pueden observarse también en casos de hiperplasia, la atipia nuclear y la presencia de numerosas mitosis, junto con la disposición desordenada de los acúmulos celulares en algunas de las preparaciones, confirma que se trata de un carcinoma wolffiano o mesonéfrico, que se ha originado a partir de restos mesonéfricos todavía visibles en una de las preparaciones.
Figura 1.Zonas compactas con aisladas luces con contenido eosinófilo. H-E x40.
Figura 2.Patrón papilo glandular. H-E x40.
DISCUSION
De los raros casos recogidos en la literatura de tumores anexiales femeninos de probable origen wolffiano (FATPWO), sólo uno se origina en el área paravaginal (3) y otro en cúpula vaginal (4) de paciente histereotomizada años atrás; sin embargo, embriológicamente esta es la localización más habitual de los quistes de Gartner que son de origen wolffiano. Estos tumores son proliferaciones de restos mesonéfricos que pueden extenderse desde la trompa hasta el tercio medio vaginal, siempre con una lateralización y profundidad como la del caso que nos ocupa (5). Brescia (5) y Demopoulous (6) aportan los datos estructurales que ayudan a distinguir tumores de origen wolffiano y mulleriano. Los datos a favor del origen wolffiano son la ausencia o escasez de cilios, aparato de Golgi, gránulos secretores y glucógeno (estas estructuras son usualmente abundantes en los tumores de origen mulleriano). El diagnóstico diferencial de estos tumores también incluye el adenocarcinoma de vagina asociado a la exposición al dietilestilbestrol intraútero, de diferente histología, especialmente en mujeres jóvenes (2), circunstancia que no se da en el caso que nos ocupa.
Es difícil determinar el potencial de malignidad de estos tumores, dada la rareza de los mismos y los pocos casos de recurrencias y metástasis (7,8). Brescia (5) recoge un caso con tres recurrencias en 16 años, que tras tratamiento con escisión quirúrgica repetida, presenta una remisión prolongada o curación, lo cual sugiere un bajo poder de malignidad de este tumor. Dean Daya (2) aporta un caso de tumor paravaginal en una mujer de 20 años que tras haber sido sometida a escisión tumoral, recurre a los dos años presentando un tumor inoperable, recibe radioterapia y cisplatino, permaneciendo viva con evidencia de enfermedad cinco años después del diagnóstico inicial. Taxy y Batiffora (7) aportan un caso de un tumor en el ligamento ancho, tratado con escisión y radiación que metastatiza en hígado seis años después de la cirugía. Esta metástasis presenta mayor grado de atipia celular que el tumor original. En el caso recogido por Buntine (4), la recurrencia era citológicamente más agresiva y la paciente recibió radioterapia, estando libre de enfermedad 15 meses después de la resección del tumor vaginal. En otro caso, en el momento del diagnóstico se han encontrado implantes peritoneales (9).
Aunque el mayor grado de atipia celular y el elevado número de mitosis son buenos indicadores de recurrencia y metástasis (1,2,5), incluso tumores con atipias celulares medias y bajo índice mitótico han recurrido. Así pues, es mejor considerar a estos tumores como potencialmente malignos y las pacientes deben ser cuidadosamente monitorizadas con un seguimiento frecuente.
Según los datos de la literatura, la supervivencia prolongada después de repetidas resecciones locales de recurrencias y la falta de recurrencias pélvicas después de la radioterapia, justifican un tratamiento quirúrgico agresivo con radioterapia postoperatoria, incl uso en los casos de metástasis a distancia (5).
El manejo de este tumor, especialmente en mujeres jóvenes, supone un desafío para el clínico que debe sopesar el riesgo de recurrencia contra la posibilidad de ablación ovárica debida a la radioterapia o quimioterapia.
En nuestro caso, la paciente recibió tratamiento quirúrgico y radioterapia, permaneciendo hasta la fecha, ocho años después, libre de enfermedad, lo cual apoya el tratamiento con cirugía y radioterapia postoperatoria de estos tumores.
BIBLIOGRAFÍA
1 Karimenejad MH, Scully RE. Female adnexal tumor of probable Wolffian origin. A distinctive pathological entity. Cancer 1973;31:671-7.
2 Daya D, Murphy J, Simon G. Paravaginal female adnexal tumor of probable Wolffian origin. Am J Clin Pathol 1994;101:275-8.
3 Hinchey WW, Silva EG, Guarda L.A y cols. Paravaginal Wolffian duct (mesonephros) adenocarcinoma: A light and electron microscopic study. Am J Clin Pathol 1983;80:539-44.
4 Buntine DW. Adenocarcinoma of the uterine cervix of probable Wolffian origin. Pathology 1979;11:713-8.
5 Brescia RJ, Cardoso de Almeyda PC, Fuller AF y cols. Female adnexial tumor of probable Wolffian origin whit multiple recurrences over 16 years. Cancer 1985,56:1456-61.
6 Demopoulous RL, Sitelman A, Flotte T y cols. Ultraestructural study of a female adnexal tumor or probable Wolffian origin. Cáncer 1980;46:2273-80.
7 Taxy JB, Battifora H. Female adnexal tumor of probable Wolffian origin: Evidence for a low grade malignancy. Cáncer 1976; 37:2349-54.
8 Young RH, Scully RE. Ovarian tumors of probable Wolffian origin: A report of 11 cases. Am J Surg Pathol 1983;7:125-35.
9 Prasad CJ, Ray JA, Kessler S. Female adnexal tumor of Wolffian origin. Arch Pathol Lab Med 1992;116:189-91.